
- •Глава 1
- •Глава 2 ___ ___ ____ ___
- •Глава 3
- •3.1. Местная пластика встречными треугольными лоскутами
- •3.2. Местная пластика ротационными лоскутами
- •3.3. Местная пластика лоскутом на сосудистой ножке
- •3.4. Местная пластика лоскутом на одной ножке
- •4.2. Общие положения проведения пересадки сложного лоскута с использованием микрохирургической техники
- •4.3. Аутотрансплантация торакодорсального лоскута
- •4.4. Аутотрансплантация лоскута с волосистой части головы
- •Глава 4
- •4.5. Формирование поперечного шейного лоскута
- •4.6. Формирование лоскута с тыла стопы
- •4.7. Формирование сложного лоскута с предплечья
- •4.8. Пластика дельтопекторальным лоскутом
- •4.9. Формирование плечегрудного лоскута
- •4.10. Перемещение височной мышцы и височной фасции
- •4.11. Пластика сложным лоскутом с включением большой грудной мышцы
- •4.12. Формирование лоскута с включением трапециевидной мышцы
- •4.13. Пластика сложным лоскутом с включением грудино-ключично-сосцевидной мышцы
- •Глава 5
- •Глава 6
- •6.1. Свободная пересадка кожи во всю толщу
- •6.2. Свободная пересадка расщепленной кожи
- •6.3. Двухэтапный погружной способ свободной пересадки расщепленных лоскутов кожи
- •Глава 7
- •7.1. Заимствование свободных трансплантатов фасции и жировой клетчатки
- •7.2. Свободная пересадка сложных трансплантатов
- •Глава 8
- •Глава 9
- •I. По этиологии:
- •II. По анаюмо-юно! рафическим характеристикам:
- •III. По характеру дефекта:
- •9.1. Устранение сквозных дефектов
- •9.2. Устранение несквозных дефектов
- •9.3. Устранение дефектов носа
- •9.3.1. Устранение тотальных и субтотальных дефектов носа
- •9.3.2. Устранение несквозных дефектов носа
- •Глава 10
- •Глава 1 1
- •Глава 12
- •Глава 13
- •Глава 14
- •Глава 15
- •Глава 16
- •Глава 17
- •Глава 18
- •Глава 19
- •Глава 16. Устранение врожденных расщелин верхней губы. Б.Н.Давыдов,
- •Глава 17. Устранение послеоперационных деформаций губы и носа. В. А. Виссарионов ..................... 240
- •Глава 18. Лечение больных с врожденными расщелинами неба. Б. Н. Давыдов.
- •Глава 19. Эстетические операции в области лица. И. И. Фришберг , .... 272 Список основной литературы ..,.,...,..,,,.,., 285
- •16.4. Первичная пластика врожденных двусторонних расщелин верхней губы, альвеолярного отростка и неба
- •16.5. Первичная двусторонняя ринохейлогнатопластика
- •Глава 17
- •17.1. Возрастные показания
- •17.2. Устранение деформаций верхней губы и носа после операций по поводу односторонней расщелины
- •17.3. Устранение деформаций верхней губы и носа после операций по поводу двусторонних расщелин
- •17.4. Ведение послеоперационного периода, возможные осложнения. Их профилактика и лечение
- •Глава 18
- •Глава 19
- •Глава 16. Устранение врожденных расщелин верхней губы. Б.Н.Давыдов,
- •Глава 17. Устранение послеоперационных деформаций губы и носа. В. А. Виссарионов ..................... 240
- •Глава 18. Лечение больных с врожденными расщелинами неба. Б. Н. Давыдов.
- •Глава 19. Эстетические операции в области лица. И. И. Фришберг , .... 272 Список основной литературы ..,.,...,..,,,.,., 285
- •Павел захарович аржанцев, владимир александрович виссарионов, борис николаевич давыдов и др.
Глава 13
УСТРАНЕНИЕ ДЕФЕКТОВ И ДЕФОРМАЦИЙ, ВОЗНИКАЮЩИХ ПОСЛЕ ОНКОЛОГИЧЕСКИХ ОПЕРАЦИЙ
13.1. ПОКАЗАНИЯ К ПЛАСТИЧЕСКИМ ОПЕРАЦИЯМ
В настоящее время при лечении злокачественных опухолей челюстно-лицевой области общепринятым является комбинированный метод. Он включает в себя лучевую терапию, чаще всего выполняемую перед операцией, и хирургическое вмешательство. Анатомические особенности органов лица и шеи являются причиной того, что даже небольшие по объему опухолевые процессы вынуждают хирургов к проведению объемных и тяжелых оперативных вмешательств. Между тем 60-70% больных со злокачественными опухолями челюстно-лицевой области начинают специальное лечение в III-IV стадии заболевания. У этой категории больных оперативные вмешательства носят, как правило, комбинированный расширенный характер. Это предполагает удаление опухоли в пределах не менее трех анатомических областей лица и шеи в сочетании с радикальной операцией на регионарных лимфатических путях шеи. Выполнение операций такого объема приводит к образованию обширных дефектов мягких тканей лица и шеи и нижней челюсти. Особенно велики дефекты, возникающие после расширенно-комбинированных операций по поводу рака гортани и горта-ноглотки. Они являются тяжелыми для пластического замещения.
Эстетические и функциональные нарушения после подобных операций вызывают тяжелые страдания у больных. Нарушение функций жевания, акта глотания, речи, дыхания лишает больного возможности не только трудиться, но часто, вообще находиться в обществе. Использование для дыхания трахеотомической трубки, для питания - носопищеводного зонда ограничивает общение больного с окружающими, а постоянное вытекание слюны, ношение сложных повязок делают больных, перенесших подобные вмешательства, «социальными калеками». Больные боятся, что в результате обезображивания они не будут нужны семье, друзьям [Герасимен-ко В.Н., 1977].
Основным показателем успешно проведенного лечения злокачественных опухолей принято считать сроки жизни после операций. Внедрение в клинику новых вариантов комбинированных операций при местно-распрост-раненных злокачественных опухолях полости рта и ротоглотки позволило улучшить пятилетнюю выживаемость от 23,8-32 до 51,8% [Любаев В. Л., 1985]. У радикально леченных больных раком языка с использованием различных методов лечения пятилетняя выживаемость, по нашим данным, составляет 62,3%. Таким образом, создаются предпосылки для получения устойчивых результатов лечения даже у больных раком наиболее неблагоприятно текущих локализаций челюстно-лицевой области. Между тем проблемам условий жизни больных после онкологических операций уделяется меньше внимания.
В настоящее время имеется реальная возможность оценивать не только срок жизни пациента после излечения от опухоли, но и «качество» его
170
дальнейшей жизни. Это особенно актуально у больных с онкологическими заболеваниями в области головы и шеи, у которых возникают грубые функциональные и косметические нарушения. Ускоренное восстановительное лечение этой группы больных имеет не только морально-этическое, но и народно-хозяйственное значение, так как до последнего времени на это часто уходили годы.
Большинство авторов при удалении злокачественных опухолей считают целесообразным выполнение одномоментных либо отсроченных на незначительное время пластических операций. Принципы первичного замещения дефектов после удаления злокачественных опухолей были впервые сформулированы Н.Н. Блохиным в 1950-1955 гг. С внедрением в клиническую практику кожно-жировых и кожно-мышечных лоскутов с осевым сосудистым рисунком этот принцип получил свое дальнейшее развитие.
Применение для этой цели отсроченной на значительный срок пластики стеблем Филатова имеет ряд существенных недостатков. Последние связаны с необходимостью длительных перерывов между этапами миграции ножек стебля. Кроме того, особенности кровоснабжения стебля зачастую приводят к тому, что на последнем этапе миграции- подведении его к краю дефекта-происходит частичный или полный некроз ножки стебля и, как следствие этого, отторжение его. Это увеличивает сроки нахождения больных в стационаре, которые при данном виде пластики составляют в среднем 200 койко/дней, доходя у части больных до 240 [Матякин Е. Г., Неро-беевА.И., 1978]. Перерывы в лечении приводят к значительному удлинению периода реабилитации, который длится при сложных комбинированных дефектах до 23 лет. Выжидание с началом пластических операций в течение 4-5 лет, рекомендуемое рядом онкологов и пластических хирургов, неизбежно приводит к длительной инвалидности пациента, растягивая период от начала болезни до окончательного излечения до 8- 9 лет.
В настоящее время определенно доказано, что частота рецидивов опухолей после операций, выполненных с одномоментной реконструкцией дефектов, не выше, а в части случаев даже ниже, чем тогда, когда первичная пластика не проводится. Иллюстрацией к сказанному могут служить данные, полученные при лечении больных с местно-распространенными опухолями полости рта, рото- и гортаноглотки, где частота рецидивов, по нашим данным, не превышает 22-30%. В случаях, где первичная пластика не производилась, этот показатель равен 30-45%. Это вполне объяснимо. Ведь при использовании современных способов одномоментной пластики во время деструктивных онкологических операций хирург свободен от мысли о том, что расширение границ удаления тканей обязательно повлечет за собой невозможность замещения дефекта. Кроме того, использование для пластики хорошо васкуляризированных лоскутов резко снижает вероятность некроза тканей, а следовательно, и процент образования послеоперационных дефектов.
Так как большинство пациентов с опухолями челюстно-лицевой области в нашей стране подвергаются до операции лучевому лечению,.условия для заживления послеоперационных ран крайне неблагоприятны. Использование на этом фоне для замещения дефектов хорошо артериализированных трансплантатов, взятых вне зон облучения, оказывает несомненно положительное воздействие, улучшая процессы репарации. Это в свою очередь позволяет значительно сократить сроки лечения. Средние сроки пребывания больных в стационаре сократились при использовании лоскутов с осевым сосудистым рисунком до 35-60 дней. Применение одномоментной пластики позволяет получить хорошие функциональные и кос-
171
метические результаты. Это в свою очередь дает возможность части больных возвратиться к трудовой деятельности, которой они занимались до начала заболевания.
Исследованиями последних лет доказано, что применение первичных восстановительных операций дает возможность расширить показания к операциям у больных, ранее считавшихся инкурабельными. В этих случаях хирург имеет возможность полноценно заместить дефект практически любой величины и локализации. Использование современных методов пластики позволяет «укрыть» перемещенными первично трансплантатами такие зоны, как область сонных артерий, дефекты черепа и т. д. с гарантией полного заживления и избежания осложнений.
13.2. ВИДЫ ПЛАСТИЧЕСКИХ ОПЕРАЦИЙ В ЗАВИСИМОСТИ ОТ КАТЕГОРИИ ДЕФЕКТОВ И ДЕФОРМАЦИЙ
Немедленное восстановление формы и функции утраченного органа представляется идеальным вариантом в реконструктивной хирургии. Однако характер и качество восстановительных операций после удаления злокачественных опухолей определяются многими показателями. К таковым относятся:
1) размеры и конфигурация дефектов;
2) доза ранее проведенной лучевой терапии и сроки ее окончания до момента реконструктивной операции;
3) локализация дефектов;
4) пол, возраст, соматическое состояние больного, а также наличие сопутствующих заболеваний;
5) степень надежности выбранного метода;
6) расположение донорской зоны в косметически благоприятных участках поверхности тела.
С целью унификации восстановительного лечения и учитывая сроки выполнения пластических операций, А. И. Неробеев (1983) делит все виды дефектов на три категории (табл. 2).
1. Дефекты, немедленное закрытие которых обязательно по жизненным показателям.
2. Дефекты, при которых восстановительные операции необходимы по функциональным и эстетическим показаниям, но могут быть отодвинуты на некоторое время.
3. Дефекты, при которых восстановительные операции не обязательны, но могут являться методом выбора.
Мы считаем необходимым выделить дефекты у больных, которым пластическая операция вовсе не обязательна, и замещение дефекта у них может быть выполнено с помощью эктопротезирования.
К первой категории относятся дефекты костей мозгового черепа с окружающими мягкими тканями и дефекты поверхностных тканей в области боковых отделов шеи, сопровождающиеся обнажением сосудисто-нервного пучка. Возможность одномоментного закрытия дефекта многослойным кожно-жировым или кожно-мышечным лоскутом позволяет расширить операбельность этой группы больных. К этой категории больных относятся пациенты с распространенным раком языка, которым выполняют субтотальную резекцию его с сохранением целостности нижней челюсти. Применение одномоментной пластики в этих случаях позволяет выполнить операцию такого объема при одновременной функциональной и косметиче-
172
Таблица 2. Виды дефектов, способы и сроки их устранения
Тип дефекта |
Способ одномо-ментной пластики |
Первично-отсроченная пластика. Способ за |
Операция как метод выбора |
Эктопро-тезирование |
|
|
мещения дефекта |
|
|
При
невозможности пластики местными
тканями
То
же
Тотальный дефект верх- То же ней губы
Отсутствие
половины обеих губ с прилежащими
тканями щеки
Тотальное
отсутствие щеки
Тотальное
отсутствие наружного носа
Кожно-жировой
лоскут на поверхностной височной
артерии
То
же
Кожно-жировой
лоскут со лба
Отсутствие
боковых отделов носа
Отсутствие
боковых отделов носа, верхней
челюсти, медиального участка скуловой
области, нижнего века, тканей
подглазничной области
Сквозной
дефект скуловой области
Сквозной
дефект скуловой и подглазничной
области с отсутствием глазного яблока
Дефект
околоушно-же-вательной области
Дефект
бокового отдела языка, дна полости
рта, слизистой оболочки альвеолярного
отростка нижней челюсти, ретро-молярной
области
Кожно-жировой
лоскут из носогуб-ной складки
При
удалении стенки глазницы создание
опоры для глазного яблока. Пластика
раневой поверхности мягких тканей
Создание
опоры для глазного яблока
Кожно-жировые
и кожно-мышечные лоскуты
Кожно-мышечный
лоскут с включением подкожной мышцы
шеи
При
невозможности выполнения
пластической операции
То
же
Эктопротези-рование
То
же
»
»
У
соматически тяжелобольных
173
Продолжение табл.2
Тип дефекта |
Способ одномо-ментной пластики |
Первично-отсроченная пластика. Способ за |
Операция как метод выбора |
Эктопро-тезирование |
|
|
мещения дефекта |
|
|
Тотальный
дефект передних отделов языка, дна
полости рта, нижней челюсти
Отсутствие
переднего и/или бокового отдела дна
полости рта и прилегающего участка
челюсти
Тотальный
дефект под-подбородочной области и
передних отделов дна полости рта
Отсутствие
боковых отделов ротоглотки,
кры-лочелюстной складки, слизистой
оболочки ди-стальных отделов щеки с
прилегающими участками челюсти и
языка
Отсутствие
половины корня языка, боковой стенки
глотки при сохранении передних
отделор языка
Субтотальный
дефект языка и дна полости рта при
сохранении целостности нижней
челюсти
Дефекты
твердого неба
Дефекты
мягкого неба
Дефекты
мягких тканей лобной, теменной,
затылочной, височной областей и
шеи
Зияющие
дефекты глотки и шейной части
пищевода
Кожно-мышечные
лоскуты с включением трапециевидной,
большой грудной мышцы
Кожно-жировые
У соматичес-или кожно-мышеч- ки
ослабленные лоскуты ных больных
Кожно-жировые,
То же кожно-мышечные лоскуты,
комбинированная пластика
Различные
виды кожно-мышечных лоскутов
Кожно-мышечные
лоскуты с включением
грудино-клю-чично-сосцевидной, подкожной
и трапециевидной мышц
Кожно-мышечный
лоскут с включением передних длинных
мышц шеи
При
возможности Через
3-5 Эктопроте-использовать мест-
лет зирование ные ткани
Пластика
местными При тоталь-тканями ном
дефекте
Различные
виды пластических операций
Кожио-мы-шечные
лоскуты
174
ской реабилитации больных, которые в противном случае обречены на тяжелые и длительные восстановительные операции. Получаемый при такого рода деструктивной операции дефект тканей ранее нередко вынуждал врачей отказаться от оперативного вмешательства и проводить паллиативную терапию.
Утрата функций жевания, глотания, речи, будучи тяжелым нарушением, сама по себе еще не является абсолютным показанием к немедленной реконструктивной операции. Определяющими факторами здесь выступают состояние пациента, размер дефекта и степень необходимого дополнительного оперативного вмешательства. Вместе с тем мероприятия, направленные на сохранение функции, должны быть проведены немедленно, откладывание их способствует безвозвратным функциональным нарушениям. Так, при удалении нижней стенки глазницы необходимо тут же восстановить опору для глазного яблока, в противном случае могут возникнуть необратимые изменения, ведущие к его потере.
Целесообразно немедленное проведение реконструктивной операции и в тех случаях, когда при сравнительно небольшом объеме дополнительного вмешательства можно сохранить важные в функциональном отношении образования. Например, при операдии по поводу рака слизистой оболочки дна полости рта и языка нередко приходится резецировать прилежащие участки нижней челюсти не потому, что существует опасность субклинического распространения опухолевого процесса на кость, а вследствие неизбежного возникновения остеомиелита в не прикрытой слизистой оболочкой нижней челюсти. Перемещение в эту зону некоторых видов кожно-мышеч-ных лоскутов, которыми укрывается кость, позволяет сохранить нижнюю челюсть и, следовательно, уменьшить количество удаляемых тканей.
Наиболее тяжелой задачей для хирурга является определение оптимального времени начала восстановительных операций у пациентов второй категории. В пользу одномоментной пластики, однако, свидетельствует много факторов: быстрая реабилитация больного, отсутствие необходимости формирования раневой поверхности в области дефекта, избежание появления вторичных рубцовых изменений окружающих тканей. К этому следует добавить, что кожа по краям дефекта полости рта или глотки еще не мацерйрована постоянно истекающей слюной, инфицирование раны на этом этапе не всегда происходит. Кроме того, одномоментное проведение реконструктивной операции оказывает благоприятное действие на психику больного, способствует его решимости на проведение операции.
Восстановительные операции обязательны при сквозных дефектах дна полости рта, ротоглотки, т. е. при невозможности для больного самостоятельного естественного приема пищи. Дополнительное зондовое питание не полностью обеспечивает организм необходимым количеством белков, жиров и углеводов.. Играет роль и социальный фактор у данной группы больных. Раздражительность, «психическая депрессия» немедленно исчезают после удачно проведенной пластической операции.
Первичная пластика необходима при деструктивных операциях, ведущих к уменьшению объема полости рта. Полное или частичное отсутствие губ, тканей угла рта и щеки, приводящее к невозможности смыкания ротовой щели, также является абсолютным показанием к операции, которая при противопоказаниях может быть отсроченной на некоторый срок.
Наконец, при замещении дефектов третьей группы, где операция является методом выбора, показания должны быть строго индивидуализированы. Эту группу в отличие от двух первых составляют больные с разнообразными дефектами, преимущественно средней зоны лица. Одномоментная плас-
175
тика при этом, с одной стороны, технически очень сложна, а нередко и невыполнима, а с другой-нецелесообразна. Последнее объясняется частым появлением в этой зоне рецидива опухоли, поэтому необходимо наблюдение за зоной операционного поля, особенно в первые 3-5 лет. Вопросы, касающиеся замещения каждого из вида дефектов тканей этой группы, как и двух первых, будут изложены в последней части главы.
Взяв за основу классификацию дефектов тканей, предложенную А. И. Не-робеевым (1983), мы в 1990 г. модифицировали ее, внеся ряд дополнений не только в классификацию дефектов, но и в способы восстановительных операций. Разбор методов замещения дефектов будем проводить в порядке их изложения.
Тотальное отсутствие нижней губы возникает после ее резекции по поводу распространенного рака. Наиболее широкое распространение получили методы Брунса и Диффенбаха, неоднократно описанные в различных руководствах. С нашей точки зрения, наиболее приемлемой методикой пластики у больных раком нижней губы является способ, описанный Н. Н. Блохиным в 1941 г. (рис. 58). В отличие от методики Диффенбаха этот способ позволяет заместить тотальный дефект нижней губы без натяжения тканей, чему способствует выкраивание четырех треугольных лоскутов. Отсутствие натяжения тканей в послеоперационном периоде приводит к меньшей деформации сформированной нижней губы и лучшему косметическому эффекту. Таким же оптимальным способом замещения дефектов нижней губы является методика Бернара- Шапкина в модификации Сидорова (рис. 59). Особенностью этого способа является то, что для большей мобилизации тканей авторы предлагают значительное рассечение тканей в полости рта, вплоть до отсечения жевательной мышцы от места прикрепления ее к нижней челюсти.
Для замещения тотального дефекта верхней губы, встречающегося значительно реже, чем дефект нижней, можно использовать способы Се-дийо, Брунса.
Одним из наиболее сложных для замещения дефектов тканей является отсутствие части верхней и нижней губ вместе с углом рта и прилежащими тканями щеки. У онкологических больных такой вид дефектов возникает чаще всего при рецидивных опухолях, по поводу чего они получали ранее неоднократные курсы лучевой терапии, а также подвергались оперативным вмешательствам. Применение филатовского стебля в этих условиях почти всегда малоэффективно. Наиболее оптимальным методом закрытия дефекта является пластика лобно-теменно-височным лоскутом на поверхностной височной артерии. Замещение дефекта осуществляют одномоментно с иссечением первичной опухоли, а на втором этапе через 4-6 нед выполняют формирование тканей верхней и нижней губ, щеки. Оставшийся значительный участок этого лоскута возвращают на место и укрывают им материнское ложе. Последнее в значительной степени уменьшает деформацию тканей в области донорского ложа.
Изложенная методика применима и при тотальных дефектах шеи. Помимо описанного способа, обширные дефекты щеки. можно замещать кожно-мышечным лоскутом с включением большой грудной мышцы при условии создания внутренней выстилки свободным кожным лоскутом.
Показания к замещению тотального дефекта наружного носа должны ставиться дифференцирование. При опухолевом процессе, не распространяющемся на верхнечелюстные пазухи и клетки решетчатого лабиринта и при уверенности в абластичности операции целесообразно первичное замещение дефекта кожно-жировым лоскутом со лба. Эта методика (индийский спо-
176
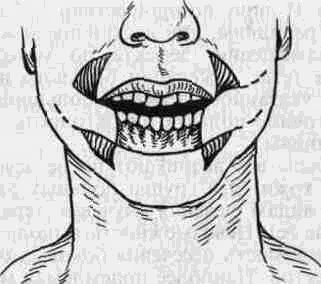
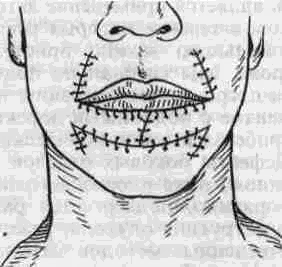
Рис. 58. Формирование нижней губы по способу Блохина.
а-сквозные разрезы. Заштрихованы подлежащие иссечению треугольные избытки кожи;
б-окончательный вид губы.
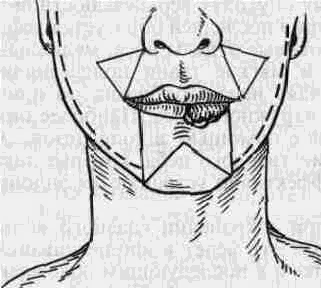
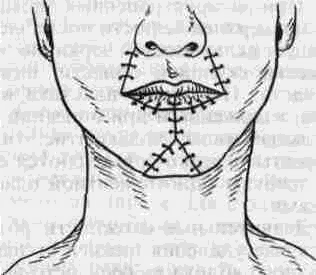
Рис. 59. Схема формирования нижней губы в модификации Сидорова.
а- сквозные разрезы тканей - сплошные линии. Пунктиром указана зона препаровки слизистой оболочки; б-лицо после восстановления.
соб) получила достаточное распространение и широко известна [Втю-рин Б.М.и др., 1981; Неробеев А. И., 1988]. Вместе с тем при распространении опухоли на околоносовые пазухи носа и выполнении расширенной деструктивной операции одномоментное замещение дефекта нецелесообразно по нескольким причинам. Во-первых, даже при абластичном удалении опухоли не исключена возможность рецидива ее, который, как правило, локализуется в глубжележащих тканях. Во-вторых, электрорезекция органа, осуществляемая при таких процессах, приводит к образованию в дальнейшем секвестрации участков кости, которая может происходить в течение 6- 8 мес. Замещение дефекта тканей во время операции нарушает контроль за операционной раной и в случае секвестрации участков кости приводит к воспалительным процессам, возникающим под трансплантатом, и последующей деформации сформированного органа. Наиболее оптимальным
177
1164
здесь является применение эктопротезов. И лишь по прошествии 3-5 лет-сроков, в течение которых реализуются рецидивы, при настойчивом желании больного можно приступить к замещению дефекта по методике Хитрова. Мы специально подчеркиваем тезис о желании больного перенести отсроченную операцию по поводу указанного дефекта: большинство пациентов с подобными дефектами постоянно пользуются эктопротезами, не прибегая к восстановительным операциям.
Дефекты боковых отделов носа и крыла его возникают после лечения базалиом, реже плоскоклеточных раков кожи. Эта группа больных ранее, как правило, подвергается различным видам лечения (лучевая терапия, криодеструкция опухоли, реже,- иссечение ее). Невозможность выполнения перечисленных методов вызывает необходимость иссечения боковых отделов носа с образованием подобных дефектов. Наиболее приемлемая методика при этом-одном оментная пластика кожно-жировым лоскутом из носогубной складки. Этот вид пластики обеспечивает хороший косметический и функциональный эффект. В случае использования у больного этого вида пластики на более ранних этапах лечения и наличия рубцовых изменений в донорской зоне показана отсроченная пластика с использованием филатовского стебля,
При распространенных злокачественных опухолях верхнечелюстной пазухи и верхней челюсти после электрорезекции последней образуется дефект тканей, включающий верхнюю челюсть, боковые отделы носа, медиальные участки скуловой области, нижнее веко и мягкие ткани подглазничной области. Первичная пластика в этих случаях нецелесообразна по причинам, изложенным при описании дефектов наружного носа. Наиболее оптимальным является закрытие этих дефектов с помощью эндопротезов. Эти дефекты нередко совмещаются с дефектами твердого неба, которые также не требуют одпомоментной пластики и эффективно устраняются эндопро-тезами.
Значительные сложности возникают при сохранении глазного яблока в случае удаления нижней стенки глазницы. Это ведет к «подвешиванию» глазного яблока на сосудисто-нервном пучке и к последующим осложнениям. Для сохранения глазного яблока имеются два пути. Первый-восстановление дна глазницы по Кенигу, второй восстановление нижней стенки глазницы по методике Неробеева. При первом способе для опоры глазного яблока используют височную мышцу. После обнаружения переднего края нижней челюсти идентифицируют ее венечный отросток и место прикрепления к последнему височной мышцы. Обнажив с помощью распатора кость. щипцами Листона отсекают венечный отросток, после чего мобилизую! височную мышцу. Для мобилизации мышцы расслаивают сухожилия в толще ее. Волокна мышцы вместе с венечным отростком укладывают на место удаленного дна глазницы. Отсеченный венечный отросток скрепляют с остатками лобного отростка верхней челюсти или, при его удалении, с носовой частью лобной кости. В последующем рубцово-измененная мышца удерживает глазное яблоко, предотвращая провисание последнего.
При наличии указанного или меньшего дефекта тканей в случае сохранения мягких тканей подглазничной области остается значительная раневая поверхность, обращенная в сторону дефекта. Это приводит к мацерации. инфицированию клетчатки, а впоследствии и к рубцовой деформации подглазничной области. Во избежание подобных осложнений целесообразна пластика расщепленным кожным лоскутом тканей подглазничной области по методике, предложенной Н.М. Александровым (1978). Последняя заключается в следующем. Расщепленный кожный трансплантат укладыва-
178
ют на всю раневую поверхность подглазничного кожно-жирового лоскута, а в дистальном отделе раны-на мышечные ткани. Им укрывают также перемещенную на место нижней стенки глазницы височную мышцу. По краям раны производят подшивание этого трансплантата к подлежащим тканям таким образом, чтобы оставалась полоска раневой поверхности на подглазничном кожно-жировом трансплантате в тех отделах, которые будут прилегать к линии разреза вдоль нижнего века и по боковой поверхности носа. Рану туго тампонируют йодоформным тампоном, в результате чего кожный трансплантат прижимается к ране. Используя повязку по Микуличу, можно не накладывать матрацных швов. Удаление внутреннего тампона, смоченного в вазелиновом масле, производят на 7-8-е сутки, заменяя его на другой, более рыхлый тампон. Наружную салфетку повязки Микулича удаляют через 2 нед, после полного приживле-ния лоскута. Применение методики закрытия раневой поверхности этой области, предложенной нами [Ермолаев И. И., Матякин Е. Г., 1968], нецелесообразно по нескольким причинам. Во-первых, донорский участок располагается на шее и после закрытия дефекта приходится формировать оростому. Во-вторых, кожно-жировой трансплантат, будучи менее мобилен и меньших размеров, не всегда полностью закрывает раневую поверхность. И, наконец, образующийся рубец подчас настолько сильно выражен, что затрудняет последующее обследование больного и может прикрывать рецидив опухоли. Так было у одного из наших больных при возникновении рецидива остеогенной саркомы в подвисочной ямке.
В случае сквозного дефекта скуловой области при сохраненном глазном яблоке показано одномоментное формирование поддерживающего ложа по описанным выше методикам. При сквозном дефекте скуловой и подглазничной областей с отсутствием глазного яблока наиболее целесообразным является создание эктопротеза, фиксируемого на оправе для очков.
Дефекты тканей околоушной области чаще всего бывают при распространенных опухолях околоушной слюнной железы с поражением кожи, метастазах в околоушную область, рецидивных раках кожи этой области. Закрытие дефекта этой области не представляет значительных трудностей и выполняется одномоментно. Чаще всего используют кожно-жировой лоскут с боковой поверхности шеи.
На боковой поверхности шеи основанием к сосцевидному отростку выкраивают кожно-жировой лоскут шириной 5-7 см и длиной 10-12 см (рис. 60, 61). Проекция этого лоскута проводится по ходу грудино-ключич-но-сосцевидной мышцы. После выкраивания его и мобилизации до основания сохраняют ветви затылочной артерии. Учитывая особенности кровоснабжения, целесообразно включать в лоскут подкожную мышцу шеи. Лоскут поворачивают на 120-160° и укладывают на раневую поверхность околоушной области, а затем подшивают к краям раны. Указанная методика проста, атравматична и ненамного удлиняет оперативное вмешательство. Косметический результат, получаемый при этом, вполне удовлетворительный.
Однако применение данной методики целесообразно лишь при дефектах мягких тканей околоушной области. При одновременном удалении ветви нижней челюсти, скуловой кости деформация тканей этой области значительно увеличивается. Для замещения подобных дефектов целесообразно использовать кожно-мышечный лоскут с включением большой грудной мышцы.
Наиболее трудными для замещения являются дефекты тканей полости рта и ротоглотки. Это обусловлено сложным рельефом слизистой оболочки
179
12*
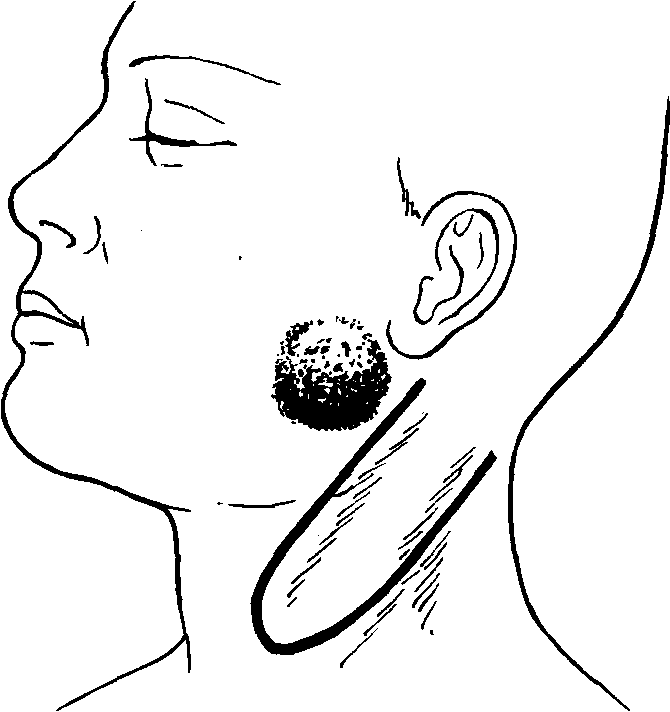
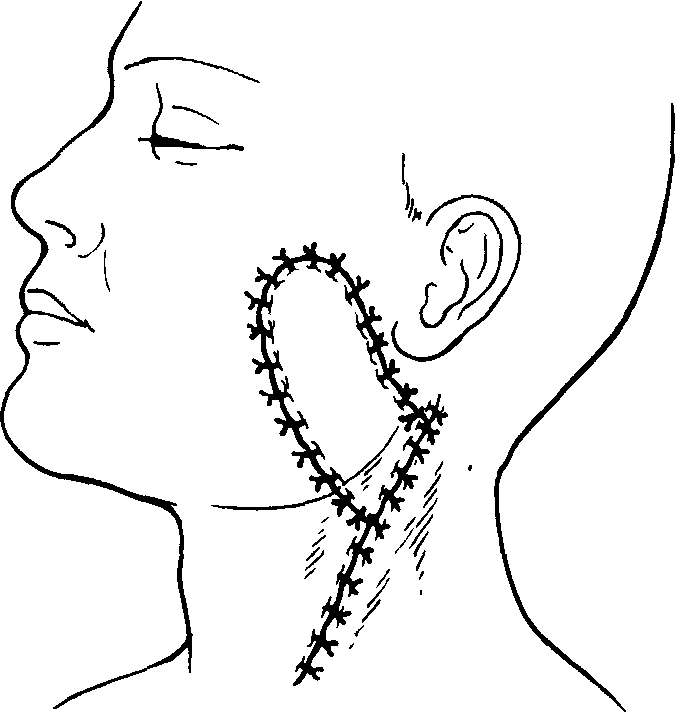
Рис. 60. Схема выкраивания кожного лоскута с шеи. Рис. 61. Возможность миграции лоскута.
полости рта, сращением мягких тканей и костных структур, наличие инфекции в полости рта, постоянным смачиванием раневой поверхност слюной, а также предшествующим облучением. Осложняет планирован» пластических операций и отсутствие так называемых стандартных дефе! тов. Практически в каждом отдельном случае имеются индивидуальны особенности деструктивных операций, которые влекут за собой разнообра:
ные дефекты. Вместе с тем и при хирургическом лечении рака полости рт следует стремиться к унификации дефекта.
Одним из немногих типичных дефектов этой зоны является отсутстви половины языка и дна полости рта после резекции их по поводу рака. Пр локализации первичной опухоли на нижней поверхности боковых отделе языка или в области дна полости рта производят резекцию слизисто оболочки альвеолярного отростка, а в некоторых случаях-плоскостную резекцию нижней челюсти. При этом остается обнаженным фрагмен нижней челюсти. Закрытие кости местными тканями, включая лоску с языка либо со слизистой оболочки щеки, малоэффективно. Эта попытк чаще всего при наличии известного натяжения тканей с измененной поел лучевой терапии васкуляризацией приводит к расхождению тканей и обна жению кости. В последующем наступает секвестрация участка кости с дли тельным отторжением секвестра. Применение в этих случаях пластик] значительно уменьшает вероятность подобных осложнений. Предложенна:
ранее для замещения подобного дефекта методика пластики кожно-жиро вым лоскутом с шеи [Ермолаев И. И., 1973; Матякин Е. Г., 1977] обладае-одним нед остатком - двухэтапностью. При пластике шейным лоскуто^ необходимо формирование оростомы с последующим закрытием ее поел' приживления трансплантата.
Наиболее оптимальной для замещения указанных дефектов является пластика кожно-мышечным лоскутом с включением подкожной мышць шеи. Указанная методика предложена .1. Ри1ге11 (1978), в дальнейше\ усовершенствована ]. Со1етап (1983), К. Соп1ге11 (1983), в отечественно! литературе опубликована нами совместно с А. А. Уваровым (1986). Под кожная мышца шеи берет начало у ключицы, идя далее по боковой
180
поверхности шеи вверх, где она оканчивается несколько выше края нижней челюсти, в боковых отделах нижней зоны лица, «вплетаясь» в мимические мышцы. Кровоснабжение этой тонкой мышцы осуществляется ветвями лицевой, верхней щитовидной артерий и щитошейного ствола. Последние две ветви пересекаются при формировании лоскута.
На 0,5см выше ключицы, а при длинной шее-на 3-5 см намечают границы кожного фрагмента лоскута, имеющего овоидную форму. После этого наносят линии разреза кожи (рис. 62). Кожу с подкожной жировой клетчаткой рассекают до подкожной мышцы, и после отсепаровки кожно-жировых лоскутов образуется автономный островок кожи размером 10 х х 3 см. При отсепаровке кожных лоскутов важно не нанести травму тонкой подкожной мышце, поэтому целесообразно оставлять на ней даже фрагменты клетчатки.
После надсечения у нижнего края кожного фрагмента и фиксации мышцы к последнему осуществляют мобилизацию лоскута по нижней поверхности подкожной мышцы до края нижней челюсти. Особое внимание следует уделять тщательному гемостазу на мышце, так как наличие гематомы является наиболее частой причиной гибели трансплантата. Лицевые артерию и вену перевязывают под трансплантатом, у места вхождения в поднижнечелюстную слюнную железу. Следует по возможности сохранить подподбородочную артерию и включить ее в основание трансплантата. Лоскут по окончании его формирования представляет собой кожно-жировой трансплантат с островным кожно-жировым фрагментом на мышечной ножке с основанием в мягких тканях нижней зоны лица (рис, 63).
После мобилизации данного лоскута его отводят вверх, а на шее выполняют радикальную операцию (фасциально-футлярное иссечение клетчатки шеи либо операция Крайла). После ушивания раны на шее производят операцию в полости рта необходимого объема. Затем через туннель в поднижнечелюстной области, созданный путем рассечения челюстно-подъязычной мышцы, трансплантат проводят в полость рта. При подведении лоскута к краям дефекта осуществляют ротацию его на 180°, после чего кожный фрагмент фиксируют к краям раны тонкими капроновыми швами. На шею накладывают легкую марлевую повязку, с тем чтобы не передавить основание лоскута. С этой целью больному в течение 2- 3 нед рекомендуется спать на противоположной стороне. Швы снимают на 10-е сутки после операции.
Указанная методика атравматична и при определенной хирургической технике несложна для выполнения. Противопоказанием для ее применения служит доза лучевой терапии свыше 40-45 Гр. В этих случаях почти всегда наступает некроз кожного фрагмента лоскута, хотя оставшаяся мышечная часть трансплантата прикрывает участок кости. Рана при этом заживает вторичным натяжением. Неблагоприятным фактором является также применение ее у женщин, подкожная мышца шеи у которых выражена незначительно. В этих случаях причиной некроза являются конституциональные особенности.
Наиболее трудным для замещения из всех отделов полости рта является тотальный дефект передних отделов языка, дна полости рта нижней челюсти. При удалении такого объема тканей без применения первичной пластики у больного отмечается выраженная деформация нижней зоны лица, так называемое птичье лицо. При данной локализации процесса с целью соблюдения принципов абластики, даже при небольшого размера опухолях дна полости рта, необходима резекция дна полости рта, нижней поверхности языка, нижней челюсти. При большем распространении про-
181

Рис. 62. Планируемые размеры лоскута с подкожной мышцей шеи.
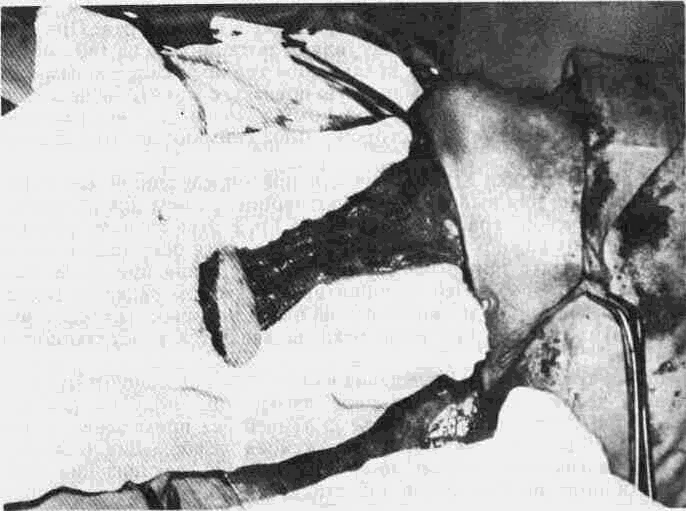
Рис. 63. Лоскут на мышечной ножке. 182
цесса резекции подлежат вся подвижная часть языка, дно полости рта и нижняя челюсть на уровне 616 либо углов ее. У больных после подобных вмешательств, помимо косметических, происходят значительные функциональные нарушения. Нарушается акт глотания, речи, западение языка вызывает затруднение дыхания, особенно в положении лежа, что приводит к длительному, а иногда и постоянному пользованию трахеотомической трубкой. Показания к первичной пластике у этих больных, не являясь абсолютно необходимыми, тем не менее крайне желательны.
Одномоментную пластику при этих дефектах осуществляют с помощью кожно-мышечных лоскутов, включающих грудино-ключично-сосцевидную, трапециевидную либо большую грудную мышцы. Собственный опыт в пластике анализируемых дефектов убеждает нас в целесообразности применения для этой цели двух видов лоскутов: включающих трапециевидную либо большую грудную мышцы. От использования лоскута с включением грудино-ключично-сосцевидной мышцы мы отказались по следующим причинам: 1) косметический и функциональный результат при замещении дефектов передних отделов дна полости рта этим трансплантатом менее эффективен вследствие меньших размеров мышечной ткани; 2) перегиб ножки грудино-ключично-сосцевидной мышцы при замещении этой зоны нередко приводит к частичному некрозу тканей в связи с нарушением питания; 3) выкраивание трансплантата на путях лимфооттока затрудняет последующее наблюдение за состоянием регионарных лимфатических узлов, вероятность поражения которых метастазами при раке передних отделов дна полости рта велика.
Применение лоскутов, включающих трапециевидную и большую грудную мышцы, дает хороший косметический и функциональный эффект и способствует быстрой реабилитации больных.
Сформированные передние отделы дна полости рта являются хорошим ложем для протезирования. Последнее возможно осуществить через 3-4 мес после операции.
Деформация тканей лица при дефектах переднебоковых или боковых отделов полости рта в функциональном отношении менее травматична, в то время как косметически достаточно выражена. Однако при невозможности осуществления одномоментной пластики, чаще всего вызываемой общим состоянием больного, может сформироваться значительная деформация тканей с образованием орофарингостомы. Использование одномоментной пластики у такого контингента больных, перенесших лучевую терапию, может предотвратить образование свища и значительно уменьшить деформацию тканей.
Тотальный дефект подбородочной области и передних отделов дна полости рта чаще всего возникает при распространенном рецидивном раке нижней губы с поражением нижней челюсти либо злокачественных опухолях дна полости рта, нижней челюсти, прорастающих кожу данной области. Замещение их производят с помощью нескольких методов пластики. Наиболее простым является использование дельтопекторального лоскута. Однако при его применении необходимо выполнить несколько этапов пластики. Одним из методов выбора является пластика фартучным лоскутом с передней поверхности шеи, описанная А. И. Неробеевым (1986). В нашей работе мы чаще используем сочетание двух видов лоскутов. С помощью кожно-мышечного лоскута, включающего большую грудную мышцу, формируем передние отделы дна полости рта и контуры подбородка, а с помощью кожно-жировых лоскутов с шей-замещаем дефект кожи подбородочной области.
183
При опухолях, исходящих из малых слюнных желез корня языка и ротоглотки (цистаденоидная карцинома, мукоэпидермоидная опухоль, ацинозно-клеточный рак), обладающих малой чувствительностью к ионизирующему облучению, наиболее оптимальным методом является оперативное вмешательство, чаще всего осуществляемое через боковую или срединную фаринготомию. Дефект тканей, образующийся при этом, имеет следующий объем: отсутствие половины, а иногда и ^з корня языка, боковой стенки глотки при сохранении подвижной части языка. Замещение подобных дефектов является необходимым, так как при удалении указанных образований между надгортанником и подвижной частью языка образуется обширный дефект тканей. Для замещения подобных дефектов лоскут с включением большой грудной мышцы является непригодным вследствие его обширных размеров. Трансплантат с включением трапециевидной мышцы более оптимален для замещения дефектов этой области, однако только у лиц, имеющих крупные размеры этих органов. У субтильных пациентов при применении этого, достаточно толстого, трансплантата в тесном пространстве, ограниченном углом нижней челюсти, подъязычной костью, надгортанником и подвижной частью языка, вследствие сдавления может наступить нарушение кровообращения, ведущее к гибели трансплантата.
Наиболее оптимальными для замещения дефектов этой области являются лоскуты с включением грудино-ключично-сосцевидной мышцы противоположной стороны и подкожной мышцы шеи с гомолатеральной стороны. Первый вид трансплантата применяют при более обширных дефектах, второй-при более ограниченных и преимущественно локализующихся на боковой поверхности глотки, в области передней небной дужки и задних отделов дна полости рта.
При местно-распространенных раках языка, когда опухолевый инфильтрат локализуется в мышцах языка, поражая большую часть его, перед врачом, определяющим план лечения, стоит сложная задача. Лучевая терапия в самостоятельном плане при таком распространении процесса неэффективна. Хирургическое вмешательство включает удаление всего подвижного отдела .языка и большей части корня его. Дефект тканей, образующийся при этом, достаточно труден для замещения. Поэтому чаще всего хирурги отказываются от операции при таком распространении процесса или, выполняя субтотальную резекцию языка, вынуждены удалять весь фрагмент тела нижней челюсти. Выживаемость больных при подобном распространении процесса, соответствующем Т4, низкая и не превышает 4-6% при сроках наблюдения один-два года.
Изолированное поражение языка встречается не часто. Опухолевая инфильтрация при таком распространении, как правило, захватывает собственные мышцы языка и мышцы, идущие к языку, поражая чаще те из них, которые идут от подъязычной кости. Поэтому при тотальной резекции подвижной части языка с субтотальным удалением корня его целесообразно отсечение челюстно-подъязычной и подъязычно-язычной мышц в месте отхождения их от подъязычной кости. Наиболее оптимальным доступом при этом является срединный, путем рассечения и разведения в стороны фрагментов нижней челюсти.
Этот подход дает широкий доступ к языку и осуществляется путем рассечения нижней челюсти по средней линии с последующим разведением фрагментов в стороны.
Дефект тканей, образующийся после субтотальной резекции языка, включает собственно язычные мышцы, а также те из них, которые вплета-
184
ются в мышцы языка, отходя от других анатомических образований:
подбородочно-язычную, челюстно-подъязычную, подъязычно-язычную. При этом остается обнаженной нижняя челюсть, фрагменты которой после резекции сводятся вместе.
Замещение такого дефекта кож-но-мышечными лоскутами, включающими крупные мышцы (грудино-ключично-сосцевидную, трапециевидную, большую грудную), затруднительно, так как объем лоскутов такого типа не позволяет их разместить в пространстве, ограниченном дугой нижней челюсти. Применение кожно-жировых лоскутов также
трудновыполнимо, так как обязательно требует формирования оростомы, что в этих условиях крайне нежелательно. Вместе с тем имеется способ пластики, позволяющий заместить подобный дефект тканей без формирования оростомы.
В 1980 г. ^ап@ Нопе-8Ы и 5Ьеп .Пт-ЛУеп описали методику замещения дефектов челюстно-лицевой области с использованием кожно-мышечного лоскута с включением мышц, лежащих ниже подъязычной кости. У 3 больных ими была выполнена субтотальная резекция языка. В 1984 г. эти авторы сообщили о 112 случаях подобной пластики, выполненной с целью замещения дефектов различных отделов челюстно-лицевой области у 108 больных. Авторы моделировали кожно-мышечный лоскут размером 10 х х 6 см на передней поверхности шеи прямо над яремной вырезкой грудины. После отсечения грудино-подъязычной и щитоподъязычной мышц выделяли и изолировали артериальные и венозные стволы, питающие данный лоскут и отходящие от верхних щитовидных артерий и вены. Идентифицировали веточку нерва, идущую от петли подъязычного нерва. Выделение сосудов и нервов чаще всего осуществляли с двух сторон шеи. В верхнем отделе мышцы отсекали соответственно от подъязычной кости и щитовидного хряща, кожно-мышечный лоскут, автономно связанный с сосудисто-нервными пучками, переносили в полость рта. Верхние отделы его подшивали к остаткам корня языка, а нижние к передним отделам дна полости рта.
Авторы отметили хорошие функциональные результаты при применении данной методики.
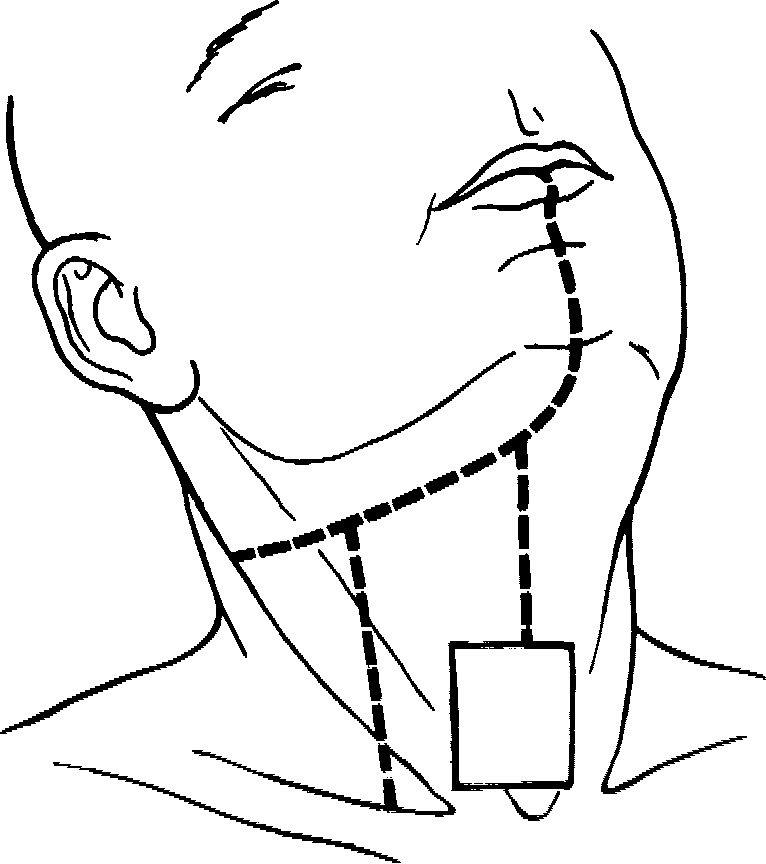
Нами несколько модифицирована методика замещения субтотальных дефектов языка [Матякин Е. Г., 1988]. Производят разрез нижней губы по средней линии, который далее продолжается в подбородочную и поднижне-челюстную области (рис. 64). Второй разрез ведут перпендикулярно к первому до ключицы. Кожные лоскуты отсепаровывают в стороны. На стороне шеи, гомолатеральной поражению языка, выполняют фасциально-футляр-ное иссечение клетчатки шеи, а при показаниях операцию Крайла. При этом
185
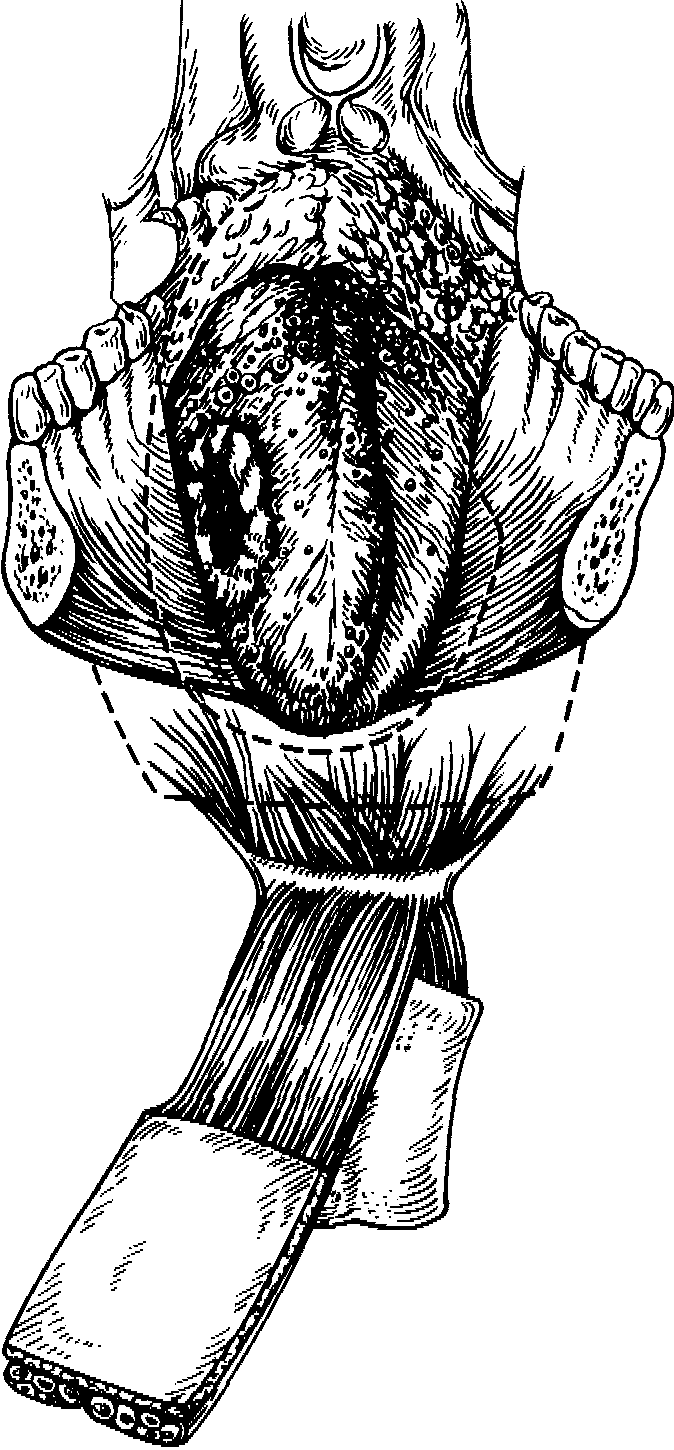
перевязывают наружную сонную или изолированно язычную артерии. После выполнения этого этапа производят перевязку наружной сонной артерии на противоположной стороне шеи.
Методика выкраивания лоскута отличается от той, которую предложили китайские специалисты. На передней поверхности шеи сразу над яремной вырезкой грудины выкраивают кожный фрагмент размером 5х3 см, от верхнего полюса которого разрез продолжают к разрезу в подбородочной области. Далее над грудиной пересекают грудино-подъязычные мышцы и фрагмент кожи, лежащий над ними, подшивают к последним с тем, чтобы во время мобилизации не отслоить его от мышц. Мобилизуют кожно-мы-шечный лоскут до уровня подъязычной кости, при этом целесообразно по возможности сохранить артериальный и венозный сосуды, питающие эти мышцы, а также ветку нерва, отходящего от дуги подъязычного нерва. После мобилизации лоскута до подъязычной кости его на время укладывают на место.
Производят остеотомию нижней челюсти между 111 зубами. Фрагменты ее разводят в стороны и осуществляют резекцию языка и дна полости рта в границах, необходимых для абластичного удаления опухоли (рис. 65). В зависимости от поражения выполняют либо тотальное удаление языка вместе с корнем, либо чаще оставляют участок корня и задней трети языка со здоровой стороны, из которого формируют культю языка, играющую значительную роль в акте глотания. Слизистую оболочку дна полости рта иссекают в необходимых границах, так как кожно-мышечный лоскут можно подшивать и к слизистой оболочке альвеолярного отростка нижней челюсти. Иссекают обе подбородочно-язычные мышцы, а на стороне поражения-подбородочно-подъязычную, подъязычно-язычную и челюстно-подъ-язычную мышцы. Последнюю иссекают дважды: у • подъязычной кости и у места прикрепления к нижней челюсти, а затем она включается в блок удаляемых тканей.
После резекции тканей лоскут с передней поверхности шеи поворачивают по оси подъязычной кости на 180° и переносят в область дефекта полости рта. Верхнюю часть кожного фрагмента подшивают к остаткам корня языка, а при его отсутствии-к слизистой оболочке надгортанника или его ямкам. Боковые фрагменты подшивают к слизистой оболочке дна
186
полости рта или альвеолярного отростка нижней челюсти. После приведения фрагментов нижней челюсти в обычное положение накладывают костный шов в среднем отделе ее, осуществив который, подшивают нижний участок кожного лоскута к слизистой оболочке альвеолярного отростка передних отделов нижней челюсти. Этот этап операции наиболее труден и требует тщательного укрывания линии резекции с целью предупреждения остеомиелита нижней челюсти. Дефект кожи передней поверхности шеи, где выкраивался кожно-мышечный лоскут, восстанавливают сближением краев раны. Производят верхнюю трахеотомию. Для питания вводят носопище-вой зонд.
Следует отметить, что операции такого объема выполняют редко, так как при подобном распространении опухоли не часто можно встретить отсутствие поражения нижней челюсти или слизистой оболочки, покрывающей ее. Однако собственный опыт, включающий операции у 11 больных, позволяет рекомендовать подобные операции. Сохранение нижней челюсти не изменяет контуры лица больных. При прослеженности больных от 0,5 года до 3 лет рецидивов и метастазов не выявлено. Все они свободно питаются и разговаривают, в том числе и по телефону. Пятеро работают по прежней специальности. Частичные некрозы, имевшие место у 7 больных, не привели к остеомиелиту нижней челюсти, а также образованию свищей. Вместе с тем у 4 из них был остеомиелит нижней челюсти в подбородочной области, у места наложения костного шва. Однако он носил ограниченный характер и не вызвал деформацию лица. Подробное изложение данной методики объясняется тем, что она лишь недавно описана в литературе и не получила широкого распространения.
Сроки нахождения больных в стационаре после этих операций составили от 35 до 70 дней.
Изолированные дефекты твердого неба встречаются не часто и возникают после удаления опухолей малых слюнных желез, разрушающих небную пластику. Реже они являются следствием операций по поводу рака слизистой оболочки твердого неба. Однако наиболее часто эти дефекты охватывают половину твердого неба и сочетаются с отсутствием альвеолярного отростка, а также других отделов верхней челюсти. Тактика устранения этих видов дефектов изложена в начале главы. При ограниченном поражении твердого неба применение одномоментной пластики целесообразно. При невозможности проведения пластики местными тканями выполнение других видов восстановительных операций связано с техническими трудностями, обусловленными анатомическими особенностями расположения дефекта. Кроме того, восстановление твердого неба затрудняет контроль за участками верхнечелюстной пазухи и верхней челюсти, где чаще всего локализуется рецидив опухоли. Дефекты мягкого неба появляются крайне редко. Замещение их сложная задача, которая должна быть выполнена в максимально короткие сроки любыми доступными пластическими способами.
Зияющие дефекты глотки и шейной части пищевода, не входящие анатомически в челюстно-лицевую область, всегда были объектом внимания пластических хирургов. Достаточно вспомнить классические работы, посвященные этому вопросу, Ф.М.Хитрова (1963), И.М.Молчановой (1970). Способы закрытия этих дефектов с помощью филатовского стебля разработаны этими авторами достаточно подробно. У онкологических больных, подвергающихся облучению, закрытие фарингоэзофагостом с помощью филатовского стебля является нелегкой задачей. Здесь так же, как и в челюстно-лицевой области, наиболее тяжелым этапом является мигра-
187
ция ножки к краю дефекта, а затем и закрытие дефекта. Рубцово-изменен-ные ткани в области краев раны с нарушением питания после лучевой терапии являются значительной преградой на пути успешного завершения восстановительных операций. В этих условиях особенно важным является хорошее кровоснабжение донорского участка. Этим в полной мере обладают кожно-мышечные лоскуты, позволяющие заместить подобные дефекты в один этап.
Сформулированные в этой главе рекомендации и подходы к использованию различных способов первичной, отсроченной пластики, а в некоторых случаях и отказа от последней определяются локализацией и величиной дефектов в области головы и шеи. Они отражают современные данные о пластической хирургии у этой группы онкологических больных. С развитием исследований в указанной проблеме взгляды будут меняться. Неизменным останется одно: при выборе оптимального способа пластики можно достичь удовлетворительных косметических и функциональных результатов в кратчайшее время.
