
- •ВВЕДЕНИЕ
- •МОРФОЛОГИЯ И КЛАССИФИКАЦИЯ ОПУХОЛЕЙ ЧЕЛОВЕКА
- •ДИАГНОСТИКА ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ
- •ОБЩИЕ ПРИНЦИПЫ ДИАГНОСТИКИ
- •МЕСТНЫЕ БИОЛОГИЧЕСКИЕ КРИТЕРИИ ЗАБОЛЕВАНИЯ
- •Контрастные методы исследования
- •ЛЕЧЕНИЕ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ
- •ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
- •СПЕЦИАЛЬНЫЕ МЕТОДЫ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ
- •ЛУЧЕВОЕ ЛЕЧЕНИЕ
- •ЧАСТНАЯ ОНКОЛОГИЯ
- •ОПУХОЛИ ШЕИ
- •ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
- •ВНЕОРГАННЫЕ ОПУХОЛИ ШЕИ
- •ДИСЭМБРИОНАЛЬНЫЕ ОПУХОЛИ ШЕИ
- •ОПУХОЛИ МОЛОЧНОЙ ЖЕЛЕЗЫ
- •ПРЕДОПУХОЛЕВЫЕ ЗАБОЛЕВАНИЯ
- •РАК МОЛОЧНОЙ ЖЕЛЕЗЫ
- •ОПУХОЛИ ПИЩЕВОДА
- •РАК ПИЩЕВОДА
- •Уход за гастростомой
- •ОПУХОЛИ ЖЕЛУДКА
- •Неэпителиальные доброкачественные опухоли
- •РАК ЖЕЛУДКА
- •Этиология и патогенез
- •РАК КАРДИИ
- •НЕЭПИТЕЛИАЛЬНЫЕ ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ ЖЕЛУДКА
- •ОПУХОЛИ ПЕЧЕНИ
- •ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ ПЕЧЕНИ
- •Вторичный рак печени
- •РАК ЖЕЛЧНОГО ПУЗЫРЯ
- •РАК ВНЕПЕЧЕНОЧНЫХ ЖЕЛЧНЫХ ПРОТОКОВ
- •РАК БОЛЬШОГО ДУОДЕНАЛЬНОГО СОСОЧКА
- •ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
- •РАК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
- •Рак двенадцатиперстной кишки
- •ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ТОНКОЙ КИШКИ
- •ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ ТОНКОЙ КИШКИ
- •Рак тонкой кишки
- •Саркома тонкой кишки
- •ПРЕДРАК И ПРОФИЛАКТИКА РАКА ТОЛСТОЙ И ПРЯМОЙ КИШОК
- •Саркома толстой кишки
- •Карциноидные опухоли желудочно-кишечного тракта
- •ПОЛИПЫ И ПОЛИПОЗ ПРЯМОЙ КИШКИ
- •КЛАССИФИКАЦИЯ ПО СТАДИЯМ
- •Саркома прямой кишки
- •Меланома прямой кишки
- •ЗАБРЮШИННЫЕ ОПУХОЛИ
- •ЛИТЕРАТУРА

193
диагностике могут способствовать такие методы исследования, как рентгенография на фоне пневмоперитонеума, внутривенная и чрескожная холангиография, лапароскопия и селективная ангиография.
Лечение. Тесная связь лимфатических сосудов желчного' пузыря и печени делает малоперспективной простую холецистэктомию при раке желчного пузыря. Поэтому болыпинство хирургов под радикальной операцией подразумевают удаление желчного пуыря с резекци-
ей квадратной доли или «передней печени» по Куино. Хотя существует мнение, что подобные операции, увеличивая послеоперационную летальность, не улучшают отдаленных результатов
(Dony, Deschrey-w, 1969; Loth, Enlhert, 1971), описаны обнадеживающие наблюдения, когда после радикальной операции стойкое выздоровление исчислялось15—16 годами (С. А. Холдин, 1949;Mitmaker et al., 1964). Такие операции показаны только в ранней стадии развития опухоли, поэтому они редки. По данным Vaittinen (1970), на 300 вмешательств по поводу рака желчного пузыря, проведенных им в больницах Финляндии, радикальной операции подвергся 31 больной (10%), причем 10 живы более 5 лет. Вполне оправдана рекомендация А. Д. Никольского (1968) дополнять холецистэктомию внут-рипортальным введением противоопухолевых препаратов.
Паллиативные операции при раке желчного пузыря направлены на декомпрессию печени в случае обтурации желчных путей и ликвидацию гнойного очага при эмпиеме желчного пузыря.
РАК ВНЕПЕЧЕНОЧНЫХ ЖЕЛЧНЫХ ПРОТОКОВ
Магистральные желчные протоки являются не такой уж редкой локализацией рака, как это принято думать: среди злокачественных опухолей органов билиопанкреатодуоденальной зоны они занимают второе— третье место после рака поджелудочной железы(А. В. Смирнов, 1968; Porter, 1958; Maki et•al., 1966). В МНИОИ им. П. А. Герцена наблюдалось 465-больных со злокачественными опухолями органов билиопанкреатодуоденальной зоны, в том числе 75
(
(16%) с опухолями внепеченочных желчных протоков. По данным ОНЦ АМН СССР, рассматриваемая локализация рака составила 13%. Средний возраст больных 60 лет. Мужчины и женщины поражаются с одинаковой частотой.
Патологическая анатомия. Согласно сборной статистике Sako с соавт. (1957), из 570 случаев рака внепеченочных протоков на долю рака общего желчного протока приходится 35,6%, рака тройного соединения протоков(confluent hepatico-cystico-choledocien французских авто- ров)—24%, рака общего печеночного протока—13,9%, рака правого и левого печеночных протоков—8,2%, рак пузырного протока—6%, на долю неклассифицированных опухолей—
12,3%.
Макроскопически различают узловую, инфильтративную и папиллярную формы рака. По данным МНИОИ им. П. А. Герцена при инфильтративной форме полная обтурация желчных путей наступает позже, метастазы встречаются чаще, а вЫ-можность выполнения радикальных операций — меньше. Наиболее благоприятный прогноз при папиллярном раке. Микроскопические опухоли имеют строение аденокарциномы различной степени дифференцировки; изредка встречаются пло-скоклеточный рак (Н. А. Воротилкин, 1962).
Рак магистральных желчных протоков распространяется преимущественно по лимфатическим сосудам, чаще всего втр-рично поражается печень. Метастазы во время операции об-
наруживаются у 50—71,4% больных (Kuwayti et al., 1957;Strohl et al., 1963).
Клиника. Желтуха — обязательный признак поражения магистральных желчных"протоков. В половине наблюдений она наступает внезапно. У остальных больных дожелтушная
194
симптоматика отмечается в среднем на протяжении2'/2 мес. Наиболее продолжительный дожелтушный анамнез (7 мес) наблюдается при раке пузырного протока, который нередко протекает с болевыми приступами под маской желчнокамен-ной болезни. Обычно желтуха бывает интенсивной и стойкой (Г. И. Селезнев, 1969; А. В. Вольский, 1970). Однако при локализации первичной опухоли в месте тройного соединения протоков или в одном из долевых протоков, как показывают наблюдения МНИОИ .имП. А. Герцена, она может иметь волнообразный или рецидивирующий характер. Более тяжелое течение механической желтухи с быстрым развитием симптомов печеночной декомпенсации наблюдается при полной обтурации магистральных протоков, вызывающей отключение резервуара желчного пузыря. Учитывая это, клинически следует различать проксимальную и дистальную обтурацию внепеченочных желчных путей с границей на уровне тройного соединения протоков. Для высоких опухолевых стенозов характерно значительное увеличение печени, а для дисталь-ных — положительный симптом Курвуазье. Однако увеличение желчного пузыря при механической желтухе не всегда указывает на уровень обтурации, так как он может быть отключен в результате блокады пузырного протока опухолью.
Холангит при раке протоков наблюдается у38—55% больных. При этом, по данным А. И. Краковского и Р. А. Ни-хинсона (1969), лихорадка может наступить за Г/2—2 мес до появления желтухи. Примерно с такой же частотой отмечаются боли. Значительное похудание при раке протоков редко успевает развиться; симптом этот более характерен для рака поджелудочной железы.
Диагностика. Больные с механической желтухой, вызванной раком, обычно ошибочно поступают в инфекционные больницы, откуда в среднем через4 нед переводятся для оперативного лечения (Б. А. Королев и др., 1970; И. Б. Розанов, Г. И. Сабельникова, 1970). Срок этот чрезмерно велик, если принять во внимание, что для исключения паренхиматозной желтухи, как правило, достаточно нескольких дней. Большое значение при этом имеет комплексное исследование сывороточных ферментов. Для механической желтухи характерна гипербилирубинемия, гиперхолестеринемия, гиперфосфатаземия, нормальные показатели альдолазы и умеренное повышение активности аминотрансфераз.
Дифференциальную диагностику рака внепеченочных желчных протоков приходится проводить с другими локализациями рака в органах панкреатодуоденальной зоны, а также с механической желтухой, вызванной желчнокаменной болезнью. Установлению правильного диагноза может способствовать чрескожная холангиография(рис. 110). В затруднительных случаях диагноз уточняется на операционном столе. Обследуя больного с механической желтухой, нельзя забывать слова П. А. Герцена (1935): «Держать больного с ре-тенционной желтухой без операции больше15—21 дня .является грубейшей ошибкой, которая оплачивается огромной смертностью больных непосредственно после операции...»
Лечение. Для радикального лечения рака дистального отдела общего желчного протока методом выбора признана панкреатодуоденальная резекция
(А. В. Смирнов, 1961;А. А. Шалимов, 1970; Shith, 1966; Maki et al., 1966). И. Ф. Линченко (1972) собрал в мировой литературе с 1958 по 1970 г. сведения о 209 панкреатодуоденэктомиях по поводу
Рис. 111. Схема резекции печеночно - желудочного протока с холецистэктомией (1—3 этапы операции).

195
рака этой локализации с послеоперационной летальностью 26,9%.
При опухолевом поражении супрадуоденального отдела печеночно-желчного протока на ограниченном участке может быть выполнена более щадящая операция-резекция протоков с холецистэктомией (И. Л. Брегадзе, М. И. Израилев, 1958;В. И. Кижаев, 1962; А. В. Смирнов, 1969; Е. С. Футорян, Б. М. Шубин, 1973; Mighton, 1966; Walters, 1970). Операции эти произ-
водятся еще реже, чем панкреатодуоденэктомии: по данным И. Ф. Линченко (1972), за 1958— 1970 гг. опубликованы сообщения о 56 резекциях внепеченочных желчных протоков, из которых 20 принадлежат отечественным хирургам. В ОНЦ АМН СССР произведено6 подобных операций.
Не оправдано экономное иссечение протоков со сшиванием концов, а показано более широкое удаление опухоли с наложением билиодигестивного анастомоза. В МНИОИ им.
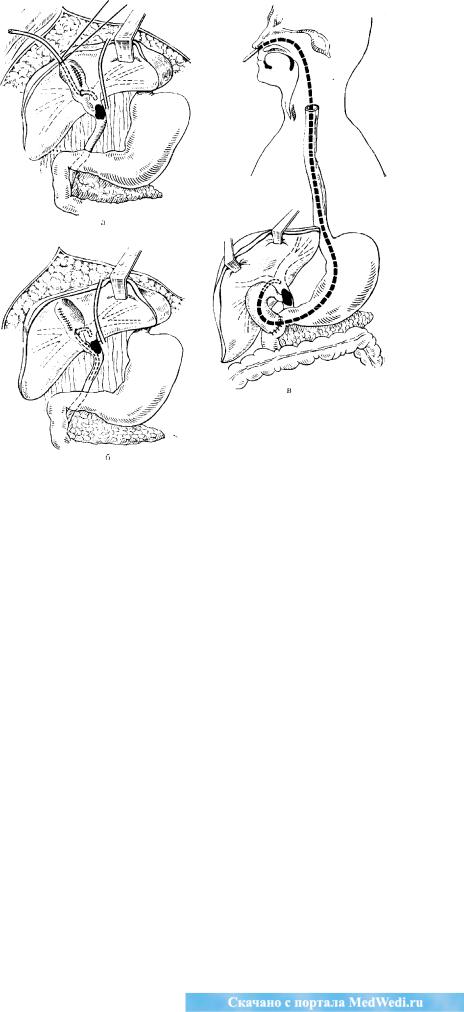
•П. А. Герцена принята методика анастомозирования культи резецированного протока с желудком на управляемом трансназальном дренаже, обеспечивающем хорошую декомпрессию печени и разгружающем швы анастомоза(рис. 111), При резекции на уровне долевых протоков последние вшивают в желудок на раздельных управляемых дренажах. По этой методике произведено 10 операций; умерло от осложнений 3 больных.
Рост опухоли в сторону ворот печени резко ограничивает возможности радикального лечения. По мнению Kozaka с соавт. (1967), операция выполнима, когда какой-либо из доле вых протоков удается мобилизовать на 1 см выше опухоли. При этом магистральный проток другой доли, если его нельзя использовать для отведения желчи, пересекают и перевязывают в пределах здоровых тканей. В ряде случаев резекцию-протоков комбинируют с удалением соответст-
вующей доли;печени (Haynes et al., 1964; Quattlebaum et al., 1965).
Основным видом помощи больным с опухолевой обтурацией внепеченочных желчных путей являются паллиативные операции, направленные на ликвидацию желтухи. Операции этиособенно трудны при высоких стенозах, когда возникает необходимость отведения желчи из внутрипеченочных протоков. Гепато- и холангиостомии, предложенные еще в начале века! (Kehr, 1904; Lohse, 1911,), не оправдывают себя, так как рассчитаны на случайное вскрытие внутрипеченочных ходов, а поэтому часто оканчиваются неудачно. Не обеспечивает достаточной декомпрессии печени отведение желчи из периферических протоков, в том числе из подкапсулярных. Наложение прямых анастомозов с внутрипеченочными протоками
•после резекции доли или сегмента печени(методики Лонг-майра, Долиотти) травматично, непереносимо для больных с механической желтухой, вызванной раком.
Топографоанатомические исследования последних лет позволили разработать менее травматичные доступы к внутри-печеночным протокам. Заслуживает внимания отведение .желчи из правого печеночного протока через заднюю стенку желчного пузыря над его шейкой(рис. 112). В МНИОИ 'им. П. А. Герцена эта операция произведена 20 больным; умерло от осложнений 7. Из протоков левой доли печени достаточно крупным и стабильно
расположенным является шроток 3-го сегмента, доступ к которому без резекции печеночной паренхимы может быть осуществлен по методикам, предложенным Soupault, Couinaud (1957) и А. И. Краковским (1967).
196
Рис. 112. Варианты (а—в) холангиохолецистостомии по Е. С. Футо-ряну и Б. М. Шубину.
Опыт 65 операций на внутрипеченочных протоках при высоких опухолевыхстенозах, произведенных в МНИОИ им. П. А. Герцена, показывает, что операцией выбора является рекапализация, которая заключается в бужировании протока с оставлением в нем погружного полиэтиленового дренажа. Таким методом произведено 25 операций с 6 летальными исходами и средней продолжительностью жизни 11 мес. А. В. Вольский (1970) рекомендует интубировать при река-нализации оба долевых протока и производить холецистэкто-мию, он выполнил 13 операций; 6 больных умерли от осложнений.
РАК БОЛЬШОГО ДУОДЕНАЛЬНОГО СОСОЧКА
Рак большого дуоденального сосочка обнаруживается у0,1--1.7% умерших от злокачественных опухолей (В. В. Виноградов. 1962; Г. И. Рцхиладзе, 1957; В. Д. Келеман, Г. П. Ковтуцовнч. 1963; Friska, 1971). В группе больных с опухолевым поражением органов папкреатодуоденальной зоны эта локализация не является редкостью и встречается в12—20% случаев (А. А. Шалимов, 1970; В. И. Кочиашвили, 1970;О. С. Шкробидр., 1973).
Патологическая анатомия. Новообразования большого дуоденального сосочка возникают из эпителия протоков (общего желчного, панкреатического, ампулы сосочка) или из эпителия слизистой оболочки двенадцатиперстной кишки. Опухоль обычно небольшая (от 0,5 до 2—2,5 см), имеет вид округлого или овоидного образования, выступающего в просвет двенадцатиперстной кишки (рис. 113). В большинстве случаев она экзофитная, растет медленно и долго не выходит за пределы сосочка. При инфильтративном раке в процесс довольно быстро вовлекаются окружающие ткани (двенадцатиперстная кишка, головка поджелудочной железы,

197
общий-желчный проток). Микроскопически опухоль чаще всего представляет собой аденокарциному.
Метастазы обнаруживаются относительно редко. В МНИОИ' им. П. А. Герцена наблюдалось 56 больных раком большого дуоденального сосочка; метастазы выявлены у 25%. По данным ОНЦ АМН СССР метастазы были обнаружены у 23 больных из 81 (28,3%). Аналогичные сведения приводят и другие авторы (3. А. Топчиашвили, 1957; В. В. Виноградов, 1962;
А. А. Шабанов и др., 1970; Nordeck, Bohme, 1969). Метастазами поражаются регионарные лимфатические узлы, затем печень и реже другие органы.
Клиника. Симптоматология сходна с таковой при раке головки поджелудочной железы, однако клиническое течение-отличается особенностями, которые имеют диагностическоезначение, а также оказывают влияние на прогноз и выбор.' метода лечения.
Локализация опухоли на уровне папиллы определяет относительно раннее появление желтухи. Дожелтушный период короче, чем при раке поджелудочной железы. Желтуха более чем у половины больных имеет волнообразный характер.
Опухоли большого дуоденального сосочка довольно быстро .изъязвляются. Это обстоятельство способствует проникновению инфекции из двенадцатиперстной кишки в желчные пути и протоки поджелудочной железы. Холангит возникает чаще, чем при раке головки поджелудочной железы (в 40—50% случаев), проявляется ознобами, высокой температурой (до 38— 39° С), болями в области печени. Инфицирование панкреатического протока приводит к вспышкам панкреатита, которые подтверждаются повышенными показателями диастазы мочи и клиническими признаками: приступообразными болями опоясывающего характера, рвотой, повышением температуры и высоким лейкоцитозом.
Для рака большого дуоденального сосочка характерно кровотечение из опухоли. Степень кровопотери различна: от на-.личия скрытой крови в кале до значительного кровотечения, сопровождающегося выраженной анемией.
Диагностика. Воспалительный компонент при раке большого дуоденального сосочка дает повод к серьезным диагностическим ошибкам. Болевой синдром, лихорадка, волнообразная желтуха дают основание для таких диагнозов, как холецистит, холангит, панкреатит. После применения антибиотиков снимаются воспалительные явления, состояние некоторых больных улучшается и их выписывают, ошибочно считая 'выздоровевшими. Внутреннее кровотечение в редких случаях расценивается как симптом язвенной болезни. В результате, несмотря на довольно раннее появление такого яркого признака заболевания, как желтуха, правильный диагноз устанавливается через 1—3 мес, а иногда через 1—Г/2 года. При 'онкологической настороженности врача и всесторонней оценке данных анамнеза, клинического, рентгенологи-
ческого и эндоскопического исследований число диагностических ошибок значительно уменьшится.
Положительный симптом Курвуазье выявляется 50в —75% 'наблюдений. У остальных больных желчный пузырь не удается пальпировать вследствие значительного увеличения печени или изменений в желчном пузыре(холецистит, желчно-каменная болезнь). По данным МНИОИ им. П. А. Герцена, сочетание рака большого дуоденального сосочка с желчнокаменной болезнью и холециститом было 14%в случаев. Симптом Курвуазье, как известно, указывает на дистальную непроходимость желчных путей и характерен в равной степени для рака большого дуоденального сосочка, злокачественных опухолей головки поджелудочной железы и дистального отдела общего желчного протока.
Уточнению топического диагноза способствует метод гипотонической дуоденографии. Диагностическая ценность этого-исследования подчеркивается многими авторами(Г. И. Варно-

198
вицкий, Mallet-Gui et al., 1958; L. Berkovits, 1970). В МНИОИ им. П. А. Герцена у 70% боль-
ных раком большого дуоденального сосочка диагноз был уточнен с помощью гипотонической дуоденографии в модификации В. Н. Котлярова (1968). Исследование проводится щадящим способом без применения зонда и обязательно дополняется пневмодуоденографией (рис. 114). Б. М. Сосина и А. Н. Михайлов (1970) предложили также беззондовую дуоденографию с использованием аэрона для гипотонии двенадцатиперстной кишки. Этот метод; исследования может применяться в условиях поликлиники.
Появились сообщения о возможности ранней и точной диагностики рака большого дуоденального сосочка с помощью фибродуоденоскопии(А. С. Логинов, Ю. В. Васильев, 1972» Takemoto, Kondo, 1968; Shinya, Wolff, 1971).
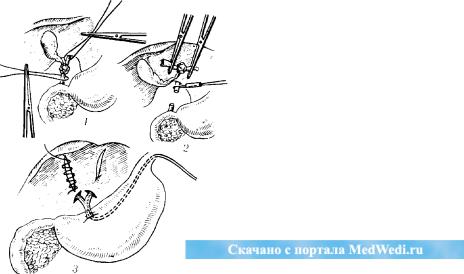
Лечение. История хирургического лечения рака большого дуоденального сосочка начинается с 1898 г., когда Halsted? удалил опухоль путем циркулярной резекции двенадцатиперстной кишки, сшил ее конец в конец и реимплантировал в кишку общий желчный и панкреатический протоки. В том же году Ridel выполнил трансдуоденальное иссечение большого дуодешального сосочка с резекцией устьев обоих протоков и реим-плантацией их в заднюю стенку двенадцатиперстной кишки —эта операция получила название трансдуоденальной папиллэктомии.
Отношение к этому вмешательству как к радикальной операции— предмет дискуссии до настоящего времени. Техническое совершенствование панкреатодуоденальной резекции, начавшееся в 30—40-х годах, и некоторые успехи, достигнутые в этой области, а также стремление к максимальному радикализму не могли не вызвать критической оценки более эко-
•номных вмешательств. Появились противники трансдуоденаль-нои папиллэктомии, считающие ее онкологически неоправданной(В. И. Петров, 1956; А. В. Смирнов, 1961; И. Ф. Лин-
чен-ко, Е. М. Гумилевская, 1969; А. А. Шалимов, 1970; Koszarski, 1966; Kuhlmager, 1967, и др.).
Имеется и противоположная точка зрения. В 1956 г. Б. А. Петров выступил на заседании Московского хирургического общества с настоятельной рекомендацией не делать расширенных, травматичных операций — панкреатодуоденальных резекций — при ограниченных опухолях большого дуоденального сосочка, а выполнять трансдуоденальную папиллэктомию. А. В. Гуляев (1938), С. М. Микиртумов (1963), А. Н. Шаба-нов с соавт. (1970), В. В. Виноградов (1962), Д. А. Арапов (1972), Hess (1950) и др. также являются сторонниками этой операции.
Сравнительно раннее поступление больных, а в связи с этим небольшие размеры опухоли и редкое метастазирование могут обеспечить высокую резектабельность при раке большого дуо-
.денального сосочка: 42—89% (В. В. Виноградов, 1962; А. А. Шалимов, 1970; Н. С. Макоха, 1961, и др.). В ОНЦ АМН СССР резектабельность оказалась равной 42%; в МНИОИ им. П. А. Герцена—69%. Рационально подвергать больного трансдуоденальной папиллэктомии в той стадии заболевания, когда опухоль является еще местным процессом.
Н. С. Макоха (1961) предлагает при раке большого дуоденального сосочка производить экономную панкреатодуоде-нальную резекцию; суть ее заключается в удалении опухоли вместе с прилежащими тканями в виде треугольника, основание которого проходит через головку поджелудочной железы,а вершина расположена у наружной стенки двенадцатиперстной кишки (рис. 115). Это вмешательство менее травматично, чем панкреатодуоденальная резекция.
Е. С. Футорян и Б. М. Шубин (1976) в общепринятую методику трансдуоденальной папиллэктомии внесли изменения, направленные на увеличение радикализма вмешательства, а также на улучшение ближайших и отдаленных результатов.лечения. Модифицированная опера-

199
ция состоит в удалении клетчатки из ближайших зон метастазирования, широкого иссечения соска вместе с участком стенки кишки и прилежащей тканью поджелудочной железы, резекции общего желчного и панкреатического протоков.
Рuc. 115. Границы экономной панкреатодуоденальной резекции по Н. С. Макохе.
а — резекция головки поджелудочной железы с клиновидным иссечением прилежащей к ней стенке нисходящей части двенадцатиперстной кишки; б — анастомоз после экономной панкреатодуоденальной резекции; 1 — печень; 2 — верхняя часть двенадцатиперстной кишки; 3 — желчный пузырь; За — пузырно-дуоде-нальное соустье; 4 — общий желчный проток; 5
— опухоль большого дуоденального сосочка; 6—линия резекции (в форме треугольника); 7— нижняя горичоч-тальная часть двенадцатиперстной кишки; 8—тощая кишка; 9—панкреатиче- ский проток; 10—голоска поджелудочной железы; 11—поперечноободочная кишка; 12— мезоколон; 13—шов двенадцатиперстной кишки.
Реконструктивный этап заключается в перевязке общего желчного протока и в создании билиодигестивного и панкреатодигестивного соустий на управляемых трансназальных дренажах, обеспечивающих временное наружное отведение желчи и панкреатического сока-(рис. 116). Опыт 30 трансдуодепальных папиллэктомий, выполненных по этой методике, позволяет считать ее операцией выбора при ограниченном раке большого дуоденального сосочка.
При распространении опухоли на окружающие ткани(стенку двенадцатиперстной кишки, головку поджелудочной железы) следует производить папкреатодуоденальную резекцию.
Летальность после трансдуоденальной папиллэктомий составляет20—25% (В. В. Виноградов, 1962; А. А. Шабанои и др., 1970, и др.), после панкреатодуоденальной резекции— 30— 70% (А. А. Шалимов, 1970; В. И. Кочиашвили, 1970;Bowden, Pack, 1969).
Отдаленные результаты радикальных операций относительно удовлетворительные: пятилетняя выживаемость равна 17—30% (А. А. Шалимов, 1970;Н. С. Макоха, 1969; Мегсап-dier et al., 1968, и др.). Описаны случаи длительного излечения после трансдуоденальной папиллэктомий. Больная, оперированная Korte, прожила 22 года, оперированная А. В. Гуляевым — 19 лет. А. Н. Шабанов с сотр. наблюдали больную на протяжении 8 лет. Из 30 больных, оперированных Е. С. Футоряном и Б. М. Шубиным, живы 7 человек. Сроки наблюдения от 1 года до 11
лет.
Рис. 116. Схема трансдуоденальной папиллэктомий.
