
Детская хирургическая стоматология и ЧЛХ
.pdf
Раздел 1
значительное количество анастомозов. Суммарная ширина артериальной сети обратно пропорциональна возрасту. Просвет вен у детей равняется просвету артерий (у взрослых просвет вен приблизительно в два раза больший, чем артерий). Барорецепторы развиты плохо, поэтому дети младшего возраста очень чувствительны к кровопотере и ортостатическпм нарушениям. Потеря 30-50 мл крови у новорожденного приравнивается к потере 1000 мл крови у взрослого.
Мочевыделительные органы. Почки — важнейший орган поддержания равновесия и относительного постоянства внутренней среды организма (гомеостаза). Чем младше ребенок, тем значительнее его почки по структуре и функции отличаются от почек взрослых. К моменту рождения далеко не все почечные клубочки сформированы, часть их находится в недифференцированном состоянии. Корковое вещество почки завершает свое формирование до 5 лет.
Основной функцией почек является регуляция водно-солевого обмена и кис- лотно-основного равновесия, удаление из организма азотистых шлаков и посторонних элементов. У новорожденных и детей 1-го года жизни клубочковая фильтрация вследствие анатомической незрелости клубочков значительно ниже, чем
увзрослых. Почки у них способны разводить мочу, но слабо ее концентрируют. Поэтому почки у детей младшего возраста должны работать "на границе" своих возможностей, поскольку обмен воды в них повышенный. Эффективность функции почек в регуляции кислотно-основного равновесия у детей относительно ниже, чем
увзрослых, что вызывает быстрое развитие пищевого и эндогенного ацидоза.
Эндокринная система. На рост и развитие плода существенное влияние оказывают гормоны материнского организма. По уже в период эмбрионального развития начинают функционировать некоторые эндокринные железы ребенка. Так, тиреотропный гормон находят уже у 10-11 -недельного плода. На основе анатомических исследований допускается возможность функционирования во внутриутробный период коры надпочечных желез, щитовидной железы, гипофиза. В последние месяцы внутриутробного развития в организме плода происходит накопление гормонов, поступающих от матери. Они продолжают влиять на организм ребенка и в течение первых месяцев ностнатального периода.
Обмен. Для детей, в особенности раннего возраста, характерна высокая интенсивность и нестойкость всех видов обмена, прежде всего энергетического и водного.
Основной обмен. Основной обмен — это уровень энергетических затрат организма ребенка на физиологические процессы, происходящие в покое (дыхание, деятельность сердца, пищеварительного канала и т.п.). В классической работе Guedel (1937) было показано, что основной обмен у детей значительно выше, чем у взрослых, и достигает максимальных величин дважды — в возрасте 6 и 12 лет. Более поздние исследования показали: если рассматривать основной обмен по отношению к поверхности тела, то его максимальное относительно быстрое снижение происходит до 12 лет, незначительное замедление темпа снижения прослеживается в препубертатный период и дальше — медленное снижение с возрастом.
Па интенсивность основного обмена у детей значительное влияние имеют щитовидная и вилочковая железы.
Особенности развития организма и его тканей в детском возрасте
Основные затраты энергии у ребенка направляются на рост и дифференцирование клеток, а в процессе болезни этот обмен обычно увеличен и возрастает в период реконвалесценции, но при условии, что ребенок получает необходимое количество питательных веществ. В противном случае он тратит пластические вещества, прежде всего белки. Поэтому обеспечение ребенка необходимым количеством питательных веществ — одна из основных задач во время болезни, в случае оперативных вмешательств, анестезии и в послеоперационный период.
Водный и электролитный обмен, кислотно-основное равновесие у детей значительно отличаются от таковых у взрослых. Приблизительно 80 % массы тела новорожденного — это вода, до 9 мес содержание ее уменьшается до 75 %, у детей старшего возраста и взрослых ее доля составляет 55-60 %.
У взрослого половина количества воды находится внутриклеточно, у ребенка внутриклеточная жидкость составляет лишь четверть общего объема воды.
В первые дни жизни баланс воды у новорожденного отрицательный, потом быстро увеличивается, достигая максимальных величин до 2 лет. Скорость обмена воды у ребенка в 4-5 раз выше, чем у взрослого. Потребность в ней очень большая, в особенности у детей грудного возраста, и составляет 150 мл на 1 кг массы тела. Водный обмен тесно связан с углеводным и минеральным обменом.
Одинаковое осмотическое давление (310 моль/л) внеклеточной жидкости у ребенка и взрослого обеспечивается разным количеством основных анионов и катионе)!!. Главные отличия касаются хлора, запасы которого содержатся преимущественно в коже, мышцах, кишках и легких. Повышение концентрации хлора в тканях быстро приводит к солевой интоксикации, и наоборот, рвота или понос вызывают значительные потери хлора, резко снижают осмотическое давление крови, в результате чего внутриклеточная жидкость перемещается в плазму и развивается эксикоз.
Другой особенностью внеклеточной жидкости являются ее слабые буферные свойства. Значительное содержание фосфора не компенсирует незначительного содержания белков и бикарбонатов. Показатели кислотно-основного равновесия у детей первых лет жизни отличаются от таковых у детей старшего возраста и взрослых. Наиболее характерным является сдвиг названных показателей в сторону ацидоза у маленьких детей. Но, наверное, самое главное — это то, что минимальный запас буферных свойств крови может обусловить выраженную тенденцию к развитию метаболического ацидоза во время болезни, анестезии и операции. 11е менее важен и тот факт, что содержание белков — одной из основных буферных систем организма — у детей в 1,5 раза ниже, чем у взрослых. Именно поэтому опасным является проведение оперативных вмешательств при гипопроте-инемии любой этиологии.
Загрудинная железа (вилочковая, пли тимус) — это важный регулятор клеточного иммунитета, в особенности в период внутриутробного развития и в раннем детском возрасте (до 3 лет). С ее деятельностью связаны активизация роста и торможение функции половых, надпочечных и щитовидной желез. Определенное участие загрудинная железа принимает в контроле за состоянием углеводного и кальциевого обмена, нервно-мышечной передачей импульсов. Как Центральный орган иммунитета она формирует популяцию Т-лимфоцитов, осуществляющих реакции клеточного иммунитета.
47
Раздел 1
Максимальная относительная массазагрудииной железы наблюдается у новорожденных (в среднем 11,7 г), потом она увеличивается медленнее, чем масса тела, ас 11-15 лет начинает снижаться. Иногда возникает тимомегалия (значительное увеличение тимуса), которая сочетается с гипофункцией надпочечных желез, что обусловливает тимико-лимфатическое статус. "Беспричинную" смерть во время операции или наркоза (так называемый синдром внезапной смерти) связывают именно с тимико-лимфатическим статусом.
Щитовидная железа. Функция щитовидной железы усиливается в 4-5-месячном возрасте и па протяжении первого года жизни нарастает. Гормоны этой железы — тиронин, тироксин, тирокальцитонин — существенно влияют на процессы обмена веществ. Они повышают основной обмен, тонус симпатического отдела вегетативной нервной системы и влияют на температуру тела, трофику кожи, волос, костей, ускоряют обмен холестерина и других липидов. При излишке этих гормонов может тормозиться синтез белков, повышаться концентрация аминокислот в плазме и уменьшаться содержание гликогена. Уровень тиреоидных гормонов у здоровых новорожденных выше, чем у детей старшего возраста.
I [арушения функции щитовидной железы у детей проявляются в виде спорадического, эндемического или диффузного токсичного зоба, гипотиреоза (микседемы), злокачественных опухолей. Значительные нарушения функции щитовидной железы и врожденные аномалии типа аплазии и гипоплазии ее могут послужить причиной задержки и нарушения нормального физического и психического развития ребенка, замедления эпифпзарного окостенения и роста костей, нарушения сроков прорезывания зубов.
Паращитовидные железы выделяют в кровь паратгормон, который принимает участие в регуляции обмена ионизированного кальция, повышает содержание его в крови, снижает количество фосфора, способствует сдвигу реакции в сторону ацидоза без изменения его основного резерва. Адаптационная недостаточность функции паращитовпдных желез в первые педели жизни ребенка приводит к гипокальциемии новорожденных и (иногда), как следствие, вызывает те-танпческие судороги, чаще наблюдаемые у недоношенных детей. Гнперпаратире-оз новорожденного может быть связан с ппюиаратиреозом матери, у детей раннего возраста — с гипервитаминозом D. Вторичный гиперпаратиреоз наблюдается при рахите, хронических болезнях почек с задержкой фосфора, при наличии гиперпаратиреоидной остеодистрофпи, когда нарушается нормальный рост и развитие челюстей.
Особенности развития организма и его тканей в детском возрасте
ОБСЛЕДОВАНИЕ РЕБЕНКА С ХИРУРГИЧЕСКИМИ СТОМАТОЛОГИЧЕСКИМИ ЗАБОЛЕВАНИЯМИ
Методики и последовательность обследования органов, систем ребенка с хирургическим стоматологическим заболеванием, кроме местного статуса, мало отличаются от таковых при других заболеваниях. Однако после обследования местного статуса интерпретация результатов общего обследования изменяется. ПОЭ- ТОМУ считаем необходимым обратить внимание па связь общих изменений со стороны организма с местными проявлениями заболевания в челюстно-лпцевой области.
Обычно правильность постановки диагноза во многом гарантируется умением собирать и анализировать результаты обследования пациента, придерживаясь такой последовательности:
1.Жалобы (пациента, его родных или лиц, которые сопровождают ребенка).
2.История заболевания (anamnesis morbi).
3.Анамнез жизни (anamnesis vitae).
4.Объективное обследование органов и систем (statuspraesens communis).
5.Объективное обследование челюстно-лпцевой области (status localis).
6.Предварительный диагноз (suspicio diagnosis).
1. Данные дополнительных методов обследования (результаты общего анализа крови, биохимических, иммунологических анализов крови, мочи, рентгенографии, компьютерной томографии, магнитно-ядерного резонанса, остеометрнн, сиалографии, УЗИ, термографии, ангиографии, цитологического, патогистологического исследования и т.п.).
7.Дифференциальный диагноз (diagnosis differencial).
8.Окончательный диагноз.
Очень большое внимание на всех клинических дисциплинах уделяют методике сбора жалоб и анализу данных анамнеза. Выдающиеся клиницисты могли в большинстве случаев, основываясь на этих данных и большом клиническом опыте, поставить диагноз. 11ыне врачи разных специальностей больше интересуются результатами дополнительных методов обследования, чем жалобами и анамнезом. Внедрение в клиническую практику сложных биохимических, иммунологических, патофизиологических и других исследовательских приемов позволило обследовать наиболее тонкие структуры и функции организма. Однако часто они назначаются необоснованно. При выборе дополнительного метода обследования детей следует придерживаться принципа максимальной информативности при условии минимальной ппвазпвпостп. Именно этим должен руководствоваться врач. Следует еще раз подчеркнуть, что все обследования необходимы лишь для постановки диагноза, а его в подавляющем большинстве случаев можно поставить, основываясь на анализе жалоб, истории болезни и данных клинического обследования.
При знакомстве с ребенком и его родителями чрезвычайно важно войти в контакт с ними. Иногда это трудно сделать но объективным причинам, а иногда в этом виновен врач — он не умеет спокойно, мягко, заинтересованно начать разго-ВоР с маленьким пациентом и его родителями. Бывает, что с первым говорить
39
Раздел 1
значительно проще и эффективнее, чем со взрослыми. Если ребенок возрастом до 4- 4,5 года, то разговор с ним но поводу жалоб и болезни в подавляющем большинстве случаев нерезультативней для врача, однако пренебрегать им было бы неправильным. Во время такого разговора необходимо войти в доверие к ребенку, убедить его, что здесь ему ничего не угрожает, он может ничего не бояться, а "дядя"- или "тётя"-врач очень хорошие. Кстати, очень важно, чтобы знакомство ребенка с учреждением, куда он пришел, настраивало бы его положительно. Если ребенок слышит окрики сестер, санитарок, крики других детей, звон падающего инструментария, это может вызвать у него отрицательное отношение к медперсоналу, и тогда о каком-либо контакте не может быть и речи.
Во время знакомства с маленьким пациентом в поликлиническом кабинете желательно рассказать ему об окружающих предметах: "Это шкаф, где хранятся лекарства и инструменты, а это шкаф для их очищения, мытья. Это кресло, в которое ты сейчас сядешь; оно сделано так, чтобы было удобнее тебе и мне. Это подголовник, чтобы удобно было твоей голове, а сюда ты положишь руки. Это специальная лампа, она будет освещать твои зубки и десны, чтобы их можно было хорошо рассмотреть". Иногда можно показать и дать ребенку подержать шпатель, другие безопасные инструменты. Если пациент школьник, то (в некоторых случаях) ему можно рассказать о вмешательстве; самое неприятное — это солгать ребенку, то есть сказать, что не будет больно, и ошибиться. Тогда ребенок перестанет вам верить, и для окончания вмешательства необходимо будет усилить обезболивание или действовать с позиции силы. Эта очень нежелательная ситуация, однако на практике, к сожалению, такое встречается часто. Иногда, разговаривая с маленьким ребенком, убеждаешься, как умело он может дезориентировать врача:
—Сережа, у тебя болит щечка? —Да, болит.
—Сережа, у тебя не болит щечка? —Нет, не болит.
Необходимо дополнительными вопросами пли объективными приемами всетаки определить, когда ребенок говорит правду.
У детей в возрасте 5 лет и старше обычно удается собрать информацию о жалобах. Однако не всегда на непосредственный вопрос: "Что у тебя болит?" — получаешь исчерпывающий ответ, поэтому необходимо задавать наводящие вопросы, которые помогут определить истинные жалобы.
Следует помнить, что полученные из жалоб сведения уже позволяют определить суть процесса (воспалительный, опухолевый, травматический, врожденный, приобретенный и т.п.). Наиболее частая ошибка врача при сборе жалоб такова, что он выясняет не нынешние жалобы (как это должно быть), а жалобы вообще. И ребенок, и родители рассказывают о жалобах в начале болезни, то есть "возвращаются" в историю болезни. Необходимо в вопросе подчеркнуть, что речь идет о жалобах в данный момент, момент опрашивания. Как существуют патогномоничные симптомы (то есть основные, которые определяют именно это заболевание), так есть и жалобы, общие для определенных болезней.
Так, например, припухлость и боль в поднижнечелюстной области, нарастающая во время еды, чаще всего свидетельствуют об остром калькулезном субмак-силлите или обострении хронического. Жалобы па боль во время накусывания на
Особенности развития организма и его тканей в детском возрасте
зуб, сменяющуюся болью и припухлостью в участке переходной складки с одно-й стороны альвеолярного отростка, скорее будут свидетельствовать об остром одонтогенном периостите челюсти. Таких примеров можно привести много. Поэтом)' у врача, имеющего глубокие теоретические и практические знания в области хирургической стоматологии детского возраста и анализирующего процесс постановки диагноза у каждого больного, складывается конкретный стереотип и в методике сбора жалоб, и в методике оценки их значимости.
Сбор анамнеза в методическом отношении также основывается на выявлении важнейших данных, которые в дальнейшем позволяют диагностировать определенную болезнь. Планомерно, день за днем от начала заболевания, необходимо проследить динамику субъективных и объективных ощущений, отражающих анатомические, физиологические и функциональные изменения в организме. Важно обнаружить связь этих изменений во времени, реакцию организма на проводимое лечение, логически выделяя закономерности и особенности течения заболевания. Иногда лишь одна фраза ребенка пли родителей определяет направление дальнейшего поиска диагноза. Во время сбора анамнеза врачу чрезвычайно важно знать закономерности проявления каждого конкретного заболевания, особенности его в каждой возрастной группе.
Обследуя детей, необходимо помнить о так называемых детских кризах (crisis infantum) — переходных психических отклонениях, закономерно возникающих у ребенка на 3-4-м году жизни, — это первая фаза протеста с упрямством и склонностью к бурным аффективным проявлениям, и в первые школьные годы — трудность адаптации. В 13-15 лет проявляется пубертатный криз (pubertatis — возмужание, половая зрелость), характеризующийся психической неуравновешенностью, аффективной лабильностью и склонностью к депрессии, поисками путей самоутверждения, оппозицией к авторитету взрослых и т.п.
Собирая анамнез, врач должен составить представление относительно быта этой семьи, материальной обеспеченности, степени ухода за ребенком, узнать, какие болезни были у ребенка, с какой частотой, какое лечение применяли, какие были осложнения и т.п. В связи с увеличением количества больных туберкулезом (в последнее время) и прочими специфическими заболеваниями необходимо исключить их возможную связь с заболеванием ребенка. Эпидемиологическая справка при госпитализации ребенка не всегда отображает истинные обстоятельства. В связи с этим важно, если ребенок посещал детские учреждения или школу, уточнить эпидемиологическую обстановку в них, а также в доме, соседних квартирах. Кроме того, необходимо получить реальные данные о проведенных прививках.
Объективное обследование органов и систем. Проводя обследование общего состояния ребенка (statuspraesens communis), врач преследует такие цели:
1)обнаружить наиболее явные сопутствующие заболевания сердечно-сосу- дистой, дыхательной, пищеварительной систем, изменения со стороны опорнодвигательного аппарата, желез внутренней секреции, печени, почек;
2)выяснить, является ли заболевание органов ротовой полости и челюстнолицевой области следствием или проявлением изменений со стороны других органов и систем;
3)определить, нужно ли ребенку обследование специалистом другого профи-
А I
Раздел 1
ля для уточнения сопутствующего или основного диагноза, решения вопроса относительно показаний и противопоказаний к проведению операции в полости рта пли челюстно-лицевой области. Такое обследование важно провести тщательно, ничего не пропуская, одинаково внимательно рассматривая явные и возможно скрытые проявления заболевания. Оценивая общий статус, необходимо указать соответствие его возрасту ребенка.
Исследование местного статуса (status localis) ребенка со стоматологическим заболеванием имеет свои закономерности. Важно учитывать возраст пациента, поскольку наибольшие трудности возникают у детей до 7 лет, которые не могут или не хотят выполнять просьбы 11.ш требования врача. Объективное обследование пораженного участка нужно проводить несколько шире, то есть речь идет о характеристике на момент осмотра не только, например, больного зуба и близлежащих тканей, но и всех органов и тканей ротовой полости, челюстно-ли- цевой области. Близость к челюстно-лицевой области важных органов (лор-органы, головной мозг, орган зрения) при травмах, врожденных дефектах, воспалительных, опухолевых заболеваниях заставляет че. постно-лицевого хирурга сотрудничать с врачами смежных специальностей. Методичность, которая должна быть в каждом из разделов обследования больного, необходима и здесь. Довольно часто бывает так, что быстро и правильно диагностируют обострение хронического периодонтита какого-либо зуба н не замечают заболевания, протекающего бессимптомно, по требующего лечения. Так, например, если у врача неправильный стереотип обследования, то он сразу осматривает место очага, по может пропустить менее выраженные, но более угрожающие заболевания — проявления опухолевого роста (глубоко расположенные гемаш помы, лимфангпомы), хронические язвенные процессы в области челюстно-язычного желобка, ретромоляр-ного пространства. Методика осмотра и опенки состояния органов ротовой полости и челюстно-лицевой области состоит из последовательного выполнения таких основных действий:
1.Обследование лица — определение цвета кожи и красной каймы губ, симметричности парных отделов лица и шеи, свободы носового и ротового дыхания. 1 [еобходимо приучить себя делать осмотр слева направо (как читаем текст), тогда вы никогда не пропустите без внимания ни одного участка.
2.Пальпации мягких и твердых тканей .ища - оценки тургора кожи, сравнения температуры отдельных участков лица и шеи, определения состояния лимфоузлов челюстно-лицевой области; симметричности обеих половин верхней и нижней челюстей, совпадения центральных линий носа и резцов, степени открывания рта, подвижности нижней челюсти, эффективности функции височно-нижнечёлюстного сустава.
3.Осмотра и пальпации красной каймы губ и углов рта, оценки состояния тканей верхнего и нижнего преддверия рта и симметричности их расположения, переходной складки, уздечек губ и языка.
1.Осмотра и оценки состояния зубов (соответствие временных и постоянных зубов возрасту ребенка, подвижность, пораженность кариесом, флюорозом, периодонтитом), что отмечается в зубной формуле (рис. 9), обследования десен, альвеолярного отростка, языка, подъязычного мясца, челюстно-язычного желобка, ретромолярных пространств.
Особенности развития организма и его тканей в детском возрасте
8 |
7 |
6 |
5 |
4 |
3 |
2 |
1 |
12 |
3 |
4 |
5 |
6 |
7 |
|
8 |
||
8 |
7 |
6 |
5 |
4 |
3 |
2 |
1 |
1 |
|
2 |
3 |
|
4 |
5 |
6 |
7 |
8 |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Л |
|
|
|
V IV III |
II |
I |
|
I |
II |
III |
IV |
V |
|
|
|
|
|
|
|
|
|
V IV III |
II |
I |
|
I |
II |
III |
IV |
V |
|
|
1!! |
|
л |
|
|
|
J |
|
|
|
|
|
[4 |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||
а) по Zsigmondy: сверху — постоянные зубы, снизу — временные зубы; |
|
|
|
||||||||||||||
8+ 7+ 6+ 5+ 4+ 3+ |
2+ |
1 + |
+1 |
+2 |
+3 |
+4 |
+5 |
+6 |
+7 |
+8 |
|
|
|||||
8- 7- 6- 5- 4- 3- 2- 1- |
|
-1 -2 -3 -4 -5 -6 -7 -8 |
|
|
|||||||||||||
|
|
|
|
|
|
05+ |
04+ |
03+ |
02+ |
01+ |
|
+01 |
+02 |
+03 |
+04 |
+05 |
|||||||||
|
|
|
|
|
|
05- |
04- |
03- |
02- |
01- |
|
-01 |
-02 |
-03 |
-04 |
-05 |
|||||||||
|
|
|
|
п |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Л |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
05- |
0 |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||
|
|
|
|
|
|
|
|
|
|
JJ=1+ |
|
|
|
|
[4" =-4 |
|
|
|
ТП=02- |
|
|||||
б) по Haderup: сверху — постоянные зубы, снизу — временные зубы; |
|
|
|
|
|||||||||||||||||||||
1 |
|
2 |
|
3 |
4 |
5 |
6 |
|
7 |
8 |
|
9 |
|
10 |
11 |
|
12 |
13 |
14 |
|
15 |
16 |
|
||
П |
|
|
|
|
|
|
|
|
|
|
|
24 |
23 |
22 |
21 |
20 |
19 |
|
18 |
17 |
|
||||
32 |
31 |
30 |
29 |
28 |
27 |
26 |
25 |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||
|
|
|
|
|
А В |
С |
|
D |
Е |
F |
G |
H |
I |
|
J |
|
|
|
|
|
|
л |
|||
|
|
|
|
|
Т |
S |
R |
Q |
Р |
О N |
|
М |
L |
К |
|
|
|
|
|
|
|||||
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||||||
|
|
|
|
|
|
|
|
|
|
U=8 |
|
|
|
|
[4=21 |
|
|
|
|
ТП =Q |
|
||||
в) американская схема: сверху — постоянные зубы, снизу — временные зубы; |
|
||||||||||||||||||||||||
|
18 |
17 |
16 |
15 |
14 |
13 |
12 |
11 |
21 |
22 |
|
23 |
|
24 |
25 |
26 |
27 |
28 |
|
|
|||||
|
48 |
|
47 46 45 44 43 42 41 |
з1 |
з2 зЗ з4 з5 зб з7 з8 |
|
|
|
|||||||||||||||||
|
|
|
|
|
55 |
54 |
55 |
52 |
51 |
61 |
62 |
63 |
64 |
65 |
|
|
|
|
л |
||||||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
г) международная схема (ВОЗ)*: сверху — постоянные зубы, снизу — временные зубы;
Рис. 9. Формулы зубов
* Цифровое обозначение постоянных зубов челюстей и сторон (1-2 - верхняя; 3~4 - нижняя) и временны) (5-6 - верхняя; 7-8 - нижняя) проводится по ходу часовой стрелки, то есть слева направо и сверху вниз.

Раздел 1
5.Оценки состояния околоушных, поднижнечелюстных и подъязычных слюнных желез (размер, консистенция, болезненность), устьев их выводных про токов и слизистой оболочки вокруг, определения количества и прозрачности вы деляемой слюны и наличия примесей в пей,
6.Оценки тканей твердого и мягкого нёба, язычка, нёбно-язычных и нёбноглоточных дужек, их слизистой оболочки.
7.Опенки речи ребенка соответственно возрасту, определения возможных причин ее нарушения.
Провести детальный осмотр органов ротовой полости и челюстно-лицевой области у детей возрастом до 7 лет значительно тяжелее — здесь нужен опыт, скорость (без потери качества), а в некоторых случаях — и помощник, без которого обследование 2-3-летних детей просто невозможно. Иногда (чаще в стационаре) при обследовании детей возникает необходимость в применении седативных препаратов или наркоза. Поскольку эти препараты можно применять лишь в крайнем случае, когда пет иного выхода, целесообразно вместе с анестезиологом найти оптимальное решение условий обследования.
В 70-90 % случаев после оценки жалоб и анамнеза заболевания, анамнеза жизни, анализа общего и местного статуса предварительный диагноз становится
иокончательным. В тех случаях, когда врач предполагает (suspicio) 2-3 разных диагноза, необходимо вопросительный знак поставить после слова, которое вызывает сомнение. Тогда для постановки диагноза применяют дополнительные приемы исследования. Осуществляя дифференциальную диагностику подобных заболеваний, следует найти наиболее информативный, безопасный и простой дополнительный метод исследования и использовать его первым. Если он не поможет уточнить диагноз, тогда нужно применить другой, возможно, более травматичный и сложный, но и более информативный. Например, после традиционного обследования ребенка осталось два диагноза: фолликулярная киста или амелобластома нижней челюсти в участке правого угла ее. В этом случае наиболее информативным будет метод расширенной биопсии с патогистологическим исследованием ткани оболочки новообразования. Если в препарате есть звездчатые
ицилиндрические клетки, то окончательным диагнозом будет амелобластома нижней челюсти, поскольку таких клеток при фолликулярной кисте нет.
Оценка результатов микроскопического исследования тканей челюстно-лице-
вой области у детей, в формировании которой принимают участие все три зародышевых листка, значительно затруднена, что обусловлено беспрерывными, разными по интенсивности процессами роста и дифференцирования тканей лица. Часто незначительные моменты нейроэндокринной и иммунной регуляции процессов развития тканей предопределяют разнообразие видов клеточного "пейзажа" в норме и тем более — при патологическом процессе. Это ставит врача-пато- морфолога в трудное положение, поэтому в таких случаях особенно важными являются знания каждого из смежных специалистов, их эрудиция и компетентность. Заключительную оценку полученных дополнительных методов диагностики должен сделать врач-клиницист. Подчеркивая важность всех положений этого раздела, хочется еще раз обратиться к азбучным истинам: ко всему надо относиться вдумчиво и серьезно, так как основное — это правильно поставить диагноз.
РАЗДЕЛ 2
Местное и общее обезболивание тканей и органов полости рта и челюстно-лицевой области
Боль психическая или соматическая сопровождает почти все известные заболевания на разных стадиях их развития и уменьшение её является одной из наиболее сложных проблем медицинской науки и практики.
Болъ-болезнъ-болъной-болъница! Корень один.
МЕСТНОЕ ОБЕЗБОЛИВАНИЕ
При местном обезболивании блокируется болевая чувствительность тканей, на которых осуществляется хирургическое вмешательство.
История вопросов обезболивания свидетельствует, что желание сделать безболезненным любое хирургическое вмешательство появилось у человека вместе с умением мыслить и анализировать. Действия человека относительно обезболивания тканей и органов предусматривали не только влияние на очаг, то есть место операции, но и отключение сознания и всех видов чувствительности. Ныне тяжело утверждать точное время начала применения обезболивающих средств и методов, но то, что оставлено в письменах, свидетельствует о продолжительном и небезуспешном поиске в этом направлении.
Важными вехами развития местного обезболивания являются такие периоды:
1.XV-XVI ст. — использование льда (натирания им кожи для потери ее чувствительности).
2.XIX ст. — применение веществ, охлаждающих кожу, — эфира, хлороформа, бромметила, хлорметила и т.п. В 1867 г. впервые был применен хлорэтил, сохранивший свое значение как местноанестезирующее вещество и сегодня.
3.1859 г. - открытие Неманом кокаина, 1879 г. - В.К. Анрепом его анестезирующего действия и первое применение кокаина в клинике И.Н. Кацауровым
в1884 г. для местного обезболивания при некоторых операциях на глазах. Этот метод в медицинской практике не прижился, поскольку высокой была опасность развития кокаинозависимости. Вместо кокаина стали использовать другой препарат — покаин. В 1903 г. Генрих Браун доказал, что совместное введение анестетика и адреналина уменьшает токсичность первого и увеличивает продолжительность его обезболивающего действия. Так столетие назад была заложена основа местной анестезии в зубоврачебной практике.
4.1905 г. — открытие новокаина (Einhorn).
/г-,
Раздел 2
5. 1922 г. - О.В. Вишневским предложен и введен в практику метод ползучего инфильтрата, который соединил в себе принципы инфильтрационного и проводникового обезболивания.
6.Открытие и внедрение в клиническую практику новых местноанестезирующих препаратов - дикапна (синтезированного в СССР в 1936 г. А.И. Фельдманом), совкаина (синтезированного О.Ю. Магидсоном и М. Федотовой в 1937 г.), ксплокаина (1943), оксикаина (1953), мезокапиа и др., а также средств, усиливающих и удлиняющих действие новокаиновой анестезии, — супраренина, корбазила, норадреналина и т.п.
7.Фундаментальные исследования В.Ф. Войпо-Ясенецкого и публикации о применении местного обезболивания СП. Вайсблата, М.М. Вейсбрема, А.Э. Верлонкого, Л.В. Вишневского, М.Д. Дубова, Л.А. Зыкова, Ю.И. Вернадского.
Ныне достигнуты значительные успехи в области местной анестезии благодаря тому, что:
1.Разработан оптимальный на сегодня состав анестезирующих растворов, практически не вызывающих отрицательных реакций со стороны организма и в минимальном количестве проявляющих желательный эффект.
2.Сведены к минимуму неудобства, связанные со стерилизацией инструментария — техническое совершенствование шприцев и игл.
СОВРЕМЕННЫЕ МЕСТНООБЕЗБОЛИВАЮЩИЕ СРЕДСТВА И ИНСТРУМЕНТЫ, ИСПОЛЬЗУЮЩИЕСЯ ДЛЯ ПРОВЕДЕНИЯ ИНЪЕКЦИОННОЙ АНЕСТЕЗИИ
Современный период — это эпоха анестетиков четвертого поколения, которые, сравнительно с обезболивающими средствами второго поколения — эфирного типа (новокаин или прокаин) и третьего поколения — амидными анестетиками (лидокаин
итримекаин), значительно безопаснее и эффективнее.
Кместным анестетикам глубокого действия четвертого поколения принадлежат препараты, активным веществом которых является артикаин (синтезированный в 1974 r.J.E. Winther).
Для местной анестезии пригодны вещества, имеющие такие свойства: —достаточную и быструю растворимость в воде и физиологических средах; —стабильность в растворах; —стойкость при стерилизации; —минимальную токсичность;
—максимальное терапевтическое действие; —легко проникают в ткани; —быстро блокируют импульсы в нервных волокнах;
—глубоко, полно и продолжительно обезболивают; —не имеют раздражающего и деструктивного влияния на ткани;
— оказывают минимальное побочное действие при попадании в общий кровоток, в частности, угнетающее влияние на ЦНС;
—метаболизм без образования ядовитых веществ; —минимум побочных реакций; —могут длительно сохраняться (2-3 года).
Местное и общее обезболивание тканей и органов полости рта и челюстно-лицевой области
За последние годы в стоматологическую практику внедрены новейшие местнообезболивающие средства ведущих фармацевтических фирм: "ESPE", "Astra", "Iloechst" (Германия), "L.Molteni" (Италия), "Septodont" (Франция).
Анестетики нового поколения высокоэффективны в малых дозах, хорошо переносятся детьми, имеют немногочисленные противопоказания, позволяющие подобрать соответствующий препарат без риска для больного.
Наиболее современные анестетики имеют совершенные проникающие свойства. Высокая степень проникновения этих средств в ткани позволяет врачамстоматологам во многих случаях избежать применения проводниковой анестезии, являющейся, с точки зрения количества возможных осложнений, одной из наиболее опасных средств предотвращения боли.
По результатам опубликованных данных, применение анестетиков четвертого поколения обеспечивает:
—минимальный риск для здоровья пациентов (специальные анестетики, предназначенные для детей, беременных и пациентов с сопутствующей патологией);
—возможность использования у лиц группы риска (в 99,4 % случаев местной анестезии не выявлено осложнений, в 0,6 % — блокада сопровождалась кратковременными побочными реакциями, не требовавшими лечения);
—низкую токсичность (короткий период полураспада и быстрая метаболиза-ция препарата без участия печени);
—высокую общую и местную толерантность (низкая концентрация вазоконстрикторов, отсутствие консервантов и буферных систем), что предотвращает развитие аллергических реакций;
—продолжительный период обезболивания за счет высокой способности анестетика связываться с белками (это важно при применении препаратов у па циентов, переболевших инфекционным гепатитом);
—надежный гемостаз в участке вмешательства;
—отсутствие потребности в послеоперационном обезболивании (аналгезия). Для всех местных анестетиков, содержащих сосудосуживающие средства,
следует отметить, что детям до 5 лет введение их в некоторых случаях ограничено из-за лабильности сердечно-сосудистой системы и возможности возникновения опасных для жизни ребенка реакций. I to практика свидетельствует, что придерживаться этого положения нужно в амбулаторных условиях. При оперативных вмешательств в условиях стационара это не является противопоказанием для использования вышеупомянутых анестетиков у детей младшего возраста.
К наиболее распространенным обезболивающим средствам относятся такие препараты:
—на основе лидокаина — Xylonor 2 % SVC (без вазоконстрикторов), Xylonor 2
%Special (с адреналином и норадреналином 1: 100 000), лигноспан форте. Это анестетики средней силы действия, поэтому для усиления эффекта обезболивания иногда применяют вазоконстриктор в высоких концентрациях — 1:25 000-1:80 000;
—на основе мепивакаина: Scandonest (scandicaine) 2 % Special (с адреналином
1: 100 000), Scandonest (scandicaine) 2% NA (с норадреналином 1: 100 000), Scandonest (scandicaine) 3 % SVC (без вазоконстрикторов), карбоканн, мепивастезин.
Раздел 2
- на основе артикаина: Septanest 4 % (с адреналином 1: 100 000), Septanest 4% (с адреналином 1: 200 000), Septanest 4 % SVC (без вазоконстрикторов), ультракаин ДС.
При их применении обезболивание наступает через 1-3 мин от момента введения и длится от 10 до 30-45 мин. Их действие зфективнее, чем новокаина, лп-докаипа и меппвакаина, они не содержат консервантов и могут применяться у пациентов, предрасположенных к аллергическим реакциям на парабены.
У детей широко используют местный анестетик Isocaine 3 % SVC, без вазоконстриктора, имеющий выраженный анальгетический эффект.
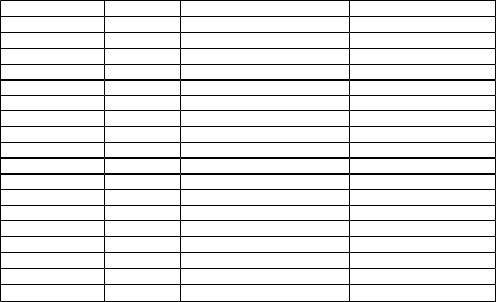
Анестетики наиболее известных фирм приведены в табл. 5.
Таблица 5. Наиболее распространенные местные анестетики, применяемые в стоматологической практике
Препарат |
Фирма |
Анестетик |
Вазоконстриктор |
Marcain |
ESPE |
0,5 % бупивакаина гидрохлорид |
Адреналин 1:200 000 |
Ultracain DS forte |
Hoechst |
4 % артикаина гидрохлорид |
Адреналин 1:100 000 |
Septanest 4% SP |
Septodont |
4 % артикаина гидрохлорид |
Адреналин 1:100 000 |
Ubistesin forte |
ESPE |
4 % артикаина гидрохлорид |
Адреналин 1:100 000 |
Alphacain SP |
Spad |
4 % артикаина гидрохлорид |
Адреналин 1:100 000 |
Ultracain DS |
Hoechst |
4 % артикаина гидрохлорид |
Адреналин 1:200 000 |
Septanest 4% N |
Septodont |
4 % артикаина гидрохлорид |
Адреналин 1:200 000 |
Ubistesin |
ESPE |
4 % артикаина гидрохлорид |
Адреналин 1:200 000 |
Alphacain N |
Spad |
4 % артикаина гидрохлорид |
Адреналин 1:200 000 |
Septanest 4% SVC |
Septodont |
4 % артикаина гидрохлорид |
Без вазоконстриктора |
Scandonest 2% SP |
Septodont |
2 % мепивакаина гидрохлорид |
Адреналин 1:100 000 |
Scandonest 2% NA |
Septodont |
2 % мепивакаина гидрохлорид |
Норадреналин 1:100 000 |
Scandonest 3% SVC |
Septodont |
3 % мепивакаина гидрохлорид |
Без вазоконстриктора |
Mepivastesin |
ESPE |
3 % мепивакаина гидрохлорид |
Без вазоконстриктора |
Mepidont 3% |
L. MOLTEN! |
3 % мепивакаина гидрохлорид |
Без вазоконстриктора |
Xylonor 2% NA |
Septodont |
2 % лидокаина гидрохлорид |
Норадреналин 1:25 000 |
Xylostesm A |
ESPE |
2 % лидокаина гидрохлорид |
Адреналин 1:80 000 |
Xylonor 2% SVC |
Septodont |
2 % лидокаина гидрохлорид |
Без вазоконстриктора |
Инструменты, используемые для проведения инъекционной анестезии
В 1853 г. ветеринарный хирург из Лиона C.Pravaz создал шприц, ставший предшественником современного медицинского шприца. В этом же году врач из Шотландии F.Wood предложил для шприца полую иглу. Однако эти инструменты еще долго не находили применения. Только со временем они были надлежаще оценены и внедрены в широкую врачебную практику.
Важным достижением анестезиологии стала разработка в 1921 г. врачом П. Cook (США) карпульного шприца для обезболивания, который заряжался цилиндрической ампулой (карпулой) с раствором анестетика. Специальные дентальные шприцы оборудованы упорами для пальцев и ладони и иглой, удерживающейся в корпусе шприца с помощью навинчивающейся канюли. Эта герметичная система уже к тому времени обеспечивала высокий уровень асептики, а также предотвращала ошибки и подмену медикаментозных средств.
Местное и общее обезболивание тканей и органов полости рта и челюстно-лицевои ооласти
В1958 г. R.Lindberg (США) разработал безыгольные инъекторы, но идея безыгольного введения лечебных средств принадлежит Beclard (1866). Сначала врачи
сэнтузиазмом применяли новые инъекторы, но широкого распространения и стоматологической практике они не получили.
Благодаря развитию технического прогресса проведены усовершенствования безыгольных инъекторов. В последнее время широко используется безыгольная инъекционная система INSHX ТМ. Она не вызывает страха у ребенка во время проведения обезболивания, обеспечивает безболезненное введение анестетика, быстрое действие его и не травмирует ткани. Применяют ее при проводниковой (ментальной, резцовой) и инфильтрационной (поднадкостничной для удаления зубов) анестезии. Введение анестетика осуществляется безыгольной инъекционной системой 1NSEX ТМ под углом 15-20", при этом вводят 0,3 мл раствора. Площадь распространения обезболивающего вещества — 3-4 см, время наступления анестезии — 1-2 мин.
В1975 г. A. Colombo (Италия) разработал шприц с мультипликатором, применение которого позволило без особых усилий, но под высоким давлением осуществлять инъекцию в плотные ткани зубо-челюстной системы (внутрисвязоч-ная, внутрикостная и прочие виды анестезии). Одновременно в клиническую практику широко внедряется карпульная (картриджная) инъекционная система. В настоящее время начинают конкурировать две инъекционных системы: общемедицинский и дентальный карпульные шприцы.
Общемедицинская система инъекций - традиционная и остается основной. В ней задействованы одноразовый пластмассовый шприц и иглы для инъекций. Для инфильтрационной анестезии используются короткие иглы длиной 20-25 мм и диаметром 0,5-0,6 мм, для проводниковой — длинные, 38-42 мм, и толстые, диаметром 0,8 мм. Игла на шприц не навинчивается, а удерживается на нем за счет фрикционности и конусности соединения. Такое соединение иглы со шприцем не может обеспечить образования высокого давления при введении анестетика в ткани.
Дентальная картриджная система для инъекций включает в себя специальный шприц, картридж и иглу с двумя острыми концами. Главное преимущество такой системы — это быстрая (менее 1 мин) подготовка к инъекции и гарантированная производителем стерилизация элементов (иглы и картриджи), которые будут контактировать с тканями.
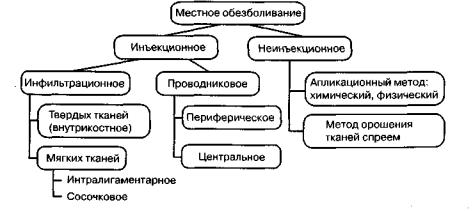
Виды местного обезболивания
Популярнейшим делением местного обезболивания на виды является предложение С.Н. Вайсблата различать инъекционное и неинъекционное (или поверхностное) местное обезболивание. В свою очередь, инъекционное обезболивание делится на инфильтрационное (в том числе и метод ползучего инфильтрата по А.В.Вишневскому) и проводниковое. Проводниковое обезболивание может быть периферическим и центральным. Относительно неинъекционного (поверхностного) метода обезболивания следует сказать, что деление его на химическое и физическое (анестезия охлаждением) нецелесообразно. Единственный входящий в эту группу препарат - хлорэтнл - не следует применять в хирургической стоматологии детского возраста из-за того, что:
Раздел 2
1.По инструкции, струя испаряющегося хлорэтила должна быть на расстоянии 30-40 см от операционного поля ребенка. Беспокойство маленького пациента, маленький рот, небольшое операционное поле — все это значительно затрудняет его использование во время вмешательств в полости рта и на лице. Струя может попасть
вглаза, нос, уши; ребенок может захлебнуться, если струя попадет в рот.
2.Предложенный способ охлаждения хдорэтилом путем направленной струи или прижимания смоченной препаратом ваты к слизистой оболочке или коже сегодня не выдерживает конкуренции со многими обезболивающими средствами, применяемыми для аппликационной анестезии.
Инсталляционный метод (анестезия путем нанесения обезболивающего раствора каплями), рекомендованный С.Н. Вайсблатом, находит практическое применение лишь в практике офтальмолога и отоларинголога, но не детского хирургастоматолога. Поэтому данный метод практически не имеет места в современной классификации использующихся в хирургической стоматологии и челюст-но- лицевой хирургии видов местного обезболивания.
Показания к применению метода ползучего инфильтрата А.В. Вишневского в нашей специальности ограничены как у взрослых, так и у детей. В тех редчайших случаях, когда он используется у взрослых, детям проводится наркоз. Учитывая вышесказанное, классификацию видов местного обезболивания для применения у детей целесообразно представить в таком виде (схема 1).
В 50-60 гг. минувшего столетия в хирургической стоматологии использовалось потенцированное обезболивание, предусматривающее седативную подготовку больных к операции в условиях поликлиники или стационара. Ю.И. Вернадский, Е.Д.Покотило и Л.К.Банная с этой целью предлагали применять 2 % хлоралгидратные клизмы, значительные, по сравнению со взрослыми, дозы аминазина, андаксина или мепробамата как основных лечебных средств. В тот период, когда общее обезболивание только внедрялось и много клиник еще не были достаточно оснащены необходимой аппаратурой и инструментарием, местное потенцированное обезболивание сыграло свою положительную роль. В настоящее время применение таких схем у детей не выдерживает конкуренции с современными местными и комбинированными методами общего обезболивания.
Схема 1. Классификация видов местного обезболивания, применяемого у детей
Местное и общее обезболивание тканей и органов полости рта и челюстно-лицевой области
АППЛИКАЦИОННОЕ ОБЕЗБОЛИВАНИЕ
Этот метод предусматривает обезболивание поверхностных слоев тканей (слизистой оболочки, кожи) анестетиком, нанесенным на тампон или орошение их спреем. Слизистая оболочка поддается обезболиванию значительно лучше, чем кожа. С этой целью раньше у детей применяли 5-20 % раствор анестезина на персиковом масле. Сейчас используются современные гели, мази (например, пе- рилен-ультра, ксилонор-гель, инстила-гель, пиромекаина 1-2 % раствор или 5 % мазь), облатки для анестезии (Anaesthesic tabs), которые выпускают разные стоматологические фирмы ("Septodont", "ESPE" и т.п.), со вкусом и запахом фруктов и ягод.
Аппликационный метод анестезии показан:
1)для обезболивания места укола перед инъекционной анестезией;
2)при разрезе поверхностно расположенных подслизистых абсцессов, обычно на десне.
Трудно согласиться с рекомендациями некоторых авторов использовать ап-
ликационное обезболивание для удаления временных зубов. Зуб, как известно, даже с корнями, находящимися в стадии физиологического рассасывания, фиксирован в лунке круговой связкой, тканями нериодонта, сосудисто-нервным пучком. Ткани периодонта при аппликационной анестезии эффективно обезболить не удается, поэтому удалить такой зуб без болевых ощущений невозможно. А зуб, фиксированный лишь циркулярной связкой, подвижный во всех направлениях, удаляют без обезболивания обычно сами родители с ребенком, превращая этот процесс в игру.
Не следует применять эту анестезию и во время иссечения "капюшона" при хроническом перикоронарите, поскольку под таким обезболиванием сделать эту операцию не удается. Ошибочно также использование аппликационной анестезии слизистой оболочки десен при переломах челюстей перед наложением шин или капп, поскольку сохранение чувствительности в этих участках будет свидетельствовать о неправильно изготовленной шине, что проявляется в ощущении чрезмерного давления ее на слизистую оболочку десен и в дальнейшем может быть причиной пролежней, язв, генерализации воспалительного процесса десен и т.п.
Таким образом, показания к применению аппликационного обезболивания в хирургической стоматологии детского возраста довольно узкие, и расширять их не следует, поскольку во всех других случаях эффективное обезболивание не наступает, а применять такие анестетики, как плацебо, довольно опасно.
Метод орошения (спреем) слизистой оболочки и (реже) кожи местными анестетиками, например, 10 % раствором лидокаина, Xylonor spray, Peryl-spray, имеет практически те же показания, что и аппликационный. Необходимо помнить, что применение таких высоких концентраций анестетиков возможно лишь при условии непораженной слизистой оболочки с целью предотвращения быстрого проникновения их в кровь. В некоторых случаях можно ждать аллергических реакций.
ИНФИЛЬТРАЦИОННОЕ ОБЕЗБОЛИВАНИЕ
В 1880 г. В. К. Анреп опубликовал работу "О физиологическом действии кокаина". А.В.Орлов в статье "Несколько слов о местной анестезии солянокислым

Раздел 2
кокаином" в 1887 г. впервые предложил инфильтрационную анестезию как местное обезооливание.
Ипфильтрационная анестезия предусматривает внутритканевое введение местноанестезирующих растворов с целью пропитывания ими расположенных на этом участке нервных ветвей и окончаний. В зависимости от патологического процесса, развивающегося в месте оперативного вмешательства (воспалительный или другой), следует различать фокальную инфильтрационную анестезию и перифокальную.
При фокальной анестезии мы вводим раствор в место, где будет проводиться вмешательство. Например, при удалении фибромы или папилломы слизистой оболочки щеки в место предполагаемых разрезов вводится анестетик.
При перифокальной инфильтрационной анестезии местноанестезирующее вещество вводится не в участок хирургического вмешательства, а вне его. Такую анестезию следует отличать от проводниковой, при которой анестетик также вводится вне зоны вмешательства или поражения, но целью его является обезболивание основного ствола или одной или нескольких нервных ветвей этого ствола. Для инфильтрационной анестезии у детей используются обычно 0,25 %, 0,5 % растворы местноанестезирующих веществ (половинные дозы для взрослых). В некоторых случаях за счет увеличения концентрации раствора (до 1 %) соответственно уменьшают количество вводимого анестетика.
Используя удобную для стоматолога периодизацию детского возраста, связанную с определенными состояниями временных и постоянных зубов и тканей челюстно-лицевой области, выделяют: I период (от 1-го дня до 6 мес) - беззубые челюсти; II период (от 6 мес до 2 лет) — становления временного прикуса; III период (от 2 до 6 лет) - период временных зубов; IV период (6-12 лет) - смена зубов - сменный прикус; V период - период постоянных зубов (12-15 лет).
Показаниями для применения инфильтрационного обезболивания будут такие вмешательства:
—I период — удаление врожденных опухолей небольших размеров, локализующихся на альвеолярных отростках во фронтальных их отделах (чаще фибром): папиллом на языке и щеках; удлинение уздечки языка, хирургическая обработка ран при травматических повреждениях мягких тканей лица и органов ротовой полости; удаление временных резцов (с которыми ребенок родился), травмирующих сосок матери во время кормления.
—II период — удаление доброкачественных опухолей и опухолевидных новообразований небольших размеров на лице и в ротовой полости, зубов на верхней и нижней челюстях, хирургическая обработка ран лица без дефекта тканей и ротовой полости.
В этих периодах речь идет о проведении нетравматических и непродолжительных оперативных вмешательств, то есть когда потребности в общем обезболивании нет.
—III период — удаление временных зубов на верхней и нижней челюстях, не больших новообразований мягких тканей лица и тканей ротовой полости; удли нение уздечек верхней и нижней губ; хирургическая обработка небольших ран мягких тканей лица и ротовой полости.
-,■>
Местное и общее обезболивание тканей и органов полости рта и челюстно-лицевой области
—IV период — удаление временных зубов на верхней и нижней челюстях, постоянных резцов на верхней челюсти, папиллом, фибром; лечение ретенцион-ных кист мягких тканей лица и ротовой полости; хирургическая обработка ран мягких тканей; дополнительная анестезия при проведении проводникового обезболивания.
—V период — хирургическая обработка небольших ран мягких тканей лица, удаление небольших опухолей и опухолевидных образований; перифокальная ипфильтрационная анестезия — при вскрытии абсцессов в ротовой полости и че- люстно-лицевой области (при отсутствии показаний или возможности обеспечения наркоза); диагностические пункции опухолей и опухолевидных образовали й; биопсия опухолей мягких тканей; дополнительная анестезия при применении проводниковой анестезии.
ВIII и IV возрастных периодах инфильтрационная анестезия используется при удалении временных зубов, в особенности на верхней челюсти. Это обусловлено тем, что: челюсти включают в себя временные и зачатки постоянных зубов, к тому же в губчатой части кости преобладают органические вещества; костные канальцы и периодонтальные щели временных зубов широкие. Эти особенности способствуют хорошему пропитыванию кости и периодонта анестезирующим раствором, безболезненным удалению зубов и оперативным вмешательствам на альвеолярном отростке.
Инфильтрационная анестезия для обезболивания мягких тканей выполняется гак: иглу вкалывают в слизистую оболочку или кожу (после предыдущего проведения аппликационной анестезии или без нее) под незначительным углом к поверхности; инфильтрируют ткани путем продвижения иглы и медленного введения раствора по направлению к месту запланированного вмешательства.
При удалении зубов чаще всего используют плексуальную анестезию. Техника проведения ее такая: укол иглы делают до кости на верхней челюсти немного выше переходной складки, а на нижней — ниже нее и вводят 0,3 мл раствора. После удаления иглы из тканей необходимо мягкие ткани тампоном прижать к кости, что способствует лучшему пропитыванию ее анестезирующим раствором, а не накоплению его лишь в мягких тканях. Такую анестезию иногда еще называют десневой инфильтрационной.
Удетей при удалении зубов может применяться анестезия, при которой обезболивающее вещество вводится в межзубные сосочки с двух сторон зуба; это так называемая сосочковая анестезия (межзубные сосочки представлены рыхлой тканью, хорошо пропитывающейся введенным анестезирующим раствором). Но такая (как и интралигаментарная) анестезия используется редко, так как сопровождается значительной болевой реакцией при введении анестетика в сосочек или связку.
Разновидностью инфильтрационной анестезии является внутрикостная, которую часто рекомендуют для обезболивания при хирургических вмешательствах У детей первых трех возрастных групп. Если при проведении сосочковой анестезии врач проталкивает иглу глубоко в кость, он может добится эффективной внут-рикостной анестезии. При ее выполнении иглу вкалывают в дистальный от удаляемого зуба межзубной сосочек. Потом в пористую кость межзубной перегородки вводят иод давлением анестезирующий раствор. При этом последний проникает в
