
Фёдоров В.Д., Воробьёв Г.И. - Клиническая оперативная колопроктология
.pdfТ е х н и к а о п е р а ц и и . Производят срединную лапаротомию от мечевидного отростка до лобка. При наличии рака толстой кишки до начала ее мобилизации лигируют соответствующие сосуды и туго перевязывают сегмент кишки тесьмой с обеих сторон от опухоли. После обертывания опухоли салфеткой, смоченной спиртом, этот учаток ук-
рывают пеленкой.
Мобилизацию ободочной кишки начинают по ходу левого бокового канала. Первый этап операции — рассечение пристеночного листка брюшины по наружному краю сигмовидной и нисходящей кишки до селезеночного изгиба. Для этого операционный стол слегка поворачивают вправо, петли тонкой кишки отводят в правую половину брюшной полости и отгораживают влажной пеленкой. Рассечение брюшины необходимо начинать у места соединения париетального и висцерального ее листков в области брыжейки сигмовидной кишки, направляя разрез кверху. Этот этап операции весьма ответствен, так как возможно повреждение мочеточника и кровеносных сосудов, идущих к яичку (у женщин — к яичнику). Поэтому мочеточник у корня брыжейки сигмовидной кишки идентифицируют и отодвигают, а разрез по наружному краю нисходящей кишки ведут под контролем зрения. Пристеночный листок брюшины отслаивают и рассекают ножницами
до проекции нижнего полюса левой почки.
Следующим этапом производят пересечение желудочно-ободочной
связки и мобилизацию селезеночного изгиба. Сосуды левой половины ободочной кишки временно не пересекают и не лигируют. Рассечение связки начинают от середины поперечной ободочной кишки по направлению к селезеночному изгибу: сосуды большой кривизны желудка сохраняются. После этого приступают к мобилизации левого изгиба.
Влевую руку хирург берет поперечную ободочную кишку вместе
снисходящей и слегка натягивает их книзу и внутрь, после чего
можно под контролем зрения пресечь селезеночно-ободочную и диаф- рагмально-ободочную связки. При выделении левого (селезеночного) изгиба следует соблюдать осторожность во избежание повреждения капсулы селезенки и хвоста поджелудочной железы. В случае локализации злокачественной опухоли в поперечной ободочной кишке, ее мобилизуют вместе с большим сальником. В ложе нисходящей ободочной кишки и левого изгиба с целью гемостаза закладывают большую марлевую салфетку. Затем операционный стол наклоняют влево на 10°. Хирург меняется местами с первым ассистентом и продолжает дальнейшее отсечение желудочно-ободочной связки по направлению к
правому (печеночному) изгибу, также без лигирования сосудов брыжейки.
Далее приступают к мобилизации правых отделов (слепой и восходящей кишки). Для этого петли тонкой кишки, укрытые влажной пеленкой, перемещают в левую половину брюшной полости. Ответственным моментом является мобилизация печеночного изгиба ободочной кишки. При этом пересекают диафрагмально-ободочную связку и
соединительнотканные тяжи между двенадцатиперстной кишкой и печеночным изгибом. На этом этапе также нужна осторожность во избежание повреждения двенадцатиперстной кишки, головки поджелудоч-
245
ной железы и панкреатодуоденальной артерии, что может нарушить кровоснабжение двенадцатиперстной кишки.
Следующий этап операции — продольное рассечение пристеночной брюшины по нижнему краю слепой и наружному краю всей восходящей кишки до печеночного изгиба. Начиная от корня брыжейки подвздошной кишки, ножницами производят разрез, который окаймляет слепую кишку снизу и продолжается кверху, отступя на 1—2 см от наружного края, до самого печеночного изгиба. Острым и тупым путем отсепаровывают к средней линии слепую и восходящую кишку. Одновременно полностью мобилизуют брыжейку слепой и терминального отдела подвздошной кишки. При этом следует помнить, что кнутри от корня восходящей кишки располагается мочеточник. В пра-
вый боковой канал и в ложе печеночного изгиба для гемостаза временно закладывают марлевую салфетку. В результате все отделы обо-
дочной кишки почти выделены и легкосовмещаемы в брюшной полости, но имеют еще брыжейку с неперевязанными сосудами. Правые отделы ободочной кишки и терминальный отдел подвздошной кишки могут быть свободно смещены к срединной линии, а после надсечения внутреннего листка брыжейки повернуты вокруг своей оси слева направо во фронтально-горизонтальной плоскости на 180°.
Оценивают благоприятные анатомо-топографические условия для низведения правых отделов в анальный канал, причем особое значение придается анатомии подвздошно-ободочной артерии, которая является надежным источником кровоснабжения восходящей, слепой и
терминального отдела подвздошной кишки. При этом определяют тип ветвления артерии, ее диаметр и длину, локализацию устья и выра-
женность краевого сосуда. Подвздошно-ободочная артерия имеет три типа ветвления: магистральный, переходной и рассыпной. Тип строения определяется количеством восходящих ветвей, идущих к илеоце-
кальному отделу кишечника. Решающая роль при этом отводится первой восходящей ветви подвздошно-ободочной артерии, которая анастомозирует с нисходящей ветвью средней ободочной артерии (в ряде случаев — с правой ободочной) и образует краевой сосуд правой половины ободочной кишки.
Наиболее благоприятным типом ветвления основного питающего сосуда для выделения и низведения восходящей кишки является маги-
стральный. В таком варианте краевой сосуд бывает достаточно выраженным. Первая восходящая ветвь артерии подходит к области под-
вздошно-ободочного угла и сопровождает восходящую кишку по ее медиальному краю в виде мощного артериального ствола на значительном ее протяжении. Менее благоприятные условия возникают при переходном и особенно при рассыпном типе ветвления, когда в ряде случаев краевой сосуд может быть недостаточно выраженным, прерывистым. При таком варианте ветвления особое внимание уделяется степени развития сосудистых анастомозов между мелкими ветвями. В этих условиях возможность низведения правых отделов в анальный канал будет определяться двумя факторами: уровнем прерывания или истончения маргинального сосуда и протяженностью участка хорошего кровоснабжения восходящей и слепой кишки. Если наиболее выра-
246
женная первая ветвь направляется к аборальной части кишки, то во время операции может возникнуть необходимость в пересечении основного ствола подвздошно-ободочной артерии. В этом случае, при
хорошо развитом краевом сосуде, питание низводимого сегмента будет осуществляться за счет последней тонкокишечной ветви верхнебрыжеечной артерии; при этом необходимо определить степень развития сосудистых анастомозов с конечными ветвями подвздошно-обо-
дочной артерии.
После оценки архитектоники сосудов рассекают внутренний задний листок брюшины от брыжейки печеночного изгиба краевого со-
суда, лигируют правую ободочную артерию и вены. Разрез брюшины продлевают книзу до уровня первой восходящей ветви подвздошно-
ободочной артерии, которая, как уже говорилось, играет основную роль в формировании маргинального сосуда правой половины ободочной кишки, а следовательно, и в питании низводимого сегмента. Далее пересекают основные стволы средней ободочной артерии и сосудов левой половины толстой кишки. В средней трети поперечной ободочной кишки лигируют краевой сосуд. Кровоснабжение правых отделов в этом случае будет осуществляться только за счет подвздошно-обо- дочных сосудов. Этот прием позволяет заранее установить длину жизнеспособного отрезка низводимой кишки. Убедившись в ее достаточной длине, приступают к выделению прямой кишки со стороны брюшной полости. Для этого больного переводят в положение по Тренделенбургу. Петли тонкой кишки, укрытые влажной пеленкой, перемещают в верхний отдел брюшной полости. Затем производят лирообразный разрез тазовой брюшины; при этом в полость таза вводят три брюшных зеркала с длинными рабочими поверхностями и раскрывают ректовезикальный карман. Это позволяет выделить прямую кишку на глаз в глубине малого таза. Сигмовидную кишку подтягивают вперед, вверх и влево по отношению к больному, производят разрез брюшины вдоль корня брыжейки сигмовидной кишки, ректосигмоидного отдела и вокруг правой боковой и передней стенок прямой кишки. Затем сигмовидную кишку отводят вправо и подобный разрез брюшины производят с другой стороны, до соединения с предыдущим разрезом по ректовезикальной складке.
При выполнении лирообразного разреза необходимо сохранить достаточный участок тазовой брюшины для последующего ее восста-
новления. Разрез должен точно проходить по |
ректовезикальной |
(у женщин — по маточно-прямокишечной) складке, |
что способствует |
проникновению в нужный слой передней стенки прямой кишки. По линии разреза в латеральном направлении длинным зажимом или сомкнутыми ножницами сдвигают листки брюшины, чем достигается отведение мочеточников. После этого сигмовидную кишку отводят впеРед, вниз и влево и выделяют нижнебрыжеечные сосуды (артерии и вены). На выделенные сосуды накладывают два зажима, между которыми их пересекают. Центральный конец прошивают и перевязывают толстой шелковой лигатурой, а затем повторно перевязывают более тонким шелком. Периферический конец перевязывают шелковой лигатурой № 6. Этот прием не только способствует уменьшению крово-
247
точивости при мобилизации прямой кишки, но и играет основную роль в предупреждении рассеивания раковых клеток гематогенным и лимфогенным путем.
Отводя мобилизованную сигмовидную кишку к лону, длинными ножницами рассекают межфасциальные перемычки между тазовой брюшиной и собственной фасцией прямой кишки. Продвигаясь вглубь и латерально, выделяют заднюю и частично боковые стенки прямой кишки. При этом кровь удаляют электроотсосом. Для гемостаза в
пресакральную клетчатку закладывают марлевую салфетку. После мобилизации прямой кишки с трех сторон она становится хорошо по-
движной и остается соединенной у женщин с задней поверхностью матки и влагалища, а у мужчин — с предстательной железой. В том
же межфасциальном слое выделяют переднюю и переднебоковые стенки прямой кишки. Чтобы не выйти из этого слоя, межфасциальные сращения надо подсекать малыми порциями, вблизи от собственной фасции прямой кишки. Отделение передней стенки, как и все этапы мобилизации прямой кишки в малом тазу, производят только острым путем и под контролем зрения. Отводя зеркалом мочевой пузырь или влагалище, легко пересекают соединительнотканные перемычки и передняя стенка прямой кишки оказывается отделенной от
прилегающего к ней органа; при этом могут дать хороший результат обратные, расслаивающие движения браншей ножниц. Прямую кишку со стороны брюшной полости следует выделять до леваторов, избегая их повреждения. Чем ниже кишка мобилизована, тем легче выделить ее со стороны промежности.
После выделения тазовой части прямой кишки вся бригада хирургов, оперирующая в брюшной полости, и операционная сестра меняют перчатки и инструменты во избежание развития воспалительных осложнений и имплантационных метастазов.
После выделения ободочной кишки, подготовки трансплантата к низведению и мобилизации прямой кишки со стороны брюшной полости в работу включается бригада хирургов, оперирующая со стороны
промежности.
Особое внимание при выполнении промежностного этапа операции
уделяется выбору рационального варианта резекции прямой кишки, предусматривающего возможную асептичность резекции, создание оп-
тимальных условий для формирования колоанального анастомоза и сохранение сенсорных зон запирательного аппарата. Это существенно
влияет на сохранение физиологической активности анального жома и служит профилактикой гнойных осложнений. Следует учесть, что у таких больных после операции отрезок толстой кишки, участвующий в пищеварении, весьма невелик (от 12 до 20 см), а стул имеет кашицеобразную консистенцию, поэтому сохранение анальной континен-
ции для них имеет первостепенное значение.
Из просвета прямой кишки удаляют ранее введенный тампон с антисептиками и кожу промежности еще раз обрабатывают антисепти-
ческим раствором. Через отдельный прокол слева от ануса в пресакральное пространство подводят дренажную трубку и микроирригатор для орошения антисептическими растворами (диоксидин). Через за-
248
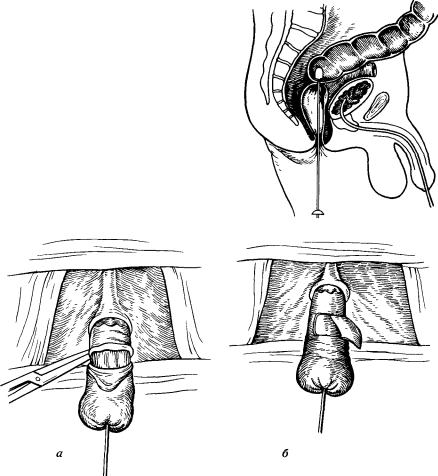
Рис 52, Введение булавовидного проводни-
ка от ректоспока в мобилизованную прямую кишку.
Рис. 53. Формирование бесшовного анастомоза.
а — демукозация прямой кишки (первый этап); 6 — демукозация прямой кишки (второй этап)-циркулярное иссечение слизистой оболочки.
дний проход в мобилизованную кишку проводят булавовидный инст-
румент — проводник от ректоскопа на глубину 15 см (рис. 52). Прямую кишку со стороны брюшной полости туго перевязывают тесьмой
на инструменте ниже булавы. Потягивая за дистальный конец инструмента, прямую кишку выворачивают через анус на промежность. Эвагинированную кишку обрабатывают раствором антисептика и приступают к ее демукозации (рис. 53,а). Отступая на 1,5—2 см от гребешковой линии, производят циркулярный разрез слизистой оболочки до мышечного слоя. Далее острым путем выкраивают полоску слизистой оболочки шириной до 1,5 см по всей окружности (рис. 53,6). Прямую кишку пересекают по проксимальному краю демукозированного участка. Проводят тщательный гемостаз культи прямой кишки. Участок прямой кишки, лишенный слизистой оболочки, вправляют в полость малого таза, что обеспечивает хорошее слипание с серозной
249

Рис. 54. Наданальный анастомоз по типу конец в конец.
а — первый рад швов; б — второй (внутренний) ряд ШВОВ.
Рис. 55. Вправление сформированного анастомоза в полость малого таза.
оболочкой низведенной кишки. Таким образом формируется «бесшов-
ный» анастомоз.
Важным этапом операции является протягивание через расширенный канал толстой кишки до заранее намеченного уровня. Перед этим производят аппендэктомию с погружением культи отростка кисетным и Z-образным шелковыми швами. Хирург, оперирующий со стороны промежности, осторожно подтягивает на себя толстую кишку, извлекает мобилизованные отделы через задний проход. Одновременно бригада хирургов, оперирующая в брюшной полости, еще раз проверив жизнеспособность низводимого сегмента и уточнив уровень полноценного кровоснабжения, приступает к перемещению слепой и восходящей кишки во фронтально-горизонтальной плоскости. При этом производят поворот правых отделов на 180" против часовой стрелки,
250
купол слепой кишки занимает наивысшее положение. Это прием позволяет избежать перекрута краевого сосуда, который располагается
позади трансплантата.
Необходимым условием для формирования «бесшовного» анастомоза является сохранение избытка жизнеспособной низведенной кишки длиной не менее 5—6 см, который фиксируют к периональной коже четырьмя узловыми кетгутовыми швами. Отсекают избыток низведенной кишки через 3 нед., так как за это время происходит надежное сращение стенок анастомоза. Для этого под наркозом в операционной, отступя на 0,5 см дистальнее линии фиксации, производят поэтапное отсечение избытка низведенной кишки, которое осуществляют небольшими порциями, с обязательным прошиванием и лигиро-
ванием кровоточащих сосудов.
Операция может заканчиваться также формированием колоанального анастомоза по типу конец в конец. До момента пересечения демукозированного участка прямой кишки этапы этой операции идентичны. Затем, пересекая демукозированную прямую кишку, культю ее захватывают четырьмя зажимами Алиса в проекции 3, 6, 9 и 12 ч по условному циферблату. После протаскивания мобилизованной толстой кишки до отмеченного уровня формируют первый ряд швов анастомоза (рис. 54,а). Для этого сшивают серозно-мышечную оболочку низведенной кишки с мышечным слоем демукозированной прямой кишки узловыми шелковыми швами. Далее формируют внутренний ряд швов. Отступив на 0,5—0,7 см дистальнее первого ряда, пересекают восходящую кишку и ее слизистую оболочку сшивают со слизистой оболочкой прямой кишки узловыми кетгутовыми швами (рис. 54,6). Сформированный таким образом анастомоз вправляют в полость малого таза (рис. 55).
В заключение операции брыжейку терминальной части подвздошной кишки фиксируют несколькими швами к задней стенке париетальной брюшины. Тазовую брюшину восстанавливают узловыми шелковыми швами, фиксируя ее вокруг низведенной кишки. Рану передней брюшной стенки ушивают послойно наглухо. На избыток низведенной кишки накладывают повязку с мазью Вишневского.
Глава 43. Одномоментная право- и левосторонняя гемиколэктомия с брюшно-анальной резекцией прямой кишки и низведением поперечной обдочной кишки в анальный канал с формированием илеотрансверзоанастомоза
Эта операция подразумевает удаление всех отделов толстой кишки с сохранением непораженного сегмента поперечной ободочной кишки, низведением его в анальный канал и одномоментным наложением илеотрансверзоанастомоза.
251
П о к а з а н и я . Диффузный полипоз толстой кишки, дивертикулез, синхронные первично-множественные опухоли толстой кишки.
Положение больного на операционном столе, как для синхронных брюшно-промежностных операций (см. главу 35).
Операция производится двумя бригадами хирургов, оперирующих со стороны брюшной полости и со стороны промежности. Вмешательство начинают с внутрибрюшного этапа.
Т е х н и к а о п е р а ц и и . После лапаротомии и тщательной ревизии органов брюшной полости, что особенно важно при подозрении на злокачественный процесс, можно производить мобилизацию толстой кишки, начиная с дистальной трети сигмовидной кишки по ходу левого бокового канала. Перед началом мобилизации петли толстой кишки окутывают влажной пеленкой и перемещают в правую половину брюшной полости. После этого хирург отводит нисходящую и сигмовидную кишку вправо, рассекает париетальную брюшину левого бокового канала вместе с подбрюшинной фасцией, ближе к стенке кишки, снизу вверх до селезеночного изгиба.
Следует отметить, что при полипозе нередко встречаются укорочение брыжейки левой половины толстой кишки, особенно сигмовидной, ее фиброз и спаечный процесс по ходу обоих боковых каналов. Особенно внимательно необходимо мобилизовать сигмовидную кишку, поскольку у корня ее брыжейки проходит левый мочеточник и существует реальная опасность его повреждения. Далее рассекают желу- дочно-ободочную связку с отделением большого сальника от поперечной ободочной кишки на всем протяжении и пересекают печеночноободочную связку.
Принципиально важным этапом этого хирургического вмешатель-
ства является интраоперационная оценка адекватности кровоснабжения поперечной ободочной кишки, планируемой для низведения в
анальный канал. Основным источником кровоснабжения этой кишки является средняя ободочная артерия, поэтому при мобилизации кишки необходимо по возможности точно установить диаметр и анатомический вариант ветвления артерии, а также характер строения краевого (маргинального) сосуда. Только убедившись в наличии непрерывного краевого сосуда и хорошо выраженной дуги Риолана, можно начинать мобилизацию левой половины ободочной и предназначенной для низведения поперечной ободочной кишки. Мобилизацию поперечной ободочной кишки производят слева направо путем рассечения брыжейки вдоль маргинального сосуда, отступая от него кнутри на 1,5—2 см до уровня начальной части ствола средней ободочной артерии. Особенностью данного вмешательства является также
то обстоятельство, что нижняя брыжеечная вена должна быть перевязана у места ее слияния с селезеночной веной. Это сохраняет хоро-
ший кровоток по левой ободочной вене.
После этого производят мобилизацию правых отделов ободочной кишки и терминального отдела подвздошной кишки без перевязки ос-
новных сосудистых коллекторов.
После пересечения правой диафрагмально-ободочной связки рассекают париетальную брюшину с подбрюшинной фасцией по ходу пра-
252
вого бокового канала до слепой кишки. При этом мобилизуют и дистальные отделы подвздошной кишки. Только после этого следует про-
изводить лигирование и пересечение сосудов правых отделов толстой
кишки до основного ствола средней обдочной артерии.
Убедившись в возможности низведения сегмента поперечной обо-
дочной кишки в анальный канал, производят мобилизацию прямой кишки с предварительным дотированием верхних прямокишечных сосудов. Выделение прямой кишки выполняется до мышц тазового дна. На этом этапе в операцию включается вторая бригада хирургов, оперирующая со стороны промежности. Бригада хирургов, работающая в брюшной полости, лирообразным разрезом вскрывает тазовую брюшину и выделяет острым путем прямую кишку до леваторов. Поскольку при этом существует опасность повреждения мочеточников, следует идентифицировать их на уровне входа в таз до начала выделения
прямой кишки.
Учитывая сфинктеросохраняющий характер операции, при выполнении ее особое внимание должно уделяться промежностному этапу. После выделения прямой кишки до мышц тазового дна в нее со стороны промежности, через анус, вводят проводник от ректоскопа. Со стороны брюшной полости прямую кишку перевязывают тесьмой над головкой проводника. После этого прямую кишку выворачивают на промежность.
Бригадой хирургов, оперирующих со стороны промежности, выполняется демукозация оставшейся части прямой кишки. Этот момент очень важен, поскольку он обеспечивает полноценную физиологическую функцию оставляемого запирательного аппарата прямой кишки. Слизистую оболочку прямой кишки при условии отсуствия полипов на данном участке сохраняют выше гребешковой линии не менее чем на 1,5—2 см. В этом случае остается участок прямой кишки, обладающий сенсорной чувствительностью, что способствует сохранению анального рефлекса и, следовательно, управляемому акту дефекации. Демукозацию прямой кишки осуществляют по всей ее окружности шириной до 1 —1,5 см. Пересечение прямой кишки производят по верхнему краю демукозированного участка. Такая ширина этого участка является достаточной для хорошего слипания серозной оболочки низводимой поперечной ободочной кишки с мышечным слоем культи прямойкишки.
Устанаваливается возможность низведения сегмента поперечной ободочной кишки в анальный канал. Подготовленную для низведения поперечную ободочную кишку выворачивают через культю прямой кишки и анальный канал на промежность. Оставшийся в брюшной полости сегмент укладывают по ходу левого бокового канала. При этом большое внимание уделяется фиксации в брюшной полости сохраненного сегмента поперечной ободочной кишки, поскольку при оставлении «окон» между брыжейкой низведенной кишки и задней стенкой брюшной полости в них могут проникнуть петли тонкой кишки, что грозит развитием кишечной непроходимости.
Со стороны промежности отсекают выведенную часть толстой кишки с сохранением заведомо жизнеспособного сегмента ее длиной
253
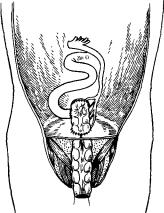
Рис. 56' Законченная одномоментная право- и левостороняя гемиколэктомия с брюшно-аналыюй резекцией прямой кишки, низведением поперечной ободочной кишки в анальный канал и формированием илеотрансверзоана стомоза (схема).
не менее 5—7 см. Избыточную часть низведенной кишки фиксируют к промежности 3—4 кетгутовьгми швами.
В ряде случаев формируют трансверзоанальный анастомоз на уровне жизнеспособного участка низведенной кишки. Сегмент поперечной ободочной кишки низводят через культю прямой кишки и анальный канал, одновременно вывора-
чивая дистальный отдел прямой кишки на промежность. В результате этого к бригаде хирургов, оперирующих со стороны промежно-
сти, оказываются обращенными слизистые оболочки низведенной кишки и культи прямой кишки. Накладывают непрерывный шов на стенки поперечной ободочной и культи прямой кишки. После этого область анастомоза вправляют через анальный канал в полость мало-
го таза.
После низведения поперечной ободочной кишки или формирования анастомоза дренируют полость малого таза резиновой трубкой через отдельный прокол кожи в перианальной области. Кроме того, подводят два микроирригатора для введения антибиотиков в полость малого таза.
Следующим этапом операции является восстановление тазовой брюшины вокруг низведенной кишки.
Далее формируется илеотрансверзоанастомоз. Предварительно пересекают поперечную ободочную кишку на уровне свободного от полипов сегмента низводимой кишки. На культю ее накладывают отдельные узловые швы в два ряда. Подготовленную к анастомозированию подвздошную кишку на расстоянии 4—6 см от места впадения ее
в слепую пересекают с помощью аппарата НЖКА. При этом необходимо соблюдать общий принцип оперирования, т. е. более длинным
оставлять брыжеечный край подвздошной кишки. Дистальную часть пересеченной подвздошной кишки вместе с резецированными отделами ободочной кишки удаляют из брюшной полости. После этого накладывают илеотрансверзоанастомоз по типу конец подвздошной кишки в бок поперечной ободочной. Затем дополнительно ушивают дефекты в брыжейке анастомозируемых кишок. Законченный вид операции представлен на рис. 56.
Перед ушиванием раны передней брюшной стенки в брыжейку тонкой кишки вводят 100 мл 0,25% раствора новокаина. После ревизии органов брюшной полости на гемостаз рану передней брюшной стенки послойно ушивают наглухо. Избыток низведенной поперечной
254
