
Фёдоров В.Д., Воробьёв Г.И. - Клиническая оперативная колопроктология
.pdf
Рис. 32. Наложение «солоректального анастомоза по Ребейну.
мощью |
которых |
оставшуюся |
||||
дистальную |
часть |
прямой |
||||
кишки |
подтягивают |
кверху. |
||||
Этот прием позволяет в неко- |
||||||
торых |
|
случаях формировать |
||||
колоректальный анастомоз на. |
||||||
уровне |
входа |
в |
малый |
таз, |
||
что делает данный этап опе- |
||||||
рации |
|
более |
доступным |
и |
||
удобным. |
|
|
|
|
||
У детей раннего возраста |
||||||
при операции Ребейна удается |
||||||
резецировать почти всю аган- |
||||||
глионарную прямую кишку и |
||||||
наложить |
колоректальный |
|||||
анастомоз на нижнеампуляр- |
||||||
ную |
часть |
прямой |
кишки |
|||
тотчас |
над уровнем |
верхнего |
||||
края |
внутреннего |
сфинктера. |
||||
У детей |
старшего |
возраста, а |
||||
тем более у взрослых, грани- |
||||||
ца резекции |
прямой |
кишки |
||||
перемещается в проксимальном направлении из-за большей ригидности мышц тазового дна, а уровень анастомоза у взрослых больных локализуется на высоте 5—6 см от наружного края анального канала.
П о к а з а н и я . Операция Ребейна у взрослых производится при идиопатическом мегаколон, аноректальных пороках, сопровождающихся обструктивным мегаколон или мегаректум. Возможно выполнение этой операции при субтотальной резекции толстой кишки у больных гипоганглионарной формой болезни Гиршпрунга с формированием низкого асцендоректального анастомоза, а также при хронических толстокишечных стазах. Операция Ребейна при аганглионарной фор-
ме болезни Гиршпрунга у взрослых сопряжена с неизбежным оставлением участка аганглионарной зоны протяженностью 5—6 см, что иск-
лючает радикальность вмешательства и может привести к рецидиву мегаколон.
Операция Ребейна относится к сложным, большим по объему и продолжительности хирургическим вмешательствам, требующим адекватного обезболивания и анестезиологического обеспечения.
Положение больного на операционном столе лежа на спине с разведенными ногами, помещенными на специальные подставки. Обязательна катетеризация мочевого пузыря.
Т е х н и к а о п е р а ц и и . В качестве операционного доступа используется срединная лапаротомия. Нижний край разреза должен доходить до лонного сочленения, а верхний — быть выше пупка, на середине расстояния от мечевидного отростка. В зависимости от осо-
151
бенностей заболевания и задач хирургического вмешательства определяют объем операции и проксимальную границу резекции ободочной кишки.
Операцию начинают с мобилизации подлежащего удалению участка ободочной кишки и той ее части, которая будет низведена в малый
таз для анастомоза с прямой кишкой. Затем начинают мобилизацию прямой кишки. С этой целью лирообразным разрезом рассекают тазовую брюшину, перевязывают и пересекают верхнепрямокишечные сосуды и острым путем мобилизуют прямую кишку до уровня 5 см от анального канала. Склероз и повышенная васкуляризация околопрямокишечной клетчатки затрудняют выполнение этого этапа у больных с гигантизмом толстой кишки. Рассечение параректальной клетчатки производят на зажимах с лигированием сосудов кетгутом. Площадку для наложения анастомоза на прямой кишке готовят путем тщательного освобождения кишечной стенки от жировой клетчатки. Протяженность освобождаемой стенки должна быть не менее 2 см, а при мегаректум — не менее 5—6 см по одной из стенок (задней или передней). Циркулярное «скелетирование» стенки кишки недопустимо из-за опасности значительного нарушения ее кровоснабжения.
Пересечение прямой кишки на уровне предполагаемого анастомоза возможно с применением аппарата УО-40 или УО-60, однако при выраженном расширении прямой кишки эти аппараты не прошивают весь ее просвет. Поэтому в таких случаях целесообразно пересекать прямую кишку после наложения первого ряда узловых швов анасто-
моза.
Даже небольшой диаметр прямой кишки при мегаколон не позволяет использовать сшивающие аппараты типа КЦ-28 или АКА-2 для формирования механического анастомоза, так как диаметр ободочной кишки в этих случаях значительно превышает диаметр сшивающих колец, что неизбежно ведет к гофрированию стенки и разгерметизации анастомоза. Поэтому колоректальный анастомоз по Ребейну в настоящее время можно с уверенностью формировать только вручную.
Особо следует остановиться на технике выполнения операции Ребейна у взрослых больных с мегаректум, когда значительное расширение просвета прямой кишки, гипертрофия и склероз ее стенок не позволяют наложить колоректальный анастомоз по типу конец в конец из-за несоответствия диаметров прямой и ободочной кишки.
В отличие от методики Ребейна с иссечением лоскута из задней стенки прямой кишки мы считаем более удобным и целесообразным (меньше нарушается кровоснабжение по линии соустья) иссекать участок передней стенки прямой кишки, что проще технически и позво-
ляет формировать анастомоз в более асептичных условиях.
После подготовки площадки для наложения анастомоза на высоте 5—6 см от наружного края анального канала переднюю стенку прямой кишки освобождают от клетчатки в дистальном направлении почти до внутреннего сфинктера. При выполнении этого этапа требуется осторожность, чтобы не повредить семенные пузырьки у мужчин и влагалище у женщин. Ободочную кишку пересекают на намеченном ранее уровне, а подготовленный к низведению участок опускают в
152
J
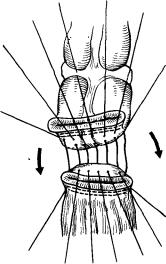
Рис 33. Модификация колоректального анастомоза. Низведение дистального отдела ободочной
к'ишки к прямой кишке на длинных нитях первого ряда швов.
малый таз. При подготовке участка ободочной кишки для низведения и наложения анастомоза следует учитывать, что длина мобилизованного участка, сохраняющего достаточное кровоснабжение, должна позволить наложитьколоректальный анастомоз без малейшего натяжения. Для этого подготовленный трансплантат должен свободно достигать паховой складки с противоположной стороны. Подлежащую удалению часть ободочной кишки выводят из брюшной полости через нижний угол раны, открывая доступ к задней стенке прямой кишки. После отграничения операционного поля дополнительными пеленками
и марлевыми салфетками приступают к наложению анастомоза. Между задними стенками прямой и ободочной кишки на подготовленных площадках накладывают первый наружный ряд узловых серозно-мы- шечных швов. В качестве шовного материала мы используем шелк № 3 на атравматичной игле. Учитывая глубокое расположение анастомоза в малом тазу, этот ряд швов накладывают по типу временных держалок, т. е. нити сразу не перевязывают, а берут на зажимы-де- ржалки каждую в отдельности. При этом дистальная часть ободочной кишки находится на уровне мыса, что позволяет лучше видеть заднюю стенку прямой кишки. После наложения последнего бокового шва дистальный отдел ободочной кишки спускают по нитям к прямой кишке и лишь затем начинают завязывать наложенные нити и формировать первый ряд анастомоза. После завязывания последнего бокового шва нити опять берут на зажимы и используют как держалки для более удобного наложения заднего ряда внутренних швов (рис. 33).
Прямую кишку пересекают под одним или двумя Г-образными зажимами, стенки кишки захватывают зажимами Алиса и слизистую оболочку ее обрабатывают дезинфицирующим раствором. Затем отсекают линию механических швов. Просвет ободочной кишки также обрабатывают дезинфицирующим раствором. Задние стенки прямой и ободочной кишки сшивают с помощью кетгутовых швов через все слои кишечных стенок, последовательно срезая при этом нити ранее
наложенного ряда. Передний ряд внутренних швов накладывают попеременно то с одной стороны кишки, то с другой. Этот прием позволяет лучше определить величину избытка передней стенки прямой кишки. Иссекают его в виде треугольного лоскута с последующим ушиванием дефекта двухрядными узловыми швами. После того как достигнуто соответствие диаметров, передний ряд внутренних швов
153
заворачивают наложением П-образного шва на стыке циркулярного и продольного ряда швов. Последний ряд швов каких-либо особенностей не представляет, за исключением обязательного П-образного шва в центре анастомоза. Через отдельный разрез на промежности проводят дренаж в пресакральное пространство, чуть ниже анастомоза. Затем через анус в просвет кишки вводят декомпрессионную трубку (желудочный зонд) на 6—15 см выше анастомоза. Узловыми или непрерывными швами восстанавливают тазовую брюшину и сформированный колоктеальный анастомоз изолируют от брюшной полости.
Наряду с приведенным выше возможен вариант формирования низкого колоректального анастомоза с пересечением прямой кишки еще до наложения первого ряда швов. Этот прием целесообразно использовать в случаях, когда расширенные прямая кишка и ободочная кишка создают значительные трудности для наложения первого ряда швов. Прямую кишку пересекают с помощью аппарата УО-60 либо над двумя Г-образными зажимали, что, впрочем, не очень желательно, так как они могут легко соскочить с культи кишки. После наложения первого ряда швов отсекают линию механических швов и далее фиксируют анастомоз по описанной выше методике.
Выполнение операции Ребейна связано с рядом опасных ситуаций, которые могут послужить причиной серьезных осложнений как во время вмешательства, так и в ближайшем послеоперационном периоде. Прежде всего это возможность ранения вен крестцового сплетения, повреждения мочеточников, семенных пузырьков, мочевого пузыря и влагалища. Особенностями этой операции при мегаколон являются повышенная кровоточивость параректальной клетчатки, трудности при манипуляциях в малом тазу при значительном расширении и утолщении прямой кишки. В связи с этим рассечение тканей вокруг '| прямой кишки должно выполняться при хорошей видимости пересекаемых тканей и обязательном лигировании даже мелких сосудов.
Несостоятельность колоректального анастомоза из-за дополнительного ряда швов после операции Ребейна весьма вероятна. В связи с этим во всех случаях, когда при формировании анастомоза отмечаются какие-либо технические сложности, инфицирование тканей или другие моменты, вызывающие сомнения в надежности сформированного соустья, целесообразно наложить превентивную колостому для
временного выключения анастомоза из кишечного пассажа.
Если в послеоперационном периоде имеются малейшие клинические признаки несостоятельности колоректального анастомоза, необходимо рентгенологическое исследование (проктография). Дальнейшая лечебная тактика определяется обнаруженными изменениями.
Глава 25. Операция Гартмана
Сложность этого вмешательства заключается в резекции верхнеампулярного отдела прямой кишки и дистального отдела сигмовидной кишки с выведением проксимального ее конца на переднюю брюшную
154
J
стенку и ушиванием с погружением в малый таз дистального отдела. Такую операцию можно выполнить при опухолях, расположенных на
расстоянии не менее 10 см от края заднего прохода.
П о к а з а н и я . Стенозирующая опухоль прямой и сигмовидной кишки, сопровождающаяся кишечной непроходимостью, распространенная опухоль этого отдела кишки с отдаленными метастазами, перфорация сигмовидной кишки с распадающейся опухолью при резекции этой кишки, когда наложение анастомоза не представляется возможным из-за технических трудностей, при общем тяжелом состоянии больного, при сопутствующих заболеваниях и у больных старческого возраста.
Положение больного на операционном столе такое же, как и при брюшно-промежностной экстирпации прямой кишки.
Т е х н и к а о п е р а ц и и . После нижней срединной лапаротомии производят ревизию органов брюшной полости и определяют удалимость опухоли. Сигмовидную кишку вместе с опухолью выводят в рану, после чего брюшную полость изолируют влажной пеленкой и марлевыми салфетками. После лирообразного разреза брюшины пересекают нижние брыжеечные сосуды и брыжейку до кишечной стенки. Из края лирообразного разреза формируют забрюшинный канал для проведения сигмовидной кишки в колостому. Для выведения культи сигмовидной кишки в левой половине брюшной стенки на середине расстояния между пупком и передневерхней остью крыла подвздошной кости делают круглое отверстие в коже и, расширив его крючком Фарабефа до 3—4 см, проникают в брюшную полость. При этом необхо-
дим тщательный гемостаз. На расстоянии примерно 10 см от опухоли сигмовидную кишку освобождают от брыжейки и жировых подвесков на участке 4—5 см, накладывают на стенку кишки два шелковых кисетных шва и между ними прошивают и пересекают кишку аппаратом НЖКА. Концы кишки погружают в кисетные швы. Меняют перчатки и инструментарий. С помощью зажима, введенного в канал в брюшной стенке, выводят проксимальный конец сигмовидной кишки на передню брюшную стенку. При этом сигмовидная кишка должна плотно прилегать к этой стенке со стороны брюшной полости, не образуя перегибов. На дистальный отрезок сигмовидной кишки вместе с опухолью надевают резиновую перчатку и завязывают ее тесьмой на кишке. Затем острым путем мобилизуют кишку с опухолью со всех сторон и освобождают ее от жировой клетчатки.
При низком расположении опухоли пересекают переднебоковые связки. После обкладывания кишки марлевыми салфетками на расстоянии 4—5 см ниже опухоли накладывают на прямую кишку аппарат УКЛ или УО, прошивают ее и после наложения Г-образного зажима скальпелем пересекают и удаляют. Культю прямой кишки погружают в малый таз и ушивают вторым рядом шелковых швов — двумя полукисетными и отдельными узловыми. При низком расположении опухоли и узком малом тазе возможно пересечение прямой кишки между двумя Г-образными зажимами с последующим ушиванием ее культи непрерывным кетгутовым швом и вторым рядом отдельных узловых швов. На тазовую брюшину над погруженной культей прямой кишки накладывают отдельные шелковые швы. Во избежание ослож-
155
нений, связанных с недостаточностью швов культи прямой кишки, и образования гематомы в полости малого таза ее необходимо дренировать. Для этого прямую кишку по задней поверхности острым путем отделяют сзади до копчика, через созданный канал со стороны промежности через прокол кожи проводят зажим, захватывают им дренажную трубку, поданную со стороны брюшной полости, и выводят дренаж на промежность, где фиксируют шелковым швом так, чтобы верхний конец трубки располагался на уровне ушитой культи прямой
кишки. Удаляют дренажную трубку через 3—4 дня, если в полости малого таза отсутствует гнойный процесс.
Колостому в левой половине передней брюшной стенки формируют на закрытой сигмовидной кишке. Для этого, максимально подтянув проксимальный отдел сигмовидной кишки, освобождают ее стенку от жировой клетчатки и жировых подвесков. На уровне кожи рассекают циркулярно серозную оболочку кишки, не вскрывая слизистую оболочку. Проксимальный отдел серозной оболочки сшивают с кожей непрерывным швом хромированным кетгутом, после чего отсекают ножницами дистальный отдел культи сигмовидной кишки. Применение такой методики дает минимальное количество осложенений, связанных с наложением колостомы.
При благоприятном послеоперационном течении может встать вопрос о закрытии колостомы и восстановлении пассажа по кишечнику (но не ранее чем через 1—2 мес.).
Глава 26. Серозомиотомия толстой кишки
Исходя из современных концепций патогенеза дивертикулеза толстой кишки, английский хирург М. Reily предложил в 1964 г. новое хирургическое вмешательство — серозомиотомию сигмовидной кишки. Цель операции заключается в нормализации моторной и эвакуаторной функции кишки путем рассечения в продольном направлении ее циркулярных мышечных волокон.
Доказано, что симптоматика клинически выраженного, но не ос-
ложненного дивертикулеза толстой кишки обусловлена локальными спазмами ободочной кишки. Применение рентгенокимографии с одновременным измерением внутрикишечного давления и баллонографией показало, что сигмовидная кишка в норме вследствие морфологических и, главное, функциональных особенностей отличается от остальных отделов толстой кишки. Она как бы разделена на несколько сегментов длиной по 7—10 см, границы которых определяются циркулярными мышечными волокнами. Продвижение содержимого в сигмовидной кишке происходит за счет того, что проксимально лежащий сегмент сокращается с открытыми с обеих сторон концами, причем дистальный конец приоткрывается больше проксимального. Такое тоническое сокращение создает избыточное по сравнению с дистально расположенным сегментом давление, за счет чего и происходит продвижение содержимого в сигмовидной кишке. Таким образом, про-
156
движение содержимого кишки возникает не вследствие расслабления нижележащих отделов, а за счет активной генерации избыточного
давления в вышележащих сегментах. В результате длительного употребления в пищу рафинированных продуктов питания, лишенных растительной клетчатки, а следовательно, и неперевариваемых остатков, барорецепторы толстой кишки не получают адекватного раздражения. Вследствие этого происходит нарушение координированного сокращения мышц и сегменты сигмрвидной кишки начинают сокращаться дискоординированно, с закрытыми с обеих сторон концами. При этом внутрикишечное давление в таких сегментах резко возра-
стает, а так как эвакуация содержимого из такого сегмента требует значительных усилий, то мышцы, несущие повышенную нагрузку, ги-
пертрофируются. Это приводит к еще большему повышению внутрикишечного давления, и в точках наименьшего сопротивления, каковыми являются места проникновения питающих стенку сосудов, образуются выпячивания слизистой оболочки, покрытые лишь слоем висцеральной брюшины. Таким образом появляются дивертикулы, по своему строению относящиеся к ложным, в отличие от истинных дивертикулов, имеющих все слои кишечной стенки. Для дивертикулеза толстой кишки характерна гипертрофия не только циркулярного, но и продольного мышечного слоя в сигмовидной кишке, а в некоторых случаях и во всем левом отделе ободочной кишки. Тении, представляющие продольную мускулатуру, становятся более широкими и утолщенными, что хорошо заметно при операционной ревизии.
Большинству больных с неосложненным, но клинически выраженным дивертикулезом успешно может быть применен комплекс консервативных мероприятий, направленных на нормализацию моторно-эва- куаторной функции толстой кишки. Как правило, консервативное лечение (высокошлаковая диета, прием пшеничных отрубей, спазмолитиков, а также седативных препаратов) дает положительный результат у 80 % больных. Однако в ряде случаев оно оказывается неэффективным, что делает целесообразным хирургическое вмеша-
тельство, если периодически возникают осложнения, например дивертикулит.
Традиционным методом лечения таких больных является резекция пораженных дивертикулезом отделов ободочной кишки. Однако риск такой резекции чрезвычайно высок и может быть оправдан лишь при возникновении опасных для жизни осложнений дивертикулеза. Альтернативой резекции кишки и является серозомиотомия.
П о к а з а н и я . Наличие болевого синдрома, обусловленного спазмом дистальных отделов ободочной кишки при безуспешности консервативной терапии, острый и хронический дивертикулит, наличие хронического околокишечного инфильтрата с явлениями нарушения кишечной проходимости у пожилых и ослабленных больных.
Т е х н и к а о п е р а ц и и . После лапаротомии в рану извлекают сигмовидную кишку. Основываясь на данных предоперационного обследования и ревизии брюшной полости, определяют границы распространенности дивертикулеза и мышечной гипертрофии стенки ободочной кишки. Затем, отступя от переходной складки тазовой брюшины
157
на 2—3 см, пересекают скальпелем серозный покров и циркулярные мышечные слои кишки на участке локализации дивертикулов в сиг-
мовидной кишке. Длина миотомического разреза может колебаться от 15 до 60 см. После расхождения мышечных слоев обнаженный подслизистый слой не прикрывают ни лоскутом сальника, ни жировыми подвесками. Сигмовидную кишку свободно опускают в брюшную полость.
Эта операция нашла своих сторонников, которые стали выполнять ее в различных модификациях. Так, например, M.Daniel для защиты миотомического отверстия подшивает к линии миотомии лоскут брюшины или жировые подвески. Однако М. Reily категорически возражал против этого, указывая, что тем самым создаютсяя соединительнотканные мостики между краями рассеченных мышц, приводящие к рецидиву заболевания.
Существуют и другие модификации этой операции. Hudhson в 1973 г. предложил рассекать в поперечном направлении продольную мускулатуру, собранную в тении, а сами разрезы производил в шахматном порядке с интервалом в 2—3 см. Kettlewel в 1977 г. стал выполнять комбинированную операцию — одновременно продольную и
поперечную серозомиотомию. В 1981 г. Kastrini описал так называемую Т- и Н-образную серозомиотомию. При этой модификации линия серозомиотомии носит прерывистый характер, что, по мнению автора, сводит к минимуму опасность перфорации и кровотечения.
Дальнейшие исследования показали, что серозомиотомия ликвидирует высокоамплитудные сокращения дистальных отделов толстой кишки и значительно снижает внутрикишечное давление. Клинически это проявляется в ликвидации спазма мышечных волокон сигмовидной кишки, нормализации двигательной и эвакуаторной функций кишки, исчезновении или значительном уменьшении болевого синдрома, уменьшении вероятности возникновения осложнений дивертикулеза, а также появления новых дивертикулов. Однако в литературе встречаются сведения, что серозомиотомия дает временный эффект, поэтому таким больным в дальнейшем приходится выполнять резекцию сегмента кишки, пораженного дивертикулами. Сам M.Reily считает, что отсутствие эффекта от серозомиотомии можно объяснить неправильно определенными показаниями к этой операции.
Как показали исследования, проведенные в НИИ проктологии, после продольной серозомиотомии происходит гофрирование кишки на участке миотомического разреза, края его слипаются и срастаются с образованием соединительнотканных мостиков, что значительно уменьшает эффект операции. В связи с этим нами была разработана собственная модификация комбинированной серозомиотомии, при выполнении которой решено было не ограничиваться только рассечением мышечньц слоев толстой кишки, а производить дополнительное отсепаровывание в латеральные стороны полосок рассеченных мышц с иссечением отсепарованных лоскутов с обеих сторон и на всю длину ми-
отомического разреза.
Положение больного на операционном столе на спине. Производят нижнесрединную лапаротомию. После ревизии брюшной полости сиг-
158
мовидную кишку выпрямляют по отношению к оси прямой кишки. Как правило, это удается сделать на протяжении двух третей сигмо-
видной кишки. При этом необходимо разделить все встречающиеся сращения в зоне брыжейки кишки, которые бывают довольно мощными после рецидивов дивертикулита. Нередко сигмовидная кишка окутана сальником и гипертрофированными жировыми подвесками, причем иногда настолько, что не сразу можно увидеть саму стенку кишки. После разделения сращений и выпрямления кишки становится отчетливо видна граница слияния продольной мускулатуры. У некоторых больных она располагается значительно проксимальнее мыса, вплоть до средней трети сигмовидной кишки. Сигмовидная кишка отчетливо спазмирована, а ее мышечные слои гипертрофированы. Разрез висцеральной брюшины кишки начинают, отступя от переходной складки тазовой брюшины на 2—3 см, и продолжают его строго по средней линии кишки вверх в проксимальном направлении до места расхождения продольной мускулатуры. Обычно длина такого разреза составляет 15—30см. Затем по намеченной линии начинают рассекать мышечные слои снизу вверх для того, чтобы возникающее кровотечение из сосудов подслизистого слоя не ухудшало обзор операционного поля. Рассеченные мелкие сосуды мы не рекомендуем коагулировать
или лигировать, так как при этом может быть незаметно повреждена слизистая оболочка. Лучшим методом остановки кровотечения в таких случаях является прижатие сосудов тампоном, смоченным 0,1% раствором адреналина.
Края рассекаемых мышц берут на зажимы Алиса и слегка раздвигают в стороны: при этом натягиваются поперечные волокна, которые затем легко разрезать с помощью тонких ножниц, не повредив слизистую оболочку. С помощью этих приемов производят миотомию на протяжении всего намеченного разреза. Края рассеченных мышц по обе стороны разреза отсепаровывают от подслизистого слоя на глубину 5—6 мм, а затем освободившуюся мышечную полоску с обеих сторон иссекают вдоль всего разреза. После этой манипуляции освобождается подслизистый слой, а ширина миотомического разреза достигает 2,5—3 см. Это предотвращает смыкание краев разреза и образование
своеобразных перемычек, которые могут привести к повышению внутрикишечного давления и рецидиву клинических проявлений заболевания.
В тех случаях, когда дивертикулез распространяется и на левые отделы ободочной кишки, дополнительно производят поперечное рассечение мышечных тений в шахматном порядке на протяжении двух нижних третей нисходящей кишки и в проксимальной трети сигмовидной. Делают небольшие разрезы (обычно не более 1 см), рассекая не только продольные, но и поперечные волокна до подслизистого слоя. Возникающее кровотечение останавливают с помощью тампонов. Всего делают 10—15 разрезов. Обнаженный подслизистый слой не прикрывают, а сигмовидную кишку свободно погружают в брюшную полость. Следует тщательно осмотреть всю поверхность миотомического разреза, чтобы не пропустить случайное повреждение слизистой оболочки. Операцию заканчивают обязательным дренированием
159
малого таза. Дренажную трубку мы удаляем на следующий день после того, как убеждаемся в отсутствии продолжающегося кровотечения из подслизистого слоя.
В течение 5 суток больные получают внутрь вазелиное масло по 30 г 3 раза в день, бесшлаковую диету и антибиотики широкого спектра действия.
Глава 27. Операции при осложненном дивертикулезе толстой кишки
История хирургии дивертикулеза толстой кишки берет начало в XX веке, когда Мауо в 1907 г. сообщил о 5 резекциях по поводу дивертикулита. В настоящее время от 15 до 30 % больных, госпитализированных по поводу дивертикулеза, подвергаются хирургическим вмешательствам. Большинство операций выполняется в экстренном порядке по поводу осложнений дивертикулеза и, как правило, у пожилых пациентов, страдающих сопутствующими заболеваниями. Немало больных подвергаются вмешательствам по поводу другого предоперационного диагноза, так как дивертикулез часто протекает под маской острого аппендицита, холецистита, перфоративной язвы желудка и пр. Обнаружив во время ревизии дивертикулит как причину катастрофы в брюшной полости, хирурги не всегда имеют возможность выполнить адекватное оперативное пособие из-за плохой подготовки толстой кишки и отсутствия сведений о распространенности процесса. Этим объясняется большое чило послеоперационных осложнений и высокая летальность. Особенно высокой она была в начале века, когда из 100 оперированных умирало от 30 до 70. С накоплением опыта и внедрением многоэтапного лечения удалось снизить ле-
тальность до 5—15%.
В начале развития хирургии дивертикулеза операции предпринимались по поводу опасных для жизни осложненийперфорации, профузных кровотечений, непроходимости, подозрения на рак. Эти осложнения рассматриваются как абсолютные показания к хирургическому вмешательству при дивертикулезе.
При перфорации дивертикула хирургическое вмешательство иногда ограничивают дренированием брюшной полости, однако летальность при этом достигает 60%. Проксимальная колостомия приводит к снижению летальности до 50%. Иногда наложение проксимальной колостомы сочетают с дренированием места перфорации. В настоящее время большинство хирургов склонны считать наиболее адекватной при возникновении такого осложнения экстериоризацию места перфорации с последующим формированием здесь колостомы либо резекцию ободочной кишки без наложения анастомоза. Подобная тактика снижает летальность до 5—15%. Имеются сообщения об успешном выполнении при перфорации дивертикула одномоментной резекции ободочной кишки с наложением первичного анастомоза, несостоятельность которого отмечается лишь в 3,5% случаев.
160
