
Фёдоров В.Д., Воробьёв Г.И. - Клиническая оперативная колопроктология
.pdfпо данным разных авторов [Ганичкин А. М. и др., 1984; Маят В. С. и др., 1984], колеблется от 25 до 50%, что связано с не всегда рациональным выбором операции.
При раке правой половины ободочной кишки можно накладывать первичный илеотрансверзоанастомоз, если перитонит как осложнение кишечной непроходиости маловероятен. В противном случае лучше использовать методику Лахея, заключающуюся в выведении в дополнительную рану терминального отдела подвздошной кишки и оставшегося центрального отдела поперечной ободочной кишки в виде двуствольной илеоколостомы. Последующее отсроченное формирование илеотрансверзоанастомоза после улучшения общего состояния больного не представляет особых затруднений. Эта методика в условиях декомпенсированной кишечной непроходимости более надежна, чем первичное формирование илеотрансверзоанастомоза с наложением проксимальной двуствольной илеостомы. Двуствольную илеостому можно использовать в тех случаях, когда в расширенной подвздошной кишке на уровне предполагаемого анастомоза отсутствуют заметные нарушения микроциркуляции, а также признаки воспаления брюшины. В таких условиях проксимальное отключение анастомоза несомненно выполнит защитную роль.
При любом варианте операции по поводу рака правой половины ободочной кишкии, осложненного кишечной непроходимостью (особенно в стадии декомпенсации), эффект зависит от рационального послеоперационного ведения больных. Борьба с парезом тонкой кишки и всего желудно-кишечного тракта, профилактика развития повторной кишечной непроходимости (уже динамического характера) являются главнейшим условием. В зависимости от степени выраженности механической кишечной непроходимости целесообразно использовать интраоперационную интубацию тонкой кишки, перидуральную анестезию, электростимуляцию тонкой кишки, баротерапию и другие средства.
До сих пор нет единства в вопросе о хирургической тактике при раке левой половины ободочной кишки, осложненном кишечной непроходимостью. По-видимому, это обусловлено большими возможностями для выбора. Применяются первичные радикальные вмешательства с одновременным восстановлением кишечной проходимости:
—первичные радикальные операции без формирования анастомоза и выведением одноствольной колостомы с ушиванием периферического отрезка;
—первичные радикальные операции без формирования анастомоза и выведением обоих отрезков ободочной кишки в виде колостом;
—первичные радикальные операции с формированием анастомоза
иналожением проксимальной колоили цекостомы;
—многоэтапные радикальные операции с предварительным формированием колоили цекостомы;
—паллиативные резекции толстой кишки;
—симптоматическиие операции.
Ксимптоматическим операциям относится формирование двуствольных колостом, цекостом и обходных анастомозов. Предпочтение
следует отдавать последним, если для этого имеются хотя бы мини-
мальные условия. Противопоказаниями к наложению обходного анастомоза являются перитонит, запущенная непроходимость с выраженным нарушением кровообращениия в стенке кишки или тяжелые сопутствующие заболевания, ставящие под сомнение возможность заживленияанастомоза.
При раке дистальной трети сигмовидной кишки в качестве симптоматического лечения лучше использовать формирование сигмостомы. При других локализациях рака в левой половине ободочной кишки предпочтение следует отдавать формированию трансверзостомы, расположив ее в правом или левом подреберье.
Мы отрицательно относимся к цекостомии, основываясь на двух обстоятельствах, хорошо известных из большого личного опыта наблюдения за цекостомами, наложенными в других лечебных учреждениях. Во-первых, цекостома почти никогда не обеспечивает полного опорожнения левых отделов толстой кишки и, следовательно, не выполняет возложенную на нее задачу. Во-вторых, цекостома по характеру отделяемого мало сличается от илеостомы, но уход за цекостомой несравненно труден, особенно учитывая имеющиеся в продаже калоприемники, крайне неудобные даже для сигмостом.
Паллиативные резекции следует выполнять чаще, чем это делается в настоящее время. При наличии кишечной непроходимости накладывать анастомоз мы не рекомендуем. Трудность заключается в том,
когда можно выполнить паллиативную резекцию, а когда лучше от нее воздержаться. Мы решаем этот вопрос в зависимости от общего
состояния больного, характера роста опухоли, числа отдаленных метастазов и, наконец, квалификации хирурга. Паллиативная резекция обязательно должна облегчить состояние больного, а не наоборот.
В большинстве случаев радикальные операции при раке левой половины ободочной кишки, осложненном декомпенсированной кишеч-
ной непроходимостью, мы завершаем формированием двуствольной раздельной колостомы (операция Микулича) или одноствольной колостомы с ушиванием периферического отрезка толстой кишки (операция Гартмана). При прочих равных условиях предпочтение мы отдаем операции Микулича, так как после нее восстановление кишечной проходимости осуществить сравнительно легче и безопаснее. Ушивать периферический конец толстой кишки (чаще всего речь идет о начальном отделе прямой кишки) следует только в тех случаях, когда невозможно вывести его на переднюю брюшную стенку из-за недостаточной длины.
Наш опыт показал, что формирование проксимальной колостомы после наложения первичного анастомоза в условиях декомпенсированной кишечной непроходимости не во всех случаях предупреждает несостоятельность соустья. Надежда на такую «протекцию» часто не оправдывается, а возникающая недостаточность анастомоза, как правило, сопровождается тяжелым перитонитом, бороться с которым крайне трудно, несмотря на весь арсенал средств.
Таким образом, при раке левой половины ободочной кишки, осложненном декомпенсированной кишечной непроходимостью, следует производить многоэтапные радикальные операции, стараясь при этом
убрать опухоль на первом этапе хирургического лечения. При хронической кишечной непроходимости или, точнее, при хроническом нарушении кишечной проходимости независимо от локализации злокачественной опухоли показано выполнение одномоментных вмешательств при соответствующей предоперационной подготовке кишки.
Глава 6. Способы и обоснование техники формирования кишечных анастомозов
Успех операций на толстой кишке во многом зависит от метода создания межкишечного соустья. Существует множество вариантов и методов формирования анастомоза. Наиболее распространенные из них можно условно разделить на следующие группы:
1)по способу формирования: ручной, механический;
2)по типу формированиия: конец в конец, конец в бок, бок в бок;
3)по количеству накладываемых рядов швов: однорядный, двух-
рядный, трехрядный;
4)по характеру швов: узловой, непрерывный, бесшовный;
5)по глубине захвата в шов слоев кишечной стенки: серо-серо- зный, серозно-мышечный, слизисто-подслизистый, без захвата слизи-
стой оболоки, через все слои кишечной стенки; 6) по расположению узелков: узелками наружу (на серозной обо-
лочке) , узелками внутрь (в просвет кишки).
Все эти разновидности используются в широкой клинической практике. Мы сознательно не рассматриваем использование в формировании анастомозов магнитных колец, лазера, электротока, металла «с памятью формы» и др., так как подобные приемы пока не нашли широкого применения в хирургии толстой кишки.
До настоящего времени не определены четкие показаниия к выбору ручного или механического способа формирования анастомоза. Следует отметить, что каждый из этих методов при наличии у хирурга определенных навыков имеет как свои преимущества, так и недостатки. Сшивающие аппараты рассчитаны на применение в стандартных условиях при отсутствии патологических изменений в сшиваемых тканях. При атрофичных или инфильтрированных стенках кишок бесспорные преимущества имеет ручной шов. Применение механического шва целесообразно при формировании анастомозов на дистальных отделах толстой кишки.
Результаты использования однорядного шва на кишке указывают на его достаточную надежность, минимальные травматичность и ин-
фицирование. Однако большинство хирургов предпочитают двухрядный шов из-за его наибольшей прочности и герметичности. Примене-
ние трехрядного кишечного шва нецелесообразно, так как дополнительный ряд швов не укрепляет, а ослабляет надежность анастомоза вследствие гофрирования стенки и нарушения ее кровоснабжения, а
возникающие дополнительные замкнутые полости увеличивают инфицированность раны кишечной стенки.
Для наружного ряда швов используется серозно-мышечный шов по Лемберту как наиболее надежный. При формировании внутреннего ряда швов в последнее время мы отдаем предпочтение а-образному подслизистому шву без захвата слизистой оболочки кишечной стенки. Такой шов достаточно прочен, более герметичен, менее травматичен и, самое главное, с его помощью предотвращаются «фитильные» свойства шовного материала, что значительно снижает степень инфицирования линии шва.
Стремление к адекватному кровоснабжению анастомоза привело к отказу от наложения непрерывного шва. Только узловые швы на толстой кишке могут обеспечить адекватное внутристеночное артериальное и венозное кровоснабжение.
При выборе метода формирования анастомоза на толстой кишке
мы отдаем предпочтение анастомозу по типу конец в конец как наиболее физиологичному. Этот тип анастомоза чаще всего используется
нами при формировании первичных анастомозов после плановых резекций толстой кишки. Анастомоз по типу конец в бок наиболее целесообразно применять при восстановлении кишечной проходимости после операции Гартмана (см. главу 25), когда полная циркулярная мобилизация сформированной ранее культи прямой кишки сопряжена со значительными техническими трудностями и может привести к нарушению ее кровоснабжения или разрыву.
Анастомоз по типу бок в бок мы используем главным образом при паллиативных вмешательствах, например при создании обходного анастомоза для ликвидации кишечной непроходимости.
Формирование межкишечного анастомоза состоит из следующих этапов: 1) подготовка стенки кишки для наложения швов; 2) пересечение кишки; 3) сшивание отрезков кишки; 4) защита сформированного анастомоза.
Подготовка стенки кишки. После мобилизации кишки в необходимых границах намечают линию будущего наложения швов. В зоне предполагаемого соустья обязательно должно быть сохранено нормальное кровообращениие. Адеквательность кровоснабежния можно оценивать разным способом, но мы предпочитаем клинические при-
знаки, т. е. сохранение нормального цвета кишечной стенки, наличие пульсации не только краевого сосуда, но и более мелких, расположен-
ных в подвесках кишки, а также нормальной перистальтики. Отмечено, что при возникновении ишемии кишечная стенка начинает усиленно перистальтировать. Все перечисленные признаки должны быть устойчивыми во времени и сохраняться постоянно. Оценка устойчивости признаков не требует дополнительного операционного времени, так как нужно наметить линию анастомоза еще до полной мобилиза-
ции и пересечения кишки.
Швы на толстой кишке более надежды, если нет интерпозиции жировых подвесков. Поэтому перед отсечением кишки мы аккуратно срезаем все жировые подвевки по линии анастомоза, т. е. по окружности кишки. Протяженность такого «скелетированного» участка по дли-
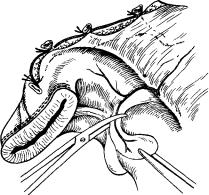
Рис. I- Подготовка стенки кишки к формированию анастомоза.
не кишки не должна превышать Ю мм от линии пересечения. Более широкая мобилизация неизбежно приводит к нарушению внутристеночного кровообращения. Следует помнить, что срезать жировые подвески нужно у их основания без какого-либо
натяжения во избежание повреждения стенки кишки, а так-
же нарушения кровообращения по линии анастомоза (рис. 1).
Наилучшим приемом является удаление только жировой прослойки с оставлением кровеносных сосудов, которые и в дальнейшем следует щадить при наложении узловых швов.
После удаления жировых подвесков опять необходимо определенное время для оценки устойчивости клинических признаков адекватности кровоснабжения кишки по линии предполагаемого анастомоза. Следовательно, излишняя торопливость при формировании межкишечного анастомоза должна быть полностью исключена.
Пересечение кишки. Выполнять пересечение кишки следует перпендикулярно ее оси. В случае необходимости сопоставления разных диаметров проксимального и дистального отрезков кишки срез нужно производить под углом к противобрыжеечному краю, не повреждая прямых сосудов. Пересечениие кишки лучше выполнять с помощью
сшивающих аппаратов. Наиболее удобен для этого аппарата НЖКА, но в глубине малого таза целесообразно использовать аппарат типа УО. Можно применить и кишечные зажимы, но они менее удобны и не так надежно перекрывают просвет кишки. Кроме того, при использовании зажимов требуется большая площадка кишки, освобождаемая от жировых подвесков, что ставит под сомнение сохранение кровоснабжениия по линии предполагаемого соустья.
Сшивание отрезков кишки. После удаления мобилизованного сегмента толстой кишки приступают к формированию кишечного анастомоза. Важным условием его надежности является отсутствие натяже-
ния кишки, что достигается адекватной ее мобилизацией и точным определением границ резекции.
Формирование анастомоза по типу конец в конец
При формировании анастомоза по типу конец в конец существенную роль играет правильное сопоставление двух анастомозируемых отрезков кишки и, в частности, брыжеечной части. Так как брыжеечный участок киишки лишен серозного покрова и, следовательно, наиболее уязвим, нужно сопоставлять оба конца кишки таким образом, чтобы лишенная серозного покрова часть попадала в середину заднего
ряда швов. Для удобства формирования анастомоза прошитые аппаратными скобками концы кишки берут на зажимы Алиса. Между двумя соприкасаемыми друг с другом концами кишки накладывают сначала задний серозно-мышечный ряд узловых швов шелком № 3, лучше на атравматичной игле. Швы накладывают, отступив на 5—6 мм от края кишки так, чтобы нити в ряду находились на расстоянии 5 мм друг от друга. Краевые нити берут на зажимы-держалки, а остальные срезают (рис. 2). Следует отметить, что швы необходимо накладывать
вдоль стенки кишки, так как в швы, наложенные в поперечном направлении, можно захватить внутристеночные сосуды и нарушить кровоснабжениие анастомоза. После завершения первого ряда швов задней стенки анастомоза приступают к вскрытию просвета кишки
сначала дистального, а затем и проксимального отрезка. Для этого ассистенты растягивают края кишки на зажимы Алиса и нити-держал- ки. Сразу под аппаратными скобочными швами или под кишечными зажимами скальпелем производят надрез стенки кишки до слизистой оболочки. После этого ножницами рассекают слизистую по линии сократившейся мышечной стенки и вскрывают просвет кишки. Этот прием позволяет избежать пролабирования избытка слизистой оболочки из просвета кишки. Стенки кишки по краям вскрытого просвета берут на зажимы Алиса, после чего просвет кишки обрабатывают антисептическим раствором с помощью тупферов. Аналогичным образом вскрывают и обрабатывают проксимальный отрезок кишки.
После антисептической обработки просвета кишки приступают к наложению второго (внутреннего) ряда швов на заднюю стенку. Чаще накладывают узловые кетгутовые (можно и шелковые) швы через все слои стенки кишки; при этом обязательно захватывают в шов подслизистый слой. Однако наш опыт свидетельствует, что следует отдавать предпочтение шву без захвата слизистой оболочки, но обязательно хорошо прошивая подслизистый слой. Узелки швов должны располагаться в просвете кишки (рис.3).
Затем накладывают швы на переднюю стенку кишки (внутренний ряд) также узелками внутрь, не захватывая слизистую оболочку. Первый вкол делают через подслизистый, мышечный и серозный слои, второй — наоборот, через серозный, мышечный и подслизистый слои с выколом непосредственно под слизистой оболочкой.
Для того чтобы обе стенки кишки равномерно затягивались в шов, ассистенты должны слегка потягивать за боковые швы-держалки при затягивании накладываемого шва. После ушивания половины просвета передней стенки последнюю нить берут на держалку, а затем аналогичным образом накладывают швы на другую половину. На стыке швов в средней части передней стенки мы чаще накладываем П-об- разный шов, также стараясь не захватить в него слизистую оболочку. Этот последний шов оказывается узелком наружу.
Последний ряд швов — серозно-мышечный узловой — накладывают шелком круглой или атравматичной иглой. Важно следить, чтобы расстояние между внутренним и наружным рядами швов было минимальным для предотвращения образования большого замкнутого пространства, а также для профилактики сужения анастомоза (рис. 4).
46
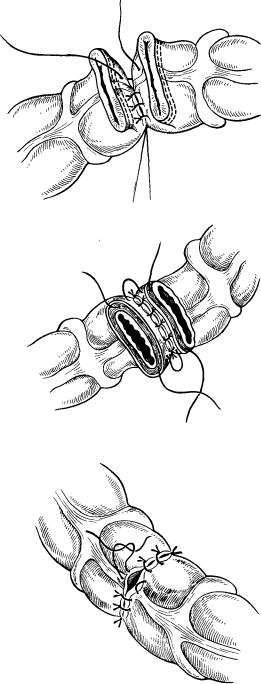
Рис. 2. Наложение первого заднего серозно-мышечного ряда узловых швов (схема).
Рис. 3. Наложение внутреннего ряда швов без захвата слизистой оболочки.
"ис. 4. Наложение последнего ряда швов при двухрядном анастомозе.
Формирование анастомоза по типу конец в бок
Как уже упоминалось, анастомоз на толстой кишке по типу конец в бок является менее физиологичным; кроме того, швы на культе кишки создают дополнительную опасность из-за возможного возникновения их несостоятельности. Однако при такой операции, как правосторонняя гемиколэктомия, применение анастомоза по типу конец в бок довольно распространено.
Техника формирования илеоколоанастомоза по типу конец в бок заключается в следующем. После мобилизации правой половины ободочной кишки и части тонкой кишки подготавливают площадки для наложения швов: сначала на тонкой кишке, затем на ободочной. На тонкой кишке циркулярная площадка для наложения швов обычно формируется протяженностью 15 мм. Этот этап не всегда бывает простым, так как в некоторых случаях, особенно при избыточной жировой клетчатке в брыжейке тонкой кишки, создание площадки такой протяженности, свободной от брыжейки, сопровождается выраженном нарушением кровоснабжения кишечной стенки по линии предполагаемого анастомоза.
Ободочную кишку по линии предполагаемого пересечения освобождают от жировых подвесков на протяжении 12—15 мм описанным выше способом. На выполнение этого этапа уходит определенное вре-
мя, в течение которого на подготовленной для пересечения площадке могут появиться признаки недостаточности кровоснабжения в тонкой
кишке. Тонкую кишку мы пересекаем обязательно с помощью аппарата НЖКА, причем не перпендикулярно к оси кишки, а несколько под углом к противобрыжеечному краю. Этот прием особенно важен при сомнениях в достаточном кровоснабжении кишки по линии предполагаемого анастомоза, когда попытки добиться лучших условий мобилизации не дают положительного эффекта.
Ободочную кишку пересекают перпендикулярно к ее оси также с помощью сшивающего аппарата с таким расчетом, чтобы оставалось не менее 10 мм подготовленной, освобожденной от жировой ткани, поверхности. Аппаратные швы погружают 1—2 кисетными швами в зависимости от диаметра кишки. Кроме того, кисетные швы мы обязательно ушиваем дополнительными узловыми серозно-мышечными швами на атравматичной игле или круглой иглой шелком № 3. Нити узловых швов можно сразу не срезать, а использовать как временные держалки.
Концебоковой илеоколоанастомоз (рис. 5) формируют в непосредственной близости от ушитой культи ободочной кишкии, отступя от нее более чем на 1,5—2 см. По нижнему краю свободной тении накладывают ряд узловых серозно-мышечных швов, подшивающих в поперечном направлении тонкую кишку. Число этих швов варьирует в зависимости от ширины тонкой кишки. Дальнейшая техника формирования всех остальных рядов узловых швов не отличается от описанной выше. При формировании илеоколоанастомоза мы также нередко используем технику шва без захвата слизистой оболочки. К особенностям формирования анастомоза следует отнести то обстоятельство, что
48
Рис. 5. Наложение илеоколоанастомоза по типу конец в бок (схема).
наружные ряды швов должны быть несколько больше внутренних, чем при концевом анастомозе. Это объясняется большой растяжимостью тонкой кишки.
Описанная методика формирования концебокового илеоколоанастомоза проста по технике выполнения и надежна в смысле профилактики послеоперационных осложнений, в том числе отдаленных. Функция такого соустья в отдаленном периоде проверена нами более чем у 200 больных. Клинические и эндоскопические признаки энтероколита наблюдались лишь у незначительного числа больных, а выраженность обнаруженных изменений ни в одном случае не приводила к инвалидизации. Поэтому мы не считаем необходимым применять различные методики по созданию искусственного «клапанного меха-
низма».
Показанием к формированию анастомоза по типу конец в бок является восстановление естественной кишечной проходимости после операции Гартмана, когда длина оставшейся отключенной части толстой кишки не превышает 12—20 см. Такой тип анастомоза выгоден прежде всего с клинических позиций, хотя техника его формирования более сложна по сравнению с анастомозом конец в конец. Преимущества данного типа анастомоза заключаются в том, что нет необходимости готовить отключенный отдел толстой кишки, а это повышает надежность анастомоза. Существует множество вариантов концебокового анастомоза. Сведения о некоторых из них приводятся в соответствующих разделах.
Формирование анастомоза по типу бок в бок
Имеются две разновидности анастомоза по типу бок в бок: 1) анастомоз формируется без резекции толстой кишки; 2) после ее резекции. Первый вариант выполняется при различных паллиативных вмешательствах, в основном для лечения кишечной непроходимости при неоперабельных опухолях ободочной кишки. Второй вариант может быть использован после любой резекции ободочной кишки, однако этот вид анастомоза в клинической практике применяется все реже. Это объясняется тем, что при данном типе анастомоза формируются Две культи, каждая из которых таит в себе опасность развития ос-
ложнений как в ближайшем, послеоперационном, так и отдаленном периоде.
49

Рис. 6. Наложение обходного анастомоза по типу бок в бок (схема).
Рис. 7, Наложение анастомоза по типу бок в бок после резекции толстой кишки.
Обходные анастомозы по типу бок в бок (рис. 6) накладывают по линии свободных тений двумя рядами швов длиной 4—5 см. Наиболее простым и надежным является применение двухрядных узловых швов узелками внутрь по описанной выше методике, с таким же поэтапным рассечением и обработкой просвета кишки.
Исходя из целей формирования анастомоза, ширина соустья должна быть не менее 4 см.
При втором варианте бокового анастомоза необходимо следить за тем, чтобы соустье формировалось на расстоянии не более 2—3 см от обоих ушитых наглухо концов толстой кишки. В противном случае возможен застой каловых масс в слепых карманах с развитием хронического воспалительного процесса.
При формировании анастомоза по типу бок в бок (рис. 7) петли кишки должны располагаться по отношению друг к другу таким образом, чтобы содержимое из проксимального отдела в дистальный проходило беспрепятственно, т. е. изоперистальтически.
Первый ряд серо-серозных или серозно-мышечных узловых швов следует накладывать ближе к брыжеечному краю кишки таким образом, чтобы разрез в обоих стенках анастомозируемых отрезков кишки располагался в первой трети ее диаметра (от брыжеечного края). Во всех случаях длина разреза стенки кишки должна быть меньше длины первого ряда швов на 4—5 мм в обе стороны.
Если анастомоз по типу бок в бок накладывался после резекции
кишки, то, проверив его проходимость, ушивают образовавшееся
отверстие в брыжейке.
50
