
Фёдоров В.Д., Воробьёв Г.И. - Клиническая оперативная колопроктология
.pdfв отдаленные сроки, вызвать ряд осложнений. Накладывая анастомоз по типу бок в бок, необходимо помнить о недопустимости оставления длинных культей как поперечной ободочной, так и подвздошной кишки, что может привести к патологическому состоянию, известному под названием «синдром слепого мешка».
Два описанных способа формирования илеотрансверзоанастомоза получили широкое распространение потому, что у большинства хирургов, оперирующих на толстой кишке, твердо укрепилось мнение о невозможности наложения анастомоза "по типу конец в конец из-за значительного несоответствия ширины просветов тонкой и толстой кишки. Наличие даже небольших «слепых кишечных мешков» не способствует улучшению функциональных результатов операции, а большое количество кишечных швов (в 2—3 раза) повышает вероятность развития их несостоятельности.
С 1982 г. в НИИ проктологии при правосторонней гемиколэктомии успешно применяется илеотрансверзоанастомоз по типу конец в конец. Несмотря на несоответствие диаметров анастомозированных концов кишечника, как показал наш опыт (выполнено уже около 100 анастомозов подобного типа), почти всегда можно сформировать кишечное соустье между тонкой кишкой и поперечной ободочной по типу конец в конец. При этом мы используем следующие технические приемы, позволяющие добиваться соответствия диаметров анастомозируемых отрезков кишечника: 1) пересечение стенки подвздошной кишки аппаратом НЖКА или УО должно производиться под углом в косом направлении к противобрыжеечному краю сегмента кишки так, чтобы угол, получившийся после пересечения стенки кишки, был меньше 90°; 2) захватывая в шов толстую кишку, необходимо делать большой «шаг», слегка как бы гофрируя ее стенку. Если этих двух приемов недостаточно для завершения формирования анастомоза, тонкую кишку можно рассечь вдоль на 1 —1,5 см. Выполнение таких простых технических приемов позволяет в большинстве случаев наложить илеотрансверзоанастомоз по типу конец в конец, если несоответствие диаметров отрезков кишки не превышает 2—2,5 см.
На наш взгляд, указанный тип анастомоза имеет все преимущества по сравнению с двумя ранее описанными, что подтверждается клиническими данными. Во-первых, сопоставление концов тонкой и толстой кишки конец в конец, естественно, полностью исключает образование дополнительных «слепых кишечных мешков и карманов», что способствует лучшему функциональному исходу оперативного вмешательства. Во-вторых, формируется один кишечный циркулярный шов в отличие от двух или трех линий кишечных швов при анастомозах по типу бок о бок и конец в бок, что уменьшает опасность возникновения недостаточности в каждом из этих швов. При илеотрансверзоанастомозах по типу конец в конец мы не наблюдали ни одного случая несостоятельности швов.
Методика формирования анастомоза принципиально не отличается от таковой при анастомозе по типу конец в бок. Накладывают двухрядный анастомоз: внутренний ряд — узловыми кетгутовыми швами на атравматичной игле (или викрилом), второй ряд — узловыми шва-
121
ми шелком № 3 также на атравматичной игле. Образовавшийся дефект между брыжейками подвздошной и поперечной ободочной кишки ушивают узловыми кетгутовыми швами.
Некоторые авторы (Я. Д. Витебский , А. М. Ганичкин, В. И. Юхтин) с целью улучшения функциональных исходов правосторонней гемиколэктомии пропагандируют применение инвагинационного илеотрансверзоанастомоза (конец тонкой кишки в бок толстой), основной целью которого является препятствие забросу кишечного содержимого из ободочной кишки в подвздошную. Мы не располагаем собственным опытом использования таких анастомозов, однако большой опыт (более 300 операций) применения неинвагинационных типов анастомозов и проведенные специальные исследования (Федоров В. Д. и др., 1979) убедили нас в целесообразности их выполнения. Ни у одного из наблюдавшихся нами больных в послеоперационном периоде не отмечено развитие клинических признаков рефлюкс-энтерита. Описанные выше методы наложения илеотрансверзоанастомоза более просты технически и вполне удовлетворяют в функциональном отношении, особенно анастомоз по типу конец в конец.
Глава 17. Резекция поперечной ободочной кишки
Под термином «резекция» должно подразумеваться удаление всей или большей части поперечной ободочной кишки. Если же часть кишки сохраняется, правомочен термин «сегментарная резекция поперечной ободочной кишки». Во время этого оперативного вмешательства пересекают основной ствол средней ободочной артерии. Вместе с кишкой резецируют весь или почти весь большой сальник. Операция обычно выполняется под эндотрахеальным наркозом.
П о к а з а н и я . Рак поперечной ободочной кишки, различные травмы ободочной кишки, ранения средней ободочной артерии и другие патологические процессы, локализующиеся в поперечной ободочной кишке.
Т е х н и к а о п е р а ц и и . Хирург располагается справа от больного. После послойного вскрытия брюшной полости производят ревизию находящихся в ней органов и забрюшинных лимфатических узлов. Выполняя операцию по поводу крупных злокачественных новообразований поперечной ободочной кишки, окончательную ревизию можно осуществить только после пересечения на некотором протяжении желудочно-ободочной связки, ближе к желудку в бессосудистой зоне (см. рис. 24, в). При этом вскрывают сальниковую сумку и выясняют, прорастает ли опухоль поджелудочную железу, двенадцатиперстную кишку, связку Трейтца, желудок, забрюшинные лимфати-
ческие узлы.
Используя отверстие в желудочно-ободочной связке, завершают отделение большого сальника от желудка. По частям между зажима-
122
ми Бильрота пересекают и перевязывают шелком участки связки. После этого сальник должен остаться прикрепленным только к поперечной ободочной кишке. При выполнении этого этапа операции один из ассистентов аккуратно отводит поперечную ободочную кишку вниз и слегка придерживает большую кривизну желудка, что облегчает манипуляции. Во избежание натяжения обоих отрезков поперечной ободочной кишки при формировании анастомоза рекомендуется мобилизовать правый и левый изгибы ободочной кишки. Для этого необходимо зажимами рассечь диафрагмально-9бодочную связку слева и пе- ченочно-ободочную связку справа. После резекции кишки будет обеспечена лучшая подвижность анастомозируемых отрезков.
От предполагаемых границ пересечения поперечной ободочной кишки рассекают листок брюшины ее брыжейки, после чего должен получиться треугольник, вершина которого будет определяться у места отхождения средней ободочной артерии, а основанием будет служить стенка кишки (рис. 25, а).
Мобилизованную поперечную ободочную кишку с перевязанными сосудами заворачивают в пеленку. Брюшную полость отгораживают двумя пеленками. Затем приступают к следующему этапу-пересече- нию поперечной ободочной кишки. Еще раз необходимо проверить свободное сближение анастомозируемых участков (без натяжения) и, если необходимо, выполнить мобилизацию восходящей или нисходящей кишки. В месте пересечения кишки ее стенка должна быть свободна от брыжейки и жировых подвесков на протяжении 1 —1,5 см. Накладывают сшивающие аппараты (НЖКА, УО) так, чтобы освобожденная от брыжейки часть стенки кишки осталась. После прошивания аппаратом повторно обкладывают кишку марлевыми салфетками и только после этого пересекают. Пересеченные участки обрабатывают дезинфицирующим раствором. Препарат удаляют. Оставшиеся концы кишки, закрытые скрепочным швом, захватывают зажимами Алиса. Как правило, непрерывность кишечной трубки восстанавливают наложением анастомоза по типу конец в конец. Ушитые концы оставшейся ободочной кишки сближают и на задние их стенки накладывают серозно-мышечные узловые швы шелком № 3 на атравматичной игле (рис. 25, б).
Затем срезают концы лигатур, кроме угловых нитей-держалок, которые захватывают зажимами. После этого операционное поле дополнительно отгораживают марлевыми метровыми салфетками. Срезают участки кишки, прошитые скрепками, вскрывают просвет толстой кишки и слизистую оболочку вновь обрабатывают дезинфицирующим раствором. Далее приступают к формированию внутреннего ряда швов задней стенки анастомоза. Для этого задние стенки обоих отрезков кишки через все слои прошивают кетгутом (викрилом) узловыми швами до ранее наложенных нитей-держалок серозно-мышечных
швов (рис. 25, в), после чего переходят к формированию внутреннего Ряда швов передней стенки анастомоза. При этом используется вворачивающийся узловой кетгутовый шво Пирогова-Матешука узелками внутрь (рис. 25, г). Натянув краевые серозно-мышечные нити-де- ржалки, производят смену отгораживающих салфеток, пеленок и инс-
123
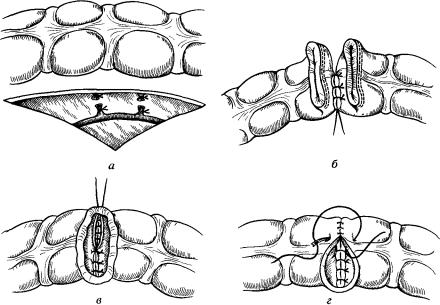
Рис 25 Резекция поперечной ободочной кишки
а ~ рассечение листка брюшины с обнажением средней ободочной артерии б — наложение швов на заднюю стенку анастомоза в — формирование внутреннего ряда швов на задней стенке соустья, г — вворачивающий узловой кепуговый шов (Пирогова — Матешука)
трументария. Операционная сестра и хирургическая бригада меняют
перчатки после обработки линии швов анастомоза раствором спирта. После этого шелком № 3 на атравматичной игле накладывают на-
ружный ряд серозно-узловых швов на переднюю полуокружность анастомоза, заканчивая окончательное его формирование. Образовавшийся дефект в брыжейке толстой кишки в обязательном порядке ушивают, чтобы в послеоперационном периоде не произошло ущемление петель тонких кишок. После туалета брюшной полости и дополнительного гемостаза рану передней брюшной стенки ушивают наглухо.
Глава 18. Левосторонняя гемиколэктомия
Термин «левосторонняя гемиколэктомия» означает удаление всей левой половины толстой кишки, включая и левую треть поперечной ободочной кишки, левый изгиб ободочной кишки, нисходящую и сигмовидную кишку. Выполняются два варианта операции: с оставлением дистальной части сигмовидной кишки и с удалением всей сигмовидной кишки. При первом варианте пересекают левую ободочную и
124
несколько сигмовидных артерий с последующим формированием трансверзосигмоидного анастомоза (рис. 26, а). При втором варианте операции пересекают основной ствол нижней брыжеечной артерии с удалением всей сигмовидной кишки и формированием трансверзоректального анастомоза. Существует еще один вариант левосторонней гемиколэктомии, применяющийся при раке левого изгиба ободочной кишки и раке дистальной трети поперечной ободочной кишки, когда возникает необходимость пересечения средней ободочной артерии с расширением границы резекции до проксимальной трети поперечной ободочной кишки (расширенная левосторонняя гем'иколэктомия).
П о к а з а н и я . Рак сигмовидной и нисходящей кишки, левого изгиба и дистальной части поперечной ободочной кишки, дивертикулез левой половины ободочной кишки, левосторонний мегаколон, левосторонний толстокишечный стаз, воспалительные заболевания ободочной кишки левосторонней локализации и др.
Положение больного на операционном столе определяется характером вмешательства. Наш опыт свидетельствует, что наиболее сложным и опасным его моментом 'является мобилизация левого изгиба ободочной кишки, так как при этом возможно ранение близкорасположенной селезенки и хвоста поджелудочной железы. Эта опасность возрастает при операции по поводу опухолевых процессов левого изгиба ободочной кишки. Кроме того, в клинической практике нередко встречаются варианты топографической анатомии ободочной кишки, когда левый ее изгиб фиксирован высоко под куполом диафрагмы или интимно сращен с нижним полюсом селезенки. Все это вызывает необходимость хорошего доступа и обзора именно этого отдела ободочной кишки, что возможно лишь при определенном положении больного и соответствующем расположении операционной бригады. Легче всего это достигается при широкой срединной лапаротомии у больного, лежащего на спине с раздвинутыми ногами, помещенными на специальных подставках. При этом хирург располагается справа от больного, первый ассистент — между его раздвинутыми ногами, а второй — слева от больного, что позволяет без особого напряжения обеспечить обзор левого отдела брюшной полости с помощью двух крючков. Важно подчеркнуть, что положение второго ассистента создает ему наилучшие условия для обзора левого поддиафрагмального пространства и повышает эффективность его помощи во время операции. Хирургическое вмешательство обычно производится под эндотрахеальным наркозом.
Т е х н и к а о п е р а ц и и . Мы являемся сторонниками срединного доступа при левосторонней гемиколэктомии. Хороший обзор всех отделов брюшной полости, свободный подход к органам брюшной полости, благоприятные возможности для расширения границ резекции, а также выполнения комбинированных и сочетанных операций — вот основные преимущества этого доступа. После вскрытия и ревизии брюшной полости выполняется один из вариантов левосторонней гемиколэктомии. Петли тонкой кишки перемещают в правую половину брюшной полости и укрывают влажной пеленкой. Можно использовать и другие варианты изоляции тонкой кишки (например, помещение во
125
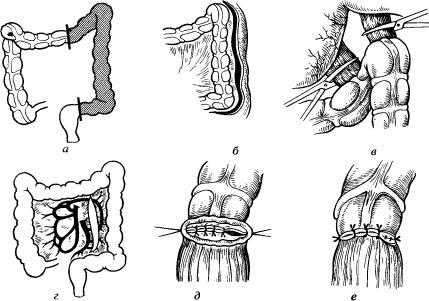
Рис. 26. Левосторонняя гемиколэктомия.
а — схема операции; б — рассечение переходной складки брюшины левого латерального канала; в — мобилизация дистальной части поперечной ободочной кишки с пересечением желудочно-ободочной и диафраг- мально-обод очной связок; г — рассечение внутреннего листка брюшины левой половины толстой кишки; д — формирование задней полуокружности колоректального анастомоза; е — формирование передней губы анастомоза.
влажный марлевый мешок). Левой рукой хирург отводит сигмовидную кишку кнутри и вверх, натягивая при этом брюшину левого бокового канала. От намеченной дистальной линии резекции ножницами рассекают листок брюшины брыжейки сигмовидной кишки (или тазовой брюшины при втором варианте). Разрез продолжают вверх по левому боковому каналу. Пересекаемые при этом мелкие сосуды прижигают электрокоагуляцией. Брюшину таким образом рассекают до левого изгиба ободочной кишки (рис. 26, б).
Забрюшинную клетчатку вместе с брыжейкой смещают в сторону кишки, пересекая при этом нежные соединительнотканные перемычки. Все манипуляции в левом боковом канале выполняют под контролем зрения. Они требуют большой осторожности, так как возможно повреждение левого мочеточника и кровеносных сосудов, идущих к яичнику или яичку. Для предупреждения этого осложнения находящийся у корня брыжейки мочеточник отодвигают кнаружи.
Следующими этапами операции являются мобилизация дистальной части поперечной ободочной кишки и мобилизация левого изгиба ободочной кишки. Перед выполнением этих этапов в обнаженный левый боковой канал с целью контроля гемостаза подводят марлевую метровую салфетку с маркировкой. Далее с намеченной границы по-
126
перечной ободочной кишки начинают пересечение желудочно-ободоч- ной связки в дистальном направлении. Осторожно натягивая поперечную ободочную кишку и большой сальник, делают отверстие ножницами ближе к стенке кишки и проникают в полость сальниковой сумки. Затем между зажимами поэтапно перевязывают шелком № 4 и пересекают желудочно-ободочную связку до левого изгиба.
При этом нужно помнить о необходимости сохранения сосудов большой кривизны желудка. Соответственно уровню резекции поперечной ободочной кишки резецируют большой сальник (единым бло-
ком с кишкой).
После пересечения желудочно-ободочной связки и мобилизации нисходящей кишки приступают к одному из самых опасных и ответственных этапов операции-мобилизации левого изгиба ободочной кишки. В верхней части раны располагают два крючка,причем в проекции селезенки не должно быть очень длинных крючков, чтобы не повредить ее. В левую руку хирург берет мобилизованные поперечную ободочную кишку и нисходящую кишку и, слегка потягивая их медиально и вниз, старается натянуть диафрагмально-ободочную связку. Натяжение не должно быть слишком сильным — во избежание повреждения полюса селезенки. Затем связку между зажимами пересекают. Аналогичным способом пересекают и селезеночно-ободоч- ную связку. В ряде случаев выполнение этого этапа сопряжено с большими техническими трудностями, так как левый изгиб бывает интимно фиксирован к нижнему полюсу селезенки либо к куполу диафрагмы, поэтому вся оперирующая бригада должна соблюдать максимум осторожности. Необходим хороший обзор операционного поля, что позволяет избежать таких осложнений, как ранение селезенки и хвоста поджелудочной железы. На этом этапе целесообразно использовать крючки с дополнительным освещением при помощи гибкого световода.
Затем приступают к рассечению внутреннего листка брюшины от намеченной дистальной границы резекции к проксимальной. Для этого сигмовидную кишку отводят кнаружи, ее брыжейку осторожно натягивают, рассекают брюшину над нижней брыжеечной артерией, если это необходимо, разрез продолжают книзу к прямой кишке, а затем кверху по направлению к брыжейке поперечной ободочной кишки (рис. 26, в, г). После этого в большинстве случаев бывают достаточно хорошо видны магистральные сосуды, питающие левую половину толстой кишки. Если жировая клетчатка брыжейки чрезмерно развита, определяют пальпаторно крупные сосуды. Центральные концы магистральных сосудов перевязывают шелком № 5 или 6 дважды по описанной методике. При злокачественных новообразованиях сосуды перевязывают как можно ближе к месту их отхождения от основных сосудистых стволов, а левую половину толстой кишки удаляют вместе с клетчаткой и коллекторами лимфатических узлов, расположенными вдоль сосудов. С целью предупреждения диссеминации раковых эле-
ментов оперативное вмешательство лучше начинать с перевязки магистральных сосудов, до начала мобилизации толстой кишки. Мобилизованную левую половину толстой кишки с перевязанными сосудами
127
заворачивают в пеленку и выводят из раны. Затем в области намеченного пересечения поперечной ободочной кишки перевязывают краевой сосуд, что позволяет установить границу адекватного кровоснабжения стенки кишки. Самым надежным способом определения удовлетворительного кровоснабжения кишки является пульсация прямых сосудистых веточек. Остальные критерии (наличие перистальтики и розовый цвет стенки кишки) имеют второстепенное значение.
Далее приступают к следующему этапу операции — подготовке «площадок» для формирования соустья. Для удобства его наложения следует освободить стенку кишки от брыжейки и жировых подвесков,
что выполняется при помощи маленьких зажимов Бильрота с перевязкой мелких сосудов кетгутом. Жировые подвески нужно лигировать у основания без натяжения и захвата прямой артерии, с перевязкой только мелкой центральной артериолы. Не следует стремиться «скелетировать» кишку более чем на 2 см, что может привести к нарушению внутриорганной сети анастомозов. Подготовленная стенка кишки на протяжении 1 —1,5 см вполне достаточна для формирования межкишечного соустья. После повторного определения адекватности кровоснабжения проксимального и дистального отрезков толстой кишки приступают к их пересечению. Необходимо помнить, что при выполнении левосторонней гемиколэктомии с перевязкой нижнебрыжеечной артерии может нарушиться кровоснабжение самого проксимального отдела прямой кишки, поэтому его нужно резецировать (2—4 см) в пределах хорошего кровоснабжения. Оставляя демаркационную линию вне скобок аппарата (НКЖА или УО), пересекают сначала сигмовидную, а затем ободочную кишку. До этого момента брюшную полость отгораживают пеленками, приподняв мобилизованную и завернутую левую половину толстой кишки. После прошивания аппаратом область пересечения повторно отгораживают от брюшной полости двумя марлевыми салфетками. После этого всю левую половину толстой кишки удаляют.
Необходимым условием успешного наложения анастомоза и профилактики его несостоятельности является отсутствие натяжения анастомозируемых концов, которое может возникнуть при формировании
трансверзоректального анастомоза. Для предотвращения натяжения между концами прямой и поперечной ободочной кишки мы использу-
ем ряд технических приемов: мобилизацию проксимальной части поперечной ободочной кишки с пересечением желудочно-ободочной и печеночно-ободочной связок, а также надсечение брыжейки поперечной ободочной кишки в бессосудистой зоне.
Следующим этапом операции является формирование анастомоза по типу конец в конец между поперечной ободочной кишкой и сигмовидной (прямой) кишкой. Пересеченные отрезки кишки, захваченные зажимами Алиса, подтягивают друг к другу, сближают и по краям накладывают швы-держалки узловыми шелковыми № 3 лигатурами на атравматичной игле. Слегка их натягивая, накладывают между ними наружный узловой серозно-мышечный шов и формируют заднюю полуокружность соустья. Наложение вначале краевых швов-держалок позволяет легко корригировать возможное некоторое несоответствие
128
диаметров анастомозируемых отрезков кишки. Затем срезают все нити кроме швов-держалок. Поочередно, сначала с сигмовидной (прямой) кишки, срезают участок, прошитый скрепками аппарата, и через вскрытый просвет производят двукратную обработку слизистой оболочки йодонатом или хлоргексидином. Аналогичную манипуляцию выполняют на поперечной ободочной кишке. После этого узловыми кетгутовыми швами через все слои на атравматичной игле окончательно формируют заднюю полуокружность анастомоза (рис. 26, д).
Далее приступают к формированию внутреннего ряда швов передней полуокружности узловыми кетгутовыми лигатурами с узелками
внутрь просвета кишки (рис. 26, е). Каждый шов начинают со вкола иглы в слизистую оболочку на расстоянии 0,5 см от края раны с вы-
колом на серозной оболочке. На противоположной стороне вкол иглы выполняют в серозную оболочку с выколом на слизистой. Оба конца длинной нити натягивают; при этом серозные покровы сближаются и вворачиваются. В этом положении нити шва завязывают, и узел оказывается внутри просвета кишки. Аналогичным способом накладыва-
ют остальные швы. При наложении каждого полследующего шва ассистент натягивает концы предыдущего завязанного шва в сторону назашитого участка раны. Перед завязыванием концы предыдущего шва срезают. Эти швы известны в литературе как швы Матешука. После этого, натянув краевые серозно-мышечные швы-держалки, производят смену отгораживающих салфеток, пеленок и инструментария. Хирургическая бригада и операционная сестра меняют перчатки. Нити-де- ржалки перехватывают новыми зажимами после обработки линии швов спиртом.
После этого приступают к окончательному формированию анастомоза. Срезая нити-держалки, поэтапно накладывают узловые серозномышечные швы шелком № 3 на атравматичной игле. Восстанавливают образовавшийся дефект в брыжейке толстой кишки узловыми шелковыми и кетгутовыми швами. Анастомоз погружают в брюшную полость. Через задний проход за линию швов анастомоза с целью его декомпрессии проводят толстый желудочный зонд, который фиксируют шелковой лигатурой к перианальной коже. Послойно зашивают операционную рану.
С 1985 г. в НИИ проктологии при формировании толсто-тостоки- шечных анастомозов используется методика наложения внутреннего кетгутового ряда швов без прошивания слизистой оболочки толстой кишки. При формировании задней полуокружности вкол иглы производят в серозную оболочку, а выкол — через подслизистый слой в ране. При формировании передней полуокружности анастомоза вкол иглы выполняют через подслизистый слой в крае раны и выкол — через серозную оболочку (узелками внутрь). Эти швы, по нашему мнению, отличаются большей прочностью, так как в них захватывается основной «держащий компонент»: серозно-мышечная оболочка. Особенно важно, что они предотвращают инфицированные линии швов за счет плотного слипания слизистых оболочек без нарушения их целостности, препятствуют образованию микроабсцессов между линией швов и сохраняют хорошее кровоснабжение слизистой оболочки. В клинике
129
выполнено более 100 оперативных вмешательств с использованием данной методики. При этом отмечено заметное снижение числа случаев несостоятельности швов толстокишечных анастомозов.
Глава 19. Субтотальная резекция ободочной кишки
Термин «субтотальная резекция ободочной кишки» означает удаление не менее 2/3 ободочной кишки с оставлением восходящей и слепой кишки либо части сигмовидной кишки.
П о к а з а н и я . Диффузный полипоз толстой кишки, неспецифический язвенный колит, синхронный первично-множественный рак ободочной кишки, распространенный рак поперечной ободочной кишки, субтотальный мегаколон, субтотальный или тотальный толстокишечный стаз, субтотальный или тотальный дивертикулез ободочной кишки, долихоколон и другие распространенные по ободочной кишке патологические процессы.
Т е х н и к а о п е р а ц и и . Выполнение субтотальной резекции ободочной кишки складывается как бы из двух операций: левосторонней и правосторонней гемиколэктомий, описанных в других главах. Поэтому в данном разделе мы остановимся лишь на отдельных принципиальных моментах этого вмешательства. Больной находится на операционном столе в положении лежа на спине с раздвинутыми ногами, которые располагаются на специальных подставках. Хирург становится сначала справа от больного для мобилизации левых отделов ободочной кишки, а затем переходит на противоположную сторону для мобилизации правых ее отделов.
Опыт применения данных операций свидетельствует, что единственным приемлемым доступом является срединная лапаротомия от мечевидного отростка до лобка. После вскрытия брюшной полости проводят тщательную ревизию расположенных в ней органов, что при современном обезболивании безопасно для больного. Эта ревизия необходима для уточнения анатомических взаимоотношений органов, распространенности патологического процесса и выявления сопутствующих заболеваний. Следует отметить важность тщательного осмотра тонкой кишки, так как, несмотря на применяемые в настоящее время методы обследования, до операции часто не удается выявить имеющиеся патологические образования. После этого приступают к ревизии толстой кишки. Ее начинают осматривать от тазовой брюшины и заканчивают в области терминального отдела подвздошной кишки. При этом оцениваются степень распространенности патологического процесса в ободочной кишке, анатомо-топографические условия для ее мобилизации и окончательно решается вопрос об объеме операции.
Необходимо помнить, что при таких заболеваниях, как неспецифический язвенный колит и болезнь Крона, даже осторожное потягивание и перемещение ободочной кишки может привести к надрыву ее
130
