
- •(Окончание)
- •Кожным лоскутом
- •Кожным лоскутом
- •Кожным лоскутом
- •Влагалища
- •(Окончание)
- •(Продолжение)
- •(Продолжение)
- •(Окончание)
- •Влагалища
- •(Продолжение)
- •(Окончание)
- •(Продолжение)
- •(Продолжение)
- •(Окончание)
- •(Окончание)
- •Анастомоза
- •Операция пересадки мочеточника в мочевой пузырь без использования и с использованием лоскута мочевого пузыря
- •(Продолжение)
- •(Окончание)
- •(Продолжение)
- •(Окончание)
- •(Продолжение)
- •(Окончание)
- •(Окончание)
- •Матки (окончание)
- •И кюретаж
- •Беременности
- •Беременности
- •Матки (окончание)
- •Электропетлей
- •(Продолжение)
- •Придатков
- •Придатков
- •Придатков (продолжение)
- •Придатков
- •(Продолжение)
- •При лапароскопии
- •Маточной трубы
- •(Окончание)
- •(Окончание)
- •Аппаратом
- •Аппаратом (продолжение)
- •Аппаратом
- •Аппаратом (окончание)
- •(Окончание)
- •Полости
- •Терапии
- •(Окончание)
- •Влагалища
- •Радикальная гистерэктомия по wertheim с двусторонним удалением тазовых лимфатических узлов и удлинением влагалища
- •Радикальная гистерэктомия по wertheim с двусторонним удалением тазовых лимфатических узлов и удлинением влагалища
- •Влагалища
- •Удаление органов, расположенных в передней части малого таза (передняя экзентерация)
- •(Окончание)
- •(Продолжение)
- •(Продолжение)
- •Пластики
- •(Продолжение)
- •Полой вены
Терапии
 Влагалищное
внутриполостное облучение проводится
по двум показаниям: 1) лечение карциномы
влагалища, аденокарциномы эндометрия;
2) дополнение лучевой нагрузки в точке
А на изодозной кривой.
Влагалищное
внутриполостное облучение проводится
по двум показаниям: 1) лечение карциномы
влагалища, аденокарциномы эндометрия;
2) дополнение лучевой нагрузки в точке
А на изодозной кривой.
Для создания оптимальной изодозной кривой с наименьшей дозой на поверхности следует использовать цилиндрический источник наибольшего размера, который может удобно разместиться во влагалище. Внутриматочный эн-достат вводят через цилиндр и заполняют лучевыми источниками на глубину полости матки. Если матка отсутствует, облучают только влагалище.
Цель внутриполостной лучевой терапии влагалища состоит в облучении канала влагалища в дозе, составляющей 4000 рад на глубине 1,5 см.
МЕТОДИКА:
1 Цилиндрические источники разного диаметра легко формируются из пластика. Они должны быть устроены так, чтобы их можно было добавлять один к другому, формируя цилиндр нужной длины.
Физиологические последствия. Те же, что и
после любого облучения нормальных и злокачественных тканей.
Предупреждение. Цилиндрические источники должны быть сконструированы таким образом, чтобы они полностью заполняли канал влагалища, но не выступали в область преддверия, где они могут вызывать повреждения больших и малых половых губ.
Для фиксации источников и предотвращения их смещения из влагалища половые губы обычно сшивают по средней линии.
2 Если применяется внутриматочный эн-достат, то его надо вводят до самого дна полости матки, а уже потом на него нанизывают влагалищные цилиндрические источники. Лучевые источники должны располагаться таким образом, чтобы формировать желаемые изодозные кривые для влагалища, шейки и тела матки.
388

389
 УСТАНОВКА
ВНУТРИМАТОЧНОГО АФТЕЛОУДИНГОВОГО
ЭНДОСТАТА ДЛЯ ВНУТРИПОЛОСТНОИ
ЛУЧЕВОЙ ТЕРАПИИ
УСТАНОВКА
ВНУТРИМАТОЧНОГО АФТЕЛОУДИНГОВОГО
ЭНДОСТАТА ДЛЯ ВНУТРИПОЛОСТНОИ
ЛУЧЕВОЙ ТЕРАПИИ
Карцинома шейки матки хорошо поддается лучевой терапии. С помощью только наружного облучения трудно подвести к шейке необходимые дозы. Поэтому необходимо дополнительно использовать внутриполостное облучение шейки матки, которое обеспечит максимальную лучевую нагрузку на шейку матки, нижний маточный сегмент, параметрий и верхнюю часть влагалища.
Внутриполостное облучение не предназначено для воздействия на стенки таза. Это задача наружного облучения. Наблюдения показывают, что правильное использование парацер-викального и внутриматочного облучения в сочетании с наружным облучением дает хорошие результаты даже при распространенном раковом процессе.
Цель процедуры — ввести в матку источник облучения с симметрично расположенными па-рацервикальными источниками, которые обеспечат максимальное облучение шейки матки и одновременно предохранят от излишней лучевой нагрузки прилегающие участки мочевого пузыря и прямой кишки.
МЕТОДИКА:
1 Во влагалище вводят широкое заднее зеркало. Шейку матки захватывают за перед- нюю губу широкозубыми щипцами типа Мюзо. Однозубые щипцы травмируют опухолевую ткань и их применять не следует. Находят отверстие цервикального канала и определяют глубину и направление полости матки. С помощью дилататора цервикальный канал расширяют до 6 мм.
2 В полость матки до самого дна вводят эн-достат. Если происходит перфорация, и положение эндостата вызывает сомнение, следует выполнить диагностическую лапароскопию и под ее контролем вернуть эндостат в полость матки.
Физиологические последствия. Те же, что и
после любого облучения злокачественных тканей.
Предупреждение. Перед введением внутри-полостного аппликатора очень важно идентифицировать отверстие цервикального канала, эндоцервикальный канал и полость эндометрия. Это может стать самым трудным этапом операции. Отверстие цервикального канала обычно располагается кзади более, чем кажется, поскольку злокачественные ткани распространяются с верхней губы и изменяют конфигурацию шейки.
Маточный эндостат вводят на всю длину эн-дометриального канала.
Источники выбираются такие, чтобы они прилегали к своду влагалища и расстояние между поверхностями двух из них было около 3 см. Верхний отдел влагалища не должен быть сужен.
Для того, чтобы создать максимальное расстояние между мочевым пузырем, прямой кишкой и источниками облучения, следует затам-понировать влагалище марлей.
3 Выбирают размер источников для введения во влагалище. Он должен быть наибольшим, позволяющим разместить источники симметрично во влагалищных сводах. Верхний отдел влагалища не должен быть сужен. Положение источников в сводах влагалища фиксируют путем блокировки аппликатора.
4 Влагалище тампонируют марлей, чтобы создать максимальное расстояние между мочевым пузырем и источниками облучения.
390


391
 АФТЕЛОУДИНГОВОЕ
ОБЛУЧЕНИЕ ТАЗА В ПОВЫШЕННЫХ
ДОЗАХ
АФТЕЛОУДИНГОВОЕ
ОБЛУЧЕНИЕ ТАЗА В ПОВЫШЕННЫХ
ДОЗАХ
Иногда во время операции полного удаления органов малого таза обнаруживают тесную связь края опухоли со стенкой таза или после операции на стенке таза остаются микроочаги опухолевой ткани. В таких ситуациях рекомендуется дополнительно облучать ложе опухоли, даже если пациентка уже прошла полный курс дистанционной и внутриполостной лучевой терапии.
Физиологические последствия. После полного курса дистанционной лучевой терапии в дозе 5000 рад и дополнительной дозы от внутриполостного облучения часто оказывается, что опухоль на стенке таза не получила достаточной для ее разрушения лучевой нагрузки. Фактически при большинстве используемых методов лучевой терапии стенка таза редко получает дозу, превышающую 5600 рад. После тотальной тазовой экзентерации могут оставаться очень мелкие участки опухолевой ткани. Проводить дополнительное наружное
МЕТОДИКА:
1 Произведено полное удаление органов малого таза. На боковой стенке таза оста- лись очень мелкие участки опухоли. Видны культи прямой кишки, влагалища и мочеточников. Мочеточники пересечены на уровне входа в малый таз.
2Афтелодинговые проводники для радиоактивных источников размещены в пазах специального поддерживающего устройства, предназначенного для точного подведения лучевой нагрузки к опухоли. Это устройство сделано из материала, подвергающегося гидролизу в тканях, и не требует удаления.
облучение стенок таза очень трудно и опасно. Ввиду послеоперационного изменения анатомии малого таза обычный внутриполостной метод также нельзя использовать.
Таким образом, если после операции тотальной тазовой экзентерации на стенках таза остаются микроскопические участки опухолевой ткани, то для подведения к ним дополнительной разрушающей дозы следует использовать способ афтелодингового облучения с помощью стандартного поддерживающего устройства.
Предупреждение. Следует учитывать повреждающее лучевое воздействие на наружную подвздошную артерию и подвздошные кости. Область облучения можно дополнительно накрыть лоскутом сальника или прямой мышцы живота, что обеспечивает отграничение и, соответственно, меньшую повреждаемость кишечника, а также способствует неоангиогенезу и ре-васкуляризации стенки таза.
ЗВсе облучающее устройство укрыто саль-никово-мышечным лоскутом толщиной минимум в 4 см для защиты прилегающего кишечника. Лоскут также способствует неоангиогенезу и реваскуляризации стенки таза.
4Афтелоудинговые проводники выведены наружу в области правого нижнего квадранта передней брюшной стенки и присоединены к аппарату, производящему введение радионуклидных источников. После окончания облучения эти проводники удаляют хирургическим путем. Само поддерживающее устройство растворится.
392


393
 ВНУТРИБРЮШНОЕ
ВВЕДЕНИЕ ИЗОТОПА Р32
ВНУТРИБРЮШНОЕ
ВВЕДЕНИЕ ИЗОТОПА Р32
 Применение
изотопа Р32
показано при раке яичника,
когда оперативным путем удалена вся
опухоль и необходимо разрушить
опухолевые клетки или
микроочаги опухоли диаметром менее 4
мм.
Применение
изотопа Р32
показано при раке яичника,
когда оперативным путем удалена вся
опухоль и необходимо разрушить
опухолевые клетки или
микроочаги опухоли диаметром менее 4
мм.
Катетер для инъецирования изотопа вводят в брюшную полость во время лапаротомии, но на кожу не выводят, а оставляют в подкожном кармане. Если выводить его наружу, то на 7-8 сутки он бывает настолько бактериально загрязнен, что возникает большая опасность перитонита. Прежде, чем вводить радионуклид, следует убедиться, что старые дренажные разрезы полностью закрылись.
Смысл операции состоит во введении в брюшную полость радионуклидного изотопа
МЕТОДИКА:
1 Пациентку укладывают на спину на радиологическом флюороскопическом столе. Под местным обезболиванием иглой 16 калибра пунктируют брюшную полость. Через иглу вводят пластиковый катетер, и по нему под флюороскопическим контролем инъецируют тест-дозу радионуклида в изотоническом растворе натрия хлорида. Если радионуклид распределяется равномерно по всей полости, не образуя лакун, значит, положение катетера правильное.
2 Раствор изотопа Р32 находится в шприце, присоединенном к трехвентильному крану, и вводится одномоментно. Затем вводят 1000 мл стерильный изотонический раствор натрия хлорида, который разводит радионуклид, обеспечивая его равномерное распределение по всей брюшной полости.
Р32, который бы мог свободно по ней распространяться. Он должен обеспечить облучение в дозе 6000 рад на глубину 3 мм.
Физиологические последствия. Изотоп Р32 является источником р-излучения. Проникающая способность р-частиц равна 4 мм. Они способны воздействовать на отдельные опухолевые клетки и микроочаги. р-Частицы неэффективны против крупных опухолей.
Предупреждение. Важнейшим условием является расположение иглы в свободной брюшной полости, а не в каком-либо органе или кармане, образованном послеоперационными спайками.
3 Пациентку поворачивают с боку на бок и из положения Trendelenburg в обратное положение. Это способствует распространению радионуклида по всему объему брюшной полости.
394


395
 ПОЛНОЕ
УДАЛЕНИЕ САЛЬНИКА
ПОЛНОЕ
УДАЛЕНИЕ САЛЬНИКА
 Данная
операция обязательно сопутствует
операции по поводу рака яичника. Важно,
чтобы при всех этих операциях брюшная
полость вскрывалась обширным продольным
разрезом, желательно от лона до
мечевидного отростка. Через поперечный
разрез трудно выполнить полноценную
оментэктомию, и часто результатом
таких трудных операций является
неполное удаление пораженного
метастазами сальника. Если удаленный
сальник внешне не имеет признаков
поражения, его
Данная
операция обязательно сопутствует
операции по поводу рака яичника. Важно,
чтобы при всех этих операциях брюшная
полость вскрывалась обширным продольным
разрезом, желательно от лона до
мечевидного отростка. Через поперечный
разрез трудно выполнить полноценную
оментэктомию, и часто результатом
таких трудных операций является
неполное удаление пораженного
метастазами сальника. Если удаленный
сальник внешне не имеет признаков
поражения, его
МЕТОДИКА:
1 Разрез должен обеспечивать доступ в верхний этаж брюшной полости. Этого труд- но достичь через любой низкий поперечный разрез.
2 Имеется вероятное поражение сальника. Пунктирной линией указана граница отсечения сальника. Основные анатомические ориентиры: печеночный изгиб толстой кишки, селезенка с кровоснабжающими ее сосудами, селезеночный изгиб толстой кишки, слепая кишка и прямая кишка.
3 После отделения сальника от печеночного изгиба поперечной ободочной кишки находят правую желудочно-сальниковую артерию и ее короткие желудочные веточки. Между этими веточками делают небольшие отверстия.
следует тщательно исследовать на наличие микрометастазов.
Цель операции — удалить сальник со всеми макро- и микрометастазами.
Физиологические последствия. Никаких.
Предупреждение. Сальник должен быть отсечен от большой кривизны желудка и от поперечной ободочной кишки. Особенно тщательно следует лигировать мелкие ветви правой желудочной артерии. Необходим надежный гемостаз.
4 Каждую артериальную веточку клипиру-ют с помощью степлера через ранее сделанные отверстия.
5 Сальник полностью отделяют от желуд-ка.
6Клипирована левая желудочно-сальнико-вая артерия. Производится отделение остающихся участков сальника от поперечной ободочной кишки.
7 Сальник полностью удален. Показаны желудок с короткими желудочными артериями и поперечная ободочная кишка.
396



397
 ФОРМИРОВАНИЕ
J-ОБРАЗНОГО
ЛОСКУТА САЛЬНИКА НА НОЖКЕ
ФОРМИРОВАНИЕ
J-ОБРАЗНОГО
ЛОСКУТА САЛЬНИКА НА НОЖКЕ
 J-Образный
лоскут сальника через свои необлу-ченные
сосуды помогает обеспечить кровоснабжение
при формировании межкишечных анастомозов,
при пластике пузырно-влагалищно-пря-мокишечных
свищей, при создании тазового дна после
удаления тазовых органов и при
формировании цилиндра нового
влагалища.
J-Образный
лоскут сальника через свои необлу-ченные
сосуды помогает обеспечить кровоснабжение
при формировании межкишечных анастомозов,
при пластике пузырно-влагалищно-пря-мокишечных
свищей, при создании тазового дна после
удаления тазовых органов и при
формировании цилиндра нового
влагалища.
Смысл операции состоит в формировании лоскута сальника путем его отсечения от желудка, но с сохранением достаточного количества ветвей левой желудочно-сальниковой артерии, обеспечивающих полноценное кровоснабжение лоскута.
Физиологические последствия. Облучение вызывает облитерирующий эндартериит, ишемию, склерозирование, которые замедляют заживление. Подшивая лоскут сальника с его неповрежденной облучением сосудистой системой, хирург стремится уменьшить ишемию облученных тканей за счет их прорастания капил-
МЕТОДИКА:
А Данная операция проводится в сочетании с другими радикальными операциями на ' органах малого таза. Поэтому разрез брюшной стенки для основной операции одновременно является достаточным и для формирования J-образного лоскута сальника. Поскольку сформировать лоскут сальника через поперечный разрез чрезвычайно тяжело, следует выполнять продольный срединный разрез с обходом пупка.
2 Прежде всего надо наметить контуры лоскута. С помощью сантиметровой ленты или полоски бинта следует измерить необходимое расстояние, на которое без всякого натяжения может быть смещен лоскут. Чтобы убедиться в полноценности кровоснабжения основания лоскута, надо оценить характер сосудистых аркад. Обычно отсечение сальника начинают у печеночного угла толстой кишки и продолжают справа налево.
лярами и артериями из лоскута. К тому же, когда область выхода из малого таза закрывается жировой тканью, тонкий кишечник перестает контактировать с костными структурами таза, оголенными после обширной операции. Тем самым уменьшается вероятность нарушения проходимости кишечника или образования свищей. Обильное кровоснабжение сальника делает его отличным ложем для кожного лоскута при формировании нового влагалища.
Предупреждение. До начала формирования лоскута следует убедиться в полноценности его кровоснабжения по оставшейся желудочно-сальниковой артерии. Для этого надо проследить ход коротких сосудистых аркад, идущих от большой кривизны желудка к сальнику. Лоскут не должен смещать желудок в нижний отдел брюшной полости. Перемещение лоскута должно происходить свободно, без натяжения.
ЗВ слабо васкуляризированных областях сальника небольшим зажимом или ножницами делают отверстия. Сосудистые мостики между отверстиями захватывают двумя зажимами, рассекают между ними и лигируют нитью 2/0.
4 .Цитирование сосудов может осуществляться линейным сшивающим аппаратом. Этот аппарат накладывает на ткани два ряда стальных нержавеющих скобок, и производит рассечение между ними. Это удобно и экономит время.
5 Формирование лоскута сальника завершено. Теперь его можно сместить в область малого таза для закрытия линии швов или тазового дна.
398



399
 ГАСТРОСТОМИЯ
ГАСТРОСТОМИЯ
 Данную
операцию можно выполнять после обширных
операций на желудочно-кишечном тракте
с целью декомпрессии кишечника или для
энтерального питания.
Данную
операцию можно выполнять после обширных
операций на желудочно-кишечном тракте
с целью декомпрессии кишечника или для
энтерального питания.
Физиологические последствия. Гастростома снижает давление в желудке и предотвращает поступление газов в тонкую кишку. Из желудка удаляется соляная кислота. Объем удаленного желудочного секрета необходимо восполнять внутривенным введением раствора натрия хлорида. Альтернативой гастростоме может быть
МЕТОДИКА:
1 Применение аппарата для автоматического наложения кисетных швов ускоряет опе- рацию.
2 Стенку желудка приподнимают на зажиме в нужном месте, и накладывают на нее сшивающий аппарат.
3 Внутри кругового скобочного шва выполняют разрез.
4 Разрез кожи передней брюшной стенки производят в том месте, где к ней будет подведена стенка желудка.
введение назогастрального зонда. Зонд является объемным предметом в средостении, создающим «мертвое» пространство и затрудняющим дыхание. Гастростома лишена всех этих недостатков.
Предупреждение. Необходимо, чтобы трубка гастростомы постоянно находилась в просвете желудка и не смещалась в брюшную полость. Для этого париетальную брюшину сшивают с висцеральной брюшиной вокруг гастростомы и подшивают трубку к коже.
5 Через разрез изнутри проводят зажим, и захватывают им катетер Malecot.
6 В стенке желудка в середине кругового шва сделан разрез. Виден катетер Malecot, проведенный в брюшную полость через стенку живота.
7 Верхушка катетера введена в просвет желудка. Кисетный шов затянут. Накладывают швы между париетальной и висцеральной брюшиной, изолирующие и фиксирующие гастростому.
400



401
 ПОЛНОЕ
УДАЛЕНИЕ ВЛАГАЛИЩА
ПОЛНОЕ
УДАЛЕНИЕ ВЛАГАЛИЩА
 Показанием
к данной операции является злокачественное
поражение влагалища. Она часто выполняется
в сочетании с трансабдоминальной
гистерэктомией или гистерэктомией по
Wertheim. Это единственно
возможный метод лечения после уже
проведенного полного облучения
малого таза по поводу рецидивирующей
микроинвазивной карциномы влагалища.
Планировать такую операцию после
лучевой терапии очень нелегко. Существует
высокий риск формирования пузырно-влагалищных
и прямокишечно-влагалищных свищей. До
операции хирургу
следует объяснить пациентке возможность
замены влагалища кожным лоскутом, если
у нее есть в этом потребность. Хотя
обычно влагалище удаляется
трансабдоминально, лучше, когда эта
операция начинается снаружи.
Трансабдоминальный доступ используется
потому, что удаление влагалища сочетается
с радикальной или простой гистерэктомией.
Показанием
к данной операции является злокачественное
поражение влагалища. Она часто выполняется
в сочетании с трансабдоминальной
гистерэктомией или гистерэктомией по
Wertheim. Это единственно
возможный метод лечения после уже
проведенного полного облучения
малого таза по поводу рецидивирующей
микроинвазивной карциномы влагалища.
Планировать такую операцию после
лучевой терапии очень нелегко. Существует
высокий риск формирования пузырно-влагалищных
и прямокишечно-влагалищных свищей. До
операции хирургу
следует объяснить пациентке возможность
замены влагалища кожным лоскутом, если
у нее есть в этом потребность. Хотя
обычно влагалище удаляется
трансабдоминально, лучше, когда эта
операция начинается снаружи.
Трансабдоминальный доступ используется
потому, что удаление влагалища сочетается
с радикальной или простой гистерэктомией.
МЕТОДИКА:
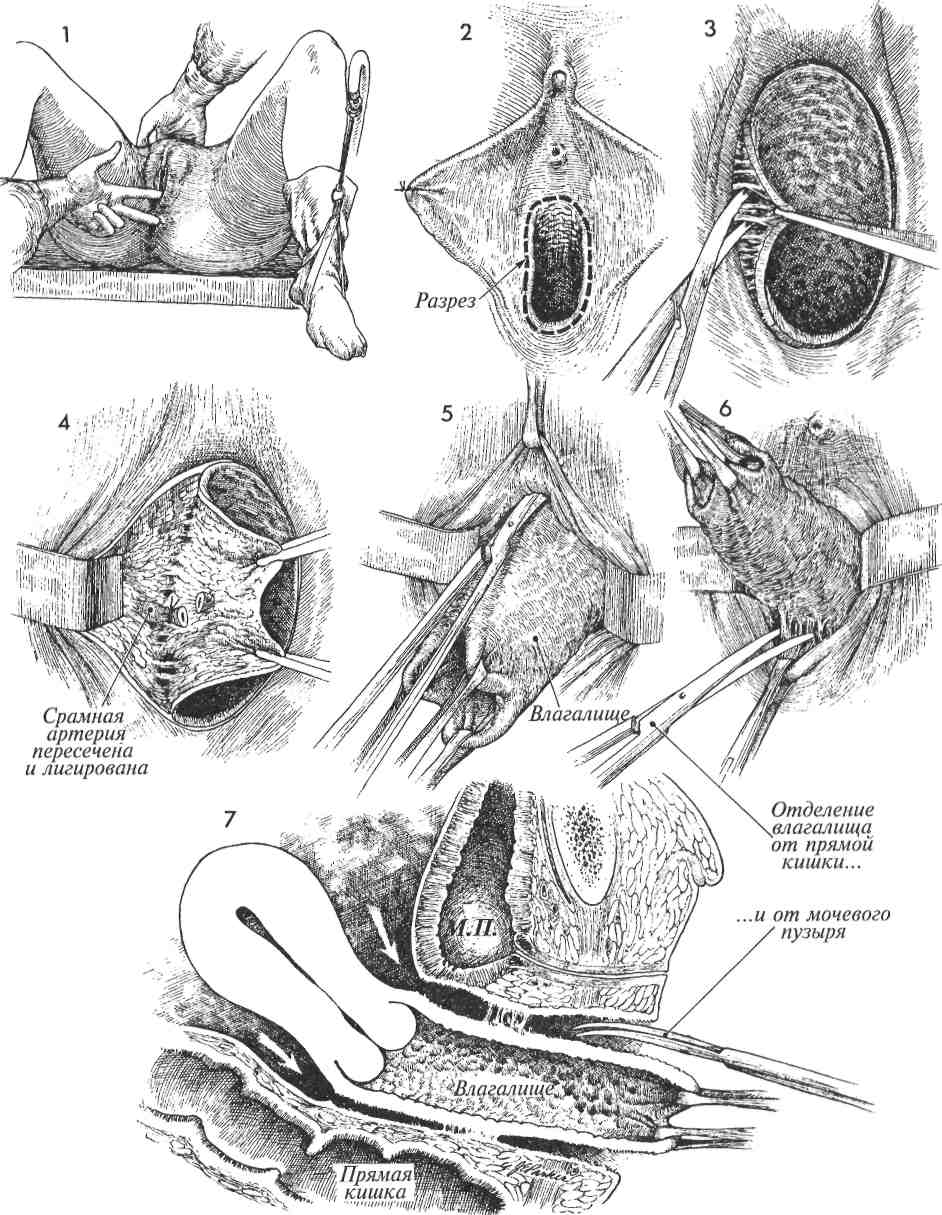
1 Пациентка лежит на спине в положении для камнесечения, при этом ее ягодицы на 8—10 см выступают за край стола. Проводят тщательное бимануальное исследование, выполняют все необходимые биопсии. Мочевой пузырь опорожняют катетером.
2 Выполняют круговой разрез в области входа во влагалище, ниже уретры и в направлении лонно-пузырной шеечной фасции и окружающей прямую кишку периректальной фасции — сзади.
3 Поскольку основные кровеносные сосуды подходят к влагалищу с боков, то именно отсюда и начинают разъединение тканей. Слизистую влагалища отводят к средней линии и ножницами отсекают от подлежащих тканей.
4 Следует тщательно выделить влагалищные ветви срамной артерии, а затем надежно захватить их зажимами и лигировать.
5 Разъединение тканей ниже уретры и мочевого пузыря, если оно происходит в слое между слизистой влагалища и лонно-пузырной шеечной фасцией, обычно не сопровождается значительным кровотечением. Но когда фасция вовлекается в зону разъединения, возникает кровотечение из мелких сосудов мочевого пузыря, которое трудно остановить.
402
Цель операции — удаление влагалища.
Физиологические последствия. Если удаляется только влагалище, без вскрытия мочевого пузыря и прямой кишки, то физиологические изменения невелики.
Предупреждение. Основное осложнение этой операции, особенно после облучения таза, — это почти неизбежное формирование свищей. Ввиду такой опасности все разрезы следует выполнять предельно аккуратно. Если хирург может выполнить разъединение тканей в слое, лежащем вне лонно-пузырной шеечной фасции, то вероятность формирования свищей будет уменьшена.
До пластики влагалища расщепленным кожным лоскутом следует выполнить тщательный гемостаз.
6и 7 Разъединение тканей позади влагалища должно выполнять- ся в слое, находящемся выше периректальной фасции. В противном случае возможно обильное кровотечение из геморроидального сосудистого сплетения. Когда разъединение тканей вокруг влагалища завершено и достигнуты переднее и заднее дугла-совы пространства, влагалище может быть удалено изолированно. Но обычно его удаляют в сочетании с полной трансабдоминальной гистерэктомии.
В последующем для половой жизни можно сформировать новый влагалищный канал. Это можно сделать, предварительно выполнив тщательный гемостаз с помощью кожного лоскута по Mclndoe (гл. 2, стр. 91). Если в этом нет необходимости, то канал удаленного влагалища закрывают, сшивая лонно-пузырную шеечную фасцию и фасцию прямой кишки по методу Le Fort (гл. 2, стр. 78). Выполняя операцию Mclndoe (пластику влагалища), в область малого таза следует поставить аспирационные дренажи, выведя их через правый и левый нижние квадранты передней брюшной стенки. Если же выполняется операция Le Fort (закрытие влагалищного пространства), то дренажи выводят через оставляемые боковые просветы. До восстановления нормального мочеиспускания в мочевом пузыре должен стоять надлобковый катетер Foley.
403
 РАДИКАЛЬНАЯ
ВУЛЬВЭКТОМИЯ С
ДВУСТОРОННИМ УДАЛЕНИЕМ ПАХОВЫХ
ЛИМФАТИЧЕСКИХ
УЗЛОВ
РАДИКАЛЬНАЯ
ВУЛЬВЭКТОМИЯ С
ДВУСТОРОННИМ УДАЛЕНИЕМ ПАХОВЫХ
ЛИМФАТИЧЕСКИХ
УЗЛОВ
Данную операцию выполняют при наличии ин-вазивной карциномы вульвы. Всю операцию лучше выполнять одномоментно. Особое внимание уделяют полноценному удалению всего патологического очага в пределах полностью здоровых тканей.
Целью операции является полное удаление вульвы, пограничных структур, части здоровой ткани по краям и паховых лимфатических узлов от передневерхней подвздошной ости до канала приводящей мышцы бедра.
Физиологические последствия. После операции образуется большая открытая рана. Она не может быть сразу закрыта первично, без натяжения. Ее можно закрыть кожным лоскутом или с помощью специального аппарата для закрытия кожных дефектов. Если ране дать возможность заживать постепенно, путем гранулирования, то возникнут осложнения, подобные тем, которые сопровождают ожоги, а именно: потеря электролитов, жидкости, белка и формирование контрактур.
Повреждение бедренной артерии и вены увеличивает риск возникновения тромбофлебитов и тромбоэмболии легочной артерии.
Предупреждение. Очень важно полностью удалить все лимфатические узлы. Узел Cloquet должен быть удален и подвергнут срочному гистологическому исследованию. Результаты этого исследования определяют необходимость удаления глубоких лимфатических узлов таза.
Хирург должен точнб идентифицировать большую подкожную вену, чтобы случайно не пересечь ее.
До выполнения разреза ниже лобка следует выполнить разрез вокруг наружного отверстия уретры и входа во влагалище.
Необходимо точное решение хирурга, как производить закрытие раны; можно ли в достаточной степени отсепаровать и мобилизовать края раны, чтобы соединить их без натяжения. Раневая поверхность, закрытая с натяжением, уже через 1 неделю раскроется из-за некроза натянутой кожи. Альтернативным способом закрытия таких ран является использование специального аппарата. Следует применять закрытое дренирование раны, чтобы уменьшить скопление серозного отделяемого и все сопутствующие последствия.
405
 РАДИКАЛЬНАЯ
ВУЛЬВЭКТОМИЯ С
ДВУСТОРОННИМ УДАЛЕНИЕМ ПАХОВЫХ
ЛИМФАТИЧЕСКИХ
УЗЛОВ
РАДИКАЛЬНАЯ
ВУЛЬВЭКТОМИЯ С
ДВУСТОРОННИМ УДАЛЕНИЕМ ПАХОВЫХ
ЛИМФАТИЧЕСКИХ
УЗЛОВ
(ПРОДОЛЖЕНИЕ)
 МЕТОДИКА:
МЕТОДИКА:
1 Пациентка располагается на операционном столе в видоизмененном положении для камнесечения. Ее бедра должны быть разогнуты на 5—10° и разведены на 30°, а колени согнуты под углом 90°. Передняя брюшная стенка и промежность подготовлены к хирургической операции.
В мочевой пузырь вводят катетер Foley.
Предложено много разных форм разрезов, но самым предпочтительным является разрез в виде головы кролика. Контуры предполагаемого разреза намечают раствором бриллиантовой зелени и начинают от передневерхней подвздошной ости, опускаясь вниз к лобку, латеральнее паховой складки, до лонного бугорка. От этой точки разрез продолжают латеральнее большой половой губы до промежности, которую он пересекает, переходят на противоположную сторону и продолжают его по краю противоположной большой половой губы, в целом придавая ему W-образную форму. Второй разрез, выше и медиальнее первого, опускается к лобку, где встречается с аналогичным разрезом с противоположной стороны.
Удобнее, когда два хирурга оперируют с двух сторон, каждый со своим ассистентом.
2 Верхнюю часть разреза выполняют одномоментно. Разрез ведут от передневерхней подвздошной ости с одной стороны, через лоно до противоположной передневерхней ости и затем ниже, латеральнее паховой складки, до лонного бугорка. Разрез производят на глубину до самой фасции. С помощью изогнутых ножниц от фасции отсекают весь блок кожи с подкожными лимфатическими узлами.
3 Паховая связка и фасция прямой мышцы живота полностью освобождены от всех лимфатических тканей. Кожу над портняжной мышцей ретрактором отводят в сторону. Находят правую и левую овальные ямки. Если это сделать трудно, следует отвести медиально покрывающую портняжную мышцу фасцию и удостовериться, что из области овальной ямки без повреждения кровеносных сосудов удалены все лимфатические узлы.
406
4 Область бедренного канала с входящими в нее структурами именуется условным термином «пупок». Сюда входят по порядку, от края к центру, бедренный нерв, бедренные артерия и вена, свободное пространство и пространство, заполненное лимфатической тканью. Находят бедренную артерию, и вдоль нее удаляются все лимфатические ткани до самого канала приводящей мышцы. Бедренный нерв следует беречь, хотя иногда некоторую часть его терминальных кожных ветвей приходится пересекать. Находят бедренную и большую подкожную вены. Это легко сделать, если найти огибающую вену, обычно впадающую в бедренную вену на 1—2 см выше места слияния бедренной и большой подкожной вен.
5 Узел Cloquet находят, удаляют и посылают на срочное гистологическое исследование. Вдоль подкожной вены удаляют все лимфатические ткани, освобождая ее, для того чтобы можно было захватить ее зажимом и ли-гировать.
6 Большая подкожная вена захвачена двумя зажимами, пересечена и лигирована нитью 2/0.
7 Находят длинную приводящую мышцу, полностью освобождают ее от жировой и лимфатической ткани. Это выполняется путем отведения и отсечения подкожной вены в блоке с лимфатическими узлами до самого приводящего канала.


407
 РАДИКАЛЬНАЯ
ВУЛЬВЭКТОМИЯ С
ДВУСТОРОННИМ УДАЛЕНИЕМ ПАХОВЫХ
ЛИМФАТИЧЕСКИХ
УЗЛОВ
РАДИКАЛЬНАЯ
ВУЛЬВЭКТОМИЯ С
ДВУСТОРОННИМ УДАЛЕНИЕМ ПАХОВЫХ
ЛИМФАТИЧЕСКИХ
УЗЛОВ
(ПРОДОЛЖЕНИЕ)


8 Портняжную мышцу находят, мобилизуют и пересекают у ее начала с помощью электрокаутера.
9 Портняжную мышцу смещают поверх бедренных артерии и вены.
10 Портняжную мышцу подшивают к паховой связке узловыми швами ни- тью 2/0. Чтобы уменьшить вероятность образования грыжи, медиальный край портняжной мышцы соединяют несколькими швами с длинной приводящей мышцей бедра.
11 Завершены удаление лимфатических узлов и пересадка портняжных
мышц. Большую подкожную вену, прилегающую к приводящему каналу, выделяют вторично. Ее захватывают зажимом и лигируют нитью 2/0.
12 Теперь хирург переходит к работе на промежности. Весь блок под-
лежащих удалению тканей поднимают на зажимах.
Раствором бриллиантовой зелени тщательно намечают контуры разрезов в области входа во влагалище. Разрез латеральнее больших половых губ выполняют вглубь до самой фасции.
13 Срамные артерию и вену захватыва- ют зажимами, лигируют и только по- том рассекают. Весь блок тканей отводят к средней линии с помощью нескольких зажимов. Разрез ведут книзу, по латеральному краю больших половых губ и затем поверхностно пересекая промежность.
14 Малые половые губы отводят в сто- роны на зажимах. В области преддве- рия выполняют разрез, который обходит наружное отверстие уретры, идет книзу по границе входа во влагалище и пересекает заднюю спайку.
15 Блок удаляемых тканей целиком от- водят книзу и одновременно острым путем отсекают от подлежащей фасции до самой промежности.
408

409
 РАДИКАЛЬНАЯ
ВУЛЬВЭКТОМИЯ С
ДВУСТОРОННИМ УДАЛЕНИЕМ ПАХОВЫХ
ЛИМФАТИЧЕСКИХ
УЗЛОВ
РАДИКАЛЬНАЯ
ВУЛЬВЭКТОМИЯ С
ДВУСТОРОННИМ УДАЛЕНИЕМ ПАХОВЫХ
ЛИМФАТИЧЕСКИХ
УЗЛОВ
(ОКОНЧАНИЕ)

16 Хирург приподнимает на зажимах сли- зистую задней стенки влагалища и отсепаровывает ее от подлежащих тканей изогнутыми ножницами на глубину 6—7 см. При этой манипуляции прямая кишка отделяется от задней стенки влагалища.
17 В мочевой пузырь вновь вводят кате- тер. Рану осматривают, чтобы опре- делить, как можно выполнить ее закрытие: либо первично, без натяжения, предварительно мобилизовав прилегающие ткани, либо с помощью специального аппарата, либо с использованием кожного лоскута.
Ткани по бокам раны мобилизуют тупым и острым путем. В седалищно-прямокишечные ямки устанавливают закрытые дренажи.
18 Закрытие раны начинают со сторо- ны промежности путем наложения швов на подкожные ткани, начиная от задней спайки и вверх на 3—4 см.
Подкожные ткани бедра подшивают к пара-вагинальным тканям до уровня наружного отверстия уретры.
Не следует пытаться подшить наружное отверстие уретры к фасции или надкостнице лонного сочленения или как-то использовать его для закрытия раны. Это может привести к послеоперационному недержанию мочи.
Продолжают наложение узловых швов синтетической рассасывающейся нитью 2/0 на подкожные ткани до самого лонного бугорка.
Закрытые дренажи размещены в седалищ-но-прямокишечных ямках и выведены наружу через кожу бедра, подшитую к влагалищу.
19 На кожу промежности наложены уз- ловые швы нейлоновой нитью 3/0. Слизистая влагалища подшита к оро-говевающему эпителию вокруг всего входа во влагалище узловыми швами нейлоновой нитью 3/0. Края кожи выше наружного отверстия уретры должны быть соединены 3—4 узловыми швами синтетической нитью 3/0.
20 Кожу нижнего отдела передней брюш- ной стенки мобилизуют вверх к пуп- ку. Не должно возникать натяжения по линии швов между краем кожи над паховой связкой и краем кожи брюшной стенки.
21 В области портняжных мышц разме- щают аспирационные дренажи. Для
предупреждения случайного смещения их обычно подшивают к фасции синтетической рассасывающейся нитью 4/0. Однако после прекращения оттока они легко удаляются при легком подергивании.
Мобилизованную кожу нижнего отдела передней брюшной стенки смещают книзу и подшивают к паховой области в два слоя.
22 На кожу наложены узловые швы ней- лоновой нитью 3/0. Аспирационные дренажи расположены в каждой паховой области и выведены в нижнем отделе живота. В мочевой пузырь введен катетер Foley. На ноги накладывают пневматические манжеты для профилактики тромбообразова-ния. Пациентка должна находиться в постели 10 суток.
410


411
РЕКОНСТРУКЦИЯ ВУЛЬВЫ С ПОМОЩЬЮ КОЖНО-МЫШЕЧНОГО ЛОСКУТА
Использование кожно-мышечного лоскута весьма эффективно после радикальной вульвэк-томии или других обширных операций на промежности, приводящих к большим оголяющим дефектам, первичное закрытие которых, вероятнее всего, приведет к расхождению краев раны. Простой пластики Z-образным кожным лоскутом на ножке, которая обычно дает хорошие результаты, при таких обширных дефектах оказывается недостаточно.
Принцип использования кожно-мышечного лоскута основан на создании участка тканей, кровоснабжение которых зависит от подлежащей мышцы. Разумеется, кровоснабжение самой мышцы должно оставаться полноценным, в противном случае лоскут окажется нежизнеспособным.
Цель операции заключается в закрытии кожного дефекта вульвы другим участком кожи,
МЕТОДИКА:
1 Пациентка подверглась операции радикальной вульвэктомии, которая потребо- вала обширного удаления тканей малого таза. Теперь она расположена в видоизмененном положении для камнесечения, в котором ее бедра слегка согнуты, а колени разогнуты и при этом приподняты приблизительно под углом в 30° к плоскости операционного стола. Кроме того, ноги разведены примерно на 60° для хорошего доступа к промежности и внутренней поверхности бедра.
2 Для определения размеров требуемого лоскута область дефекта измеряют линейкой. В этом положении видна m. gracilis, которая начинается от седалищной ветви и заканчивается у колена.
3 Показана анатомия внутренней поверхности бедра и вульвы, указаны важные анатомические ориентиры. Изображена m. gracilis, начинающаяся от седалищной ветви, а на поперечном сечении бедра виден очень важный нервно-мышечный пучок, который проходит между m. adductor longus и т. adductor magnus и входит в m. gracilis в ее верхней трети. Такое анатомическое строение делает m. gracilis наиболее подходящей для формирования кожно-мышечного лоскута.
412
кровоснабжающимся собственными сосудами, которые не подверглись облучению или иной травме. Этот участок кожи должен обеспечить первичное заживление и сохранить нормальную функцию влагалища.
Физиологические последствия. Основное физиологическое изменение заключается в формировании вульвы, которая заживает первичным способом, без рубцевания и сужения.
Предупреждение. Очень важно правильно определить m. gracilis, не спутав ее с m. sartorius. Эта задача облегчается, если бедро пациентки отвести на 30° и разогнуть колено. В этом положении m. gracilis пальпируется наиболее четко.
Следует точно определить требуемый размер лоскута кожи до его иссечения над m. gracilis. Один из важнейших этапов операции состоит в сохранении полноценного нервно-мышечного пучка m. gracilis.
4 После выполненных на этапе 2 измерений на коже бедра намечают контур лоскута, соответствующий размерам дефекта, который распространяется ниже середины m. gracilis. Максимальный размер лоскута, который может быть жизнеспособным за счет m. gracilis, может иметь примерные размеры 24 х 8 см. В действительности лоскут таких больших размеров для гинекологических операций требуется редко. Как было показано на предыдущем рисунке, размеры дефекта составляли 19 х 6 см. Поэтому был намечен лоскут длиной 21 см, с запасом в 2 см.
5 Выполняют разрез кожи на всю ее толщину, включая подкожную жировую клетчатку, до мышечного слоя.
6 После разреза в дистальной части лоскута, прежде чем продолжать разрез выше к области вульвы, следует найти m. gracilis (G). Может оказаться, что под лоскутом кожи лежит не m. gracilis.
7М. gracilis (G) взята на держалку. Обозначены m. adductor longus (A1) и т. adductor magnus (Am).
8 M. gracilis пересекают. и9


413
 РЕКОНСТРУКЦИЯ
ВУЛЬВЫ С ПОМОЩЬЮ КОЖНО-МЫШЕЧНОГО
ЛОСКУТА
РЕКОНСТРУКЦИЯ
ВУЛЬВЫ С ПОМОЩЬЮ КОЖНО-МЫШЕЧНОГО
ЛОСКУТА
(ПРОДОЛЖЕНИЕ)

10 M. gracilis подшивают к подкожному лоскуту узловыми швами синтетичес- кой рассасывающейся нитью 4/0.
11 Слева виден дефект вульвы. Маленькими изогнутыми ножницами полнослойный лоскут отсекают от подлежащих мышц. Особая осторожность требуется при приближении к нервно-мышечному пучку.
12 Точное нахождение нервно-мышеч- ного пучка m. gracilis крайне важно для успеха всей операции. Эта задача облегчается, если рассечь и затем тупо отслоить в медиальном направлении фасцию над m. adductor magnus.
13 Для точной локализации артерии и вены m. gracilis все встречающиеся пучковые образования ассистент может обследовать ультразвуковым доплеровским датчиком. Проксимальную часть m. gracilis отсекают от седалищной ветви и подшивают к подкожной клетчатке лоскута. Теперь m. gracilis полностью изолирована и целиком зависит от кровоснабжающих сосудов, проходящих между m. adductor longus и т. adductor magnus.
14 Аналогичным способом формируют кожно-мышечный лоскут на проти- воположном бедре. Теперь пациентке вводят 1 г флюоресцинового красителя, операционная комната затемняется, и через 3—5 минут оба лоскута освещают ультрафиолетовой лампой. При этом хорошо кровоснабжае-мые участки лоскутов будут давать ярко-желтое свечение, а недостаточно и плохо питаемые участки будут выглядеть темно-вишневыми и их следует удалить (см. рис. 14).
15 Лоскут полностью изолирован. Со-
хранен нервно-мышечный пучок. В
область удаляемого лоскута вводят
закрытый дренаж с выводом в нижний край
разреза на бедре.
414

415
РЕКОНСТРУКЦИЯ ВУЛЬВЫ С ПОМОЩЬЮ КОЖНО-МЫШЕЧНОГО ЛОСКУТА
(ОКОНЧАНИЕ)
 16
Чтобы обеспечить наилучшее закры-
тие дефекта вульвы, хирург может по-
вернуть лоскут по часовой стрелке или
в противоположном направлении.
16
Чтобы обеспечить наилучшее закры-
тие дефекта вульвы, хирург может по-
вернуть лоскут по часовой стрелке или
в противоположном направлении.
17 Лоскут размещен на нужном месте, и на подкожные ткани накладывают узловые швы синтетической рассасывающейся нитью 3/0. На кожу накладывают швы тонкой пролиновой нитью 4/0. Некоторые хирурги предпочитают накладывать подкожный шов дексоновой нитью 4/0, считая, что он меньше нарушает кровоснабжение краев раны.
18 Дефект на бедре ушивают послойно синтетическими швами. Из дисталь- ного края раны выводят дренаж, проксимальный конец которого размещают под пересаженным лоскутом. Медиальный край лоскута сшивают с краем влагалища.
19 Края остающейся части разреза пос- ле удаления паховых лимфатических узлов соединены между собой. Все те же действия выполняют с противоположной стороны.
20 На месте прежней m. gracilis разме- щают дренаж, а сам лоскут перено- сят в нужное положение.
21 Закончено закрытие дефекта вульвы. Закрыт также дефект на противопо-
ложном бедре. Дренажи удаляют
между восьмыми и двенадцатыми сутками послеоперационного периода. Наружные швы удаляют в эти же сроки, в зависимости от состояния краев раны.
416


417
 ФОРМИРОВАНИЕ
ПОПЕРЕЧНОГО И ВЕРТИКАЛЬНОГО КОЖНО-МЫШЕЧНЫХ
ЛОСКУТОВ С ИСПОЛЬЗОВАНИЕМ ПРЯМОЙ МЫШЦЫ
ЖИВОТА
ФОРМИРОВАНИЕ
ПОПЕРЕЧНОГО И ВЕРТИКАЛЬНОГО КОЖНО-МЫШЕЧНЫХ
ЛОСКУТОВ С ИСПОЛЬЗОВАНИЕМ ПРЯМОЙ МЫШЦЫ
ЖИВОТА
 Мышечные
лоскуты играют большую роль в
реконструктивных операциях в области
малого таза после обширного радикального
удаления злокачественных тканей,
особенно если удаление сочеталось
с облучением. Они представляют собой
источник необлученных тканей с
непораженной кровеносной системой,
которые перемещаются в область малого
таза для закрытия послеоперационных
дефектов. Прямая мышца живота с ее
уникальным кровоснабжением из нижних
надчревных сосудов, правых или левых,
и анатомия кровеносных сосудов в самой
мышце позволяют сформировать мышечный
лоскут на длинной мышечной ножке,
обеспечивающей прекрасное
кровоснабжение. При использовании как
поперечного кожно-мышеч-ного лоскута
(ПКМ), так и вертикального кож-но-мышечного
лоскута (ВКМ) с целью плас-
Мышечные
лоскуты играют большую роль в
реконструктивных операциях в области
малого таза после обширного радикального
удаления злокачественных тканей,
особенно если удаление сочеталось
с облучением. Они представляют собой
источник необлученных тканей с
непораженной кровеносной системой,
которые перемещаются в область малого
таза для закрытия послеоперационных
дефектов. Прямая мышца живота с ее
уникальным кровоснабжением из нижних
надчревных сосудов, правых или левых,
и анатомия кровеносных сосудов в самой
мышце позволяют сформировать мышечный
лоскут на длинной мышечной ножке,
обеспечивающей прекрасное
кровоснабжение. При использовании как
поперечного кожно-мышеч-ного лоскута
(ПКМ), так и вертикального кож-но-мышечного
лоскута (ВКМ) с целью плас-
МЕТОДИКА:
1 На передней брюшной стенке показаны ПКМ и ВКМ-лоскуты.
2 Отмечены границы ВКМ-лоскута. Под кожей видны контуры прямых мышц живота. Показано направление разрезов. Размеры кожного лоскута намечены соответственно размерам дефекта, который надо закрыть.
3 Выполнен разрез вдоль медиального края прямой мышцы живота. Изолированный участок кожи обозначен в области верхней части предполагаемого лоскута. Указан апоневроз наружной косой мышцы живота и его латеральный и медиальный края. Видна белая линия. Под верхним листком влагалища прямой мышцы живота видны контуры левой прямой мышцы живота. По указанным линиям выполняют два параллельных разреза влагалища прямой мышцы живота; при этом по краям оставляют нетронутыми его участки шириной 5 см. Это гарантирует целостность сосудов, идущих от передней поверхности прямой мышцы живота через ее влагалище. По латеральному краю прямой мышцы живота видны контуры нижних надчревных сосудов.
4 Изображено поперечное сечение лоскута при взгляде снизу вверх. Участок кожи вырезан под углом, чтобы сохранить кровоснабжение поверхности кожи. Показаны прямые мышцы. Задний листок влагалища прямой мыш-
418
тики тканей в области малого таза наблюдается очень небольшое число случаев их некроза.
Физиологические последствия. Открытую рану закрывают мышечным или кожно-мышечным лоскутом, который является прекрасным покрытием и одновременно источником кровоснабжения из нижней надчревной артерии — ветви наружной подвздошной артерии.
Предупреждение. Нельзя отделять лоскут кожи от переднего листка влагалища прямой мышцы живота, чтобы сохранить сосуды, идущие от мышцы к коже. Особое внимание следует уделить целости нижних надчревных сосудов в месте их ответвления от наружных подвздошных сосудов. Когда происходит повреждение сосудисто-нервного пучка нижней надчревной артерии, жизнеспособность ВКМ-лоскута становится крайне маловероятной.
цы живота не затронут. Прямую мышцу живота отделяют от заднего листка. Доказано, что сохранение заднего листка влагалища прямой мышцы живота предотвращает развитие грыж.
5 Формирование ВКМ-лоскута завершено. Показан задний листок влагалища прямой мышцы с выходящими из него мелкими сосудами, которые лигируют. Прямая мышца отсечена вблизи лонного сочленения. Прилежащий к передней поверхности мышцы передний листок влагалища прямой мышцы остается нетронутым. Теперь кожный лоскут готов к повороту и перемещению в полость малого таза через отверстие в заднем листке над лонным сочленением. Показаны медиальный и латеральный края правой прямой мышцы живота.
6 Участок прямой мышцы повернут на 180° и перемещается вниз, в брюшную полость, через отверстие в заднем листке влагалища прямой мышцы живота. Кровоснабжение мышечного лоскута происходит исключительно по нижней надчревной артерии и сосудам, проходящим через мышцу, как показано на рис. 4.
7 Сейчас ВКМ-лоскут втянут в малый таз через брюшную полость и будет выведен наружу для закрытия, в данном случае — вульвоанального дефекта. Для каждого конкретного случая возможны модификации размеров и форм лоскута соответственно закрываемому дефекту.


419
 ФОРМИРОВАНИЕ
ПОПЕРЕЧНОГО И ВЕРТИКАЛЬНОГО КОЖНО-МЫШЕЧНЫХ
ЛОСКУТОВ С ИСПОЛЬЗОВАНИЕМ ПРЯМОЙ МЫШЦЫ
ЖИВОТА
ФОРМИРОВАНИЕ
ПОПЕРЕЧНОГО И ВЕРТИКАЛЬНОГО КОЖНО-МЫШЕЧНЫХ
ЛОСКУТОВ С ИСПОЛЬЗОВАНИЕМ ПРЯМОЙ МЫШЦЫ
ЖИВОТА
