
3 курс / Патологическая физиология / Костная_патология_взрослых,_Зацепин_С_Т_
.pdfниями к операции являются боли, обусловленные прогрессирующей деформацией, усталостными переломами, наличие кист с резким истонче-
нием кортикального слоя, хромота, укорочение конечности, сдавление спинного мозга и т.д. При переломе на месте кисты мы проводим консервативное лечение, выжидаем 8 мес после срастания, и если киста остается прежних размеров или прогрессирует, — оперируем.
М.В. Волков (1985) различает полиоссальную, монооссальную и регионарную формы фиброзной дисплазии, а по характеру изменений в кости — очаговую и диффузную. Мы предлагаем клиническую классификацию с более детальным описанием особенностей каждой формы, используя предложенное нами понятие «память формы кости», однако следует учитывать, что фиброзная дисплазия — патологический процесс, имеющий бесчисленное количество вариантов и переходных форм.
15.1. Клиническая классификация фиброзной дисплазии костей (по С.Т. Зацепину)
Предложенная нами классификация включает следующие формы.
I. Внутрикостная форма фиброзной дисплазии: очаги фиброзной ткани могут быть единичными, множественными, занимать какой-либо отдел кости или кость на всем протяжении, однако кортикальный слой может
быть истончен, но сохраняет нормальное строение — форма костей остается правильной, так как нет нарушения памяти формы кости. Могут быть по-
ражены одна кость, кости различных сегментов конечности, т.е. процесс бывает или монооссальным, или полиоссальным.
Адекватной операцией является полное удаление фиброзной ткани путем краевой резекции кости необходимой длины, удаление фиброзной ткани и замещение полости консервированными костными гомотрансплантатами,
Операция может считаться радикальной, если долотом тщательно обра-
ботаны стенки полости, где располагалась фиброзная ткань. При этой форме часто развиваются кисты в центре фиброзных масс; кисты достига-
ют кортикального слоя и истончают его, в результате часто бывают патологические переломы (рис. 15.1). Чаще прибегают к двухэтапной тактике: 1) накладывают скелетное вытяжение — отломки хорошо срастаются, так
как кортикальный слой и надкостница нормальны; нередко кистозные полости исчезают, а если нет, то — 2) производят краевую резекцию, удале-
ние фиброзных масс, костную аллопластику или выполняют операцию по нашей методике (см. ниже).
II. Патологический процесс захватывает все элементы кости: область костномозгового канала, кортикальный слой, спонгиозу метафизов, чаще поражаются длинные кости на всем протяжении, однако степень выраженности патологического процесса бывает различной; обычно это полиоссальное поражение. Поражение всех элементов, образующих кость (тотальное ее поражение), снижает ее механическую прочность, приводит к постепенно наступающим деформациям, усталостным переломам. При этой форме фиброзной дисплазии ВЫРАЖЕН СИНДРОМ НАРУШЕНИЯ ПАМЯТИ ФОРМЫ КОСТИ. Адекватных радикальных оперативных вмешательств нет (кроме удаления целиком пораженной кости — см. раздел 15.2). Широко применяются ортопедические корригирующие остеотомии с аллопластикой и металлическими конструкциями.
201

Рис. 15.1. Фиброзная дисплазия. Внутрикостная форма.
а — часть очага занята кистой; б — операция по С.Т.Зацепину при повторном переломе: обнажены концы отломков; долотом, ложками, развертками удаляют фиброзную ткань; через отверстие костно-мозгового канала на месте остеотомии — перелом; отломки фиксируют и
полость заполняют аллогенной малоберцовой костью, сначала введенной проксимально, затем дистально.
Опухолеподобные разрастания очагов фиброзной ткани могут достигать
больших размеров, что свидетельствует о большей массивности процесса, но наблюдаются редко.
III. Опухолевые формы фиброзной дисплазии.
IV. Синдром Олбрайта* — особая форма дисплазии, когда наряду с полиоссальной или практически генерализованной формой — тотальной фиброзной дисплазией костей — наблюдаются ряд эндокринных расстройств с ранним половым созреванием у женщин, полями пигментации
на коже, нарушением пропорций тела, часто небольшим ростом; тяжелые деформации костей конечностей, таза, позвоночника, костей основания
черепа, выраженные изменения сердечно-сосудистой и других систем орга-
низма. В течение жизни процесс прогрессирует, деформации костей посте-
пенно увеличиваются. Резко выражен синдром нарушения памяти формы кости.
Существует много вариантов этой формы заболевания, ни один больной не повторяет другого, обязательно чем-либо отличается. Изучение морфологического строения патологической фиброзной и костной ткани у больных с этой формой дисплазии показало, что различным клиническим
* Рядом авторов (Albright, Butler, Hampton, Smith) в 1937 г. описаны 5 больных с единым симптомокомплексом.
202
проявлениям этой дисплазии соответствует большое разнообразие гистологической картины, поэтому задачей исследователей является изучение и клинико-рентгеноморфологическое сопоставление, которое несомненно
позволит выделить подгруппы больных.
V. Фиброзно-хрящевая дисплазия костей как особая форма в нашей стране выделена и описана М.А. Берглезовым и Н.Г. Шуляковской в 1963 г., наблюдавшими больного с резко выраженной клинико-рентгеноморфоло- гической картиной. В описываемых наблюдениях на первый план выступают проявления хрящевой дисплазии, нередки случаи развития хондросар-
комы.
VI. Обызвествляющаяся фиброма длинных костей относится к особому виду фиброзной дисплазии, которая была описана в 1958 г. Н.Е. Schlitter, R.L. Kempsom (1966), изучавшими ее под электронном микроскопом. Т.О. Goerghen и соавт. (1977) представили описание 2 больных, у одного из которых после кюретажа наступил рецидив и была произведена резекция вместе с надкостницей на протяжении 10 см, но через 1 год отмечен небольшой рецидив в конце нижней части большеберцовой кости — это было единственное наблюдение, когда опухоль рецидивировала. Всего описано 8 таких опухолей, локализовавшихся в большеберцовой кости, и одна опухоль в плечевой кости. По гистологическому строению опухоли идентичны наблюдаемым в костях лицевого черепа и челюстях.
Л е ч е н и е . У больных с фиброзной дисплазией консервативное лечение не применяется никем из известных нам авторов. Мы вынуждены были применить это лечение у 8 больных с фиброзной дисплазией, у которых были изменены кости конечностей, таза, позвоночник и большинство ребер. Они страдали от сильных болей не только при вертикальном положении, но и при дыхании. Больных, у которых были изменены 1, 2, 3 ребра, мы могли избавить от боли, резецировав наиболее измененное ребро или ребра (при операции важно помнить, что из-за потери прочности они западают и располагаются глубже, чем рядом расположенные нормальные ребра). Когда же поражено большинство ребер и позвонков, это сделать невозможно, и мы лечим их повторными курсами инъекций кальцитонина. У всех пациентов боли уменьшались, они отмечали улучшение, но систематического лечения у большого числа больных в течение ряда лет мы провести не могли из-за малого количества препарата. Поскольку у больных с полиоссальной формой фиброзной дисплазии имеются разнообразные изменения эндокринной системы, мы уверены, что нужно разрабатывать научные обоснования консервативного лечения. Поскольку у ряда больных с возрастом некоторые очаги, часто после перелома на этом уровне, подвергаются обызвествлению и оссификации, в комплекс консервативного лечения нужно включить активные метаболиты витамина D3 и комплексоны.
Оперативное лечение. В.Р. Брайцев (1927) применял как краевую резекцию с замещением дефекта, так и резекцию на протяжении — поднадкостничную с замещением дефекта аутотрансплантатами, поскольку, по его данным, патологическая ткань пронизывает кортикальный слой до надкостницы. В последующие годы после второго «открытия» этой дисплазии ортопеды стали оперировать менее радикально. Типичной операцией стала краевая резекция кортикального слоя пораженной кости на протяжении всего очага поражения, т.е. часто на протяжении всего диафиза и метафизов тщательное удаление острой ложкой, полукруглым долотом всех фиброзных масс и замещение дефекта ауто-, а последние 35 лет — костными аллотрансплантатами.
203

Рис. 15.2. Деформация бедренной кости по типу «пастушьей палки».
а — фиброзная дисплазия, деформация верхней половины бедренной кости; б — методика С.Т.Зацепина: корригирующая остеотомия на вершине искривления, полость заполнена аллогенной малоберцовой костью и кортикальными трансплантатами.
В 1978 г. мы при исправлении типичной варусной деформации верхнего отдела бедренной кости по типу «пастушьей палки» (рис. 15.2) стали:
1) медиально перемещать верхний конец нижнего отломка, подводя его
под шейку бедренной кости, т.е. укорачивать рычаг, для исправления положения верхнего отломка, т.е. головки, шейки большого вертела;
2)широко рассекать капсулу тазобедренного сустава по верхней поверхности (нам ни разу не пришлось отсекать сухожилия ягодичных мышц от
большого вертела, о чем пишет А.И. Снетков (1984), хотя мы оперировали взрослых больных, а он — детей и подростков;
3)пересекать подкожно сухожилия приводящих мышц бедра у лобковой кости;
4)удалять фиброзные массы из верхнего и нижнего отломков;
5)вводить аллогенную малоберцовую кость в канал дистального и в
проксимальный отдел в виде отломков как интрамедуллярный фиксатор и ценный пластический материал;
6) дополнительно фиксировать отломки пластинкой Троценко—-Нужди- на. Следует специально отметить следующее. Во-первых, при выполнении корригирующих остеотомии у больных с фиброзной дисплазией, как прави-
ло, лучше делать простую поперечную остеотомию, а не фигурную, так как истонченный кортикальный слой при сопоставлении надламывается и возникающие при этом шипы образуют идеальное соединение. Во-вторых, 13.11.78 г. мы отказались у большинства больных от краевых резекций для
удаления фиброзных масс из кости. После выполненной остеотомии для ис-
204
правления деформации мы, не производя краевой резекции, разрушаем фиброзную ткань внутри кости развертками для расширения канала при введении интрамедуллярных гвоздей (как известно, их диаметр колеблется от 6 до 16 мм), а затем удаляем фиброзные массы гинекологическими кюретками, имеющими достаточную длину. Не нарушая стенок отломков, мы имеем возможность ввести интрамедуллярно малоберцовую кость иногда вместе с металлическим гвоздем, получить надежную фиксацию и заместить полость после удаления фиброзной ткани консервированной костью (рис. 15.3). Мы считаем, что если полноценно удалена фиброзная ткань из кости, то отслойка надкостницы для нарушения кровоснабжения пораженной кости, рекомендуемая А.П.Бережным, М.В.Волковым, А.Н.Снетковым, необязательна.
М.В. Волков, А.Н. Снетков с 1982 г. начали применять накостные массивные углообразные металлические пластины у больных с диффузными
поражениями бедренных костей на всем протяжении, включая шейку и вертельную область сегмента, а на стороне, противоположной фиксатору, помещали массивный кортикальный аллотрансплантат, т.е. они применили методику и накостный фиксатор (с небольшим изменением), которые мы предложили и стали с успехом применять в 1972 г. у больных с несовершенным остеогенезом. Как показали уже многолетние наблюдения, наша методика накостных металлических фиксаторов и костной пластики, позволившая получить прекрасные результаты при несовершенном остеогенезе, у
большого числа больных с диффузными формами фиброзной дисплазии давала временный эффект, а затем бедренная кость начинала искривляться, винты, фиксирующие накостную пластику, — ломаться или выходить из
кости (мы имели возможность видеть таких больных, которые были оперированы в детском отделении, а затем поступили под наше наблюдение во взрослую поликлинику ЦИТО).
Объяснение этому мы видим в том, что при несовершенном остеогенезе сохраняется память формы кости, тогда как при диффузных поражениях костей фиброзной дисплазией кости теряют память формы и деформации, как правило, в той или иной степени рецидивируют.
Поэтому мы считаем, что называть производимые в настоящее время операции радикальными, как это делают некоторые авторы, — ошибка.
Нужно признать, что в настоящее время радикального лечения фиброз-
ной дисплазии не найдено. Иногда лечение таких больных представляет большие трудности. Приводим пример.
Больная Т., 27 лет. Из-за резких деформаций рук и ног родители отказались от дочки, и ее взяла из роддома бабушка. Вследствие тяжелых изменений, обусловленных полиоссальной фиброзной дисплазией, больная была многие годы прикована к постели (рис. 15.4). Поступила в ЦИТО, где нами последовательно было проведено 5 оперативных вмешательств на обеих бедренных костях, большеберцовой кости справа, левой плечевой и обеих костях левого предплечья. Особенностями, которые следует подчеркнуть, явились применение сегментарных остеотомии, интрамедуллярная фиксация гвоздем ЦИТО и пластика очень массивными кортикальными адлотрансплантатами (2/з диаметра бедренной кости), игравшая роль биологической фиксирующей шины, с которой по всей ее длине срослись отломки бедренных костей. Это очень важно, потому что такие массивные аллотрансплантаты никогда полностью не перестраиваются и, следовательно, не искривляются; костная спайка
по такой большой поверхности прочнее, чем металлические винты.
18.01.81 г. — тройная корригирующая остеотомия правой бедренной кости с интрамедуллярной фиксацией штифтом, пластика массивным кортикальным алло-
205
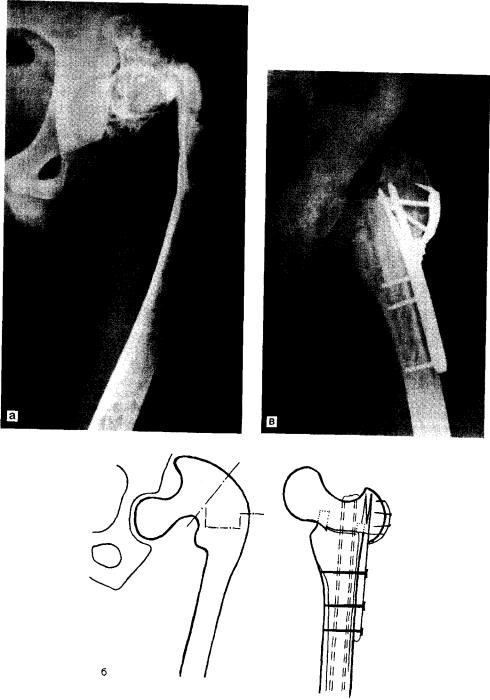
Рис. 15.3. Резкая деформация по типу «пастушьей палки
206 |
^=?^-=^s^=^ |
|

Рис. 15.4. Полиоссальная фиброзная дисплазия.
а, 6, и - тяжелейшие изменения и деформации обеих бедренных и костей левой голени На сТзацепинаГ" К°С™ попь|тка исправить деформацию (штифт Богданова, линейка
207
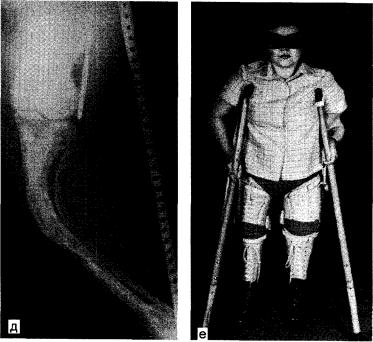
Рис. 15.4. Продолжение.
г, д — после корригирующих остеотомии бедренных костей фиксация штифтами ЦИТО и
массивными кортикальными аллотрансплантатами; е — наружные ортезы; больная через 23 года после операции.
трансплантатом длиной, равной диафизу кости больной. 28.03.81 г. — двойная остеотомия левой бедренной кости, интрамедуллярная фиксация штифтом и аналогичная аллопластика. 21.06.81 г. — корригирующая остеотомия костей левой голени в
верхней трети, удаление фиброзных масс, интрамедуллярная фиксация, аллопластика. Морфологическое исследование: фиброзная дисплазия с широким слоем остеоида. 27.02.85 г. — остеотомия левой плечевой кости на двух уровнях, удаление патологической ткани, экстра- и интрамедуллярный остеосинтез аллотрансплантатами. 31.10.85 г. — остеотомия левой локтевой кости, удаление фиброзной ткани, ауто- и аллопластика. Операции выполнены С.Т. Зацепиным.
Больная снабжена ортопедическими аппаратами, работает корреспондентом местной газеты.
Необходимо помнить, что у некоторых больных с синдромом Олбрайта диспластические процессы в костях с возрастом прогрессируют, увеличивается деформация позвоночника, черепа, грудной клетки, костей конечностей, а исправленные операциями деформации рецидивируют. Если во время операции при удалении фиброзных масс наблюдается повышенная кровоточивость, это означает, что у таких больных сильные кровотечения бывают как во время, так и после операций. У одной больной, оперированной нами 4 раза, в послеоперационном периоде трижды возникали сильнейшие кровотечения, по поводу которых приходилось оперировать и прошивать кровоточащие участки дежурному хирургу.
Озлокачествление фиброзной дисплазии мы наблюдали у 7 больных; приводим пример.
208

Рис. 15.5. Озлокачествление полиоссальной формы фиброзной дисплазии. Первый перелом правой бедренной кости произошел в возрасте 6 лет. Дважды производи-
лась краевая резекция и пластика кортикальными ал-
лотрансплантатами, затем удлинение бедра по Илизарову. Развилась телеангиэктатическая саркома. Меж- подвздошно-брюшная ампутация.
Федькушов Ю.И., 21 год. 6.03.58 г. — продольная частичная резекция верхней и средней трети правого бедра с гомопластикой. С января 1959 г. получил возможность ходить с палочкой. 23.03.60 г. — продольная резекция кортикального слоя по наружной поверхности в средней и нижней трети правого бедра, гомопластика. В 1967 г. — удлинение бедра. Выполнено Г.А. Илизаровым. В 1983 г. появились боли, а затем увеличился объем на 4 см верхней и средней трети правой бедренной кости. Биопсия: телеангиэктатическая саркома (рис. 15.5). 5.12.84 г. произведена межподвздошно-брюшная ампутация. Жив в течение 19 лет.
15.2. Фиброзно-хрящевая дисплазия костей
Фиброзно-хрящевую дисплазию мы впервые наблюдали у больной Б., 18 лет, которую первый раз оперировали в 1961 г.* Очевидно, впервые такое заболевание описали и выделили М.А. Берглезов и Н.Г. Щуляковская в 1963 г. у больного в возрасте 4,5 года с синдромом Олбрайта. Препараты консультированы Т.П. Виноградовой, которая подтвердила диагноз.
Патологическая ткань была построена из больших пластов гиалинового хряща неправильной архитектоники, хрящевые клетки крупные (капсульные) с малым количеством межуточного вещества между ними. Обнаружены незрелые клетки. Среди хрящевых полей — очаговые разрастания волокнистой и клеточной-волок- нистой ткани с наличием среди них остеоидных структур. В костномозговом кана-
ле — типичная картина фиброзной дисплазии. У больного развилась хондросаркома левой бедренной кости, и он умер через 29 лет.
Еще В.Р. Брайцев (1927) при описании микроскопической картины фиброзной дисплазии указывал, что среди фиброзных волокон встречаются хрящевые клетки.
Е. Telford в 1931 г. представил описание больного с «фиброзным оститом и образованием гиалинового хряща». Необходимо подчеркнуть, это было до 1937 г., когда F. Albright и соавт. описали синдром, носящий его имя (синдром Олбрайта). О наличии островков хрящевой ткани в фиброзной ткани писали в 1959 г. А.В. Русаков и др.
Фиброзно-хрящевая дисплазия костей подробно описана М.В. Волковым (1969, 1985), который наблюдал таких 27 больных.
* Описание этого наблюдения см. далее.
209

Рис. 15.6. Больная с фиброзно-хрящевой дисплазией.
а — кости левой половины таза; б — левая бедренная кость (препарат); в — момент эндопротезирования всей бедренной кости эндопротезом из плексигласа по С.Т.Зацепину.
Под нашим наблюдением было 9 больных с фиброзно-хрящевой дисплазией, клинические варианты которого укладываются в предлагаемую нами классификацию, т.е. бывают наблюдения с локальными и множественными очагами в большом числе костей.
С годами у некоторых больных начинает преобладать пролиферация хрящевых клеток и клиническая картина определяется эволюцией хрящевых тканевых структур. Иногда последовательно, а иногда практически одновременно в двух костях очаги начинают активно расти и приобретают характер хондромы или даже хондросаркомы.
210
