
Пропедевтика - Ключевые моменты диагностики внутренних болезнеи (Коб-ва)
.pdf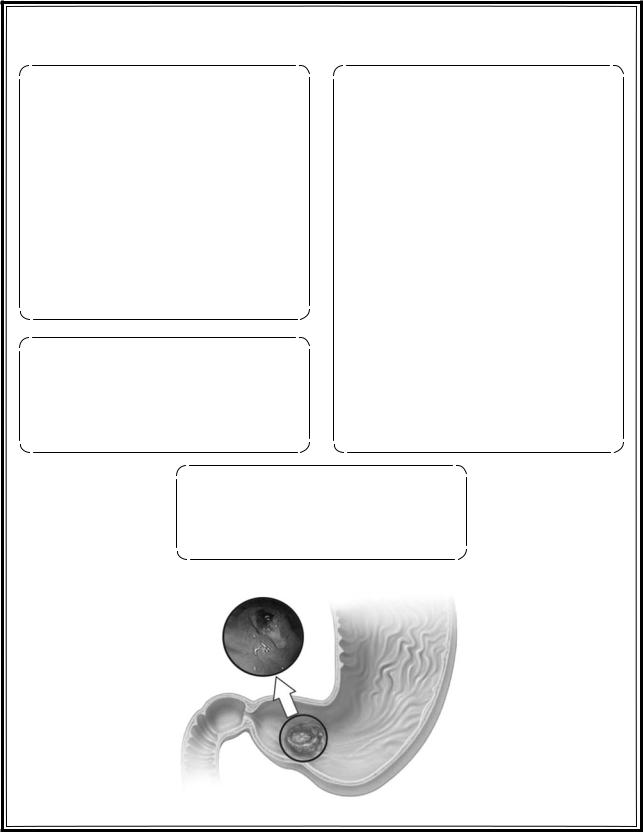
264 |
Пропедевтика внутренних болезней: ключевые моменты. Специальная часть |
||
|
СИНДРОМ НАРУШЕННОГО ВСАСЫВАНИЯ |
||
|
(СИНДРОМ МАЛЬАБСОРБЦИИ) |
|
|
|
Причины: |
Клинические проявления |
|
|
|
|
|
|
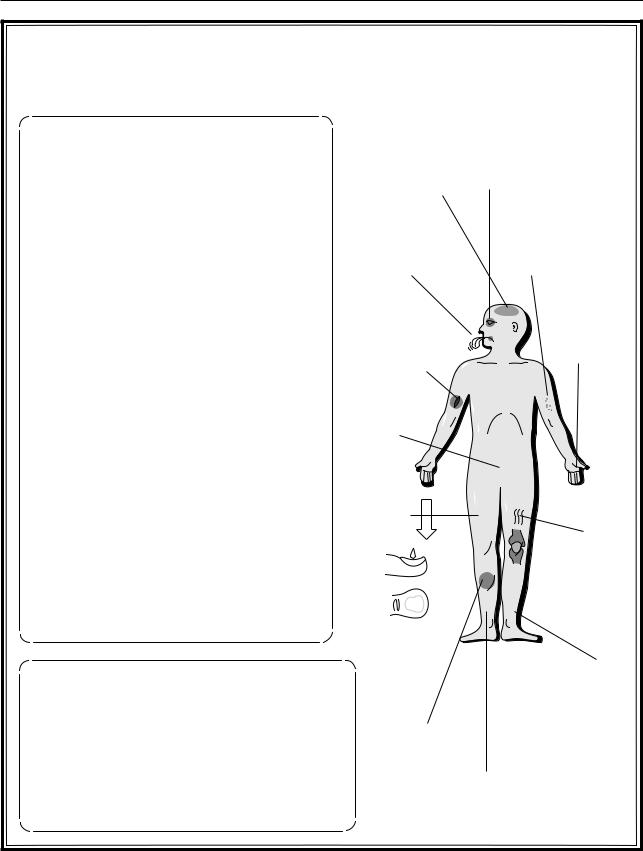
Недостаточность пищеварения: |
Сонливость, |
Расстройство суме- |
|
– снижение экскреторной функции подже- |
депрессия, психи- |
речного зрения |
|
лудочной железы; |
ческие нарушения |
(дефицит витамина А) |
|
– недостаток желчных кислот при болезнях |
|
|
|
печени; |
Ангулярный |
Фоликулярный |
|
– гастрэктомия, гастроэнтеростомия |
стоматит, глос- |
гиперкератоз |
|
Нарушение всасывания в тонкой кишке: |
сит (дефицит |
(дефицит витами- |
|
– уменьшение площади всасывающей |
вит. В2, В12, |
на А) |
|
поверхности (резекция тонкой кишки); |
железа) |
|
|
– инфильтрация кишечной стенки (болезнь |
|
Парестезии, |
|
Крона, амилоидоз); |
|
|
|
|
тетании |
|
|
– повреждение слизистой оболочки (целиа- |
|
|
|
Плохое заживле- |
(дефицит |
|
|
кия, тропическое спру) |
ние ран (дефицит |
Са2+ и Mg2+) |
|
Нарушение кровоснабжения кишки и лимфоот- |
белка, витамина С, |
|
|
тока: |
цинка) |
|
|
– атеросклеротическое поражение брыже- |
|
|
|
ечных артерий; |
Диарея, стеа- |
|
|
– лимфома; |
торея, боли в |
|
|
– туберкулез брыжеечных лимфатических |
животе |
|
|
узлов |
|
|
|
Повышенная экссудация белка в просвет ЖКТ: |
|
|
|
– экссудативная энтеропатия; |
Атрофия |
|
|
– заболевания желудка (гипертрофи- |
мышц (дефи- |
|
|
ческий гастрит, рак желудка, синдром |
цит белка) |
|
|
Золлингера–Эллисона); |
|
Остеомаляция, |
|
– патология толстой и тонкой кишок (цели- |
|
боли в костях |
|
акия, болезнь Крона, неспецифический |
|
(дефицит вита- |
|
язвенный колит); |
|
мина D, Са2+) |
|
– повышение давление в лимфатических сосу- |
|
|
|
дах |
|
|
|
|
Койлонихии |
|
|
Критерии диагностики: |
(дефицит |
Периферическая |
|
железа) |
нейропатия (дефи- |
|
|
– стеаторея; |
|
цит витаминов В1, |
|
– снижение в крови содержания альбумина, |
|
В12) |
|
холестерина, протромбина, кальция; |
Геморрагии и |
|
|
– тест с D-ксилозой; |
кровоточивость |
|
|
– биопсия слизистой тощей кишки; |
(дефицит вита- |
|
|
– расширение петель тонкой кишки, участки |
минов К и С) |
Отеки (гипоаль- |
|
уплотнения при рентгеноконтрастном иссле- |
|
буминемия) |
|
довании ЖКТ |
|
|
Рис. 4.13. Синдром нарушенного всасывания (мальабсорбция) |
|
||
266 |
Пропедевтика внутренних болезней: ключевые моменты. Специальная часть |
|||
|
НЕСПЕЦИФИЧЕСКИЙ ЯЗВЕННЫЙ КОЛИТ |
|||
Кишечные и внекишечные проявления |
|
Этиология: |
||
|
|
|
|
|
|
|
Афтозные язвы |
|
– генетические фак- |
|
|
|
торы; |
|
|
|
|
|
|
|
Увеит |
|
|
– аутоиммунные нару- |
|
|
|
шения |
|
Лихорадка |
|
|
|
|
|
|
|
|
|
|
|
|
Узловатая эритема |
|
«Барабанные |
|
|
|
|
палочки» |
|
|
|
|
|
|
|
Пиодермия |
|
|
|
|
Схваткообразные боли |
|
Снижение массы тела |
|
|
тенезмы |
|
|
|
Метеоризм |
|
|
|
|
|
|
|
|
Диарея |
Трещины |
|
|
|
Фистулы |
|
|
|
|
Примесь крови |
|
|
|
|
Перианальное раздражение |
|
||
|
Слизь |
|
||
Сакроилеит |
|
|
|
|
|
|
|
|
|
|
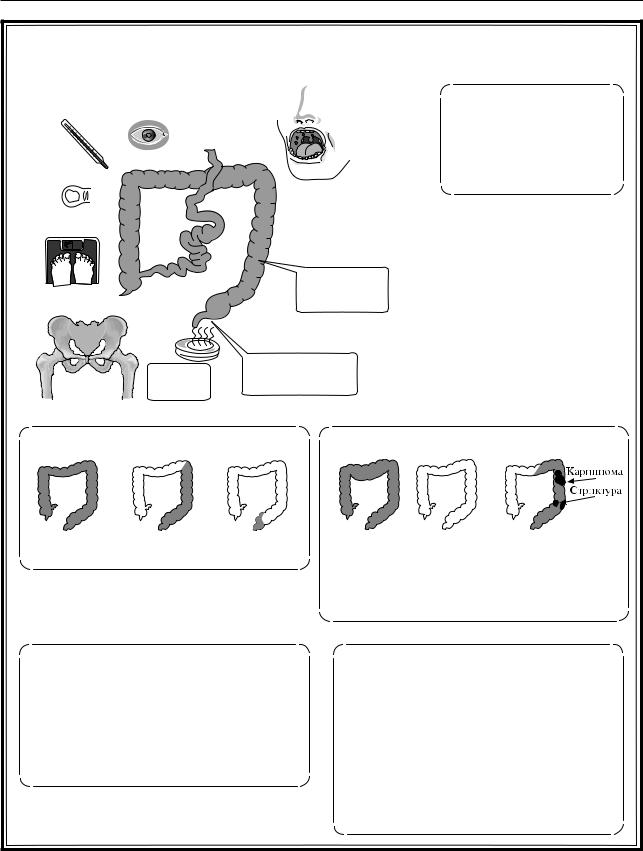
Классификация: |
|
|
Осложнения: |
5% |
40% |
45% |
|
|
Панколит |
Дистальный |
Проктит |
– токсическая |
– гипокалиемия; |
|
колит |
|
||
|
|
дилятация; |
– гипоальбуминемия; |
|
|
|
|
||
|
|
|
– мегаколон; |
– анемия; |
|
|
|
– перфорация |
|
Критерии диагностики: |
|
Принципы лечения: |
||
1. Ирригоскопия – потеря тонуса и гаус- |
– сульфасалазин (особенно при систем- |
|||
трации кишки, язвы-запонки, псевдо- |
ных проявлениях); |
|||
полипы |
|
|
– купирование воспалительного про- |
|
2. Колоноскопия с биопсией – признаки |
цесса; |
|
||
воспаления, кровоизлияния, грануля- |
– компенсация метаболических нару- |
|||
ции, поверхностные язвы |
|
шений; |
|
|
|
|
|
– хирургическое лечение (при развитии |
|
|
|
|
осложнений, отсутствии эффекта от |
|
|
|
|
консервативной терапии) |
|
Рис. 4.14. Неспецифический язвенный колит |
|
|
||

268 |
Пропедевтика внутренних болезней: ключевые моменты. Специальная часть |
|
|
СИНДРОМ РАЗДРАЖЕННОЙ ТОЛСТОЙ КИШКИ |
|
|
Синдром раздраженной толстой кишки – |
Клиническая картина |
|
Жалобы: |
|
|
устойчивая совокупность функциональ- |
|
|
– спастические боли в животе; |
|
|
ных расстройств, проявляющихся болью |
|
|
– запоры и/или диарея (до 3–4 раз в 1 |
|
|
и/или дискомфортом в животе (уменьша- |
|
|
сут, чаще по утрам); |
|
|
ющихся после дефекации), изменением |
|
|
– метеоризм |
|
|
частоты и консистенции стула и сочетаю- |
|
|
Осмотр: |
|
|
щихся не менее чем с двумя стойкими (не |
|
|
– вздутие живота |
|
|
менее 3 мес в году) симптомами наруше- |
|
|
Пальпация: |
|
|
ния функции кишечника: |
|
|
– болезненность во всех отделах обо- |
|
|
– изменение частоты стула; |
|
|
дочной кишки; |
|
|
– изменение акта дефекации; |
|
|
– сигмовидная кишка спазмирована, |
|
|
– изменение консистенции кала; |
|
|
урчание |
|
|
– выделение слизи с калом; |
|
|
|
|
|
– метеоризм |
|
|
Причины |
|
|
– депрессия, психические нарушения; |
|
|
– нерегулярный прием пищи; |
|
|
– перенесенные острые кишечные |
|
|
инфекции |
|
|
Диагностика |
|
|
1. Отсутствие изменений при исследова- |
|
|
нии кала |
|
|
2. Рентгенологическое исследование |
|
|
(ирригоскопия, ирригография) – при- |
|
|
знаки дискинезии: |
|
|
– неравномерное заполнение и опорож- |
Лечение: |
|
нение; |
– коррекция диеты с включением боль- |
|
– чередование спастически сокращен- |
шого количества растительной клет- |
|
ных и расширенных участков |
чатки; |
|
Колоноскопия с проведением биопсии: |
– седативные средства; |
|
– отсутствие признаков воспалительных |
– антихолинергические средства; |
|
изменений |
– психотерапия |
Рис. 4.15. Синдром раздраженной толстой кишки |
|
|
270 |
Пропедевтика внутренних болезней: ключевые моменты. Специальная часть |
||
|
ХРОНИЧЕСКИЙ ПАНКРЕАТИТ |
||
Хронический панкреатит – возникает, как |
Маркеры тяжелого поражения поджелу- |
||
правило, вследствие нарушения выделения |
|||
дочной железы (более информативны в |
|||
панкреатического сока, из-за чего активи- |
|||
первые 48 ч после появления болей): |
|||
руются протеолитические ферменты внут- |
|||
|
|||
ри протоков поджелудочной железы |
– лейкоциты более 15 109 л-1; |
||
|
|
||
|
|
– мочевина выше 16 ммоль/л; |
|
|
|
– кальций ниже 2 ммоль/л; |
|
Этиологические факторы |
– альбумин менее 32 г/л; |
||
1. Злоупотребление алкоголем (70% слу- |
– глюкоза выше 10 ммоль/л; |
||
чаев) |
|
– рО2 менее 8 кПа; |
|
2. Врожденная аномалия строения про- |
– АсАТ выше 200 МЕ/л; |
||
тока поджелудочной железы |
– ЛДГ выше 600 МЕ/л; |
||
3. Рецидивирующий острый панкреа- |
– С-РБ выше 150 мг/л |
||
тит, причинами которого чаще бывают: |
При наличии 3 и более факторов устанав- |
||
– калькулезный холецистит (30–50%); |
|||
– злоупотребление алкоголем (10–40%); |
ливается диагноз: «Обострение хроничес- |
||
– идиопатические причины (15%); |
кого панкреатита» |
||
– травмы (5%) |
|
|
|
4. Муковисцидоз |
|
||
5. Гиперпаратиреоз |
|
||
6. Коллагенозы |
|
|
|
7. Наследственные формы |
|
||
8. Интоксикации органическими рас- |
|
||
творителями |
|
Клинические формы |
|
9. Прием некоторых лекарств (глюкокор- |
|||
тикоиды, эстрогены, тетрациклины и др.) |
1. Болевая (протекает с постоянными |
||
болями) |
|||
|
|
||
|
|
2. Рецидивирующая (боли имеют непос- |
|
|
|
тоянный характер) |
|
|
|
3. Безболевая (нарушение функций |
|
Поджелудочная железа |
органа без болей) |
||
|
|||
|
|
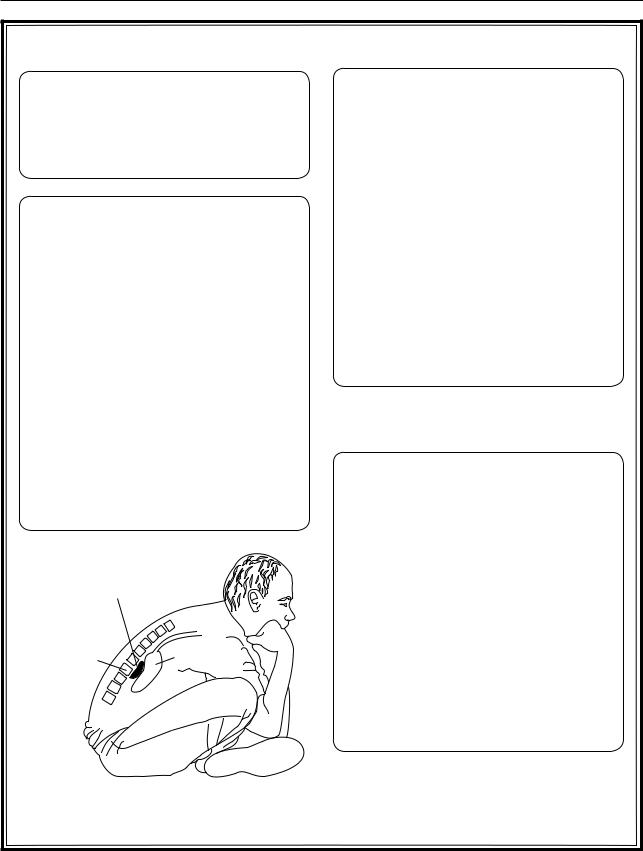
Основные симптомы: |
|
|
|
– боль в эпигастрии с иррадиацией в |
|
L2 |
Желудок |
спину; |
|
– диарея 2–6 раз в день и более, стеаторея; |
|||
|
|
– потеря массы тела; |
|
|
|
– тошнота; |
|
|
|
– рвота; |
|
|
|
– нарушение толерантности к глюкозе |
|
Вынужденное положение больного |
|
||
Рис. 4.16. Хронический панкреатит |
|
||
