
БИЛЕТ 1
Определите функцию глазодвигательной мускулатуры.
-
III, IV, VI
(nn. oculomatorius, trochlearis, abducens)
Реакция зрачков на свет
Закрываем оба глаза ребенку: суженый в темноте зрачок расширяется под воздействием света.
Реакция содружественной реакции зрачков на свет
Закрываем один глаз и при этом оцениваем реакцию второго зрачка
Аккомодация и конвергенция
Приводим молоточек к носу ребенка, при этом глазные яблоки сходятся, зрачки суживаются. Отводим молоточек от носа – зрачки расширяются, глазные яблоки расходятся.
Симптом «заходящего солнца» ребенка быстро переводим из горизонтального в вертикальное положение –глазные яблоки поворачиваются вниз и в середину, верхнее веко частично прикрывает радужку, видна склера.
Симптом Грефе
Отмечается отставание верхнего века, при движении глазного яблока вниз, при этом видна полоска склеры
Нистагм (горизонтальный, вертикальный, ротаторный)
Водим молоточком вверх, вниз, вправо, влево
Косоглазие (вертикальное, горизонтальное, сходящееся, расходящееся)
Рефлекс живой, симметричный с обеих сторон
Содружественная, симметричная с обеих сторон
Аккомодация и конвергенция живая, симметричная
Патологический симптом, наблюдается при внутричерепной гипертензии
Положительный патологический симптом (при параличе верхнего века, внутричерепной гипертензии, ДТЗ)
Горизонтальный/вертикальный нистагм
Не отмечается в норме
Сходящееся -при поражении n. abducens,
Расходящееся - n. oculomotorius
Вертикальное – nn. trochlearis et oculomotorius
Определите границы относительной сердечной тупости.
Перкусія серця дозволяє визначити його розміри, конфігурацію та положення.
Перкусію проводять у вертикальному (тоді розміри серцевої тупості на 10-15 % менші) та горизонтальному положенні.
Розміри та конфігурацію серця у дітей визначають за допомогою безпосередньої перкусії. Посередню використовують у підлітків та у дітей з розвинутою мускулатурою та підшкірною клітковиною.
Основні правила при проведенні перкусії серця:
відносні межі серця визначають тихою перкусією, абсолютні – найтихішою;
проводять перкусію вздовж міжребер`їв в напрямку від легень до серця (від ясного легеневого звуку до притупленого або тупого), палець рухається паралельно до межі серця, яку треба визначити;
відносну межу серця визначають по зовнішньому краю серця, абсолютну – по внутрішньому;
для визначення лівої межі відносної серцевої тупості перкусію проводять в орто-сагітальній площині;
перкусію серця проводять в певній послідовності.
Послідовність перкусії серця: визначення висоти стояння діафрагми; на одне ребро вище (4-е міжреб.) визначають праву межу; потім – верхню межу; пальпаторно знаходять верхівковий поштовх і по цьому міжребер`ю (або по 4-5-му міжреб.) визначають ліву межу серця.
ВІДНОСНА МЕЖА
|
Вік
|
Верхня межа серця |
Права межа серця |
Ліва межа серця |
|
0-2р.
2-6 років
7-12 р.
Старше 12 р. |
ІІ ребро
ІІ міжребер.
Верхній край ІІІ ребра
Нижній край ІІІ реб-ра або ІІІ міжребер. |
На 2 см назовні від правої грудинної лінії
На 1 см назовні від правої грудинної лінії
На 0,5 см назовні від правої грудинної лінії
На правій грудинній лінії |
На 2 см назовні від лівої середньоключ. лінії
На 1 см назовні від лівої середньоключ. лінії
На 0,5 см назовні від лівої середньоключ. лінії
На лінії або на 0.5 см усередину від лівої середньоключ. лінії |
Дайте характеристику аускультативной картины в лёгких.У новонароджених і дітей у віці 3 - 6 міс. прослуховується декілька ослаблене дихання, з 6 мес до 5 - 7 років - пуерільне. Пуерільне дихання являє собою дихальний шум гучніший і триваліший в обидві фази дихання. Його виникнення у дітей пояснюється особливостями будови органів дихання:
коротша відстань від голосової щілини до місця вислухування з-за малих розмірів грудної клітки, що сприяє домішці лярінгеального дихання;
вузький просвіт бронхів;
велика еластичність і тонка стінка грудної стінки, що збільшує її вібрацію;
значний розвиток інтерстиціальної тканини, що зменшує легкість легеневої тканини.
У дітей старше 7 років дихання поступово набуває характеру везікулярного. При цьому видих чутний ще досить добре перед тим, як майже зникнути при везікулярному диханні.
Бронхофонія - проведення звукової хвилі з бронхів на грудну клітку, визначуване за допомогою аускультації. Пацієнт вимовляє слова, що містять букви «ш» або «ч» (наприклад, «чашка чаю»). Бронхофонію досліджують над симетричними ділянками легенів.
Ті ж слова, вимовлені пошепки, вислуховують уподовж хребта з низу до верху для визначення нижньої межі збільшених лімфатичних вузлів середостіння (симптом Д'Еспіна).
При різних патологічних станах спостерігаються такі зміни аускультативної картини:
бронхіальне дихання (при ущільненні легеневої тканини). Бронхіальне дихання можна почути у здорової людини при аускультації над трахеєю. Бронхіальне дихання в цьому місці обумовлене наявністю щільних анатомічних утворень (трахея, грудина);
амфорічне дихання (виникає над повітряними порожнинами з гладкими стінками - каверна, пневмоторакс);
ослаблене дихання (виникає при зменшенні надходження повітря в легені);
посилене дихання;
жорстке дихання.
Патологічні процеси в легенях часто супроводжуються хрипами. Хрипи бувають сухими (свистячими і дзижчачими, вологими (дрібнопухирчастими, середньопухирчастими, крупнопухирчастими). Від хрипів слід відрізняти крепітацію. При ураженні плеври, можна почути шум тертя плеври. При захворювання дихальної системи може мінятися характер бронхофонії, може зустрічатися посилення або послаблення бронхофонії.
|
Аускультативний феномен |
Механізм виникнення | |
|
сухими |
свистячими |
утворюються при звуженні дрібних бронхів за рахунок бронхоспазму, набряку слизової |
|
дзижчачими |
утворюються від коливання густого мокротиння в крупних бронхах, що дає звуковий резонанс | |
|
вологими |
дрібно-пухирчастими |
виникають при проходженні повітря через рідину в бронхах різного калібру
|
|
середньо-пухирчастими | ||
|
крупно-пухирчастими | ||
|
шум третя плевры |
виникає при терті вісцелярного і парієнтального листків плеври, вислуховується ТІЛЬКИ при патологічних станах | |
|
бронхофонія |
посилення |
виникає при ущільненні легеневої тканини, якщо не закупорений приводячий бронх |
|
посилення |
| |
Определите симптом Кера.
Симптом Кера-Образцова_ болючість,що зростає на вдосі,при пальпації правого підребір’я в зоні проекції жовчного міхура.
Местом проекции желчного пузыря является точка Кера, расположенная на пересечении нижнего края печени и края прямой мышцы живота
(рис. 52).
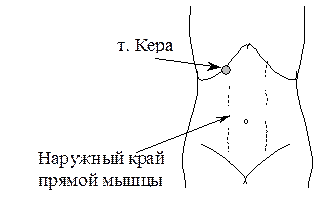
Рис. 52. Определение точки Кера
При пальпации желчного пузыря установка рук такая же, как и при пальпации печени (рис. 53). Симптом Кера определяется путем общей глубокой пальпации. В случае выявления болезненности в правом подреберье - симптом Кера положителен. Если при пальпации большим пальцем в момент вдоха в т. Кера появляется боль и пациент реагирует на это гримасой- симптом Мерфи положителен.
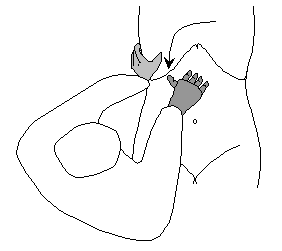
Рис. 53. Пальпация желчного пузыря
Если нащупывается увеличенный, болезненный, в виде округлого образования желчный пузырь - симптом Курвуазье положителен. Симптом Кера определяется путем общей глубокой пальпации, в момент вдоха. В случае выявления болезненности в правом подреберье - симптом Кера положителен.
Определите температуру кожи над коленными суставами.
БИЛЕТ 2
Оцените развитие подкожно-жировой клетчатки. Відносно товща (до 12% маси
тіла у новонародженого)
2. Мало пара вісцеральної
клітковини → можливий птоз
внутрішніх органів
3. Зберігається ембріональна
будова ПЖК – в 4 рази більше
насичених ЖК→ можливий
адіпозонекроз, склерема,
склередема
4. Більше бурого жиру →
немя’зовий термогенез
5. Послідовність відкладання
жиру: обличчя – кінцівки
– грудна клітина - живіт
2. Дайте характеристику верхушечного толчка. Особенности передней поверхности и верхушки сердца:
- у новорожденного передняя поверхность сердца образована правым предсердием и желудочком и большей частью левого желудочка;
- к концу первого года жизни и в дальнейшем сердце прилегает к передней грудной стенке в основном поверхностью правого желудочка;
- после рождения верхушка сердца состоит из 2 желудочков, с 6 месяцев - только из левого желудочка;
- проекция верхушки у новорожденного находится в 4 межреберье, а с 1,5 лет - в 5 межреберном промежутке.
При оценке верхушечного толчка уточняют:
- локаклизацию: 0-2 года – в IV м/р на 2 см наружу от l.medioclavicularis sin.;
2-7 лет - в V м/р на 1 см наружу от l.medioclavicularis sin.;
7-12 лет - по l.medioclavicularis sin.;
после 12 лет - в V м/р на 0,5 см кнутри от l.medioclavicularis sin.
- распространённость (= площадь) – норма до 2х2 см; при патологии – разлитой или ограниченный;
- высоту (= величину) – амплитуда колебаний межрёберных промежутков во время систолы; в норме – умеренной высоты, при патологии – высокий или низкий;
- резистентность (= силу) – определяется давлением, которое ощущает врач при пальпации верхушечного толчка; в норме – умеренной силы, при патологии – сильный или слабый.
Верхушечный толчок может быть отрицательным (= симптом Маккензи) (во время систолы участок грудной клетки втягивается) при слипчивом перикардите.
Причины изменения характеристик верхушечного толчка
|
Изменения верхушечного толчка |
Причины | |
|
Кардиальные |
Экстракардиальные | |
|
Смещение вверх |
|
Высокое стояние диафрагмы (метеоризм, асцит) |
|
Смещение вниз |
Недостаточность клапанов аорты |
Эмфизема лёгких, спланхноптоз |
|
Смещение влево |
Гипертрофия ЛЖ |
Правосторонний экссудативный плеврит, гидро- или пневмоторакс, опухоль, артериальная гипертензия. |
|
Смещение вправо |
Декстракардия |
Левосторонний экссудативный плеврит, гидроторакс, пневмоторакс. |
|
Разлитой |
Гипертрофия и дилатация ЛЖ |
|
|
Ограниченный |
Экссудативный перикардит |
Эмфизема лёгких |
|
Высокий |
Тахикардия, гипертрофия ЛЖ |
Глубокий выдох, гипотрофия, опухоль заднего средостенья, высокое стояние диафрагмы |
|
Низкий |
Перикардит |
Глубокий вдох, ожирение, левосторонний экссудативный плеврит, эмфизема лёгких |
|
Резистентный (сильный) |
Гипертрофия ЛЖ |
|
|
Слабый |
Перикардит |
Глубокий вдох, ожирение, левосторонний экссудативный плеврит, эмфизема лёгких |
Проведите топографическую перкуссию лёгких. При перкусії здорових легенів визначається ясний легеневий звук. Проте легеневий звук не скрізь однаковий. Справа в нижніх відділах із-за близькості печінки перкуторний звук укорочений, зліва із-за близькості шлунку приймає тимпанічний відтінок (т.н. простір Траубе).
Верхня межа легенів у дітей дошкільного віку не визначається, оскільки верхівки легенів у них не виходять за ключицю. У старших дітей верхівки легенів визначають шляхом перкусії над ключицею по зовнішньому краю грудино-ключично-сосцевидного м'язу до появи вкорочення звуку. В нормі ця ділянка знаходиться на відстані 2-4см від середини ключиці. Ззаду перкусію ведуть від spina scapulae у напрямку до остистого відростка VII шийного хребця. Укорочення перкуторного звуку в нормі наступає на рівні остистого відростка VII шийного хребця, там знаходиться висота стояння верхівок легенів.
Нижні межі легенів
|
Лінія тіла |
Праворуч |
Ліворуч |
|
Lin. medioclavicularis |
VI ребро |
- |
|
Lin. axillaris anterior |
VII ребро |
VII ребро |
|
Lin. axillaris medium |
VIII - IX ребро |
VIII-IX ребро |
|
Lin. axillaris posterior |
IX ребро |
IX ребро |
|
Lin. scapularis |
X ребро |
X ребро
|
|
Lin. paravertebralis |
на рівні остистого відростка XI грудного хребця |
на рівні остистого відростка XI грудного хребця
|
При перкуторному визначенні меж легенів, межа розташована по тій стороні пальця, яка звернена до ясного перкуторного звуку.
При різних патологічних станах спостерігаються такі зміни перкуторної картини:
вкорочення перкуторного звуку (при зменшенні порітряності тканини легені);
тимпанічний відтінок (при виникненні в легких порожнин, що містять повітря, або зниженні еластичних властивостей легеневої тканини);
коробочний звук - гучний перкутроний звук з тимпанічним відтінком (при збільшенні повітряності тканини легені).
Проведите поверхностную пальпацию живота. Поверхнева пальпація дозволяє отримати інформацію про локалізацію болю, наявність м”зевого захисту, пухлинних утворень, розходження прямих м”язів живота, зміни розмірів печінки та селезінки.
Определите эластичность кожи.
БИЛЕТ 3
Дайте характеристику пульса ребёнка. Частота пульса (ЧП) определяется при пальпации крупных сосудов, частота сердечных сокращений (ЧСС) – при пальпации верхушечного толчка или аускультации сердца.
У здорового ребёнка количество пульсовых ударов в 1 мин. равно количеству сердечных сокращений в 1 мин.
Дефицит пульса - явление, при котором пульсовая волна после некоторых сердечных сокращений не распространяется по сосудам. Таким образом, ЧП меньше, чем ЧСС.
Методика определения ЧП:
- ребёнок должен находиться в спокойном состоянии;
- ребёнок находится в положении сидя или лёжа;
- изначально пульс определяется на обеих руках, II и III пальцами на лучевой артерии в области лучезапястного сустава;
- при одинаковых показателях на обеих руках (синхронный пульс) в дальнейшем определяется пульс только на одной руке;
- целесообразнее считать пульс за 30 сек.
Асинхронный пульс может наблюдаться при митральном стенозе (симптом Попова-Савельева), сдавлении артерии опухолью или лимфоузлами.
С возрастом ЧП в минуту уменьшается:
Новорождённый – 120-140 (до 160)
1 Год – 120
5 лет – 100
10 лет – 85
12 лет – 80
15 лет – 70-75
Допустимым считается колебания частоты пульса до 10% от возрастной нормы. Увеличение ЧП более чем на 10% от возрастной нормы называется тахикардией, уменьшение – соответственно брадикардией.
Одновременно при пальпации определяется ритм пульса. Пульс может быть ритмичным (правильным) и неритмичным (неправильным). В норме пульс ритмичный, однако, у здоровых детей 2-11 лет может быть так называемая дыхательная аритмия – увеличение ЧП на вдохе и его уменьшение на выдохе. Для дифференциальной диагностики аритмии патологической и дыхательного генеза определяют ритмичность пульса на фоне остановки дыхания.
Основные проявления неритмичного пульса:
- мерцательная аритмия (пульс хаотичный по частоте и высоте);
- экстрасистолия (внеочередное сердечное сокращение с компенсаторной паузой).
Напряжение пульса определяется силой, которую необходимо применить, чтобы сдавить пульс на артерии. Различают пульс нормального напряжения, твёрдый (pulsus durus) и мягкий (pulsus mollis) пульс. Чаще зависит от цифр артериального давления.
Наполнение пульса – это заполнение кровью пальпируемой артерии во время систолы. Методика определения следующая: проксимально расположенным пальцем сдавливается артерия до исчезновения пульса, при этом дистально расположенный палец ощущает, как артерия наполняется кровью. Наполнение пульса в первую очередь зависит от УО и ОЦК. Различают пульс удовлетворительного наполнения, полный (pulsus plenus) и пустой (pulsus vacuus) пульс.
Величина пульса – соответствует степени расширения артерии в результате пульсовой волны. Показатель оценивается на основании объединения мнений о напряжении наполнении пульса. Различают пульс по величине:
- нормальной величины;
- большой или высокий пульс (pulsus magnus s. аltus) (гипертермия, гипертириозе, недостаточность аортальных клапанов, открытый аортальный проток);
- малый или низкий пульс (pulsus parvus s. humilis) (митральный, аортальный стенозы);
- слабый или нитевидный пульс (pulsus filiformis) (сосудистая или сердечная недостаточность);
- альтернирующий пульс – чередование больших и малых пульсаций (поражение миокарда);
- парадоксальный пульс – ослабление пульсовой волны во время вдоха (перикардит, экссудативный плеврит, опухоль средостенья).
Пульс Корригена («прыгающий» пульс, pulsus celer et altus) – быстрое повышение и быстрое падение пульсовой волны при аортальной недостаточности.
Капиллярный пульс Квинке – после нажатия на ногтевую фалангу белое пятно соответственно систоле и диастоле то краснеет, то бледнеет (аортальная недостаточность).
При необходимости пульс можно определять на сонной, локтевой, височной, бедренной, подколенной, задней большеберцовой артериях.
Проведите пальпацию печени и селезёнки.
Определите голосовое дрожание.
Пальпаторно визначається також голосове тремтіння, при цьому дитина повинна вимовляти слова, що викликають вібрацію голосу (наприклад, «тридцять три», «сорок чотири»). У дітей раннього віку голосове тремтіння досліджують під час крику.
Определите баллотацию надколенника.
Определите верхний симптом Брудзинского. Симптом Брудзинского
Проверяется в положении лежа на спине.
А) верхний – при пассивном сгибании головы больного ребенка вперед при патологии происходит быстрое рефлекторное сгибание нижних конечностей к коленных и тазобедренных суставах.( положительный)
Б) средний – при нажатии ребром ладони на лоно больного ребенка при патологии происходит сгибание нижних конечностей в коленных и тазобедренных суставах.
В) нижний- при пассивном сгибании одной ноги у больного ребенка в коленном и тазобедренном суставах при патологии невольно сгибается другая.
БИЛЕТ 4
Измерьте артериальное давление у ребёнка.
Проведите сравнительную перкуссию лёгких.
Определите симптом Ортнера.
Симптом Ортнера-Грекова- болючість при постукуванні ребром долоні по правій реберній дузі. симптом острого холецистита.
Определите нижний симптом Брудзинского.
Оцените состояние кожи у ребёнка.
ОСОБЛИВОСТІ ОБСТЕЖЕННЯ ШКІРИ У ДІТЕЙ
-
АНАМНЕЗ
Зміна кольору
Висипки
Пітливість
Зміна чутливості
Властивості придатків шкіри
ОГЛЯД
Зміна кольору:
-блідість
-гіперемія
-жовтяниця
-ціаноз
-пігментація
Висипки :
Первинні елементи:
пляма, піхур, пухир, пухирець, пустула, папула (вузлик), горбок, вузол;
вторинні: ерозія,садно, тріщина, виразка, рубець, лусочка, кірка, ліхеніфікація, вегетація, пігментація.
ПАЛЬПАЦІЯ
Вологість або сухість
Гіперестезія
Еластичність шкіри ( в місцях без ПЖК)
Товщина шкірної складки (там же)
Ламкість капілярів
Ступінь розвитку ПЖК
Наявність та характер набряків
БИЛЕТ 5
Определите границы абсолютной сердечной тупости.
АБСОЛЮТНАЯ ГРАНИЦА
|
|
|
|
|
|
0-2 г.
2-6 л.
7-12 л.
Старше 12 л. |
ІІ межреберье
ІІІ ребро
ІІІ межреберье
ІV ребро
|
На левой грудинной линии _,,_
_,,_
_,,_
|
На 1 см кнаружи от левой среднеключичной линии На левой среднеключичной линии На 0,5 см вовнутрь от левой среднеключичной линии На 1,2-2 см вовнутрь от левой среднеключичной линии |
Абсолютные границы сердца зависят от состояния легких, высоты стояния диафрагмы, размеров сердца. Уменьшение площади абсолютной тупости сердца бывает при эмфиземе легких, пневмотораксе, низком стоянии диафрагмы, энтероптозе и т.п. Увеличение размеров абсолютной тупости наблюдается при метеоризме, асците, склерозе передних краев легких, опухолях органов средостения.
Проведите глубокую пальпацию живота
Глибоку пальпацію використовують для більш детального обстеження черевної порожнини,а також для точного визначення патологічного процесу.
