
- •1. Срочные торакотомий: выполняются сразу при поступлении пострадавшего.
- •2. Ранние торакотомий: выполняются в течение первых суток после травмы
- •8. Трансплантация органов и тканей.
- •10. Синдром холестаза.
- •Физиология билирубинового обмена
- •Дифференциальная диагностика желтухи.
- •11. Синдром портальной гипертензии
- •15.Постфлебитический синдром. Заболевания лимфатической системы.
- •2. Инородные тела пищевода
- •3. Химические ожоги пищевода
- •1. Стеноз подвздошных артерий – трансилюминальная ангиопластика.
- •2. Стенозы - шунтирующие операции - аорто-бедренное (абш), бедренно-подколенное (бпш), бедренно-тибиальное (бтш).
- •3. Дистальная форма поражения - артериализация венозного кровотока.
- •19.Анатомо-физиологические сведения о лимфатической системе. Лимфедема нижних конечностей: классификация, диагностика, лечение. Лимфангит, лимфаденит: причины, клиника, диагностика, лечение.
1.Травма живота.
.Классификация, механизмы, клиника, диагностика, лечение травм брюшной стенки, повреждений полых, паренхиматозных органов и забрюшинного пространства. Принципы консервативного и оперативного лечения.
Повреждения живота возникают при воздействии внешней силы на брюшную стенку и нижнюю часть грудной клетки.
Причины:
1.Непосредственно прямой удар.
2. Сдавление между предметами.
3. Падение с высоты.
4.Дорожно-транспортные аварии.
5. Удар колющими и режущими предметами.
6.Огнестрельные и минно-взрывные ранения.
Классификация.
Изолированная/множественная/сочетанная/комбинированная.
По этиологии: колотые, резанные, рубленные, рваные, ушибленные, огнестрельные.
Открытая/закрытая.
Открытые: непроникающие и проникающие. (Критерий - повреждение париетального листка брюшины)
-
Непроникающие раны:
Ранение тканей брюшной стенки
Ранение внебрюшинно расположенных органов.
Проникающие раны:
Без повреждения внутренних органов.
С повреждением внутренних органов.
b. закрытые:
Без повреждения внутренних органов.
С повреждением внутренних органов.
4. Все травмы живота с повреждением внутренних органов:
Повреждение органов брюшной полости.
Повреждения органов забрюшинного пространства.
Повреждение органов брюшной полости и забрюшинного пространства.
По виду поврежденного органа:
Повреждение полого органа.
Повреждение паренхиматозного органа.
Повреждение полого и паренхиматозного органов.
Повреждение крупных сосудов.
Клиника и диагностика.
Основная жалоба - боль в животе.
При разрыве полого органа боль бывает очень сильная, распространяется по всему животу.
При гемоперитонеуме - боль менее интенсивная, отдаёт в плечо, лопатку.
Сухость во рту чаще всего встречается при повреждении полого органа, но может быть и при повреждении паренхиматозного.
Рвота.
Задержка газов. Является характерным признаком пареза желудочно-кишечного тракта.
Затрудненное мочеиспускание встречается при повреждении мочевыводящих путей. Может быть рефлекторным при любых повреждениях.
Скопление большого количества жидкости в брюшной полости вызывает т.н. симптом "Ваньки-встаньки". Этот симптом характерен для разрыва паренхиматозного органа и мочевого пузыря.
При перитоните больной находится в вынужденном положении, лёжа на боку с приведёнными к животу ногами.
Наличие признаков анемии: бледность кожных покровов и слизистых, холодный пот, частое и поверхностное дыхание, снижение артериального давления, тахикардия со слабым наполнением пульса. Определяем шоковый индекс Алговера-Бурри: отношение частоты пульса к значению систолического артериального давления. Величина индекса больше 1 говорите шоке II-III.
Осмотр языка. Сухой язык-признак перитонита.
Осмотр живота. Отсутствие дыхательных экскурсий брюшной стенки характерно для повреждения органов брюшной полости. Вздутие живота встречается как при перитоните, так и при повреждениях паренхиматозных органов. Асимметрия брюшной стенки встречается при гематомах брюшной полости и забрюшинного пространства, ограниченных скоплениях жидкости в брюшной полости, инфильтратах, абсцессах, кишечной непроходимости.
местные признаки повреждения: гематомы, ссадины, раны.
Наличие гематурии характерно для повреждения почек и мочевыводящих путей.
Непроизвольная дефекация-признак геморрагического шока.
Лабораторная диагностика.
1.Общий анализ крови.
2.Общий анализ мочи.
3. Биохимический анализ крови. Повышение амилазы крови говорит нам о повреждении поджелудочной железы. Повышение уровня трансаминаз-признак повреждения печени.
4.Коагулограмма.
5.Кислотно-щелочное состояние.
Рентгенологическая диагностика.
Производится обзорная R-графия(скопия) брюшной полости. При этом можно выявитьпризнаки:
1.Наличие свободного газа в брюшной полости - признак повреждения полого органа.
2. Наличие жидкости в брюшной полости- признак разрыва паренхиматозного органа или мочевого пузыря.
3.Раздутые петли тонкой и толстой кишки- признак пареза желудочно-кишечного тракта.
4. Высокое расположение купола диафрагмы.
5.Признаки повреждения диафрагмы.
6.Повреждения костей таза и грудной клетки. Для диагностики повреждения некоторых органов проводятся специальные рентгенологические исследования (урография, цистография и др.) Электрокардиография.
Ультразвуковое исследование позволяет выявить:
1.Свободную жидкость в брюшной полости.
2.Подкапсульные гематомы и разрывы паренхиматозных органов.
3.Выявление забрюшинных гематом.
Лапароцентез с шарящим катетером.(за рубежом носит название "диагностический перитонеальный лаваж") : наличие крови или патологической жидкости в брюшной полости. Катетер может быть оставлен в брюшной полости для динамического наблюдения. Лапароцентез противопоказан при спаечном процессе в брюшной полости, после ранее перенесенных операций.
Лапароскопия. Метод более точен. Используется при отрицательных или сомнительных результатах лапароцентеза, для диагностики повреждений забрюшинно расположенных органов. Противопоказания:
1.Спаечный процесс в брюшной полости.
2.Острая дыхательная недостаточность.
3.Крайне тяжёлое состояние пострадавшего, с неустойчивой гемодинамикой.
Дополнительные методы исследования:
1.Эндоскопические методы.
2. Компьютерная томография .
З. Магниторезонансная томография
Повреждения брюшной стенки
К ним относятся: ушибы, гематомы, разрывы мышц, раны брюшной стенки.
Ушибы брюшной стенки: Причина ушиба - прямой удар в живот, падение о твёрдый предмет.
Клиника: основная жалоба - боль в месте ушиба. Боль чётко локальная. Состояние пострадавшего удовлетворительное. При осмотре положение обычное. Иногда видна гематома брюшной стенки в месте удара. При пальпации определяется болезненность в месте ушиба. Напряжение мышц отсутствует.
Диагностика: 1.осмотр.2.0.анализ крови и мочи.3.Обзорная R-графия (скопия) грудной клетки при ушибах рёберных дуг.
Главная задача хирурга при ушибах брюшной стенки - исключить повреждения внутренних органов. При подозрении на повреждение органов производится лапароцентез или лапароскопия. При исключении повреждения органов больной может быть отпущен на амбулаторное лечение. При неуверенности в диагнозе и после лапароцентеза больной госпитализируется для динамического наблюдения.
Лечение:
1.Холод на место ушиба в первые 12 часов.
2.Физиотерапия при гематомах брюшной стенки.
3.Анальгетики можно назначить при полном исключении повреждения органов.
Гематомы брюшной стенки.
Клиника такая же, как и при ушибах брюшной стенки. Гематома может быть разных размеров. Это может быть небольшое кровоизлияние или громадная организовавшаяся гематома.
При небольших гематомах тактика такая же , как и при ушибах.
При больших организовавшихся гематомах производится её пункция , удаление крови и сгустков и дренирование полости. Если имеется свернувшаяся гематома - производится небольшой разрез над местом флюктуации , удаляются все сгустки и дренируется полость гематомы. В последующем проводится рассасывающая терапия. Раны брюшной стенки. Классификация.
Все раны брюшной стенки делятся на: 1. Колотые. 2. Резанные. З.Рубленные.4. Рвано-ушибленные. 5. Огнестрельные. б. Минновзрывные. При всех свежих ранах производится первичная хирургическая обработка.
Первичная хирургическая обработка раны не проводится в следующих случаях:
1.При эвентрации органа брюшной полости. Пострадавший сразу подаётся в операционную для выполнения лапаротомии.
2.При точечных колотых ранах (иглой, шилом, спицей). Этим больным выполняется лапароцентез или лапароскопия. При спокойном животе и отсутствии симптомов раздражения брюшины и признаков внутреннего кровотечения больные госпитализируются для динамического наблюдения. При четкой клинике перитонита производится лапаротомия.3. Инфицированная рана, со сроком давности более суток. Если при осмотре и обследовании у больного исключаются данные за повреждение органов, он госпитализируется для динамического наблюдения. Если при поступлении имеется клиника перитонита, то после предоперационной подготовке производится лапаротомия. При сомнении в диагнозе выполняется лапароцентез или лапаротомия.
Непроникающие раны брюшной стенки госпитализируются в хирургическое отделение на срок 4-7 суток. Швы снимаются на 10 сутки. При проникающих ранах выполняется лапаротомия.
Повреждение полых органов.
Классификация повреждений полых органов (по Г.Ф.Николаеву и О,Н,Сурвилло)
1. Контузия стенки полого органа.
а. Со стороны слизистой оболочки - подслизистая гематома.
6. Со стороны серозной оболочки - субсерозная гематома. 2.Поверхностные разрывы и раны стенки полого органа.
а. Со стороны серозной оболочки.
б. Со стороны слизистой оболочки.
3.Дырчатые дефекты стенки полого органа.(с выпадением или без выпадения слизистой оболочки )
4. Поперечные разрывы полого органа .
а. Неполные
б. Полные (анатомический перерыв)
в.Продольные разрывы.
6.Отрывы органа от брыжейки.
7.Размозжение стенки полого органа.
8.Обнажение органа от покрывающей брюшины.
Повреждение желудка 1.Повреждения серозно-мышечной оболочки желудка. 2.Рана, проникающая в просвет желудка. 3.Сквозное ранение желудка. 4Ранение связочного аппарата желудка Закрытые повреждения желудка: 1.Ушиб и гематомы стенки желудка. 2. Неполный разрыв стенки желудка. 3.Полный разрыв стенки желудка. 4.Отрыв желудка от кардии или привратника 5.Отрыв желудка от связок. |
Повреждения двенадцатиперстной кишки I.Открытые повреждения ДПК: а) до 1\2 диаметра кишки б) более 1\2 диаметра кишки в) полное поперечное пересечение кишки. В зависимости от глубины раны ДПК делятся: а) повреждение серозно-мышечной оболочки б) рана всех слоев кишки, проникающая в просвет. II.Закрытые повреждения ДПК (классификация Романенко Е, А, 1978г.), 1.Ушиб стенки кишки без нарушения целостности серозной и слизистой оболочек, забрюшинная гематома. 2.Ушиб стенки с изолированной гематомой в подслизистом слое и забрюшинном пространстве. 3. Разрыв серозной и мышечной оболочек с сохранением слизистой оболочки, забрюшинная гематома. 4.Полный разрыв стенки ДПК, забрюшинная гематома. 5.Отрыв ДПК. 6. Разрыв ДПК с повреждением других органов. |
Лечение: оперативное - ушивание или резекция части поврежденного органа |
|
Повреждения печени
Классификация (по В.С.Шапкину и Ж.А.Гриненко 1977г.)
A. Закрытые повреждения печени.
По механизму травмы: непосредственный удар, падение с высоты, сдавление между двумя предметами, дорожная травма, разрывы при напряжении брюшного пресса, разрывы
патологически измененной ткани печени, разрывы новорождённых.
По виду повреждения: 1.разрывы печени с повреждением капсулы(чрезкапсульные разрывы печени).2.субкапсулярные гематомы.3. центральные разрывы и гематомы печени. 4.
повреждение внепеченочных желчных протоков и сосудов печени.
По степени повреждения:. Поверхностные трещины и разрывы глубиной до 2 см. 2.разрывы глубиной от 2-3 см до половины толщи органа.3. Разрывы более половины толщи
органа и сквозные разрывы.4.Размозжение печени или расчленение на отдельные фрагменты.
По локализации повреждения: указывается доля и сегмент печени.
По характеру повреждения желчных внутрипеченочных протоков и сосудов.
Б. Открытые повреждения печени.(ранения печени)
Колото-резанные.
Огнестрельные пулевые, дробовые, осколочные
B. Сочетание тупой травмы с ранениями печени.
Лечение: хирургическая остановка кровотечения (гемостатическая губка, петля сальника, резекция и/или ушивание части печени.
Показания к дренированию внепеченочных желчных путей
1.Глубокие разрывы и резанные раны печени.
2.Огнестрельные раны печени.
3. После резекции печени или резекции - обработке.
4.Внутрипеченочная гематома.
5. Массивное разрушение ткани печени.
Повреждения поджелудочной железы.
Классификация (видоизменённая Ю.М.Лубенского)
По глубине и тяжести повреждения:
1.Ушиб поджелудочной железы.
2.Поверхностные раны и разрывы железы.
3. Глубокие раны и разрывы железы без повреждения панкреатического протока.
4.Глубокие раны и разрывы с повреждением панкреатического протока.
5. Полный поперечный разрыв или полное пересечение железы с диастазом фрагментов.
6.Размозжение железы.
По локализации: головка, перешеек, тело, хвост.
Американские хирурги используют 4 степени (классификация Booth F.V. .Flint L.M. 1990г)
Ушиб железы.
Разрыв до 50% диаметра железы, без повреждения панкреатического протока.
Повреждения панкреатического протока.
Обширные повреждения с размозжением ткани железы и повреждением панкреатического протока.
Показания к резекции поджелудочной железы:
1.размозжение участка железы.
2.полный поперечный разрыв железы.
3 повреждение железы более чем на 2\3 диаметра.
Виды резекций: 1.резекция хвоста поджелудочной железы.
2.резекция хвоста и тела.
3.субтотальная резекция железы.
Операция завершается спленэктомией с имплантацией части селезенки в забрюшинную клетчатку. В последнее время упор делается на возможности сохранения селезенки при резекции поджелудочной железы.
Послеоперационное ведение.
1.Инфузионная терапия: переливание белков, плазмы.
2 Антибактериальная терапия.
3.Ингибиторы протеаз: контрикал, гордокс, трасилол.
4.Цитостатики.
5.Н2 блокаторы: кваматель.
6. Анальгетики.
7.Спазмолитики.
8.Припараты, улучшающие микроциркуляцию: гепарин, трентал. реополиглюкин.
9.Новокаиновые блокады.
10. Детоксикация: плазмоферез, лимфосорбция.
Повреждения селезенки
А. Открытые повреждения селезенки.
Б. Закрытые повреждения.
Ушиб селезенки без повреждения капсулы и без образования подкапсульной гематомы.
Ушиб селезенки без повреждения капсулы, с наличием подкапсульной гематомы, выступающей на поверхность органа.
Ушибы и сотрясения селезенки с центральной гематомой и повреждении паренхимы без повреждения капсулы.
Разрыв капсулы с одиночной поверхностной трещиной паренхимы.
Единичные и множественные глубокие разрывы селезенки.
Размозжение селезенки и отрыв её от сосудистой ножки.
Кроме того различают:
1.Одномоментные разрывы селезенки.
2.Двухмоментный разрыв селезенки. Вначале образуется подкапсульная гематома. В дальнейшем при напряжении гематома разрывает капсулу и возникает кровотечение в брюшную полость.
3.Ложный двухмоментный разрыв. Одновременно разрывается капсула и паренхима селезенки. Разрыв прикрывается сгустком крови. В дальнейшем, при повышении артериального давления .сгусток крови отходит и возникает кровотечение. Интервал между моментами может быть от нескольких часов, до нескольких суток.
Лечение: 1. Срочная операция – спленэктомия, 2. Лапароскопичекий гемостаз (коагуляция). 3. После удаления селезенки – «фарш» из ткани – аутотрансплантация в сальник
Травмы забрюшинного пространства:
Клиника внутреннего кровотечения, симптом Джойса – перкуторно зона пртупения, которая не меняется при изменении положения тела). Лечение: гемстатическая терапия, при неэффективности – операция (гемостаз, дренирование).
Травма груди.
Классификация. Механизмы повреждений, патогенез, клиника, современные методы диагностики, дифференциальная диагностика и лечение. Осложнения, показания к операции, виды операций.
I * Изолированные -- травма одного органа в пределах одной анатомической области.
* Множественные— травма нескольких органов в пределах одной анатомической области.
* Сочетанная травма— повреждение нескольких органов в разных анатомических областях.
* Комбинированная травма - повреждения, возникающие при воздействии на организм этиологически разных травмирующих факторов.
II . Все травмы груди делятся на 2 большие группы: открытые и закрытые.
Классификация открытых повреждений груди \ранений груди - По сторонности повреждения: односторонние и двухсторонние.
- По виду ранящего оружия: колото-резанные и огнестрельные.
- По характеру раневого канала: слепые и сквозные.
- По характеру раны: проникающие и непроникающие (критерий повреждение париетального листка плевры).
- Проникающие раны делятся на 2 группы: с повреждением органов и без повреждения.
Отдельной группой выделяются торакоабдоминальные ранения, при которых повреждается диафрагма и раневой канал проходит через 2 полости: плевральную и брюшину:
-без повреждения органов брюшной и грудной полостей
-с повреждением органов грудной полости
-с повреждением органов живота и забрюшинного пространства
-с повреждением органов груди, живота и забрюшинного пространства.
Закрытая травма груди
Без повреждения костного каркаса грудной клетки ушибы, гематомы, разрывы мышц
С повреждением костного каркаса грудной клетки (переломы ребер, грудины, ключицы, лопатки)
Без повреждения внутренних органов.
С повреждением внутренних органов (легкое, сердце и крупные сосуды, трахея и бронхи, пищевод и органы заднего средостения). Патофизиология
Ведущее звено в патогенезе повреждений груди— нарушения дыхания и кровообращения.
Причины нарушения функции дыхания:
боль,
нарушение каркаса грудной клетки (уменьшает объём легочной вентиляции),
морфологические изменения в плевральной полости , легких, трахеобронхиальном дереве.
скопление секрета в бронхиальном дереве на фоне сниженного объёма вентиляции приводит к пневмонии.
при множественных переломах ребер с образованием фрагментов возникает парадоксальное дыхание с флотацией грудной клетки.
к ателектазу легкого ведет обтурация трахеобронхиального дерева кровью, слизью, инородными телами.
Основные причины острой дыхательной недостаточности:
Нарушение биомеханики дыхания, вследствие повреждения грудной клетки, повреждения лёгких, сдавление их кровью, воздухом, попавшими в плевральную полость.
Закупорка бронхов кровью, слизью, фибрином.
Бронхиолоспазм.
Изменение условий гемодинамики в малом круге кровообращения.
Острые нарушения микроциркуляции, ведущие к ишемии легочной ткани
Снижение образования сурфоктанта с усилением наклонности к ателектазированию.
Шунтирование венозной крови.
Нарушения системы кровообращения.
ДИАГНОСТИКА
1. Жалобы и выяснение обстоятельств травмы.
2 Осмотр пострадавшего, пальпация, перкуссия, аускультация.
3. Рентгенологические методы диагностики: а) рентгеноскопия и рентгенография грудной клетки. в) томография, г)рентгеноконтрастные методы исследования.
4. Ультразвуковая диагностика.
5. ЭКГ.
6. Лабораторная диагностика.
7. Плевральная пункция.
8. ПХО и ревизия раны.
9. Торакоскопия.
10. Трахеобронхоскопия.
11. Специальные методы исследования.
Симптомы повреждения груди
Общие симптомы: а) признаки шока, б) симптомы кровотечения, в) признаки нарушения дыхания и кровообращения.
Местные симптомы: а) боль, б) наличие и характер раны, в) наружное кровотечение. г) признаки перелома костей грудной клетки, д) данные перкуссии и аускультации.
Специфические симптомы: а) пневмоторакс б) гемоторакс, в) подкожная эмфизема, г) эмфизема средостения, д) ателектаз легкого, е) кровохарканье
Пневмоторакс. Это скопление воздуха между париетальным и висцеральным листками плевры. Причина: проникающие ранения грудной клетки, повреждения легких, бронхов.
Классификация:
1. Закрытый пневмоторакс- воздух в плевральной полости не сообщается с атмосферным воздухом.
2 . Открытый пневмоторакс- воздух плевральной полости сообщается с атмосферным через рану грудной стенки.
3. Клапанный (напряженный) пневмоторакс-образуется клапан, который способствует поступлению воздуха только в одном направлении - в плевральную полость. Клапанные пневмотораксы бывают наружными (клапан из ткани грудной стенки) и внутренними (клапан из лёгочной ткани). По объёму воздуха в плевральной полости пневмотораксы делятся на:
Ограниченный - лёгкое сдавлено на 1/3 объёма.
Средний - лёгкое сдавлено на половину объёма.
Большой - лёгкое сдавлено более чем на половину объёма.
Тотальный- коллапс всего легкого.
Гемоторакс-скопление крови между париетальным и висцеральным листками плевры.
Классификация гемоторакса (П. А. Куприянов! 946г):
Малый гемоторакс-скопление крови в плевральных синусах (количество крови 200-500 мл.)
Средний гемоторакс-скопление крови до угла лопатки (7 межреберье). Количество крови от 500 до 1000мл.
Большой гемоторакс-скопление крови выше угла лопатки (количество крови более 1 литра).
Различают гемоторакс с остановившимся кровотечением и гемоторакс с продолжающимся кровотечением, Критерием служит проба Рувиллуа-Грегуара: при продолжающемся кровотечении кровь, взятая из плевральной полости свёртывается. В зависимости от времени возникновения различают свежий гемоторакс и застарелый гемоторакс. Свернувшийся гемоторакс-свёртывание крови, излившейся в плевральную полость.
Инфицированный гемоторакс— инфицирование крови в плевральной полости. Причина гемоторакса: проникающие раны грудной стенки, повреждения межреберных сосудов, внутренней грудной артерии, сосудов лёгкого, средостения, повреждения сердца.
Подкожная эмфизема - скопление воздуха в подкожной клетчатке грудной стенки, распространяющегося на другие области тела. Является патогномоничным симптомом повреждения лёгкого. Подкожная эмфизема может быть разных размеров от небольшого участка, который определяется только пальпаторно, до выраженной , при которой воздух распространяется вверх на голову и шею и вниз, вплоть до мошонки. При скоплении значительного количества воздуха в подкожной клетчатке шеи происходит сдавление кровеносных сосудов и затруднение дыхания. Подкожная эмфизема в зависимости от величины делится на: ограниченную, распространенную, тотальную.
Эмфизема средостения.
Это скопление воздуха в клетчатке средостения. Возникает при повреждении трахеи, главных бронхов, пищевода. Ранним признаком эмфиземы средостения является появление воздуха на шее, над ярёмной вырезкой. При дальнейшем поступлении воздуха шея увеличивается в размерах, лицо становится одутловатым. При значительном скоплении воздуха в средостении возникает сдавление крупных сосудов и экстраперикардиальная тампонада сердца.
Клиника: состояние пострадавшего тяжёлое, превалирует клиника дыхательной и сердечно-сосудистой недостаточности. Пострадавший жалуется на боль за грудиной, одышку, кашель. Имеется одышка (до 40 в мин.), цианоз лица, вздутие шеи, тахикардия, снижение АД до 80 мм рт. ст. При наличие пневмоторакса - дыхание ослаблено. Тоны сердца глухие. Визуально и пальпаторно определяется скопление воздуха на шее. При рентгенографии грудной клетки: расширение границ средостения, скопление воздуха в средостении.
Основные принципы лечения повреждений груди.
1. Устранение боли.
2. Раннее и адекватное дренирование плевральной полости.
3. Мероприятия, направленные на скорейшее расправление лёгкого.
4. Восстановление и поддержание проходимости дыхательных путей.
5. Герметизация и стабилизация грудной стенки.
6. Окончательная остановка кровотечения и восполнение кровопотери.
7. Инфузионная, антимикробная и поддерживающая терапия.
8. Ранняя активизация больного, проведение ЛФК и дыхательной гимнастики.
Дренирование плевральной полости.
Показания: пневмоторакс, гемоторакс, гемопневмоторакс.
Для ликвидации пневмоторакса во 2 межреберье по среднеключичной линии в плевральную полость вводится через троакар эластичная трубка диаметром 0,5 см (плевральный дренаж по Петрову). Дистальный конец дренажной трубки погружается в раствор антисептика или производится активная аспирация при разрежении 30-40 мм. рт. ст. Критерием правильной установки дренажа является отхождение пузырьков воздуха по трубке.
Виды торакотомий (по Колесову А.П. Бисенкову Л.Н. 1986г.)
1. Срочные торакотомий: выполняются сразу при поступлении пострадавшего.
Показания:
а) для оживления пострадавшего при остановке сердца.
б)ранение сердца и крупных сосудов.
в)профузное внутриплевральное кровотечение.
2. Ранние торакотомий: выполняются в течение первых суток после травмы
Показания:
а) подозрение на повреждение сердца и аорты.
б) большой гемоторакс.
в) продолжающееся внутриплевральное кровотечение с объёмом кровопотери 300 мл. в час и более.
г) некупирующийся консервативно напряжённый пневмоторакс.
д) повреждения пищевода.
Операция производится после предварительных реанимационных мероприятий, включающих в себя восстановление проходимости дыхательных путей, адекватная вентиляция, восполнение кровопотери, инфузионно-трансфузионная терапия, Производится дренирование плевральной полости, ушивание открытого гемоторакса.
З.Поздние торакотомий: выполняются через 3-5 суток и более с момента травмы.
Они показаны при:
а) свернувшемся гемотораксе.
б) рецидивный пневмоторакс.
в) крупные инородные тела в лёгких и плевре, эмпиема плевры (и другие).
Переломы рёбер. Классификация:
по количеству - единичные, множественные, флотирующие,
по сторонности поражения- односторонние двусторонние.
Кроме того различают: не осложненные переломы рёбер и осложнённые ( с подкожной эмфиземой, гемотораксом, пневмотораксом.) Перелом грудины.Классификация:
1 по количеству-единичные и множественные
по виду-поперечные, продольные, т-образные.
со смещением и без смещения.
неосложнённые и осложнённые.
Лечение: 1 Снятие болевого синдрома: анальгетики, блокада места перелома. При переломе грудины без смещения этого бывает достаточно, Купирование боли улучшает состояние больного, Перелом консолидируется самостоятельно за определённый период времени. При смещении отломков тактика определяется размером смещения, При значительном смещении отломка грудины, особенно в клетчатку переднего средостения показана репозиция отломков.
Характерные признаки проникающего ранения грудной клетки.
1. Наличие открытого пневмоторакса с подсасыванием воздуха в плевральную полость.
2.Наличие клапанного пневмоторакса.
Наличие гемоторакса.
Наличие подкожной эмфиземы вокруг раны. Диагноз подтверждается данными п.х.о. и ревизии раны. Тактика при непроникающих ранениях грудной клетки.
Производится п.х.о. раны. При достижении хорошего гемостаза, адекватном дренировании раневого канала, послеоперационное течение гладкое.
Тактика при проникающих ранениях грудной клетки.
Производится п.х.о. раны грудной стенки, ушивание открытого пневмоторакса. При наличии пневматорокса, среднего гемоторакса производится дренирование плевральной полости.
Показания к торакотомии при открытых травмах грудной клетки
1.Признаки ранения сердца или подозрение на ранение сердца.
2.Большой гемоторакс.
3. Продолжающееся внутриплевральное кровотечение:
а ) если по плевральному дренажу одномоментно выделяется 1литр и более крови
б) если по плевральному дренажу выделяется 300 мл. крови в час и более, при положительной пробе Рувилуа-Грегуара.
4. Некупирующийся консервативно напряжённый пневмоторакс.
При отсутствии показаний к торакотомии, больной госпитализируется в хирургическое отделение. Проводится
следующая терапия:
1 .антибиотики
2. анальгетики
3. инфузионная терапия-no показаниям.
4. гемотрансфузия по показаниям.
Повреждения лёгких
Классификация. Закрытые повреждения лёгких:
1.Ушиб лёгкого
2. разрыв лёгкого
3.размозжение лёгкого.
Разрывы лёгкого бывают одиночными и множественными, а по форме-линейными, многоугольными, лоскутными.
Открытые повреждения (раны) лёгкого бывают : колото-резанные и огнестрельные.
Зоны легкого:
Опасная зона-корень лёгкого и прикорневой участок, где проходят крупные сосуды и бронхи 1 и 2 порядка. Повреждение этой зоны сопровождается профузным кровотечением, напряжённым пневмотораксом.
Угрожаемая зона - центральная часть лёгкого. Здесь проходят сегментарные бронхи и сосуды.
Безопасная зона - так называемый плащ лёгкого. Включает периферическую часть лёгкого, где проходят мелкие сосуды и бронхиолы.
Ушиб лёгкого.
При ограниченных ушибах лёгкого состояние пострадавшего удовлетворительное, реже - средней тяжести. Имеются боли в
месте повреждения, одышка, кашель, кровохарканье. А.Д. не изменено, пульс несколько учащен. Аускультативно имеется ослабление дыхательных шумов над местом ушиба с наличием влажных хрипов. Перкуторный звук притуплен. На обзорной рентгенограмме: в лёгочном поле виден участок затемнения овальной или шаровидной формы с нечеткими, расплывчатыми контурами.
Клинически и рентгенологически ушибы лёгкого протекают по 2 сценариям:
1. При адекватном консервативном лечении процесс полностью купируется через 10 дней.
2.Развивается т.н. постравматическая пневмония, которая может купироваться консервативно в течение 10-14 дней или развивается абсцесс лёгкого.
Раны и разрывы лёгкого.
Повреждения лёгкого, при которых повреждается ткань лёгкого и висцеральная плевра. В плевральную полость попадает кровь и воздух.
Характерные признаки повреждения лёгкого :
1.Пневмоторакс.
2.Подкожная эмфизема.
3. Гемоторакс .
4 Кровохарканье.
ПОВРЕЖДЕНИЯ ТРАХЕИ И КРУПНЫХ БРОНХОВ
Классификация:
Полные (циркулярные) разрывы
Неполные (щелевидные)
Внутриплевральные разрывы (напряженный ПТ)
Внутриплевральные разрывы нарастающая (ЭС и ЭГК)
КЛИНИКА
Наличие напряженного ПТ и дисплокация средостения
Нарастающая ЭС и подкожная эмфизема
Кровохарканье, легочное кровотечение
ОДН, шок
Экстраперикардиальная тампонада сердца
клинические признаки позволяют только предположить повреждение трахеи и крупных бронхов
Диагностика
Рентгенологические исследования
Бронхоскопия под наркозом в условиях операционной после декомпрессии ПП и средостения
ЛЕЧЕНИЕ
Дренирование плевральной полости и средостения
Противошоковая терапия
ОПЕРАЦИИ
Ушивание краевого разрыва
Иссечение краев деффекта с восстановлением проходимости просвета
Наложение анастомоза «конец в конец»
Лобэктомия
пневмонэктомия
Повреждения сердца.
Причина : ножевые и огнестрельные ранения грудной клетки, автодорожная травма, прямой удар в область грудины.
Классификация: Все повреждения сердца делятся на две большие группы : закрытые и открытые повреждения.
Закрытые повреждения сердца :
Ушиб сердца.
Надрывы отдельных оболочек сердца.
Полный разрыв стенки сердца.
Повреждение внутренних структур сердца( клапанов, перегородок.).
Отрыв сердца от сосудов.
Открытые повреждения сердца:
1. Изолированное непроникающее ранение сердца – повреждение только миокарда.
Ранение коронарных сосудов ( изолированное или с повреждением миокарда).
Проникающее ранение сердца.
Проникающее ранение сердца с повреждением клапанов , перегородок, сквозные ранения.
Множественные ранения сердца.
Ушиб сердца.
Под ушибом сердца следует понимать повреждение органа без нарушения его анатомической целостности , вследствие быстрого действия травмирующего агента. Чаще всего ушиб сердца возникает при очень сильном, прямом ударе в грудь , при переломах грудины.
Различают три формы клинического течения ушиба сердца : инфарктоподобную (10%), стенокардитическую (80%), смешанную (10%).
Выделяют три периода в течении ушиба сердца(Спасская М.Т. 1975г.): 1.Острый (2-3 суток) 2. Репаративный ( 12 -14 сут.) 3. Период посттравматического кардиосклероза ( с 14 суток и имеет длительный срок.).
Лечение: консервативное , похожее на лечение инфаркта миокарда. Больной помещается в палату реанимации или П.И.Т.
Проводятся мероприятия:
1. Снятие болевого синдрома.
2. Восстановление ритма.
3. Восстановления гемодинамических нарушений.
4. Противовоспалительная терапия
5. Метаболическая терапия. Больной находится на постельном режиме в течение 2 недель.
Затем больной переводится в кардиологическое отделение для продолжения метаболической терапии.
Наружные разрывы сердца.
Проникающие ранения сердца.
Симптомокоплекс ранения сердца складывается из :
1. Наличие раны в проекции сердца.
2. Симптомы внутриплеврального кровотечения.
3. Признаки тампонады сердца.
Анатомическая область , опасная для повреждения сердца ограничена : сверху 2 ребро , снизу - левое подреберье и подложечная область , справа - парастернальная линия , слева - средняя подмышечная линия. Особенно опасны раны находящиеся в анатомической проекции сердца.
Ведущую роль в диагностике ранения сердца имеет клиника тампонады сердца.
Причина - кровотечение из полостей сердца , кровотечение из коронарных сосудов и сосудов перикарда. Выраженность тампонады сердца зависит от величины раны перикарда. Триада Бека :
1. Значительное снижение артериального давления в сочетании с парадоксальным пульсом
2. Резкое повышение центрального венозного давления.
3. Глухость сердечных тонов и отсутствие пульсации сердца при рентгеноскопии.
n Лечение
Ушиб сердца
купирование болевого синдрома!
интенсивная кардиотропная терапия
лечение гипоксии, лечение аритмии
Разрыв миокарда
экстренная торакотомия
перикардиотомия ® декомпрессия
кардиорафия
Повреждения в/сердечных структур
Корригирующие операции (АИК)
Повреждения пищевода
По этиологическому признаку повреждения пищевода делятся на :
1.Повреждения инородными телами.
2. Повреждения при инструментальных исследованиях.
а) повреждение жестким эзофагоскопом.
б) повреждение при извлечении инородных тел.
в) повреждение при биопсии стенки пищевода.
г) повреждения при гастроскопии.
д) повреждение при бужировании пищевода.
е) повреждение при интубации опухоли.
ж) повреждение при кардиодилятации.
Гидравлические разрывы пищевода.
Повреждения пищевода сжатым газом.
Повреждения при ранениях груди и шеи.
6.Повреждения при закрытой травме груди и шеи.
7. Повреждения при хирургических операциях.
8. Спонтанные разрывы пищевода.
По локализации повреждения: 1. Уровень повреждения : шейный, верхнегрудной , среднегрудной , нижнегрудной , абдоминальный.
2.Стенка : передняя , задняя , левая , правая. , циркулярное повреждение.
По глубине повреждения: 1. Непроникающие – повреждение слизистой или подслизистого слоя. 2. Проникающие-повреждение
всех слоев пищевода.
По механизму травмы: колотые, резанные, рваные,огнестрельные , пролежень , сочетанные повреждения
По состоянию стенки пищевода: 1.Стенка пищевода не изменена. 2.Измененная стенка пищевода, а) эзофагит б) рубцовое сужение в) опухоль.
По сопутствующим повреждениям: 1.С ложным ходом в средостение. 2. С повреждением медиастинальной плевры. З.С повреждением лёгких и бронхов. 4. С повреждением кровеносных сосудов
Спонтанный разрыв пищевода.(синдром Боэрхава). Спонтанному разрыву пищевода способствуют ряд факторов: переедание, алкогольное опьянение, обильная рвота. Чаще подобные разрывы возникают у мужчин. Непременный фактор-повышение внутрипищеводного давления.
Лечение
Консервативное лечение проводится при: 1.Непроникающие повреждения пищевода. 2. Небольшие дефекты стенки пищевода ( неболее 0,5 см, затекании контрастного вещества за контуры пищевода не более 2 см., при хорошем опорожнении затёков, отсутствии признаков воспаления в средостении околопищеводной клетчатке.
Консервативная терапия включает в себя : исключение питания через рот, антибактериальная терапия, инфузионная терапия. Обязательное ежедневное рентгенологическое контролирование околопищеводной клетчатки, плевральной полости. Во всех остальных случаях показано оперативное лечение. Хирургическое лечение повреждений пищевода включает в себя1. Дренирование клетчатки шеи и заднего средостения, плевральных полостей.
2. Вмешательство на поврежденном пищеводе ( ушиваниедефекта стенки, резекция пищевода ).
3. Выключение пищевода из пассажа пищи (гастростома, еюностома, пересечение пищевода в шейном отделе.).
Противошоковая терапия при тяжелой травме груди
Восстановление проходимости дыхательных путей; при невозможности
устранить обструкцию – интубация или трахеостомия ® ИВЛ
Обезболивание: морфин 1% 1,0 в/в или в/м, новокаиновые блокады
Катетеризация магистральной вены
Внутривенная инфузионная терапия
¨Шок I ст. (10-12% ОЦК) – Кристаллоиды : ПЗР= 1:1, V=1-1.5л.
¨Шок II ст. (до20% ОЦК) – Кристаллоиды : ПЗР= 1:1, V=2-3 л.
кровь - 400-500 мл.
¨Шок III ст. (до 40% ОЦК) – Кристаллоиды : ПЗР= 1:2, V=4,5-6 л.
кровь - 1-1,5 л.
¨Шок IV ст. (50-60% ОЦК) – Кристаллоиды : ПЗР= 1:3, V=7,5-9 л.
кровь >2,5-3 л.
Гидрокарбонат натрия 4% - 200-300 мл (метаболический ацидоз)
Контрикал, трасилол
Глюкокортикоиды – 0,5-1-1,5 г/сут гидрокортизона
Поддержание диуреза (>50-60 мл/ч): маннитол, фуросемид
Экстренная операция по гемостатическим показаниям
3. Очаговые заболевания печени.
Класссификация очаговых заболеваний печени.
1. Абсцессы печени
- бактериальные
- паразитарные
2. Кисты печени
- непаразитарные
- паразитарные
3. Доброкачественные опухоли
- гемангиомы
- аденомы
- тератомы
- редко встречающиеся: липомы, фибромы, миксомы
4. Злокачественные опухоли:
- первичные
- метастатические
Топографическая анатомия печени.
П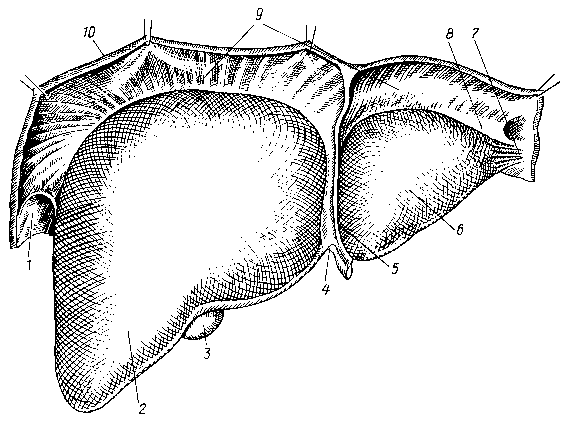 ечень,
вид со стороны диафрагмальной поверхности:
ечень,
вид со стороны диафрагмальной поверхности:
1 – правая треугольная связка, 2 – правая половина печени, 3 – дно желчного пузыря, 4 – круглая связка, 5 – серповидная связка, 6 – левая половина печени, 7 – фиброзный придаток печени, 8 – левая треугольная связка, 9 – венечная связка, 10 – диафрагма
В положении лежа границы печени: верхней точкой по правой среднеключичной линии является место соединения V ребра с хрящом, нижняя точка находится справа по среднеподмышечной линии на 1,5—2 см ниже дуги X ребра, слева крайняя точка располагается на 5 см влево от средней линии на уровне хряща VI ребра. Соединив эти точки слегка выпуклой линией, можно получить очертания верхней границы печени. Нижний край печени выступает из-под реберной дуги только у детей до 3-летнего возраста и у астеников. Сзади верхняя граница печени проецируется на уровне нижнего края IX грудного позвонка, а нижняя — на уровне средины XI. В процессе перемещения диафрагмы амплитуда смещения печени 3—4 см.
На висцеральной поверхности печени есть ряд борозд и ямок от вдавления соседних органов и сосудов. Центральное место занимают ворота печени.
В этой области борозды расположены в виде буквы Н. Здесь расположены ветви воротной вены и печеночной артерии, идущие в поперечном направлении, а также печеночные протоки и место прикрепления малого сальника. В этой зоне все сосуды и желчные протоки обычно лежат вне паренхимы печени и более легко доступны хирургической обработке. В связи с тем что сосуды и желчные протоки, распространяющиеся от ворот печени в левую продольную борозду, более доступны, чем в других частях печени, к ее воротам в последнее время стали относить и левую сагиттальную борозду (В. С. Шапкин, 1964; В. Ф. Забродская, 1965; А. И. Краковский, 1966).
Левая сагиттальная борозда является продолжением серповидной связки на висцеральной поверхности печени и содержит впереди в щели круглой связки круглую связку печени, а в заднем отделе — венозную связку Аранция, которая является облитерированным венозным протоком Аранция, функционирующим у плода между воротной веной и нижней полой.
Правая сагиттальная борозда проходит через ложе желчного пузыря кзади до поперечной борозды, а продолжением ее от поперечной борозды кзади служит борозда нижней полой вены.
По классическому описанию печень делится на правую (большую) и левую (меньшую) доли, или половины, по месту прикрепления серповидной связки. Однако с учетом деления кровеносных сосудов и желчных ходов внутри печени такое деление не является истинно анатомическим.
Кзади от поперечной линии расположена хвостовая доля, кпереди — квадратная.
Левая сагиттальная борозда фактически является границей деления печени на две половины, так как квадратную и хвостатую доли принято относить к правой половине.
Деление печени на четыре доли по внешним ориентирам предложено в 1884 г. Van Haller и принято в международной анатомической номенклатуре. Однако хирургов мало удовлетворяет деление печени лишь по внешним признакам, ибо для правильного выполнения резекции печени необходимо иссечение ткани в рамках определенных участков, не нарушив при этом ни желчеоттока, ни кровообращения соседних участков.
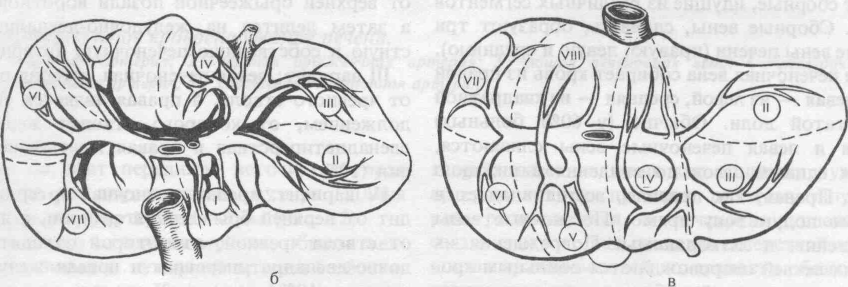
В последнее время получило наиболее широкое распространение деление печени на участки (сегменты) с учетом разветвления портальной системы, предложенное Coninaud (1957). По этой классификации печень делят на две половины: правую и левую, пять секторов и восемь сегментов.
Сегментом и сектором называется участок печени, имеющий относительно самостоятельное кровоснабжение, желчный отток, иннервацию и лимфообращение. Так называемые бессосудистые щели между этими образованиями являются условными, особенно в отношении сосудов, хотя анастомозы между желчными протоками в бороздах между долями, сегментами и секторами в большинстве случаев отсутствуют. Одним из важных моментов с хирургической точки зрения является обнаружение глиссоновой «ножки»: для каждого сегмента, сектора и доли это участок, где тесно прилегают друг к другу ветви воротной вены, печеночной артерии и печеночного протока, имеющие отношение к строго определенному участку печени, и окружен одной соединительнотканной оболочкой. Пережатие этой «ножки» во время операции или введение в сосуды красящего вещества (раствор метиленовой сини) вызывает изменение цвета соответствующего участка печени и этим уточняется граница резекции. Доступ к «ножке» обычно осуществляется со стороны ворот печени через борозды (портальные щели), являющиеся границами секторов и сегментов.
Деление печени по Купно
Половина печени
|
Сектор
|
Сегмент
|
Правая
|
Латеральный Парамедианный
|
VI, VII, V, VIII
|
Левая
|
Латеральный Парамедианный Дорсальный
|
II, III, IV, I
|
Специальные методы обследования пациентов с очаговыми поражениями печени.
УЗИ,
Компьютерная томография,
Артериальная селективная ангиография,
Радионуклидное сканирование с J131, Au193, Te99.
Клиника, диагностика, дифференциальная диагностика очаговых заболеваний печени, принципы лечения.
Различают бактериальные абсцессы печени, которые развиваются как осложнение общей гнойной инфекции, и паразитарные, возникающие чаще всего вследствие амебной дизентерии. Абсцессы печени наблюдаются у 4-5 больных из 10000 госпитализированных. Они возникают в любом возрасте, чаще встречаются у женщин. Важную роль в развитии абсцессов печени играет изменение общей сопротивляемости организма, наступающее при различных заболеваниях и других иммунодефицитных состояниях.
Этиология
Бактериальные абсцессы печени:
стафилококки, стрептококки и колибациллярная флора
Большая часть абсцессов печени является следствием метастазирования инфекции из гнойных очагов, локализующихся в других органах.
Возбудитель проникает в печень различными путями: система воротной вены (из любого очага в брюшной полости), печеночная артерия редко (при пиемии, септикопиемии, септическом эндокардите), билиарный путь (при восходящих холангитах, особенно при гнойных холангитах), холангиогенные абсцессы печени обычно бывают множественными; в результате травматических повреждений печени (источником инфекции становятся инородные тела, обрывки одежды, осколки ранящего предмета и т. д.), основой для формирования абсцесса при закрытой травме печени могут быть гематомы, образующиеся в глубине паренхимы при центральных разрывах печени.
Паразитарные абсцессы: следствие амебной дизентерии
Клиническая картина складывается из двух основных синдромов - синдрома гнойной интоксикации и синдрома местного поражения печени.
Синдром гнойной интоксикации:
гектическая температура и потрясающие ознобы, которые возникают в любое время суток, иногда по несколько раз.
Снижение температуры сопровождается проливным потом.
прогрессирует общая слабость, отсутствие аппетита.
Синдром поражения печени:
боли в области печени, могут распространяться на правую половину живота и грудную клетку.
По мере увеличения абсцесса он растягивает капсулу печени, что и приводит к значительному усилению болей, которые иррадиируют обычно в правое плечо и правую лопатку.
Анамнестические данные в большинстве случаев помогают определить в организме наличие первичного гнойного очага (гнойный холангит, деструктивный аппендицит и др.).
При пальпации живота обнаруживают увеличенную и болезненную печень. При поверхностно расположенных абсцессах печени болезненность особенно сильна. Отмечается и напряжение мышц передней брюшной стенки. Боль усиливается при глубоком вдохе на фоне пальпации.
Возможно бессимптомное течение абсцессов печени. На первый план в подобных случаях выступают симптомы общей интоксикации.
Абсцессы печени могут давать тяжелые осложнения, связанные с прорывом в соседние полости и органы: в брюшную полость, правую плевральную полость, легкое с образованием гнойников и бронхиальных свищей.
Диагностика
Анамнез (первичное (причинное) заболевание).
Клиника
ОАК: лейкоцитоз, отклонение формулы влево, увеличение СОЭ.
БАК: повышение активности трансаминаз, возрастание уровня билирубина.
Рентгеноскопия обнаруживает высокое стояние и ограничение подвижности правого купола диафрагмы. В редких случаях на обзорной рентгенограмме в полости больших гнойников печени обнаруживается газ и уровень жидкости.
Радиоизотопное исследование устанавливает зоны с отсутствием накопления радионуклида в месте абсцесса печени.
Ультразвуковая эхолокация и компьютерная томография позволяют выявить изменения в структуре печени и полость с содержимым абсцесса.
Диагностические пункции абсцесса печени целесообразно проводить под лапароскопическим контролем.
Дифференцировать абсцессы печени необходимо с поддиафрагмальными, подпеченочными гнойниками, нагноившимися кистами печени, гнойным холангитом, пилефлебитом, эмпиемой желчного пузыря, правосторонним паранефритом.
Лечение
Тактика лечения зависит от количества, величины абсцессов печени, наличия осложнений и сопутствующих заболеваний.
Большие пиогенные абсцессы печени подлежат операции - вскрытию и дренированию.
Чрезкожное пункционное дренирование абсцесса печени показано при четко установленной локализации единичного гнойника.
При наличии множественных мелких абсцессов печени у больных с резко нарушенными функциями печени и угрозой развития печеночной недостаточности для проведения интенсивной инфузионной и антибактериальной терапии катетеризируют пупочную вену.
Медикаментозная терапия включает рациональное назначение антибактериальных средств, дезинтоксикационную, инфузионную терапию, иммунокоррекцию, витаминотерапию.
Прогноз
Летальность при абсцессах печени велика, при одиночных абсцессах она составляет 25-40%, а множественные пиогенные гнойники печени почти всегда приводят больных к гибели.
Амебный абсцесс печени,
Амеба из кишечника попадает в печень через сосуды портальной системы => Застревая в мельчайших капиллярах печени => появление фокусов круглоклеточной инфильтрации => очаги некроза (фаза амебного гепатита). Превращение некротических очагов в гнойные полости часто происходит при участии бактериальных агентов, сопровождающих амеб. => микроабсцессы => крупные гнойные полости вмещающие до 1 л гноя.
Амебный абсцесс в начальных стадиях представляет собой значительную, серого цвета, зону некротизированной паренхимы печени, окруженную широким поясом гиперемии с небольшим фокусом разжижения в центре некроза. Пиогенная ободочка отсутствует. В более поздних случаях он превращается в полость с неровными обрывистыми внутренними стенками наполненную густым, содержимым из расплавленных тканей "шоколадного" цвета, а позже - жидким гноем без запаха "кофейного" цвета. При присоединении инфекции гной приобретает зловонный запах и бело-зеленоватую окраску. Основная локализация абсцессов - правая половина печени. В подавляющем большинстве они располагаются вблизи поверхности печени и чаще всего поддиафрагмально. Одной из причин этого, по-видимому, служит восходящий печеночный кровоток, связанный с присасывающим действием диафрагмы.
Клиническая картина - складывается из общих симптомов гнойной интоксикации, местных признаков поражения печени, реакции со стороны соседних органов и признаков амебного колита. Различают 2 клинические стадии заболевания - острую и хроническую.
Острая стадия:
1. Болевой синдром - является ведущим - боль в правом подреберье, колющая, интенсивная, с иррадиацией в правую лопатку, ключицу, поясничную область.
2. Воспалительный синдром - лихорадка неправильного типа, озноб, лейкоцитоз, нейтрифилез, ускорение СОЭ, возрастание титра, С реактивного белка, сдвиг р-ции Велегмана влево.
3. Диспептический синдром - обострение амебного колита с нарушением стула.
4. Признаки нарушения функции печени - истеричность склер, билирубинэктомия, - глобулиэмия и др.
При объективном обследовании пальпаторно можно определить болезненность в межреберье - она соответствует месторасположению гнойника, органиченная пастозность кожи в проекции абсцесса, определяется болезненность печени, увеличение ее размеров, местное напряжение мышц.
Рентгенологически: высокое стояние и ограничение подвижности правого купола диафрагмы. Полости с горизонтальным уровнем жидкости (редко, только при присоединении газообразной флоры). Поддиафрагмально расположенные абсцессы печени, вызывая реакцию со стороны плевры и легкого, нередко характеризуются картиной правостороннего реактивного плеврита и базальной пневмнонии.
В острой стадии при обширном амебном некрозе печени состояние больных крайне тяжелое, нарушается психика и развивается ступор.
Хроническая стадия болезни: - состояние больных удовлетворительное. Болевой, воспалительный и перитонеальный синдром не выражены. Печень остается болезненной, но значительно увеличивается. В зоне абсцесса появляется выбухание. Пораженная печень приобретает более плотную, или, при гигантских абсцессах, тугоэластическую консистенцию. Характерен вид больного - резкое исхудание, запавшие глаза и щеки, землянистый цвет кожи. В поздних стадиях развивается кахексия напоминающая раковую.
В ряде случаев наблюдаются атипичные формы клинического течения амебных абсцессов печени:
1. Плевро-легочная форма - возникающая в случаях подциафрагмальной локализации абсцесса. В клинической картине преобладают симптомы поражения легкого - боль в правом боку, кашель, выбухание правой половины грудной клетки, хрипы, шум; трения плевры, экссудат в плевральной полости, затемнение правого нижнего легочного поля при рентгеноскопии.
2. Почечная форма - возникает при расположении абсцесса вблизи нижне-латеральной поверхности печени, с вовлечением в процесс паранефральной клетчатки и почки. Характеризуется – болями в поясничной области, выбуханием этой зоны, дизурическими явлениями, появлением в моче лейкоцитов, эритроцитов, белка, цилиндров.
3. Септическая форма - проявляется симптомами общей гной интоксикации, а местные признаки отсутствуют. У больных наблюдается дихорадка с ознобами и др. признаки.
4. Кишечная форма - когда симптомы абсцесса печени затушовываются резкими проявлениями амебной дизентерии.
В качестве дополнительных методов диагностики амебного абсцесса печени применяются:
1. Рентгенологическое исследование печени в условиях пневмоперитониума.
2. Вазогепатография - спленопортография, трансумбиликальная портография, каваграфия, селективная ангиография.
3. Радиоизотопное гепатоскенирование.
4. Ультразвуковая биолокация - эхография.
5. Лапароскопия.
6. Нахождение амеб в фекалиях.
7. В трудных диагностических случаях прибегают к диагностике методом пробного лечения - хлорохином или метранидазолом. Отсутствие положительных результатов химиотерапии более недели должно вызвать сомнение в диагнозе.
8. Диагностическая пункция с последующим введением контрастного вещества для определения размеров полости и контроль за эффектом лечения.
Дифференциальный диагноз.
1. Рак печени (абсцессоподобная форма) - постепенное начало, особая плотность, бугристость, умеренная болезненность, стойкая желтуха. Данные пункционной биопсии и лапароскопии.
2. Острый гепатит - менее выражены - интоксикация, болевой и воспалительный синдромы. Отсутствие высокого стояния диафрагмы и ее регидности при рентгенологическом исследовании. Стойкая паренхиматозная желтуха.
3. Холецистит с холангитом - стойкая желтуха, в желчи элементы воспаления, приступообразные боли в правом подреберье, более тяжелое состояние, длительный печенсчньй анамнез.
4. Хронический гепатит, цирроз - признаки гепато-целлюлярной недостаточности, синдром портальной гипертннзии, длительное течение.
5. Нагноившийся эхинококк - анамнез, отсутствие дизентерии, эозинофилия, положительные аллергические реакции, данные УЗИ, лапароскопии, метод пробного лечения.
Осложнения:
1. Перфорация в свободную брюшную полость, в поддиафрагмальное пространство, в грудную клетку, желудочно-кишечный тракт, желчные протоки, полую, воротную вены, паранефральную клетчатку, подкожную клетчатку.
2. Перитонит без перфорации гнойника.
3. Профузное кровотечение из печени.
4. Остеомиелит XI-ХП ребер.
5. Прорыв гнойников в плевру, в легкое и бронх (печеночно-бронхиальнъй свищ) и в полость перикарда с развитием тампонады.
Летальность при развитии осложнений составляет 50-6056.
Лечение: Терапия комплексная консервативная с использованием средств против амебно-бацилярной инфекции, а также препаратов стимулирующих иммунитет.
Показание к операции:
1) Большой величины гнойная полость.
2) Неэффективность консервативного лечения без опорожнения гнойника.
3) Прорыв гнойника.
Цель хирургического вмешательства - эвакуация содержимого абсцесса путем вскрытия дренирования полости гнойника, либо путем пункции печеночного абсцесса и повторной аспирации гноя и введением антимикробных лекарственных средств.
Абсцессы печени вскрываются в зависимости от локализации чрезбрюшинным, чрезплевральным или комбинированным доступами.
Среди непаразитарных кист печени выделяют истинные и ложные.
Особенность истинных кист состоит в том, что стенку их изнутри выстилает эпителий. К ложным кистам относят остаточные полости, образующиеся после травм печени. Истинные кисты бывают одиночными (76%) и множественными (26%). При большем числе кист (а их иногда может быть несколько десятков) говорят о поликистозе печени, который является врожденным и нередко сочетается с кистами в почках.
Частота непаразитарных кист доходит до 2,0%>. В последние годы при жизни они стали выявляться чаще благодаря широкому распространению УЗИ.
Истинные кисты располагаются как в правой (60%) так и в левой (40%) долях печени. Размер их колеблется от нескольких миллиметров до 15-20 см и даже более. В клиническом течении кисты могут возникнуть осложнения (кровоизлияния, нагноение, разрыв, прорыв в желчные пути, озлокачествление и др.). При отсутствии осложнений кисты (и поликистоз) протекают бессимптомно и только при увеличении их размеров может выявляться гепатомегалия и пальпироваться округлое образование обычно с гладкой поверхностью и плотноэластической консистенцией. Для выявления кист используется УЗИ, с которого нужно начинать диагностику. Точность распознавания кист с помощью УЗИ достигает 98,5%, т. е. так же, как и при компьютерной томографии. При поликистозе точность диагностики обоих методов приближается к 100%.
Лечение кист в последние годы претерпело значительные изменения в связи с УЗИ, позволяющим не только выявить кисту, следить за динамикой ее роста, но и обеспечивать точность пункции кистозных образований.
При небольших кистах (диаметром до 3 см) хирургическое лечение не показано. В этих случаях проводится динамическое наблюдение. Лишь при заметном увеличении кисты предпринимаются необходимые меры активного воздействия. При кистах диаметром 5-6 см проводится пункционное закрытое лечение. После пункции кисты и удаления ее содержимого в полость вводят склерозирующие вещества (например, 90% спирт в количестве 1/2 от объема удаленной жидкости).
При кистах большого диаметра (6-10 см) прибегают к чрезкожному дренированию кист с введением в ее полость на протяжении 8-10 дней склеро-зирующих препаратов. Успех при таком лечении достигается у 90% больных. При рецидивных, больших и осложненных кистах используется оперативное лечение - резекция доли, атипичная краевая или секторальная резекция, геми-гепатэктомия. При нагноении кисты выполняется наружное дренирование. У больных с поликистозом при небольших размерах кист оперативное лечение не показано. Иногда выполняется «фенестрация» поверхностно расположенных кист с деэпителизацией их полости с помощью термокоагуляции. Отдельные большие кисты у лиц с поликистозом лечатся по общепринятым принципам лечения одиночных кист.
Эхинококкоз - хроническое заболевание, обусловленное поражением печени и других органов и тканей личинками ленточного гельминта эхинококка. Наиболее часто эхинококкоз встречается в Австралии, Новой Зеландии, Южной Америке, Северной Африке, Монголии, на Югe Европы. В СНГ преимущественно наблюдается на юге Украины и Казахстана, Северном Кавказе, Закавказье, Крыму, Молдавии, Бурятии, Якутии, Западной Сибири.
Этиология и эпидемиология.
Возбудитель гидативного эхинококкоза - ленточный глист. Полный жизненный цикл лентецов совершается со сменой двух хозяев (промежуточного хозяина (овцы, крупного рогатого скота, лошади, свиней, белки, а также человека), во внутренние органах которого и развивается личиночная (пузырчатая) стадия эхинококка. Хозяином второй, дефинитивной (окончательной), фазы, в организме которого созревает половозрелая стадия паразита является домашняя собака, волк, лисица, рысь и др.) Основной путь попадания в организм человека - пищеварительный тракт. Членики глиста или яйца, содержащие шестикрючньй зародыш (онкосферу), попав через рот в желудочно-кишечный тракт, освобождается от оболочки и внедряется в толщу слизистой оболочки желудка или кишки=>венозные или лимфатические сосуды=> воротная вена => оседают в печени.
ПАТАНАТОМИЯ
Киста паразита обычно имеет округлую форму. Стенка ее состоит из двух слоев: наружного, представленного кутикулярной оболочкой и внутреннего в виде зародышевой оболочки, так называемого, паренхимного слоя. Киста обычно окружена капсулой различной толщины, которая состоит из фиброзной ткани, образовавшейся в ответ на выделение паразитом токсины. Герминативный, зародышевый слой на протяжении всей жизни паразита образует зародышевые сколексы, из которых развиваются дочерние пузыри, а в последних внучатые. Зрелые сколексы обычно плавают в полостной жидкости материнского пузыря. Наблюдаются и бесплодные эхинококковые кисты, заполненные лишь одной прозрачной жидкостью. Паренхима печени в окружности эхинококкового пузыря обычно претерпевает изменение: атрофия печеночных долек, разрастание соединительной ткани, периваскулярный фиброз, появление грануляционной ткани. В желчных капиллярах наблюдается застой желчи.
Локализация в различных отделах печени: чаще в правой половине печени, на диафрагмальной и нижней поверхности печени одинаково часто (30%), в толще печени в 11% и на задней поверхности в 6%. Кисты в печени чаще бывают одиночными, но могут быть и множественными.
По мере увеличения кисты стенки ее обычно истончаются, что нередко сопровождается разрывом. В других случаях происходит уплотнение стенок, иногда с частичным или полным их обызвествлением, что наблюдается после гибели паразита. Эхинококковые кисты, расположенные внутри печени, могут вскрываться в желчные протоки. В случае присоединения инфекции и недостаточного дренирования кисты развивается воспалительный процесс по типу холангита или абсцесса печени.
Клиническая картина.
Начало заболевания протекает бессимптомно и обычно просматривается.
I стадия (начальная) - с момента попадания онкосферы в печень до первых клинических проявлений заболевания. (Эхинококковая киста в этот период находится в толще печени и имеет небольшие размеры). Состояние больных заметно не нарушается, они не предъявляют жалоб. Заболевание протекает скрытно и обнаруживается, как правило, случайно.
II стадия. - киста достигла значительных размеров или происходит быстрое ее увеличение, сопровождающееся натяжением глиссоновой капсулы. Ттупые, иногда интенсивные боли, чувство тяжести, давления, стеснение в правом подреберье, эпигастральной области или нижнем отделе грудной клетки. Нередко это сопровождается слабостью, общим недомоганием, ухудшением аппетита, быстрой утомляемостью, похуданием, одышкой.
Периодически появляются аллергические реакции, а виде повторяющейся крапивницы, поноса, тошноты, рвоты.
Объективно: увеличение печени, чаще правых ее отделов, а при множественных кистах - всех отделов органа, может определяться видимое выпячивание передней брюшной стенки, а при латеральном расположения ее - деформация реберной дуги и ребер на подобии горба. Увеличенная печень при пальпации плотная. На ее поверхности могут прощупываться выпячивания имеющие гладкую поверхность, полусферическую форму, обычно плотно-эластической консистенции. При обызвыствлении паразита - деревянистую. Реже - симптом флюктуации. Пальпация, как правило, безболезненна. В некоторых случаях, при поколачивании над областью расположения кисты определяется симптом "дрожание гидатид", характерный для эхинококкоза. С целью выявления его на область опухоли нужно положить II, III, IV пальцы левой кисти. При поколачивании короткими ударами по среднему из них, крайние пальцы ощущают своеобразную вибрацию наподобие дрожания студня, которое возникает вследствие перемещения дочерних пузырей, плавающих в толще кисты.
III стадия - симптомы осложнений эхинококкоза.
Осложнения.
1. Нагноение эхинококковой кисты - характеризуется сильным болевым синдромом в области припухлости. Киста увеличивается в размерах, становится более напряженной, резко болезненной при пальпации. Температура повышается до 40°, гектическая. Быстро нарастает интоксикация, сопровождающаяся потрясающим ознобом проливным потом, в дальнейшем может развиться септическое состояние. Возможен прорыв гнойника в плевральную, брюшную полость, забрюшинное пространство или околопочечную клетчатку. В более редких случаях гнойник опорожняется наружу или в один из полых органов (желудок, кишка, бронх).
2. Разрыв неинфицированной эхинококковой кисты является крайне тяжелым осложнением. Нередко разрыву кисты предшествует легкая травма. Разрыв кисты может произойти в момент врачебного осмотра. В этих случаях содержимое кисты вместе с дочерними пузырями изливается в брюшную полость, вызывая диссеминацию эхинококкоза. Такое осложнение сопровождается развитием коллаптоидного состояния и быстрым уменьшением прощупываемой опухоли. Нередко в этих случаях появляется мучительная крапивница и даже анафилактический шок. В легких случаях дело заканчивается появлением сыпи и зуда кожи.
3. Возможен: также прорыв и опорожнение эхинококковой кисты в желчньй пузырь, внутрипеченочные желчные ходы - при этом, развивается тяжелый приступ болей, как при желчекаменной болезни, холангит, желтуха.
4. При прорыве кисты в плевральную полоть, легкое или бронх появляется сильный кашель с мокротой, содержащий эхинококковые пузыри, обрывки кутикулярной оболочки, гнойный плеврит.
5. Прорыв кисты в желудок или кишку сопровождается появлением в каловых массах элементов эхинококковой кисти.
6. В связи со сдавленней, прогрессивно увеличивающейся кистой, расположенной в воротах печени, печеночных протоков и воротной вены может развиться обтурационная желтуха и асцит, симптом верхней или нижней полых вен.
Следует отметить, что такая последовательность в клиническом течении заболевания наблюдается не всегда, поэтому диагностика этого страдания в некоторых случаях бывает весьма затруднительной.
ДИАГНОСТИКА.
1. Анализ крови - эозинофилия, этот признак имеет место только при живом паразите, при обизвествленных или нагноившихся кистах он отсутствует. Это следует учитывать при пробе Анфилогова - после пальпации живой кисты происходит увеличение числа эозинофилов. Обычно после удаления паразита эозинофилия исчезает спустя 4-6 месяцев. Если же она остается в течение 1 года, то не исключено наличие остаточных кист или рецидива заболевания. Довольно постоянным при эхинококкозе является ускорение СОЭ.
2. Важное диагностическое значение имеют биологические тесты:
а) анафилактическая проба Каццони - реакция на местную анафилаксию. Для ее выполнения используют стерильный фильтрат эхинококковой жидкости человека или животных (0,1-0,2 мл внутрикожно). Если проба положительна, то в месте введения появляется зуд, интенсивное покраснение и отек кожи. Недостатком пробы является то, что бывают случаи положительного результата при отсутствии эхинококкоза.
б) В настоящее время для диагностики гельминтоза используют реакцию латекс-агглюпшации. Латекс представляет собой синтетическую смолу, которая в этой реакции используется в качестве адсорбента антигенов. Эта реакция бывает положительной у 97-98S& больных эхинококковом.
Кроме того, существуют и другие тесты. Например, реакция преципитации; реакция сколекс-преципитации, РСК, и другие, которые широко не используются в силу сложности их выполнения.
Рентгенография:
обызвествление стенок, кист,
увеличение размеров печени,
высокое стояние диафрагмы, ограничение ее подвижности и другие.
рентгеноконтрастное исследование сосудов (спленопортография, трансумбиликальная портография, селективная ангиогепатикграфия).
радиоизотопное исследование: соответственно локализации кисты определяются участки, в которых отсутствует поглощение радиоактивного изотопа.
УЗИ
лапароскопия.
ЛЕЧЕНИЕ. Экстренная операция:
1. Нагноение кисты.
2. Сдавление крупных сосудов, желчных протоков, полых органов с явлениями непроходимости.
3. Разрыв кисты.
Операция противопоказана в случаях:
I. Выраженная печеночная недостаточность.
2. Сердечно-сосудистая недостаточность.
Операции:
I. Эхинококктомия - вскрытие кисты, подшивание стенке ее стенок в передней брюшной, обработка полости, дренирование полости.
2. Эхинококкэктомия: - удаление кисты с сохранением фиброзной капсулы, с последующим капитоважем полости.
3. Идеальная эхинококкэктомия - удаление кисты с полным или частичным удалением фиброзной капсулы.
4. Резекция печени – при множественных близко расположенных друг к другу кистах.
5. Гемигепатэктомия - при полном разрушении доли.
Альвеококкоз - тяжелое, длительно протекающее заболевание с первичным поражением личинками альвеококка печени и исключительно редко других органов, сопровождающиеся довольно частым метастазированием в легкие и мозг.
Этиология и эпидемиология.
Возбудитель альвеококка - ленточный гельминт в стадии половой зрелости паразитирует в тонких кишках песца, лисицы, собаки, кошки, в стадии же личинки - у человека, мышевидных грызунов, андатры и других. Человек заражается при употреблении в пищу дикорастущих ягод, при питье воды из загрязненных водоемов, при обработке шкурок пушных зверей и при контакте с зараженными домашними животными, кошками, собаками.
Патогенез и патологическая анатомия.
Главной особенностью патогенеза альвеококкоза является инфильтрирующий рост пузырьков личинки гельминта, что приводит к проникновению их в желчные протоки и кровеносные сосуды с внутри- и внепеченочными метастазами в легкие, мозг, прорастанием в почки и другие органы и ткани.
Паразитарные узлы располагаются в любой части печени, но чаще в правой доле и достигают в диаметре до 30 см и массы до 5 кг. При многолетнем существовании в печени непораженная часть органа подвергается компенсаторной гипертрофии. Иногда узел распространяется до поверхности печени, проникает в ее связки, малый и большой сальник, забрюшинную клетчатку, диафрагму, правое легкое, заднее средостение, правый надпочечник и почку возможен прорыв пузырьков А в нижнюю полую вену, воротную и печеночную вены.
Узлы - очаги продуктивно-некротического воспаления с гноевидным, но стерильным содержимым, рост которых происходит преимущественно вдоль кровеносных, лимфатических сосудов и желчных ходов. Последнее обстоятельство иногда приводит к развитию желтухи.
Клиника и диагностика. В зависимости от анатомических особенностей поражения, следует различать
1 - Поражение одной половины печени
а) с одним узлом паразита; б) с несколькими узлами.
2 - Поражение обеих половин печени
а) с одним интермедиарным узлом
б) с несколькими узлами.
Осложнения: Прорастание в соседние органы, метастазы, желтуха, распад узла со стерильным содержимым, распад его с нагноением, прорыв узла в брюшную полость, полость, плевры, желчно-бронхиальный свищ.
По клиническому течению следует различать:
I. Раннюю бессимптомную форму.
2. типичную форму.
3. Атипичную форму а) с преобладанием диспептических расстройств, б) холециститоподобную.
При подозрении на альвеококкоз. очень важен эпидемиологический анамнез. Если больной 5-15 лет тому назад жил в эпидемическом очаге все эти годы был трудоспособен и в момент посещения врача продолжает работать, а печень у него плотна, как железо, диагноз несомненен. Этот симптом иногда является первым и очень важным.
Синдромы:
I. Болевой - бывает только в далеко зашедших случаях.
2.Слабость, похудание и снижение аппетита встречается через много лет после появления инвазии.
3. Синдром холестаза встречается вследствие сдавления желчных путей растущим паразитом. Болезнь рано проявляется желтухой, когда узел А локализуется в области ворот печени и приводит к сдавлению и прорастанию внепеченочных желчных путей.
4. Температурная реакция, как правило, нормальная и нередко остается таковой даже при распаде узла. Гематогенное инфицирование полостей распада у неоперированных больных встречается очень редко.
5. В поздних стадиях болезни появляются симптомы обусловленные прорастанием паразита в различные органы и ткани.
6. ОАК: эозинофилия, ускорение СОЭ.
7. БАК: диспротеинемия, в основном за счет глобулинов.
В диагностике альвеококкоза очень ценны внутрикожные пробы Кацциони и реакция агглютинации с латексом (которые бывают положительны в 85%).
Специальные методы диагностики:
1. Метод пункционной диагностики печени только тогда, когда исключается эхинококкоз.
2. Лапароскопия с пункционной биопсией, причем не только ставится диагноз, но и определяется величина, размер узлов, локализация. Это необходимо для определения оперативного доступа, а также решения вопроса об операбельности. У больных при лапароскопии можно увидеть на темном фоне печени белесоватые или перламутрово-желтые пятна, прикосновение к которым дает ощущение необыкновенной плотности.
3. Обзорная рентгенография печени - можно увидеть обизвествление паразитов в виде известковых образований или тонкого кружевного рисунка.
4. Ангиографические методы исследования - гепатография на фоне пневмоперитониума, спленопортография, целиакография, каваграфия, умбилинальная портогепатография. Эти методы дают возможность а) определить контуры увеличенной печени, б) определить отдельные узлы, в) определить бессосудистые участки печени.
5. Скенирование печени. - При этом исследовании удается увидеть дефекты накопления изотопов в печеночной ткани на месте узлов.
6. Ультразвуковое исследование печени.
7. КТ - печени.
Дифференциальная диагностика.
I. Гидативный эхинококк - много общих черт - длительность течения, эозинофилия, положительные иммунные тесты, но необыкновенная плотность прощупываемых узлов, данные лапароскопической картины и биопсийного материала позволяет правильно поставить диагноз, обизвествление паразитов происходит также длинно, сферическое, компактное, при эхинококкозе и "брызги" или "кружева" при альвеококкозе.
2. Рак печени и метастазы злокачественных опухолей в печень - диф.диагноз проводится на основании длительности течения, а также отсутствия признаков раковой интоксикации, кахексии у больных при наличии плотной бугристой печени. Лапароскопия с пункционной биопсией - метод выбора при постановке правильного диагноза.
3. Некоторые виды цирроза печени - в отличие от А. Характеризуется выраженными явлениями гепато-целлюлярной недостаточности, симптомом гиперспленизма, относительно быстрым прогрессированием.
Лечение: А печени в настоящее время может быть радикально извлечен только хирургическим путем. К сожалению, несмотря на большие успехи в диагностике А печени инкурабвльность больных продолжает оставаться катострофической - операбельность составляет 15-20%. Речь идет, конечно, о радикальных операциях, когда паразит удаляется полностью в пределах здоровых тканей. Вопрос о характере операции при А решается после вскрытия брюшной полости. В связи с этим выполняют следующие операции:
1. Радикальные операции - паразит удаляется полностью.
а) Резекция печени
б) Резекция вылущивания
в) Вылущивание паразитарного узла
2. Условно-радикальные операции - при которых паразитарный узел удаляется почти полностью, а оставшийся небольшой участок
паразита инфильтрируют паразитотропными средствами.
а) Условно-радикальные резекции
б) Условно-радикальные резекции - вылущивание
в) Условно-радикальные вылущивания.
3. Паллиативные операции - при которых резекция производится в пределах паразитарной ткани (кускование).
4. Консервативные операции.
а) Обкалывание паразита антипаразитарными средствами
б) нипельный дренаж с последующей химиотерапией
в) инфузия антипаразитарных средств в сосуды печени
г) введение антипаразитарных средств с помощью безыгольного инъектора. Для местной химиотерапии А. в настоящее время применяют 0,1% раствор трипафлавина или акрифламина в количестве 20 мл. Для осуществления общей антипаразитарной терапии используются левомизол и мебепризол, которые в экспериментах оказались очень эффективными.
5. Операции направленные на ликвидацию осложнений А.
а) Кавернотомия с дренированием
б) Операция при прорыве очага распада
в) Желчеотводящие операции
г) Операции при асците
д) Операции при гнойно-желчных свищах.
б. Различные комбинированные (одно- и двухэтапные) оперативные вмешательства.
4. Хирургические болезни тонкой и ободочной кишок.
Топографическая анатомия, классификация заболеваний тонкой и ободочной кишок, патофизиология, клиника, диагностика (специальные методы обследования), дифференциальная диагностика, лечение. Дивертикул Меккеля – клиническое значение. Болезнь Крона. Неспецифический язвенный колит. Синдром короткого кишечника. Понятие, клиника, диагностика, принципы лечения.
Тонкая кишка начинается от привратника желудка и доходит до слепой кишки, имея длину 5—6 м и диаметр 2,5—4 см. В ней выделяют двенадцатиперстную, тощую и подвздошную кишку.
Тощая и подвздошная кишка располагаются интраперитонеально, имеют длинную брыжейку, фиксирующую их к задней стенке живота.
Слизистая оболочка тонкой кишки покрыта многослойным цилиндрическим эпителием, имеет множество ворсин, увеличивающих ее всасывательную поверхность. Слизистая оболочка собрана в поперечные (керкринговы) складки, придающие ей характерный вид. Тонкая кишка имеет хорошо выраженный мышечный слой, обеспечивающий ее моторно-эвакуаторную функцию.
Артериальное кровоснабжение кишки осуществляют интестинальные ветви верхней брыжеечной артерии, широко анастомозирующие между собой и образующие аркады первого, второго и третьего порядка. Отток крови происходит через вены, сопровождающие одноименные артерии и впадающие в верхнюю брыжеечную вену, участвующую в формировании воротной вены. Отток лимфы происходит по лимфатическим сосудам в брыжеечные лимфатические узлы, расположенные у стенки кишки, далее в лимфатические узлы корня брыжейки.
Функции тонкой кишки: секреторная, эндокринная, моторная, всасывательная, выделительная и иммунокомпетентная. Слизистая оболочка тонкой кишки секретирует в сутки около 1,5—2 л сока, содержащего дисахаридазы, пептидазу, энтерокиназу, щелочную фосфатазу, нуклеазу, катепсины, липазу, участвующие в расщеплении пищевого химуса до моносахаридов, жирных кислот и аминокислот. Эти конечные продукты переваривания пищи всасываются ворсинками слизистой оболочки вместе с водой (до 8,5 л/с) и электролитами. Кроме того, в тощей кишке всасываются жирорастворимые витамины, железо, цинк, кальций, фолаты, а в подвздошной — кобаламин (витамин В12) и желчные кислоты. Последние участвуют в энтеро-гепатической циркуляции. Продвижение пищевого химуса по кишке осуществляется благодаря сокращению мышц кишечной стенки, через которую в просвет кишки могут выделяться соли и некоторые органические вещества. Тонкая кишка секретирует ряд гормонов: секретин, холе-цистокпнин, соматостатин, вазоинтестинальный пептид (VIP), мотилин, гастрин, гастроинги-бирующий полипептид (GIP) и другие, участвующие в регуляции многочисленных функций органов пищеварительной системы.
Структурной основой иммунной системы слизистых оболочек является лимфоидная ткань, ассоциированная со слизистыми оболочками (MALT), в том числе и тонкой кишки. В этой системе выделяют индуктивные и эффекторные зоны. К. индуктивной зоне относят пейеровы бляшки, где происходит презентация антигена, откуда антигенпрезентирующие клетки и антиген-реактивные Т- и В-лимфоциты поступают в лимфоциркуляцию, а затем — в кровь. Из крови они мигрируют в собственную пластинку слизистой оболочки (эффекторный отдел). Иммунные реакции опосредуются иммуноглобулином А.
Толстая кишка (intestinum grassum) включает слепую кишку (cecum), восходящую ободочную (colon ascendens), поперечную ободочную (colon transversuni), нисходящую ободочную (colon descendens), сигмовидную ободочную (colon sigmoidetim) и прямую (rectum) кишку. Длина ободочной кишки 1—2 м, диаметр 4—6 см. Продольные мышцы кишки концентрируются в виде трех параллельных друг другу лент (свободной, брыжеечной и сальниковой). Ширина каждой из них около 1 см. Они тянутся от места отхождения червеобразного отростка до начальной части прямой кишки, поэтому кишка как бы гофрируется, образуя выпячивания — гаустры. Вдоль свободной и сальниковой мышечных лент располагаются сальниковые отростки (жировые привески). Внутренний (циркулярный) мышечный слой сплошной. Слизистая оболочка толстой кишки в отличие от тонкой кишки не имеет ворсинок. Подслизистая основа представлена рыхлой соединительной тканью, содержащей основную массу сосудов.
Восходящая ободочная кишка расположена мезоперитонеально, но иногда покрыта брюшиной со всех сторон (интраперитонеальное расположение), имея в таком случае короткую брыжейку. В правом подреберье кишка образует печеночный изгиб и переходит в поперечную ободочную кишку длиной 50—60 см. Поперечная ободочная кишка покрыта со всех сторон брюшиной, имеет длинную брыжейку, ее передняя поверхность сращена с большим сальником. В левом подреберье кишка образует левый (селезеночный) изгиб и переходит в нисходящую ободочную кишку, которая обычно расположена мезоперитонеально, иногда — интраперитонеально, имея в таком случае короткую брыжейку. Нисходящая ободочная кишка переходит в сигмовидную ободочную кишку, располагающуюся интраперитонеально (на брыжейке).
Кровоснабжение правой половины ободочной кишки осуществляют сосуды, отходящие от верхней брыжеечной артерии: подвздошно-ободочная (a. ileocolica), правая ободочная (a. colica dextra) и средняя ободочная (a. colica media) артерии.
Левая половина ободочной кишки (нисходящая и сигмовидная кишка) снабжается кровью из нижней брыжеечной артерии. Левая ободочная артерия (a. colica sinistra) анастомозирует с ветвью средней ободочной артерии, образуя при этом дугу Риолана. Две-три сигмовидные артерии (аа. sigmoideae) кровоснабжают сигмовидную ободочную кишку.
Отток венозной крови происходит по одноименным с артериями венам в верхнюю и нижнюю брыжеечные вены, которые участвуют в формировании воротной вены (v. porta).
Лимфоотток от ободочной кишки происходит через лимфатические сосуды и узлы, расположенные по ходу артерий, питающих кишку, в лимфатические узлы, лежащие по ходу верхней и нижней брыжеечных артерий.
Функции ободочной кишки. Ободочная кишка выполяет моторную, всасывательную, выделительную функции. Важнейшими функциями являются: 1) всасывание и рециркуляция некоторых пищевых компонентов: 2) формирование и выведение фекалий. В ободочной кишке происходит всасывание жидкого содержимого, поступающего из тонкой кишки. За 24 ч в нее поступает 1000—1500 мл содержимого, выводится с фекалиями — не более 100—150 мл.
Классификация хирургических заболеваний тонкой кишки
I. Аномалии развития
П. Дивертикулы
Нарушения кровообращения (острые и хронические)
Воспалительные заболевания
Непроходимость кишечника
Опухоли
а) доброкачественные
б) злокачественные
Травмы
Свищи
Последствия хирургического лечения (синдром "короткой кишки")
Дивертикулы тонкой кишки
Выпячивание кишечной стенки в виде слепого мешка называют дивертикулом, распространенность дивертикулеза — 1 %, поданным аутопсий, и 2 %, по данным энтерографии. Дивертикулы, как правило, располагаются в тощей кишке, реже — в подвздошной, они бывают единичными и множественными (дивертикулез). Дивертикулез обнаруживают у 75 % больных. Размеры дивертикулов варьируют от 3—5 мм до 4—5 см, они встречаются чаще у мужчин.
Врожденные (истинные) дивертикулы имеют все слои кишечной стенки и расположены обычно на противобрыжеечной стороне, приобретенные (ложные) — не имеют мышечной оболочки и чаще всего расположены на брыжеечной стороне кишки, где проходят сосуды (как и в толстой кишке). Натяжение стенки кишки спайками на ограниченном участке ведет к формированию тракционных дивертикулов.
Осложнения. Дивертикулы тонкой кишки протекают бессимптомно, пока в результате бактериальной контаминации не развиваются воспаление (дивертикулит) и последующие осложнения, наблюдающиеся у 6—10 % больных. Наиболее частым из них является кровотечение. Они бывают массивными и повторными. У больных с дивертикулами тонкой кишки и меленой надо убедиться, что кровотечение происходит именно из этих образований. Среди диагностических методов, которые помогут установить источник кровотечения, более эффективны зондовая энтерография, радио-нуклидное исследование и селективная ангиография (при дебите кровопо-тери свыше 0,5—2 мл/мин).
Реже встречаются перфорация кишки на фоне острого дивертикулита, непроходимость, обусловленная спаечным процессом, связанным с дивер-тикулитом, а также кистозный пневматоз.
Операцией выбора при дивертикулезе является резекция пораженного участка кишки с анастомозом конец в конец. При одиночных дивертикулах возможна операция дивертикулэктомии. Для выявления дивертикулов тонкую кишку раздувают во время операции, вводя воздух через назо-энтеральный зонд.
Специфическим видом истинного дивертикула является МЕККЕЛЕВ ДИВЕРТИКУЛ, встречающийся у 2—5 % людей (соотношение мужчин и женщин 3:2). Дивертикул располагается на подвздошной кишке на расстоянии от 10 до 150 см от илеоцекального угла (в среднем 40 см у детей и 50 см — у взрослых), имеет диаметр 0,5—2 см и длину от 1 до 26 см (обычно 3—5 см).
Стенка дивертикула имеет то же строение, что и подвздошная кишка, но у 20—30 % больных обнаруживают гетеротопические островки слизистой оболочки желудка, двенадцатиперстной кишки, ткани поджелудочной железы или стенки толстой кишки (изолированные или в сочетании).
Осложнения.
1) пептические (гетеротопическая ткань слизистой оболочки желудка выделяет соляную кислоту и пепсин, что приводит к образованию язв на границе со слизистой оболочкой тонкой кишки);
2) воспалительные (флегмонозный, гангренозный, перфоративный дивертикулит);
3) кишечная непроходимость, возникающая в результате заворота, инвагинации, спаечного перивисцерита;
4) опухолевые
5) грыжа Литтре (меккелев дивертикул входит в состав грыжевого содержимого)
Кровотечения из меккелева дивертикула проявляются, как правило, у молодых в виде гипохромной анемии или повторной мелены в течение 1 — 3 дней. Характерными являются рецидивы кровотечений с промежутками от 2—3 дней до 6 мес.
При остром дивертикулите больные жалуются на острую боль в животе, тошноту, повышение температуры тела. При объективном исследовании находят напряжение мышц брюшной стенки и симптомы раздражения брюшины, как и при остром аппендиците.
Перфорация дивертикула возникает вследствие изъязвления дивертикула, а также пролежня стенки каловым камнем или инородным телом. При перфорации развивается диффузный перитонит с характерной для него клинической картиной.
При хроническом дивертикулите спаечный процесс в брюшной полости способствует развитию кишечной непроходимости, которая может возникнуть и на фоне инвагинации дивертикула, заворота кишки вокруг фиброзного тяжа (облитерированного остатка желчного протока). Ущемление меккелева дивертикула (грыжа Литтре) чаще всего протекает по типу пристеночного (без развития полной кишечной непроходимости) и наблюдается при паховых (50 %), пупочных (20 %), бедренных (20 %) и послеоперационных грыжах (10 %).В стенке дивертикула обнаруживают иногда доброкачественные (лейомиома, фиброма, неврома, липома, гемангиоэпителиома) и злокачественные опухоли (лейомиосаркома, карциноид, аденокарцинома).
Основным методом диагностики дивертикула является зондовая энтерография. При этом обнаруживают дополнительную тень в виде трубки или мешка, расположенную рядом с подвздошной кишкой и связанную с ней. Избирательное накопление изотопа в клетках слизистой оболочки желудка позволяет использовать радионуклидный метод для визуализации эктопированных участков слизистой оболочки в стенке дивертикула.
Хирургическое лечение показано при осложнениях дивертикула. Основным типом операции является клиновидная резекция подвздошной кишки с дивертикулом и ушиванием образовавшегося дефекта двухрядным швом. Дивертикулэктомию необходимо проводить и при случайном обнаружении этого заболевания во время внутрибрюшных операций.
Болезнь Крона
Болезнь Крона относят (вместе с неспецифическим язвенным колитом) к группе хронических воспалительных заболеваний желудочно-кишечного тракта неизвестной этиологии. Синонимами этого названия являются "региональный", "стенозирующий", "сегментарный" энтерит (колит), "терминальный илеит".
Этиология и патогенез. Причина болезни Крона окончательно не выяснена. Предполагают, что это полиэтиологическое заболевание с монопатогенетическим механизмом развития. В качестве вероятных этиологических факторов указывают на следующие:
а) инфекционный (микобактерии туберкулеза, псевдомоны, вирус кори);
б) аллергический (пищевая аллергия на молочный белок, гидратированные жиры, вкусовые добавки, дисахариды);
в) курение (увеличивает вероятность заболевания в 4 раза);
г) генетический (дефект в 16-й хромосоме, по-видимому, объясняет случаи заболевания у родственников первой степени родства, характеризующиеся идентичной локализацией и вариантом клинического течения болезни).
АУТОИММУННЫЙ МЕХАНИЗМ:
связь с определенными HLA-антигенами (в России установлена положительная ассоциация с антигенами A3 и В14, а также отрицательная ассоциация с антигеном Aw 19);
лимфоплазматическая инфильтрация в очаге поражения (патогномоничным морфологическим признаком болезни Крона считают эпителиоидную гранулему, поражающую все слои стенки кишки);
наличие противотканевых антител (обнаружены противотолстокишечные аутоантитела у 60—75 % больных, значительно реже у них находят ANCA — антинейтрофильные цитоплазматические антитела);
системность патологического процесса (кроме пищеварительной трубки обнаруживают внекишечные поражения — полиартрит, анкилозирующий спондилоартрит, язвенно-некротический дерматит, тиреоидит, иридоциклит, склерозирующий холангит и др.);
эффективность при лечении кортикостероидами и иммуносупрессорами.
Классификация болезни Крона
1. По локализации поражения:
а) изолированные (эзофагит, гастрит, дуоденит, еюнит, илеит, колит, проктит);
б) сочетанные (илеоколит и т. д.).
2. По клиническому течению:
а) с преобладанием симптомов воспаления (острого или хронического);
б) сегментарные стриктуры кишки;
в) свищи (одиночные, множественные; наружные или внутренние).
Осложнения: кишечная непроходимость, перфорация, абсцесс, кишечное кровотечение, токсическая дилатация толстой кишки, стеноз мочеточника, гидронефроз, рак, фистулы, недержание газов и кала.
Внекишечные проявления:
а) связанные с илеоколитом (периферический артрит, анкилозирующий спондилит, узловатая эритема, гангренозная пиодермия, увеит, иридоциклит, склерит, афтозный стоматит);
б) связанные с нарушением кишечного пищеварения (мальабсорбция, холелитиаз, уролитиаз, остеопороз);
в) неспецифические (жировая дистрофия печени, первично-склерозирующий холангит, хронический гепатит, холангиокарцинома, амилоидоз, пептическая язва).
Клиническая картина.
лихорадка,
диарея,
боль в животе,
прогрессирующее похудание.
Осложнения:
Рубцовые стриктуры,
наружные и внутренние свищи,
внутрибрюшинные и тазовые абсцессы.
Диагностика:
УЗИ -сегментарное утолщение стенки полого органа до 8—10 мм.
лейкоцитоз, анемия (чаще железодефицитная, иногда обусловлена дефицитом и витамина В]2, и фолиевой кислоты),
гипопротеинемия, гипоальбуминемия, высокий С-РБ, увеличение СОЭ и количества тромбоцитов.
высокий ферритин и трансферрин, низкое содержание В,2, фолиевой кислоты, цинка и магния.
При радионуклидном исследовании с Se отмечают нарушение энтерогепатической циркуляции желчных кислот и их обмена.
Лечение. Из рациона исключают продукты, способствующие обострению (сахарозу, лактозу), грубые пищевые волокна (при тонкокишечной локализации), восполняя дефициты железа, фолиевой кислоты, витамина В|2, жирорастворимых витаминов, цинка, кальция.
Медикаментозное лечение включает:
а) симптоматическую терапию боли, диареи, анемии;
б) противовоспалительную терапию салицилатами (сульфосалазин 2—4 г/сут при поражении толстой кишки, месалазин 1,2—3,2 г/сут при тонкокишечной локализации), трихополом 1,5 г/сут, ципрофлоксацином 0,5—1,0 г/сут;
в) иммунодепрессанты: преднизолон 160—240 мг/сут, гидрокортизон 300—450 мг/сут, азатиоприн до 200 мг/сут, циклоспорин 4 мг/кг массы тела/сут;
г) перспективным методом терапии считают иммуномодуляцию с применением антицитокиновой стратегии, направленной на блокаду отдельных медиаторов воспаления и использованием противовоспалительных регуля-торных цитокинов (моноклональные антитела к TNF , CD4+ , препарат ре-комбинантного IL-10, антагонисты рецепторов IL-1, ингибиторы IFN-(противовоспалительный медиатор IL-11).
Показания к хирургическому лечению
служит неэффективность медикаментозной терапии ,
появление внекишечных проявлений заболевания ,
полная или частичная кишечная непроходимость ,
другие осложнения (рак, кишечное кровотечение, фистулы, токсическая дилатация толстой кишки),
перианальные проявления.
Синдром "короткой кишки"
Синдром возникает после различных операций с резекцией тонкой кишки, производимых по поводу болезни Крона, травмы, опухоли, тонкокишечной непроходимости, острой мезентериальной ишемии, радиационных поражений.
Развитие синдрома зависит от длины резецированного участка тонкой кишки, а особенности клинической картины — от того, какая кишка (тощая или подвздошная) была резецирована, сохранился ли илеоцекальный клапан.
Условием для развития синдрома "короткой кишки" служит удаление более 25 % длины тонкой кишки. Несмотря на возникающие компенсаторные изменения (гипертрофия и гиперплазия слизистой оболочки оставшейся части кишки), у большинства больных отмечается диарея и мальабсорбция. Специфические дефициты из-за нарушения всасывания нутриентов зависят от места резекции.
Клиническая картина и диагностика. Выделяют следующие фазы заболевания:
острый период (от нескольких недель до нескольких месяцев),
фаза субкомпенсации (от полугода до 2 лет),
фаза адаптации (через 2 года и более после операции).
Острый период характеризуется преимущественной потерей жидкости и электролитов (до 6 л в сутки).
В более поздние сроки после операции наблюдают профессирующее снижение массы тела вплоть до истощения, хронический авитаминоз, микроэлементную недостаточность, которые проявляются общей слабостью, сонливостью, парестезиями, дерматитом, анемией. В связи с истощением запаса желчных кислот возможно развитие холелитиаза. На фоне дегидратации и ги-пероксалатурии появляется уролитиаз.
При легкой степени его выраженности больных беспокоят боли в животе неопределенной локализации, метеоризм, периодически диарея. Дефицит массы тела до 5 кг без тенденции к его снижению.
При средней степени выраженности имеются стойкие нарушения функции кишечника: метеоризм, боли в животе, диарея до 5 раз в сутки, масса тела снижается на 5—10 кг.
Тяжелая степень синдрома "короткой кишки" характеризуется значительным нарушением обмена веществ, что выражается в потере массы тела более 10 кг, наличии остеопороза, эндокринной недостаточности и безбелковых отеков.
Лечение. В острую фазу необходимо проводить адекватную коррекцию водно-электролитных нарушений, высококалорийное (до 3000 ккал/сут) парентеральное и энтеральное питание сбалансированными диетами (энпи-тами).
На этапе хронической фазы показано дробное питание (частое и малыми порциями) с исключением молока и сахара и ограничением жира и высоким содержанием пектина. Для регуляции частоты и характера стула применяют имодиум, холестирамин (связывает желчные кислоты), антисекреторы (блокаторы Н2 рецепторов гистамина) — при секреторной диарее, сочетая с парентеральным введением микроэлементов, водо- и жирорастворимых витаминов, а также витамина В12.
Пектиновые добавки к пище замедляют эвакуацию из желудка, связывают желчные кислоты, замедляют гастроцекальный транзит, стимулируют пролиферацию клеток слизистой оболочки тонкой кишки.
Профилактика. Адаптация больного и его реабилитация протекают быстрее и легче, если во время операции сохраняют илеоцекальный клапан, проксимальные 20—40 см тощей кишки и дистальные 20—40 см подвздошной кишки. Поэтому во время любой операции, связанной с резекцией или шунтированием (выключением) тонкой кишки, необходимо стремиться сохранить больному "каждый сантиметр" жизнеспособной кишки.
НЕСПЕЦИФИЧЕСКИЙ ЯЗВЕННЫЙ КОЛИТ
Неспецифический язвенный колит представляет собой диффузный воспалительный процесс в слизистой оболочке прямой и ободочной кишки с развитием язвенно-некротических изменений. Болезнь характеризуется кровавым поносом, который обостряется и прекращается без видимой причины.
Этиология и патогенез. Этиология заболевания изучена недостаточно. Полагают, что инфекция является непрямым триггерным фактором, имеющим связь с изменением и значительным увеличением кишечной микрофлоры в кишечнике. Известна роль аллергии в развитии процесса: исключение из питания пищевых аллергенов (молоко, яйца) приводит к улучшению клинического течения заболевания.
В сыворотке крови больных неспецифическим язвенным колитом можно обнаружить специфические антитела к слизистой оболочке толстой кишки. Такие же антитела обнаруживаются и у здоровых людей. Прямых доказательств роли антител в патогенезе язвенного колита нет, как нет и убедительных доказательств аутоиммунной природы заболевания.
Клиническая картина и диагностика. Клиническая картина зависит от распространенности поражения, клинической формы неспецифического язвенного колита, наличия или отсутствия осложнений. Различают острую скоротечную, хроническую постоянную и хроническую рецидивирующую ф о р м ы . По тяжести клинических проявлений болезни выделяют тяжелую форму, характерную для обширного поражения толстой кишки, средней тяжести и легкую, проявляющуюся преимущественно поражением только прямой кишки. Ведущие симптомы — диарея и выделение крови (кровавая диарея).
Наиболее тяжело протекает острая форма неспецифического язвенного колита, при которой толстая кишка поражается почти тотально. Она развивается бурно, сопровождается синдромом "токсической мегаколон" (резкое расширение пораженной кишки, нарушение перистальтики). Токсическая
дилатация толстой кишки обусловлена повреждением нервного сплетения в стенке кишки, дистрофией мышечных волокон, электролитными нарушениями, сопровождается нарушением защитного барьера слизистой оболочки, повышением проницаемости стенки кишки по отношению к токсинам и микроорганизмам, что может привести к сепсису и перитониту даже без перфорации стенки толстой кишки. Смерть может наступить в первые дни заболевания (молниеносная форма) или в ближайшие месяцы. Летальность достигает 20 %.
У пациентов отмечаются сильные боли по всему животу, тенезмы, рвота, высокая температура тела. Живот вздут, болезнен при пальпации по ходу толстой кишки. У 10 % больных наблюдается понос до 40 раз в сутки с выделением крови, слизи, гноя. Состояние характеризуется синдромом системной реакции на воспаление: тахикардией, тахипноэ, высоким лейкоцитозом со сдвигом лейкоцитарной формулы влево, высокой СОЭ, снижением уровня гемоглобина, гематокрита, количества эритроцитов. Нарушается водно-электролитный баланс и кислотно-основное состояние, развивается авитаминоз. Быстро наступает значительная потеря массы тела.
Острая форма неспецифического язвенного колита нередко сопровождается тяжелыми осложнениями: массивным кровотечением (5—6 %), токсической дилатацией (2—6 %), реже перфорацией толстой кишки. Кровотечение может быть настолько сильным, что возникают показания к экстренной операции.
У подавляющего большинства больных поражение ограничивается прямой и сигмовидной кишкой. Обычно развивается хроническая рецидивирующая форма неспецифического язвенного колита, характеризующаяся сменой периодов обострений и ремиссий, причем периоды ремиссий могут продолжаться несколько лет.
Обострение заболевания провоцируют эмоциональный стресс, переутомление, погрешность в диете, применение антибиотиков, слабительных средств и др. В периоды обострения клиническая картина напоминает таковую при острой форме процесса. Затем все проявления болезни стихают, патологические выделения постепенно прекращаются. Исчезает понос, уменьшается количество крови, гноя и слизи в испражнениях. Наступает ремиссия заболевания, во время которой больные, как правило, никаких жалоб не предъявляют, однако стул обычно остается неоформленным.
При хронической непрерывной форме неспецифический язвенный колит, начавшись остро или исподволь, без ремиссий, медленно, но неуклонно прогрессирует.
Для любой формы неспецифического язвенного колита характерны кровавый понос, анемия, боли в животе, повышение температуры в период обострения. Среди других внекишечных проявлений заболевания отмечают артриты и артралгии, остеопороз, узловатую эритему, увеит, афтозный стоматит, склерозирующий холангит, замедление роста и полового созревания. Тяжелое течение процесса сопровождается гипоальбуминемией, повышением уровня р- и у- глобулинов. Большие потери жидкости и электролитов вследствие поноса приводят к нарушениям водно-электролитного баланса, обезвоживанию и гипокалиемии.
Дифференциальная диагностика. Неспецифический язвенный колит дифференцируют от дизентерии (бактериологические и серологические исследования), проктита, болезни Крона.
Лечение. Консервативное лечение неспецифического язвенного колита включает диету с преобладанием белков, ограничением количества углеводов, исключением молока; назначают десенсибилизирующие средства и ан-тигистаминные препараты; витамины (А, Е, С, К, группы В). Хорошие результаты дает лечение сульфасалазином и его аналогами, обладающими антибактериальными и иммуносупрессивными свойствами. Одновременно назначают кортикостероидные гормоны (преднизолон, гидрокортизон, дек-саметазон): преднизолон внутрь по 20—40 мг в день и в виде микроклизм (по 20 мг два раза в день), при тяжелой форме — внутривенно. Назначают парентеральное питание, инфузионную терапию для корригирования потерь воды, электролитов, восстановления кислотно-основного состояния. При снижении гемоглобина до 100 г/л показано переливание компонентов жрови. Иммуносупрессоры (азатиоприн, циклоспорин и др.) применяют в случаях гормональной резистентности для уменьшения доз кортикостероидов, а также для снижения вероятности рецидива заболевания.
Хирургическое лечение показано при развитии осложнений, угрожающих жизни больного (профузное кровотечение, перфорация кишки, токсическая дилатация). При тяжелой форме болезни операция показана, если интенсивное лечение в течение 5 дней не принесло успеха. Показания к хирургическому лечению возникают также при непрерывном или часто обостряющемся течении заболевания, не купирующемся консервативными мероприятиями.
5.Болезни прямой кишки.
Топографическая анатомия, методы исследований прямой кишки, классификация заболеваний, этиопатогенез, клиника, диагностика и лечение геморроя, полипов, выпадения, свищей, парапроктита. Трудности и ошибки диагностики, лечение.
Прямая кишка является терминальным отделом кишечника. Она расположена в заднем отделе полости малого таза, длина кишки 15—16 см. В прямой кишке выделяют надампулярный (ректосигмоидный) отдел, ампулу (ампулярный отдел) и заднепроходный (анальный) канал. В ампуле различают верхне-, средне- и нижнеампулярный отделы. Нижнеампулярный отдел прямой кишки переходит в анальный канал длиной 2,5—4 см и заканчивается задним проходом. Прямая кишка покрыта брюшиной (серозной оболочкой) только в надампулярном отделе. Под серозной оболочкой находится субсерозная основа. Ниже кишка расположена экстраперито-неально к покрыта фасцией. Под тазовой брюшиной прямая кишка окружена клетчаткой, расположенной в тазово-прямокишечных и седалищно-прямокишечных ямках (пространствах). В отличие от других отделов толстой кишки прямая кишка не имеет гаустрации, ее продольный мышечный слой не собран в ленты, а равномерно распределен по всей окружности.
Слизистая оболочка прямой кишки покрыта цилиндрическим эпителием. В нижнеампулярном отделе прямой кишки слизистая оболочка образует продольные складки — заднепроходные столбы (морга-ниевы колонны), у основания которых находятся заднепроходные (анальные) пазухи. В эти пазухи открываются протоки анальных желез, вырабатывающих слизь. В анальном канале слизистая оболочка покрыта многослойным плоским эпителием. Границей между цилиндрическим эпителием нижнеампулярного отдела кишки и плоским эпителием анального отдела служит зигзагообразная прямокишечно-заднепроходная (аноректальная) линия. Анальный канал окружен внутренним и наружным сфинктерами, выполняющими замыкательную функцию.
Кровоснабжение прямой кишки осуществляют верхняя прямокишечная артерия (ветвь нижней брыжеечной артерии) и парные средняя и нижняя прямокишечные артерии, широко ана-стомозирующие между собой. Средняя прямокишечная артерия отходит от внутренней подвздошной или внутренней половой артерии, нижняя (которая снабжает кровью анальный канал и наружный сфинктер прямой кишки) — от внутренней половой артерии.
Венозный отток идет через нижнее и верхнее венозные сплетения в нижнюю, среднюю и верхнюю прямокишечные вены, анастомозирующие между собой. Нижняя прямокишечная вена впадает во внутреннюю половую вену, а средняя — во внутреннюю подвздошную вену. Верхняя прямокишечная вена впадает в брыжеечную вену. Следовательно, в области прямой кишки имеются естественные портокавальные анастомозы.
Лимфоотток от зоны анального канала осуществляется в паховые лимфатические узлы. Лимфатические сосуды и лимфатические узлы прямой кишки расположены по ходу верхней прямокишечной и нижней брыжеечной артерий.
Иннервация прямой кишки происходит за счет ветвей крестцового отдела пограничного симпатического сплетения, симпатических нервов, сопровождающих артерии, ветвей, отходящих от II—IV корешков крестцовых нервов. Иннервация надампулярного и ампулярного отделов осуществляетсял основном,вегетативными нервами. Анальная часть кишки иннервируется преимущественно спинномозговыми нервами. Этим объясняются относительно слабая чувствительность ампулярного отдела к различным воздействиям и высокая болевая чувствительность анального отдела.
Важнейшей функцией прямой кишки является удержание стула и газов. Прямая кишка осуществляет резорбцию воды и уплотнение жидкого тонко кишечного содержимого, за сутки в ней происходит всасывание 2—2,5 л жидкости. Анальные железы кишки вырабатывают слизь, которая обволакивает плотные каловые массы и облегчает их прохождение через анальное отверстие.
Методы исследования
Осмотр анального канала и окружающей области целесообразно производить в коленно-локтевом положении или лежа на левом боку с приведенными к животу ногами. Обращают внимание на изменения в области ануса и вблизи него. Наряду с исследованием живота (осмотр, перкуссия, пальпация) обязательным является ректальное пальцевое исследование, при котором может быть установлен диагноз (почти в 50 % рак прямой кишки располагается в пределах досягаемости пальца).
Аноскопия
Ректороманоскопия
Геморрой
Геморрой (varices haemorrhoidales) — варикозное расширение вен в области заднего прохода, обусловленное гиперплазией кавернозных телец прямой кишки. Геморроем страдает более 10 % всего взрослого населения в возрасте 30—50 лет. Эти больные составляют 15—28 % от общего числа проктологических больных. Мужчины болеют в 3—4 раза чаще, чем женщины.
Этиология и патогенез. Причина, вызывающая заболевание, неизвестна. Возможно, появление их связано с конституционально-обусловленной слабостью соединительной ткани. Важное значение имеют дисфункция сосудов, усиление притока артериальной крови по улитковым артериям и снижение оттока по кавернозным венам, что приводит к увеличению размеров кавернозных телец и появлению геморроидальных узлов. Развитие дистрофических процессов в анатомических структурах, формирующих фиброзно-мышечный каркас внутренних геморроидальных узлов, способствует их постепенному смещению в дистальном направлении. Кавернозные тельца имеются в норме и закладываются на 3—8-й неделе эмбрионального развития. Они располагаются в области основания заднепроходных столбов диф-фузно или чаще группируются в основном в трех зонах: на левой боковой, правой переднебоковой и правой заднебоковой стенках анального канала (в зоне 3; 7 и 11 ч по циферблату при положении больного на спине). Именно в этих зонах наиболее часто впоследствии формируются геморроидальные узлы. Кавернозные тельца отличаются от обычных вен подслизистой основы прямой кишки обилием прямых артериовенозных анастомозов. В этом следует видеть объяснение того факта, что при осложненном геморрое выделяется алая кровь, кровотечение имеет артериальный характер. Геморрой возникает у лиц с выраженными группами кавернозных телец.
Другими факторами в возникновении геморроя являются врожденная функциональная недостаточность соединительной ткани, нарушение нервной регуляции тонуса венозной стенки, повышение венозного давления вследствие запоров, длительной работы в положении стоя или сидя, тяжелого физического труда, беременности. Немаловажное значение в возникновении геморроя придают злоупотреблению алкоголем и острой пищей, в результате чего усиливается артериальный приток к кавернозным тельцам прямой кишки. При длительном воздействии неблагоприятных факторов в сочетании с предрасполагающими факторами возникает гиперплазия кавернозных телец и формируется собственно геморроидальный узел.
Различают внутренние геморроидальные узлы, расположенные выше прямокишечно-заднепроходной линии под слизистой оболочкой прямой кишки, и наружные, расположенные ниже этой линии под кожей. Примерно у 40 % больных наблюдают сочетание наружного и внутреннего геморроя (комбинированный геморрой). Наружный геморрой наблюдается менее чем у 10 % больных.
Клиническая картина и диагностика. Вначале больные отмечают неприятные ощущения в области заднего прохода (ощущение инородного тела).
Эти явления усиливаются при нарушении диеты, расстройствах функции кишечника (запор, понос). Затем появляются кровотечения, выпадение и ущемление узлов.
Кровотечение является главным симптомом геморроя. Оно возникает в момент дефекации или тотчас после нее (выделяется кровь алого цвета, иногда при натуживании — струйкой); кал не перемешан с кровью, она покрывает его сверху. Геморроидальные кровотечения могут быть интенсивными и приводить к анемизации больных вследствие своей продолжительности.
Боль не является характерным симптомом хронического геморроя. Она наблюдается при присоединении воспаления, тромбоза узлов или их ущемлении, при появлении анальной трещины, возникает в момент дефекации и продолжается некоторое время после нее.
Зуд в области заднего прохода ощущается в связи с мацерацией кожи при слизистых выделениях из кишки, что может вести к развитию экземы.
Различают 4 стадии развития заболевания (выпадение внутренних геморроидальных узлов).
I стадия - узлы выступают в просвет кишки (но не выпадают), во время дефекации выделяется кровь из анального канала.
II стадия - узлы выпадают при дефекации и вправляются самостоятельно.
III стадия узлы выпадают даже при незначительной физической нагрузке, самостоятельно не вправляются, необходимо вправлять их рукой.
IV стадии выпавшие за пределы анального канала узлы не вправляются.
Для геморроя характерна смена периодов ремиссий и обострений. В период ремиссий больные жалоб не предъявляют. При погрешности в диете (прием алкоголя, острой пищи), физическом перенапряжении могут возникать кровотечения.
Характерные жалобы больного и выявление геморроидальных узлов при осмотре позволяют поставить правильный диагноз. Осматривают больного в коленно-локтевом положении и в положении на корточках при натуживании. Осмотр дополняют пальцевым исследованием прямой кишки, аноско-пией и ректоскопией.
Дифференцируют геморрой от полипа и рака прямой кишки, трещины заднего прохода, выпадения слизистой оболочки прямой кишки. Для дифференциальной диагностики с раком толстой кишки применяют ирригоско-пию, колоноскопию.
Лечение. Основу консервативной терапии составляют диетотерапия, устранение запоров, соблюдение гигиенического режима, флеботропные препараты, влияющие на повышение тонуса вен, улучшающие микроциркуляцию в кавернозных тельцах и нормализацию в них кровотока (венорутон, детралекс, диосмин, Прокто-Гливенол, проктоседил и др.). При выборе местного лечения (состава мазей, свечей) исходят из преобладания одного из симптомов осложненного геморроя (тромбоз, кровотечение, воспалительные изменения, боль).
Серозирующая терапия, инфракрасная фотокоагуляция, лигирование латексными кольцами, электрокоагуляция и др. В большинстве стран Западной Европы и Америки эти методы лечения применяют у 75—80 % больных, к хирургическому лечению прибегают при безуспешном консервативном лечении. В России наиболее распространенным методом лечения является геморроидэктомия, выполняемая у 75 % пациентов.
Пациентам с I стадией заболевания показано консервативное лечение препаратами, влияющими на тонус венозных сосудов, при его неэффективности применяют склерозирующую терапию (иглу вводят в верхний край узла, чтобы блокировать артерию, снабжающую узел кровью). При II стадии используют вышеперечисленные методы, а также лигирование геморроидальных узлов латексными кольцами; при III стадии — либо лигирование, либо геморроидэктомию. В IV стадии заболевания методом выбора является геморроидэктомия. Хирургическое лечение (методика Миллигана—Моргана) состоит в иссечении трех групп кавернозных телец с внутренними узлами и перевязкой их сосудистых ножек.
Осложнения:
Тромбоз наружного геморроидального узла возникает чаще при физической нагрузке, напряжении при дефекации, родах и др. Является основой для развития острого геморроя. Воспалительный процесс в узле и окружающих тканях является его следствием. Появляются резкие боли в области заднего прохода, усиливающиеся при любой физической нагрузке, кашле; ощущение инородного тела. В области анального отверстия виден синюшного цвета узел, очень болезненный при пальпации. Ректальное исследование производить нецелесообразно, оно не дает какой-либо полезной информации.
Лечение. Чаще применяют консервативное лечение (см. выше) — диету с исключением острых блюд, алкоголя; послабляющие средства, нестероидные противовоспалительные препараты. Назначают сидячие теплые ванночки со слабым раствором перманганата калия. Более целесообразно хирургическое лечение (иссечение тромбированного узла), позволяющее сократить сроки нетрудоспособности больного, ликвидировать болевой синдром.
Ущемление внутренних геморроидальных узлов происходит в результате их внезапного выпадения и тонического спазма сфинктера. Вторично возникает тромбоз ущемленных узлов и их некроз. Заболевание следует дифференцировать от тромбоза наружного геморроидального узла. У больных появляются резкие распирающие боли в области заднего прохода и ощущение инородного тела. При осмотре по всему периметру анального канала видны выпавшие геморроидальные узлы темно-синюшного или черного цвета. При некрозе слизистой оболочки возможно кровотечение, впоследствии парапроктит. Ректальное исследование в остром периоде проводить не рекомендуется.
Лечение. Консервативное лечение заключается в назначении послабляющей диеты, применении ненаркотических анальгетиков и противовоспалительных средств. Местно используют обезболивающие, противовоспалительные и антибактериальные препараты (ауробин, Прокто-Гливе-нол, ультрапрокт, левосин, левомеколь, мафинид и др.). При безуспешности консервативного лечения показано иссечение тромбированных геморроидальных узлов — геморроидэктомия.
Парапроктит и свищи прямой кишки
Парапроктит (параректальный абсцесс) — острое или хроническое воспаление параректальной клетчатки. На его долю приходится около 30 % всех заболеваний, процесс поражает примерно 0,5 % населения. Мужчины страдают в 2 раза чаще женщин, заболевают в возрасте 30—50 лет.
Этиология и патогенез. Парапроктит возникает в результате попадания в параректальную клетчатку микрофлоры (стафилококк, грамотрицательные и грамположительные палочки). При обычном парапроктите чаще всего выявляют полимикробную флору. Воспаление с участием анаэробов сопровождается особо тяжелыми проявлениями заболевания — газовой флегмоной клетчатки таза, гнилостным парапроктитом, анаэробным сепсисом. Специфические возбудители туберкулеза, сифилиса, актиномикоза очень редко являются причиной парапроктита.
Пути инфицирования очень разнообразны. Микробы попадают в параректальную клетчатку из анальных желез, открывающихся в анальные пазухи. При воспалительном процессе в анальной железе ее проток перекрывается, в межсфинктерном пространстве образуется абсцесс, который прорывается в перианальное или параректальное пространство. Переход процесса с воспаленной железы на параректальную клетчатку возможен также лим-фогенным путем.
В развитии парапроктита определенную роль могут играть травмы слизистой оболочки прямой кишки инородными телами, содержащимися в кале, геморрой, анальные трещины, неспецифический язвенный колит, болезнь Крона, иммунодефицитные состояния.
Парапроктит может быть вторичным — при распространении воспалительного процесса на параректальную клетчатку с предстательной железы, уретры, женских половых органов. Травмы прямой кишки являются редкой причиной развития парапроктита (травматического).
Распространение гноя по параректальным клетчаточным пространствам может идти в разных направлениях, что приводит к формированию различных форм парапроктита (рис. 24.2). При этом гной нередко прорывается наружу через кожу с образованием свища.
Классификация парапроктитов
I. Острый парапроктит.
По этиологическому принципу: обычный, анаэробный, специфический, травматический.
По локализации гнойников (инфильтратов, затеков): подкожный, ишиоректальный, подслизистый, пельвиоректальный, ретроректальный.
II. Хронический парапроктит (свищи прямой кишки).
По анатомическому признаку: полные, неполные, наружные, внутренние.
По расположению внутреннего отверстия свища: передний, задний, боковой.
По отношению свищевого хода к волокнам сфинктера: интрасфинктерный, транссфинктерный, экстрасфинктерный.
По степени сложности: простые, сложные.
Острый парапроктит характеризуется быстрым развитием процесса.
Клиническая картина и диагностика. Клинически парапроктит проявляется довольно интенсивными болями в области прямой кишки или промежности, повышением температуры тела, сопровождающимся ознобом, чувством недомогания, слабости, головными болями, бессонницей, исчезновением аппетита. Обширная флегмона параректальной клетчатки ведет к выраженной интоксикации, развитию синдрома дисфункции жизненно важных органов, угрожающей переходом в полиорганную недостаточность и сепсис. Больные испытывают недомогание, слабость, головные боли, бессонницу, исчезновение аппетита. Нередко появляются задержка стула, те-незмы, дизурические явления. По мере скопления гноя боли усиливаются, становятся дергающими, пульсирующими. Если своевременно не производят вскрытие гнойника, то он прорывается в смежные клетчаточные пространства, прямую кишку, наружу через кожу промежности.
Прорыв гнойника в прямую кишку является следствием расплавления ее стенки гноем припельвиоректальном парапроктите. Образуется сообщение полости гнойника с просветом прямой кишки (неполный внутренний свищ).
При прорыве гноя наружу (на кожу промежности) формируется наружный свищ. Боли стихают, снижается температура тела, улучшается общее состояние больного.
Прорыв гнойника в просвет прямой кишки или наружу очень редко приводит к полному выздоровлению больного. Чаще образуется свищ прямой кишки (хронический парапроктит).
Рецидивирующий парапроктит проявляется наличием ремиссий, когда наступает, казалось бы, полное выздоровление больного (исчезают боли, нормализуется температура тела, рана заживает). Затем возникает обострение с клинической картиной острого параректального абсцесса.
Подкожный парапроктит — наиболее часто встречающаяся форма заболевания (до 50 % всех больных парапроктитом). Характерны острые, дергающие боли, усиливающиеся при движении, натуживании, дефекации; наблюдается дизурия. Температура тела достигает 39 "С, часто возникают ознобы. При осмотре выявляют гиперемию, отечность и выбухание кожи на ограниченном участке вблизи ануса, деформацию анального канала. При пальпации этой зоны отмечается резкая болезненность, иногда определяют флюктуацию. Пальцевое исследование прямой кишки вызывает усиление болей. Однако под обезболиванием его целесообразно провести, так как это дает возможность определить размеры инфильтрата на одной из стенок прямой кишки вблизи анального канала и принять решение о способе лечения.
Ишиоректал ьн ый парапроктит встречается у 35—40 % больных. Вначале появляются общие признаки гнойного процесса, характерные для синдрома системной реакции на воспаление с резким повышением температуры тела, ознобом, тахикардией и тахипноэ, высоким содержанием лейкоцитов в крови. Наряду с этим отмечаются слабость, нарушение сна, признаки интоксикации. Тупые боли в глубине промежности становятся острыми, пульсирующими. Они усиливаются при кашле, физической нагрузке, дефекации. При локализации гнойника спереди от прямой кишки возникает дизурия. Лишь через 5—7 дней от начала болезни отмечают умеренную гиперемию и отечность кожи промежности в зоне расположения гнойника. Обращают на себя внимание асимметрия ягодичных областей, сглаженность полулунной складки на стороне поражения. Болезненность при пальпации кнутри от седалищного бугра умеренная. Весьма ценным в диагностике ишиоректальных гнойников является пальцевое исследование прямой кишки. Уже в начале заболевания можно определить болезненность и уплотнение стенки кишки выше прямокишечно-заднепроходной линии, сглаженность складок слизистой оболочки прямой кишки на стороне поражения.
Подслизистый парапроктит наблюдается у 2—6% больных с острым парапроктитом. Боли при этой форме заболевания весьма умеренные, несколько усиливаются при дефекации. Температура тела субфебрильная. Пальпаторно определяют выбухание в просвете кишки, в зоне гнойника, резко болезненное. После самопроизвольного прорыва гнойника в просвет кишки наступает выздоровление.
Пельвиоректальный парапроктит — наиболее тяжелая форма заболевания, встречается у 2—7 % больных с острым парапроктитом. Вначале отмечаются общая слабость, недомогание, повышение температуры тела до субфебрильной, озноб, головная боль, потеря аппетита, ноющие боли в суставах, тупые боли внизу живота. При абсцедировании инфильтрата пельвиоректальной клетчатки (через 7—20 дней от начала заболевания) температура тела становится гектической, выражены симптомы гнойной интоксикации. Боли становятся более интенсивными, локализованными, отмечаются тенезмы, запор, дизурия. Болезненности при пальпации промежности нет. Диагноз может быть подтвержден УЗИ, компьютерной или магнитно-резонансной томографией. Без инструментальных исследований диагноз поставить трудно до тех пор, пока гнойное расплавление мышц тазового дна не приведет к распространению воспалительного процесса на се-далищно-прямокишечную и подкожную жировую клетчатку с появлением отека и гиперемии кожи промежности, болезненности при надавливании в этой области. Во время пальцевого исследования прямой кишки можно обнаружить инфильтрацию стенки кишки, инфильтрат в окружающих кишку тканях и выбухание его в просвет кишки. Верхний край выбухания пальцем не достигается.
Ретроректальный парапроктит наблюдается у 1,5—2,5 % всех больных парапроктитом. Характерны интенсивные боли в прямой кишке и крестце, усиливающиеся при дефекации, в положении сидя, при надавливании на копчик. Боли иррадиируют в область бедер, промежность. При пальцевом исследовании прямой кишки определяют резко болезненное выбухание ее задней стенки. Из специальных методов исследования применяют ректороманоскопию, которая информативна при пельвиоректальном па-рапроктите. Обращают внимание на гиперемию и легкую кровоточивость слизистой оболочки в области ампулы, сглаживание складок и инфильтрацию стенки, внутреннее отверстие свищевого хода при прорыве гнойника в просвет кишки. При других формах эндоскопия не нужна.
Лечение. При остром парапроктите проводят хирургическое лечение. Операция заключается во вскрытии и дренировании гнойника, ликвидации входных ворот инфекции. Операцию выполняют под общим обезболиванием. После обезболивания (наркоз) устанавливают локализацию пораженной пазухи (осмотр стенки кишки с помощью ректального зеркала после введения в полость гнойника раствора метиленового синего и раствора перекиси водорода). Если прорыв абсцесса произошел наружу через кожу, то хорошего его дренирования, как правило, не наступает. При подкожном пара-проктите его вскрывают полулунным разрезом, гнойную полость хорошо ревизуют пальцем, разделяют перемычки и ликвидируют гнойные затеки. Пуговчатым зондом проходят через полость в пораженную пазуху и иссекают участок кожи и слизистой оболочки, образующие стенку полости вместе с пазухой (операция Габриэля).
Хронический парапроктит (свищи прямой кишки) встречается у 30—40 % всех проктологических больных. Заболевание развивается вследствие перенесенного острого парапроктита и проявляется свищами прямой кишки. Это происходит в том случае, если имеется внутреннее отверстие, ведущее из прямой кишки в полость гнойника. При формировании хронического парапроктита внутреннее отверстие свища открывается в просвет прямой кишки, наружное — на коже промежности. В свищ из прямой кишки попадают газы и кал, что постоянно поддерживает воспалительный процесс.
Причинами перехода острого парапроктита в хронический являются:
поздняя обращаемость больных за медицинской помощью после самопроизвольного вскрытия гнойника;
ошибочная хирургическая тактика в остром периоде (вскрытие гнойника без санации входных ворот инфекции).
Свищ может быть полным и неполным. Полный свищ имеет два или более отверстий: внутреннее — на стенке прямой кишки и наружное — на коже промежности. Неполный свищ имеет одно отверстие на стенке прямой кишки, слепо заканчиваясь в параректальной клетчатке (внутренний свищ).
Свищ прямой кишки в зависимости от его расположения по отношению к волокнам сфинктера может быть интрасфинктерным, транс-сфинктерным и экстрасфинктерным.
При интрасфинктерном свище свищевой канал полностью находится кнутри от сфинктера прямой кишки. Обычно такой свищ прямой и короткий. Наблюдается у 25—35 % больных.
При транссфинктерном свище часть свищевого канала проходит через сфинктер, часть расположена в клетчатке. Наблюдается у 40—45 % больных.
При экстрасфинктерном свище свищевой канал проходит в клетчаточ-ных пространствах таза и открывается на коже промежности, минуя сфинктер. Наблюдается у 15—25 % больных.
Транс- и экстрасфинктерный свищи могут соединяться с полостями в ишиоректальной и пельвиоректальной клетчатке (сложные свищи).
Клиническая картина и диагностика. Количество гнойного отделяемого из свища различно и зависит от объема полости, которую он дренирует, а также от степени воспалительного процесса в ней. При широком свищевом ходе через него могут выходить газы и кал, при узком — скудное серозно-гнойное отделяемое. Эпизодическое закрытие свища ведет к нарушению дренирования гнойной полости, скоплению гноя, обострению парапрокти-та. Такое чередование обострений и ремиссий нередко наблюдается при хроническом парапроктите, длительность ремиссий может достигать нескольких лет. Боли возникают лишь при обострении заболевания, исчезая в период функционирования свища. Свищи прямой кишки часто приводят к проктиту, проктосигмоидиту, мацерации кожи промежности. У некоторых больных мышечные волокна сфинктера прямой кишки замещаются соединительной тканью, что делает его ригидным и ведет к сужению анального канала, нарушению замыкательной функции сфинктера и, как следствие этого, недержанию газов и кала (особенно жидкого). Длительно существующие свищи прямой кишки могут малигнизироваться.
При осмотре обращают внимание на количество свищей, рубцов, характер и количество отделяемого из них, наличие мацерации кожных покровов. Уже при пальпации перианальной зоны нередко удается определить свищевой ход. Пальцевое исследование прямой кишки позволяет определить тонус сфинктера прямой кишки, иногда — выявить внутреннее отверстие свища, его размеры, установить сложность свища, его ход и особенности.
Дополнительные сведения о локализации внутреннего отверстия свища, его ходе и особенностях, что необходимо для выбора метода операции, получают с помощью введения метиленового синего в свищ, осторожного зондирования свищевого хода, фистулографии, аноскопии, ректороманоскопии, эндоректального УЗИ.
Лечение. При консервативном лечении назначают сидячие ванны после дефекации, промывание свища антисептическими растворами, введение в свищевой ход антибиотиков, использование микроклизм с облепиховым маслом, колларголом. Консервативное лечение редко приводит к полному выздоровлению больных, поэтому его обычно используют лишь в качестве подготовительного этапа перед операцией.
Хирургическое вмешательство является радикальным методом лечения свищей прямой кишки. Сроки оперативного вмешательства зависят от характера течения заболевания:
при обострении хронического парапроктита показано срочное хирургическое вмешательство;
при подостром течении парапроктита (наличии инфильтратов) проводят противовоспалительное лечение в течение 1—3 нед, затем — хирургическое вмешательство;
при хроническом течении — плановая операция;
в случае стойкой ремиссии операция откладывается до обострения парапроктита.
Выпадение прямой кишки
Под выпадением прямой кишки понимают выхождение кишки наружу за пределы заднего прохода.
Этиология и патогенез. Выпадению прямой кишки способствуют слабость мышц тазового дна (предрасполагающий фактор) и повышение внут-рибрюшного давления (производящий фактор). Повышение внутрибрюш-ного давления происходит при запоре, поносе, тяжелом физическом труде, затрудненном мочеиспускании, кашле. Способствовать выпадению прямой кишки могут геморрой и хронические воспалительные процессы (проктит, проктосигмоидит, неспецифический язвенный колит).
Выделяют три стадии выпадения прямой кишки:
I стадия — выпадение кишки лишь во время дефекации, после чего кишка самостоятельно вправляется;
II стадия — кишка выпадает при физической нагрузке, самостоятельно не вправляется, больные вправляют кишку рукой;
III стадия — выпадение кишки при незначительной физической нагрузке, ходьбе, вертикальном положении тела больного. После вправления кишки она вновь довольно быстро выпадает.
Патологоанатомическая картина. В зависимости от степени выраженности патологоанатомических изменений выделяют четыре формы заболевания:
1) выпадение только слизистой оболочки заднего прохода;
2) выпадение всех слоев стенки анального отдела кишки (prolapsus ani);
3) выпадение прямой кишки без выпадения заднего прохода (собственно prolapsus recti);
4) выпадение заднего прохода и прямой кишки (prolapsus ani et recti).
Клиническая картина и диагностика. Выпадение прямой кишки развивается постепенно. Вначале при акте дефекации выпадает только слизистая оболочка, которая легко самостоятельно вправляется. Затем при каждой последующей дефекации происходит выпадение большего или меньшего участка кишки, который больной должен вправлять рукой. В поздних стадиях заболевания кишка выпадает не только при дефекации, но даже при вертикальном положении тела больного. В таком случае вправление кишки больным не дает устойчивого результата: она тут же вновь выпадает. У таких больных возникает недостаточность сфинктера заднего прохода.
Выделяют три степени недостаточности сфинктера: I степень — недержание газов; II степень — недержание газов и жидкого кала; III степень — недержание плотного кала.
При частых выпадениях слизистая оболочка прямой кишки травмируется, стенка кишки легко кровоточит, иногда наблюдают изъязвление слизистой оболочки и развитие воспаления. При выпадении прямой кишки с сохранением тонуса сфинктера возможно ущемление выпавшего участка с последующим некрозом и перфорацией стенки кишки.
Диагностика основывается на жалобах больного и данных объективного его обследования. При натуживании больного, особенно в положении на корточках, выпадают слизистая оболочка или все слои стенки кишки в виде конуса. При пальцевом исследовании прямой кишки оценивают тонус сфинктера. Кроме того, выполняют ирригоскопию и ректоромано-скопию.
Лечение. У детей для излечения выпадения прямой кишки обычно достаточно применения консервативных мероприятий, направленных на предотвращение запора, поноса, кашля. Аналогичное лечение у взрослых в начальной стадии заболевания дает значительно худшие результаты. У них применяют хирургическое лечение. Наиболее эффективна операция Зеренина—Кюммелля, при которой стенку прямой кишки фиксируют к передней продольной связке позвоночника в области крестцовых сегментов позвоночника, начиная с области промонтория (Lv—S,). При сочетании недостаточности анального сфинктера с выпадением прямой кишки эту операцию дополняют тем или иным вмешательством, направленным на укрепление мышц тазового дна (сфинктеропластика). При небольшом выпадении прямой кишки, а также у лиц с повышенным риском выполнения операции Зеренина—Кюммелля внутрибрюшинным способом выполняют операцию Тирша (подкожную имплантацию вокруг заднего прохода серебряной проволоки). Иногда вместо проволоки используют лоскут широкой фасции бедра, шелковую нить, узкую полоску деэпителизированной кожи.
6. Заболевания молочной железы
Анатомия, физиология. Классификация заболеваний. Дисгормональные заболевания молочной железы. Классификация, клиника, диагностика мастита, дифференциальная диагностика, принципы лечения, профилактика.
До половой зрелости МЖ развиваются одинаково у обоих полов.
У мужчин – ГЖ в зачаточном состоянии всю жизнь
У девочек в 11-12 лет 1) увеличение в размерах (соединительноканной стромы + жир. клетчатки), 2) пигментация ареолы
Нормальные размеры МЖ – в 15-17 лет
Полное развитие МЖ – только во время беременности и лактации
Молочные ходы сливаются ® дольковые протоки ® крупные выводные протоки, открывающиеся в области соска.
МЖ – это комплекс альвеолярно-трубчатых желез, 15 - 20 радиарно расположенных долек, Сосок имеет 8-15 млечных отверстий
Артериальное кровоснабжение: 60% - вн. грудная артерия; 30% - нар. грудная артерия; 10% - ветви межреберных артерий
венозный отток – во вн. и нар. грудные и межрёберные вены
Лимфоотток: от нар. квадрантов – в подмышечные ЛУ, от внутр. – в парастернальные ЛУ, от верхних – в надключичные ЛУ
Классификация заболеваний молочной железы
1. Пороки развития молочной железы
Амастия – отсутствие обеих молочных желез.
Мономастия – отсутствует одна молочная железа.
Полимастия – добавочные молочные железы или соски (полителия) располагаются обычно от подмышечной до паховой области. У этих больных часто развиваются дисгормональные гиперплазии, опухоли. Лечение – хирургическое.
Микромастия – симметричные недоразвитые молочные железы. Встречаются при эндокринных заболеваниях. Лечение – коррекция эндокринных заболеваний.
Макромастия – может быть истинной (увеличение железистой ткани) и ложной (увеличение жировой ткани). Истинная макромастия может наблюдаться в детском возрасте при заболеваниях эндокринной системы и при преждевременном половом созревании. У взрослых женщин она наблюдается во время беременности. Лечение в детском возрасте – это коррекция эндокринных нарушений.
Мастоптоз – опущение молочных желез наблюдается у полных женщин и при резком похудании. Появляется боль, лимфостаз, мацерация. Лечение – ношение свободных лифчиков, изготовленных по заказам, пластические операции.
2. Воспалительные заболевания:
а) Неспецифические: острый и хронический мастит;
б) Хронические специфические заболевания: туберкулез, актиномикоз, сифилис.
3. Дисгормональные гиперплазии: мастопатия, мастодиния, гинекомастия.
4. Доброкачественные опухоли: фиброаденомы, папилломы.
5. Злокачественные опухоли: рак, саркома.
Диагностика заболеваний молочной железы
Анамнез: наличие выделений из соска; особенности менструального цикла; количество родов; абортов.
Осмотр: акцентируется внимание на размер, форму молочной железы уровень расположения сосков, состояние кожи (втяжение, симптом «лимонной корки»).
Пальпация молочных желез проводится в положении стоя и лежа с обязательным обследованием региональных лимфатических узлов.
Самообследование. Признаки заболевания молочной железы,при которых женщина должна обратиться к врачу:
Уплотнение в молочной железе.
Увеличение одной из молочных желез.
Опускание одной из молочных желез.
Сморщивание кожи на молочной железе.
Образование впадины на соске.
Геморрагические выделения из сосков.
Увеличение регионарных лимфатических узлов молочной железы.
Оптимальным периодом для исследования молочных желез и самообследования у женщин репродуктивного возраста является первая фаза цикла (пролиферативная) с 5–6 по 12–14 день от начала менструации.
Специальные методы обследования:
маммография – выполняется в двух проекциях, должна проводится всем женщинам ежегодно;
контрастная маммография с введением контрастного вещества тупой иглой в отверстие млечного хода выполняется при наличии кровянистых выделений из соска;
ультразвуковое исследование может применяться многократно в процессе динамического наблюдения;
пункционная аспирационная биопсия;
диагностическая секторальная резекция молочной железы
Дуктография молочной железы – рентгенологическое исследование протоков молочной железы после введения в них контрастного вещества. Показанием к применению этого метода является выделения из сосков.
Ультрозвуковое исследование является вторым по значимости методом диагностики после маммографии. Наиболее эффективно это исследование у нерожавших женщин в возрасте до 30 лет, у женщин с плотными молочными железами. Показания к ультразвуковому исследованию: выявление рентгенонегативных пальпируемых образований (10–15%); выявление воспалительных процессов в молочной железе; проведение инвазивных процедур (тонкоигольная биопсия, трепанбиопсия) под ультразвуковым контролем.
Магнитно-резонансная и спиральная компьютерография являются весьма эффективными для определения так называемых «немых» опухолей молочной железы, состав-ляющих 1% всех опухолей молочной железы и выявляемых по наличию метастазов в аксилярной области.
мазки-отпечатки получают путем непосредственного соприкосновения между опухолью, выделениями из соска и предметным стеклом или же из осадка жидкости после пункции кистозной полости.
Гистологическое исследование -- наиболее информативный и достоверный метод дифференциальной диагностики. (трепан-биопсия с получением столбика тканей; инцизионная биопсия чаще всего в объеме секторальной резекции)
Мастит
Мастит – неспецифический воспалительный процесс в молочной железе (острый или хронический).
Острый мастит в 90% всех случаев встречается послеродовом периоде (лактационный мастит: первородящие – 70%, повторнородящие – 27%, многорожавщие – 3%).
Возбудителями мастита у 80% является стафилококк, в остальных случаях наблюдаются ассоциации со стрептококком, кишечной палочкой, неклостридиальными анаэробами.
Предрасполагающими факторами для развития мастита являются трещины сосков, лактостаз, нарушение личной гигиены.
По локализации острый мастит бывает:
подкожный, субареолярный;
интрадуктальный;
интрамаммарный;
ретрамаммарный.
По формам или фазам течения заболевания мастит подразделяют на:
серозный;
инфильтративный;
абсцедирующий;
флегмонозный;
гангренозный.
Серозный мастит. Беспокоят боли в молочной железе, может наблюдаться малозаметное увеличение контуров железы, кожа не изменена, при пальпации определяется упругость и болезненность. Температура тела до 39°С.
Инфильтративный мастит. В железе образуется резко болезненный инфильтрат с нечеткими контурами, железа увеличена в размерах, кожа над инфильтратом гиперемирована. Увеличиваются и становятся болезненными подмышечные лимфатические узлы. У больных наблюдается озноб, потливость, бессонница, головные боли. Температура тела 39–40° С, в крови лейкоцитоз и сдвиг лейкоцитарной формулы влево.
Абсцедирующий мастит. Клиническая картина такая же как и при инфильтративной фазе, но с более выраженными признаками интоксикации. Инфильтрат ограничивается. Пальпируется размягчение, флюктуация.
При расположении абсцесса на задней поверхности железы он может вскрываться в клетчатое пространство – ретромамморный абсцесс (плавающая железа, сосок приподнят кверху).
Флегмонозный мастит. Молочная железа гиперемирована, при надавливании образуется ямка, сосок втянут. Пальпаторно определяются участки флюктуации. У больных септическое состояние с выраженным интоксикационным синдромом.
Гангренозный мастит. Обычно наблюдается у больных поздно обратившихся за медицинской помощью или при тромбозе сосудов молочной железы. Молочная железа увеличена в размерах, пастозна, кожа сине-багрового цвета, местами покрыта пузырями, участками некроза. У больных выраженные воспалительный и токсический синдромы.
Течение мастита может осложняться лимфангитом, лимфоденитом и сепсисом.
Лечение
Серозный и инфильтративный мастит лечится консервативно.
покой молочной железе путем косыночного подвешивания ее (но не сдавливать).
отсасывание молока молокоотсосом, сцеживание, уменьшают прием жидкости.
препараты подавляющих локтацию (бромокриптин, комбинацию эстрогенов с андрогенами), кормление грудью прекращают.
В течение первых суток возможно применение холода. В дальнейшем применяется сухое тепло либо созревающие компрессы.
ретромаммарная новокаиновая блокада, назначается антибактериальная терапия, УФО, ультразвук, УВЧ.
При абсцедирующем мастите показано хирургическое лечение.
С диагностической целью допустима пункция абсцесса.
под внутривенным наркозом абсцесс вскрывается радиальным разрезом, не доходя до околососкового кружка 2см.
Ретромаммарные и глубоко расположенные интрамаммарные абсцессы вскрываются полуовальным разрезом по нижней переходной кожной складке (разрез Бранденгейера). Этот разрез позволяет избежать пересечения внутридольковых млечных протоков, обеспечивает хорошие условия оттоку гноя и дает хороший косметический результат.
При флегмонозном мастите выполняются широкие радиальные и ретромаммарные разрезы и дренирование.
При гангренозном мастите производится мастэктомия.
Хронический мастит может быть исходом острого и самостоятельным заболеванием. Пальпаторно определяются инфильтраты. Для уточнения диагноза показана пункционная или операционная биопсия. При наличии гнойного процесса показано вскрытие гнойника, при наличии инфильтрата –физиотерапевтическое лечение.
Хронические специфические воспалительные заболевания молочной железы
Туберкулез молочной железы.
вторично на фоне поражения других органов.
хронические гнойники с очагами казеозного распада, длительно незаживающие свищи, деформация молочной железы.
Лечение проводится при помощи специфической терапии. В некоторых случаях бывает показана резекция или ампутация молочной железы.
Актиноминоз молочной железы.
Заболевание вызывается лучистым грибком, вегетирующем на злаковых растениях. Возбудитель попадает через микротравмы на коже.
плотный, дервянистый инфильтрат на молочной железе, постепенно увеличивающийся.
Кожа синюшно-багрового цвета со складками.
Диагноз уточняется при помощи биопсии, где и определяются нити мицелия.
Лечение проводится антибиотиками цефоспоринового ряда, актинолизатами, короткофокусной рентгенотерапией.
При неэффективности консервативной терапии выполняется удаление актиномикотического инфильтрата хирургическим путем.
Сифилис молочной железы.
Может быть первичным и вторичным.
Первичный сифилис молочной железы редко и обусловлен внедрением возбудителя – бледной трепонемы – через микротравмы в коже молочной железы. При этом образуется твердый шанкр в молочной железе с явлениями увеличения регионарных лимфатических узлов.
Вторичное поражение молочной железы проявляется мягкими инфильтратами с последующим формированием гнойников или же развитием гуммозных поражений ткани железы.
Диагностика основывается на клинических признаках и проведении серологической реакции (Вассермана).
Лечение проводится консервативное. При появлении гнойных или гуммозных поражений молочной железы показано вскрытие их и дренирование.
Дисгормональные гиперплазии молочных желез
МАСТОПАТИЯ (болезнь Реклю-Шимельбуша) - фиброзно-кистозную болезнь молочных желез, характеризующуюся спектром пролифера-тивных и регрессивных изменений в ее ткани с нару-шением соотношения эпителиального и соедини-тельнотканного компонентов.
Факторы развития:
малое число родов,
непродолжительность и неполноценность лактации ,
аборты,
воспалительные заболеваний придатков.
Патогенез:
При мастопатии наблюдаются нарушения нормальных взаимоотношений между эпителиальными и соединительнотканными элементами, различной степени выраженности, которые могут быть локальными или диффузными, в одной железе или обеих. Чем дальше существует мастопатия, тем больше соединительной ткани появляется в молочной железе. В ряде случаев отмечается формирование кист в молочной железе.
Заболевание проявляется возникновением множественных диффузных или очаговых уплотнений в молочных железах. Отмечается определенная закономерность увеличения этих заболеваний и усиление болей в молочных железах в предменструальный период и во время менструации.
Диффузная мастопатия. Формы:
с преобладанием железистого компонента (аденоз);
с преобладанием фиброзного компонента;
с преобладанием кистозного компонента;
смешанная форма.
Стадии:
доброкачественная дисплазия паренхимы без пролиферации эпителия;
доброкачественная дисплазия паренхимы с пролифирацией эпителия без атипии клеток;
дисплазия паренхимы с пролифирацией эпителия и умеренной атипией;
дисплазия паренхимы с пролифирацией эпителия и часто встречающейся атипией (изменения близкие к carcinoma in situ).
Более чем в 90% у больных с мастопатией имеется доброкачественная дисплазия без пролифирации или незначительной пролифирацией.
Клиника и диагностика.
выраженные предменструальные боли. По окончании менструации боль исчезает или интенсивно снижается.
При пальпации молочных желез отмечается болезненность и диффузное уплотнение без четких границ. После менструации указанные изменения уменьшаются или исчезают.
На маммограмме выявляются множественные тени неправильной формы с нечеткими границами.
Для дифференциальной диагностике используют УЗИ в сочетании с пункционной биопсией.
При узловой мастопатии определяются одиночные или множественные малоболезненные, подвижные узлы, не связанные с кожей. Размеры узлов вариируют от нескольких миллиметров до 2–3 см и более.
В положении лежа уплотнение теряет свои границы, при прижатии его ладонью к грудной стенке перестает определяться (симптом Кенига отрицательный). С диагностической целью показана аспирационная биопсия и секторальная резекция со срочным гистологическим исследованием.
Лечение.Основные принципы лечения:
а) Выключение цикличной функции яичников от эндогенных яичниковых гормонов; б) воздействие на рецепторы к экстрогенам и прогестерону; в) обеспечение психического и психосексуального комфорта; г) соблюдение молочно-растительной диеты. |
Больным назначаются гестагены (норколут 5–10 мг с 16–25 дня менструального цикла – 5 лет); андрогены (метилме-стостерол по 5 мг в течение 2–6 мес.); антиэстрогены (тамоксифен по 10 мг 3–6 мес.); тироидные препараты (тироксин 100–200 мг ежедневно 3–6 мес.); препараты калия и иода (иодит калия по 10 мл 2 раза в день с 5–25 дня менструации. Следует исключить метилксантины (чай, кофе, шоколад), назначают витамины, седативные препараты. |
Хирургическому лечению подлежат:
Узловая форма мастопатии.
Диффузная мастопатия с наличием известковых включений.
диффузная мастопатия кистозной формы с пролиферацией эпителия и наличием выделений из соска геморрагического характера.
Мастопатия, сопровождающая пролифирацией и атипией клеток.
Выполняется обычно секторальная резекция со срочным гистологическим исследованием препарата для исключе-ния злокачественной природы заболевания.
Мастодиния (болезнь Купера). - боль и распирания в молочной железе, которые появляются в предменструальном периоде. Причиной их является циклический отек и венозный застой в строме железы с увеличением органа в размере более чем на 15%.
Лечение включает терапию предменст-руального синдрома (диуретики, нестероидные противово-спалительные препараты, норкулат, прегнин и др.)
Гинекомастия – гиперплазия молочных желез у мужчин. Причиной этого заболевания являются эндокринные нарушения, происходящие в организме и характеризую-щиеся увеличением женских и уменьшением мужских половых гормонов.
Гинекомастия может быть обусловлена и другой патологией:
Хронической почечной недостаточностью
Заболеваниями печени (цирроз печени).
Опухолями надпочечников и яичков.
Тиреотоксикозом.
Приемом лекарственных препаратов (фенотиазина, цимотидина, эстрогенов, наперстянки и др.)
Лечение гинекомастии должно включать в себя коррекцию эндокринного состояния и нарушенного метаболизма.
При неэффективности консервативного лечения выполняется удаление молочной железы.
Галактоцеле – это киста, наполненная молоком, имеет гладкую округлую резко отграниченную поверхность, легко смещается в ткани железы, появляется после прекращения кормления ребенка молоком. Обычно располагается в центре железы или под соском.
Лечение: аспирация содержимого или иссечения кисты.
Доброкачественные опухоли
Фиброаденома – доброкачественная опухоль, в которой имеется сочетанная пролиферация соединительнотканного и эпителиального компонентов. Наиболее часто встречается в возрасте 15–35 лет.
Имеет округлую форму, эластическую или плотно-эластическую консистенцию, ровную гладкую поверхность, не спаяна с окружающими тканями.
Наиболее часто локализуется в верхне-наружных квадрантах молочной железы.
Может быть одиночной и множественной.
При пальпации молочной железы в положении лежа опухоль не исчезает.
на маммограме видна тень с четкими краями.
При гистологическом исследовании определяются разные стадии пролифирации эпителия, не представляющие повышенного риска малигнизации.
Фиброаденомы малигнизируются редко – 0,5–1%.
Лечение – секторальная резекция со срочным гистологичес-ким исследованием
Листовидная (филлоидная) фиброаденома встречается редко (2% от числа всех фиброаденом). Представляет собой разновидность периканакулярной фиброаденомы. Имеет характерную слоистую структуру, отличается быстрым ростом. Размеры опухоли могут варьировать в широких пределах – от небольших до гигантских, занимающих всю молочную железу. Склонна к рецидивированию и перерождению в саркому.
При пальпации определяется узел опухоли с четкими границами и гладкой полициклической поверхностью – плотно-эластические участки чередуются с очагами размягчения. При достаточно больших опухолях появляется истончение, синюшность и изъязвление кожи над ней.
Диагноз подтверждается рентгенологическими и цитологическими исследованиями.
Лечение хирургическое. При малых размерах опухоли выполняется секторальная резекция со срочным гистоло-гическим исследованием.
При больших размерах опухоли – подкожная ампутация молочной железы.
Внутрипротоковая паппилома (кровоточащая молочная железа, болезнь Шиммельбуша, болезнь Минца) -- доброкачественная папиллярная опухоль, возникающая в прото-ке молочной железы. Папилломатозные разрастания эпителия в большинстве случаев располагаются поверхностно, легко травмируются при сдавливании, легких ушибах молочных желез.Основным симптомом заболевания является выделение из сосков зеленовато-коричневой или кровянистой жидкости, иногда сопровождающиеся болями в молочной железе.
Диагностика основывается на цитологическом исследовании секрета из соска, маммографии, УЗИ и дуктографии.
Множественные папилломы, расположенные в концевых отделах протоков часто малигнизируются.
Лечение – выполняется центральная резекция молочной железы в проекции пораженного протока, которая оценивается по дуктограмме, либо пораженный проток прокрашивается перед операцией слабым раствором метиленового синего.
7. Заболевания щитовидной железы.
Анатомия, физиология, классификация заболеваний щитовидной железы. Методы исследований морфологических и функциональных изменений щитовидной железы. Дифференциальная диагностика. Консервативное лечение. Показания к операции, принципы оперативного лечения, исходы.
Щитовидная железа (glandula thyreoidea) расположена в передней области шеи и состоит из двух долей и перешейка. Боковые доли расположены на уровне щитовидного и перстневидного хрящей, а нижний полюс достигает 5—6-го хряща трахеи. В 30—50 % наблюдений имеется добавочная пирамидальная доля, располагающаяся над перешейком. Щитовидная железа является самой крупной железой эндокринной системы, ее масса достигает 15—25 г. Добавочные (аберрантные) доли щитовидной железы могут располагаться на уровне от корня языка до дуги аорты. Правая доля железы в норме несколько крупнее левой и обильнее васкуляризирована, а при патологических состояниях увеличивается в большей степени. Железа заключена в соединительнотканную оболочку (капсулу), состоящую из внутреннего и наружного листков, между которыми имеется щелевидное пространство, выполненное рыхлой жировой клетчаткой, в котором находятся внеорганные артериальные, венозные и лимфатические сосуды щитовидной железы, паращитовидные железы и возвратный гортанный нерв. От внутреннего листка капсулы железы отходят соединительнотканные прослойки, которые делят железу на дольки
ГОРМОНЫ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
Трииодтиронин
Тетраиодтиронин = тироксин
Тиреокальцитонин
КЛАССИФИКАЦИЯ ЗАБОЛЕВАНИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
I . Врожденные аномалии развития
А. Аплазия и гипоплазия
Б. Эктопические и абберантные локализации
В. Персистирующий языково-щитовидный проток и его (кисты, свищи)
II. Эндемический зоб
1. По степени – I, II, III, IV, V
2. По виду – диффузный, узловой, смешанный
3. По функциональному состоянию – эу-, гипер- и гипотиреоидный
4. С дистрофическими явлениями (кретинизм, глухонемота и др.)
III.Спорадический зоб
IV. Тиреотоксикозы:
А. Базедова болезнь
Б. Тиксическая аденома
В. Базедовифицированный зоб
V. Хронический гипотиреоидизм
А. Первичный (тиреогенный):
1. Врожденный
2. Приобретенный
Б. Вторичный
VI. Воспалительные заболевания
А. Острый тиреодит, струмит
Б. Хронические тиреодиты (зоб Риделя, Хасимора, Де Кервин-Крайля, редкие формы воспаления, туберкулез, сифилис).
VII. Опухоли щитовидной железы
А. Доброкачественные
1. Аденомы
2. Другие доброкачественные опухоли
Б. Злокачественные опухоли
1. Карциномы
2. Другие злокачественные опухоли
Методы исследования щитовидной железы
Физические методы исследования
осмотр;
пальпация;
перкуссия;
аускультация;
измерение окружности шеи.
Ларингоскопическое исследование
Рентгенологическое исследование
Пневмомедиастинум
Пневмотиреография
Основной обмен (H – 10+15%)
Определение уровня холестерина в крови
Исследование функции щитовидной железы радиоактивным йодом ( J132)
Сцинтиграфия
Исследование при помощи радиоактивного фосфора ( Р 32)
Иммунологическое исследования (связывание комплемента потребление антиглобулина, гемааглютинация эритроцитов и др.)
КТ
Пальпацию железы лучше проводить в положении больного сидя спиной к врачу, а голова больного должна быть слегка наклонена вперед и вниз. При загрудинном расположении железы исследование лучше проводить в положении больного лежа с подложенной под плечи подушкой. Узловые образования менее 1 см в диаметре часто не пальпируются и являются случайной находкой при УЗИ.
Осмотр и пальпация позволяют определить степень увеличения щитовидной железы (по О. В. Николаеву, 1955):
степень — железа нормальной величины (не видна, не пальпируется);
степень — железа не видна, но перешеек прощупывается и виден при глотательных движениях;
II степень — железа видна во время глотания и хорошо прощупывается, но форма шеи не изменена;
III степень — железа заметна при осмотре, изменяет контур шеи, придавая ей вид "толстой шеи";
IV степень — явно выраженный зоб, нарушающий конфигурацию шеи;
V степень — увеличенная железа достигает огромных размеров, что нередко сопровождается сдавлением пищевода, трахеи с нарушением глотания и дыхания.
Международная классификация зоба (ВОЗ, 1994):
0-я степень — зоба нет.
1-я степень — размеры доли больше дистальной фаланги большого пальца исследуемого, зоб пальпируется, но не виден.
2-я степень — зоб пальпируется и виден на глаз.
Во всех случаях необходимо пальпировать лимфатические узлы шеи.
Диффузный токсический зоб (болезнь Грейвса, базедова болезнь, ДТЗ) — генетически детерминированное аутоиммунное заболевание, обусловленное стойким патологическим повышением продукции тиреоидных гормонов диффузно увеличенной щитовидной железой под влиянием специфических тиреоидстимулирующих аутоан-тител с последующим нарушением функционального состояния различных органов и систем, в первую очередь сердечно-сосудистой и центральной нервной системы.
Чаще возникает у женщин 20—50 лет. Среди заболеваний, протекающих с синдромом тиреотоксикоза, на долю ДТЗ приходится до 80 % наблюдений.
Этиология:
Роль пола и возраста (преобладание женщин среди больных ДТЗ связано с частыми нейроэн-докринными перестройками женского организма (беременность, лактация, менструальный период, пременопауза))
Роль наследственности (сочетается с носительством антигенов гистосовместимости HLA-B8, HLA-Dw3, HLA-DR3 и HLA-DQ1.)
Роль йодной недостаточности
Роль алиментарных факторов
Роль кальция
Роль нервной системы (Предрасполагающими факторами считают также пубертатный период, невротическую конституцию, нейро-циркуляторную дистонию, протекающую с выраженными вегетативными проявлениями)
Заболевание провоцируется психической травмой, острыми и хроническими инфекционными заболеваниями (грипп, ангина, ревматизм, туберкулез и др.), заболеваниями гипоталамо-гипофизарной области, черепно-мозговой травмой, энцефалитом, беременностью, приемом больших доз йода, повышенной инсоляцией и др.
Патогенез:
Избыточная продукция тиреоидных гормонов+повышенная чувствительность к ним периферических тканей =>активизация катаболизма белков, что может сопровождаться отрицательным азотистым балансом.
Избыток тиреоидных гормонов ведет к замедлению перехода углеводов в жиры, препятствует накоплению их в организме. Наряду с этим усиливается мобилизация жира из депо для покрытия энергетических затрат. Снижается масса тела больного.
Повышенный уровень тиреоидных гормонов обусловливает нарушение водно-солевого обмена (увеличивается выделение воды, хлорида натрия, кальция, фосфора, в меньшей степени калия, в сыворотке крови повышается содержание магния).
Избыток тиреоидных гомонов и продуктов их метаболизма, изменяя окислительное фосфорилирование, приводит к нарушению накопления энергии в клетке, что является одной из причин мышечной слабости и субфебрилитета (в происхождении последнего имеют место и центральные механизмы — возбуждение гипоталамических центров).
Клиническая картина и диагностика.
ЩЖ увеличена за счет обеих долей и перешейка, эластической консистенции, безболезненная, подвижная при глотании. При пальпации часто выявляется характерное "жужжание" железы, являющееся следствием увеличенного кровоснабжения.
триада симптомов: зоб, экзофтальм, тахикардия.
Синдром поражения ССС: тахикардия, постоянная синусовая или постоянная мерцательная тахиаритмия, пароксизмальная мерцательная тахиаритмия на фоне синусовой тахикардии или нормального синусового ритма, сопровождающиеся экстрасистолией; высоким пульсовым давлением; развитие дисгормональной миокардиодистрофии ("тиреотоксическое сердце"), недостаточность кровообращения.
синдром поражения центральной и периферической нервной системы : хаотичная, непродуктивная деятельность, повышенная возбудимость, снижение концентрации внимания, плаксивость, быстрая утомляемость, расстройство сна, тремор всего тела (симптом "телеграфного столба") и особенно пальцев рук (симптом Мари), повышенная потливость, покраснение лица, стойкий красный дермографизм, повышение сухожильных рефлексов.
Глазные симптомы:
симптом Штельвага — редкое мигание век;
симптом Грефе — отставание верхнего века от радужной оболочки при фиксации взгляда на медленно перемещаемом вниз предмете, при этом между верхним веком и радужной оболочкой остается белая полоска склеры;
симптом Кохера — аналогичен симптому Грефе, но при фиксации взгляда на медленно перемещаемом вверх предмете, в связи с чем между нижним веком и радужной оболочкой остается белая полоска склеры;
симптом Дальримпля (экзофтальм) — расширение глазной щели с появлением белой полоски склеры между радужной оболочкой и верхним веком;
симптом Мебиуса — потеря способности фиксировать взгляд на близком расстоянии: вследствие слабости приводящих глазных мышц фиксированные на близко расположенном предмете глазные яблоки расходятся и занимают исходное положение;
симптом Жоффруа — отсутствие наморщивания лба при взгляде вверх;
симптом Боткина — мимолетное широкое раскрытие глазных щелей при фиксации взгляда;
симптом Розенбаха — мелкий тремор закрытых век;
симптом Репнева—Мелехова — гневный взгляд.
Синдром катаболических нарушений проявляется похуданием на фоне повышенного аппетита, субфебрилитетом, миопатиеи, иногда остеопорозом.
Синдром поражения органов пищеварения. Приступы болей в животе, рвота, неустойчивый стул со склонностью к поносам, иногда пожелтение кожи, что связано с нарушением функции печени (вплоть до развития тиреотоксического гепатита) и др.
Синдром эктодермальных нарушений — характерное расслаивание и повышенная ломкость ногтей, ломкость, выпадение волос и др.
Синдром поражения других желез внутренней секреции также нередко наблюдается при токсическом зобе. Для него характерны нарушения функции надпочечников, дисфункция яичников; у мужчин может развиться гинекомастия, могут наблюдаться нарушение толерантности к глюкозе, повышенный распад антидиуретического гормона (обусловливает чрезмерную жажду и увеличение диуреза).
Выделяют следующие степени тяжести тиреотоксикоза:
легкая — частота сердечных сокращений 80—100 в 1 мин, нет мерцательной аритмии, резкого похудания, слабый тремор рук, работоспособность снижена незначительно.
средняя — частота сердечных сокращений 100—120 в 1 мин, увеличение пульсового давления, нет мерцательной аритмии, похудание до 20 % от исходной массы тела, выраженный тремор, работоспособность снижена.
тяжелая — частота сердечных сокращений более 120 в 1 мин, мерцательная аритмия, тиреотоксический психоз, тиреогенная надпочечниковая недостаточность, дистрофические изменения паренхиматозных органов, масса тела резко снижена (до кахексии), трудоспособность утрачена.
Минимальный диагностический алгоритм обследования при ДТЗ включает анализ жалоб и клинических симптомов, УЗИ в сочетании с тонкоигольной биопсией, гормональное исследование крови, определение уровня антител к ТТГ-рецептору.
Консервативное лечение:
тиреостатические препараты мерказолил (метимазол, тиамазол), пропил-тиоурацил (пропицил)
бета-адреноблокаторы (анаприлин, обзидан, атенолол),
ГКС
назначение транквилизаторов и седативных средств.
препараты йода, которые снижают биосинтез тиреоидных гормонов, чувствительность железы к влиянию ТТГ, а также уменьшают кровоточивость ткани щитовидной железы во время операции.
По показаниям используют сердечные гликозиды (при недостаточности кровообращения), диуретики (при недостаточности кровообращения, офтальмопатии), анаболические стероиды (при выраженном катаболическом синдроме).
плазмаферез.
Лечение радиоактивным йодом (I131)
Противопоказания к лечению радиоактивным йодом
Легкие формы тиреотоксикоза
Беременные и кормящие матери
Больным с диффузным или узловатым зобом IV – V стадии с компрессионными явлениями
Больные моложе 45 лет из – за канцерогенного действия радиоактивного йода и вредного действия его на половые железы
Показания для лечения тиреотоксикоза радиоактивным йодом
Психические возбуждения, которые не поддаются торможению;
Кахектические формы заболевания;
Тиреотоксикозы у пожилых больных с кардиотиреозом и сердечной недостаточностью;
Тиреотоксикозы с тяжелыми поражениями печени и почек;
Формы гипертиреотизма без зоба;
При рецидиве после тиреоидэктомии;
Больные отказывающиеся от хирургического лечения.
Хирургическое лечение проводится после специальной медикаментозной подготовки (тиреостатики, бета-адреноблокаторы, препараты йода, плазмаферез), целью которой является достижение эутиреоидного состояния для профилактики тиреотоксического криза в ближайшем послеоперационном периоде. Показания к хирургическому лечению:
сочетание диффузного токсического зоба с неопластическими процессами;
большие размеры зоба с признаками компрессии окружающих органов и анатомических структур (независимо от тяжести тиреотоксикоза); тиреотоксикоз тяжелой степени;
отсутствие стойкого эффекта от консервативной терапии, рецидив заболевания;
непереносимость тиреостатических препаратов;
загрудинное расположение зоба.
Противопоказания к хирургическому лечению:
диффузный токсический зоб тяжелой формы с декомпенсацией функций внутренних органов (недостаточность кровообращения III степени, анасарка, асцит и т. п.),
тяжелые сопутствующие заболевания печени, почек, сердечно-сосудистой системы, психические заболевания,
неадекватная предоперационная подготовка.
Объем операции — субтотальная резекция щитовидной железы с оставлением небольшого количества ткани с каждой либо с одной стороны (суммарно 4—6 г).
Осложнения во время операций
Кровотечение
Ранение трахеи
Повреждение возвратного нерва
Повреждение околощитовидных желез
Воздушная эмболия
Эндемический зоб (йоддефицитные заболевания)
Эндемический зоб — одно из наиболее распространенных неинфекционных заболеваний, относящихся к йоддефицитным. По данным ВОЗ, более чем для 1,5 млрд жителей Земли существует повышенный риск недостаточного потребления йода.
Признаки эндемии
Определенный географический очаг
Массовость поражения населения (5-10%)
Распространенность среди детей, подростков
Большой вес и размер щитовидной железы
Увеличение количества смешанных форм
Значительное количество гипотиреозов (кретинизм)
Заболеваемость у животных
Клиническая картина.
увеличение щитовидной железы, "чувство неловкости" в области шеи при движении, реже — сухой кашель.
нарушение дыхания, ощущение тяжести в голове при наклоне туловища, дисфагия.
При осмотре обнаруживают диффузный, узловой или диффузно-узловой зоб различной величины.
длительное время сохраняется эутиреоидное состояние, хотя нередко наблюдаются явления гипотиреоза, особенно в районах со значительно выраженным йодным дефицитом. Узловой зоб в этих регионах чаще малигнизируется.
Лечение и профилактика эндемического зоба
Общие санитарно-гигиенические оздоровительные мероприятия
Специфическая профилактика с помощью йодированной поваренной соли (на 1тонну соли добавляют 25 грамм йодистого калия)
Лечение консервативное и хирургическое
Осложнения эндемического зоба
Со стороны дыхательной системы
Воспалительные осложнения
Кровоизлияния в зоб
Базедовификация зоба
Гипотиреодизм
Злокачественное перерождение зоба
Тиреоидиты
Острый тиреоидит. Редко встречающееся воспалительное заболевание щитовидной железы, обусловленное заносом гнойной инфекции гематогенным, лимфогенным или контактным путем из соседних органов. Возбудителем чаще является пиогенный стрептококк или золотистый стафилококк. Воспалительный процесс, развивающийся в неизмененной до этого щитовидной железе, называют тиреоидитом, а воспаление, развивающееся на фоне зоба, струмитом.
Клиническая картина. Заболевание начинается с повышения температуры тела до 39—40 °С, головной боли и сильной боли в области щитовидной железы, иррадиирующей в затылочную область и уши. На передней поверхности шеи появляются гиперемия, припухлость, смещающаяся при глотании. Тяжелым осложнением тиреоидита является гнойный медиастинит. Иногда развивается сепсис. В крови — выраженный лейкоцитоз, повышение СОЭ.
Лечение. Больные острым тиреоидитом подлежат госпитализации. Показана антибиотикотерапия. Сформировавшийся абсцесс вскрывают и дренируют во избежание распространения гнойного процесса на шею и средостение (флегмона шеи, гнойный медиастинит).
Острый негнойный тиреоидит. Крайне редкое заболевание, протекающее по типу асептического воспаления, вследствие травмы, кровоизлияния в железу или лучевой терапии. Возможны умеренно выраженные явления тиреотоксикоза. В лечении используют анальгетики, бета-адреноблокаторы.
Подострый тиреоидит (гранулематозный зоб де Кервена) —воспалительное заболевание, обусловленное, по-видимому, вирусной инфекцией. В 2— 4 раза чаще встречается у женщин, особенно в возрасте 20—50 лет.
Как правило, после вирусной инфекции (грипп, эпидемический паротит, корь и т. п.). Вторичный аутоиммунный процесс развивается в ответ на воспалительные изменения в щитовидной железе и высвобождение антигена (тиреоглобулина), поступающего в кровь при разрушении тиреоцитов.
Клиническая картина. В начальной стадии (от нескольких недель до 2 мес) заболевание протекает по типу острого тиреоидита. Отмечаются значительное повышение СОЭ, лейкоцитоз, лимфоцитоз. При явлениях тиреотоксикоза в крови повышаются уровни Т3 и Т4, в дальнейшем появляются антитела к тиреоглобулину.
Для диагностики применяют тест Крайля — прием преднизолона в дозе 30—40 мг/сут приводит к значительному улучшению состояния пациента через 24—72 ч. При радионуклидном сканировании выявляют диффузное снижение накопления радиофармпрепарата при повышенном уровне Т3 и Т4 в крови (диагностические "ножницы").
Лечение. Назначают глюкокортикостероиды (преднизолон по 30—60 мг/сут) в течение 3—4 нед, постепенно снижая дозу, ацетилсалициловую кислоту до 2—3 г/сут. При выраженном тиреотоксикозе показаны бета-адреноблокаторы. Применение антибиотиков не влияет на течение патологического процесса. Хирургическое лечение не показано. Прогноз обычно благоприятный, выздоровление наступает в среднем через 5—6 мес.
Аутоиммунный тиреоидит (зоб Хасимото). Значительно чаще у женщин в возрасте 40—50 лет. В генезе заболевания определенное значение имеет врожденное нарушение в системе иммунологического контроля. У больных, страдающих этим заболеванием, и их родственников часто наблюдаются другие аутоиммунные болезни (миастения, ревматоидный артрит, неспецифический язвенный колит, инсулинзависимый сахарный диабет, пернициозная анемия, болезнь Аддисона и др.). Установлено частое сочетание аутоиммунного тиреоидита с генами HLA-B8, HLA-DR3, HLA-DR5.
Выделяют две формы заболевания — атрофическую и гипертрофическую. При гистологическом исследовании обнаруживают выраженную инфильтрацию железы лимфоцитами и плазматическими клетками, разрушение фолликулов, очаги фиброза, оксифильные эпителиальные клетки Хюртле—Асканази.
Клиническая картина и диагностика. В течение заболевания функциональное состояние железы может меняться. Обычно вначале развивается тиреотоксикоз (транзиторный, обычно легкой степени), в дальнейшем — длительное эутиреоидное состояние и в более поздние сроки — гипотиреоз.
При гипертрофической форме хронического тиреоидита железа увеличена за счет обеих долей, имеет плотную консистенцию, гладкую либо узловатую поверхность, безболезненная, не спаяна с окружающими тканями, подвижна при пальпации. Регионарные лимфатические узлы не увеличены. Симптом сдавления органов шеи наблюдается редко. При атрофической форме щитовидная железа может не пальпироваться. В диагностике заболевания важное значение имеют результаты УЗИ с тонкоигольной аспирационной биопсией. Выявление в крови антител к тиреоглобули-ну и тиреоидной пероксидазе (микросомальному антигену) подтверждает диагноз. Уровень ТТГ зависит от функционального состояния щитовидной железы: при тиреотоксикозе он будет сниженным, в эутиреоидном состоянии — нормальным, а при гипотиреозе — повышенным.
Лечение консервативное, препаратами гормонов щитовидной железы (L-тироксин, тиреоидин и др.) с индивидуальным подбором дозы препарата и постоянным динамическим наблюдением, включающим УЗИ, гормональное исследование каждые 3 мес.
Показания к операции:
сочетание аутоиммунного тиреоидита с неопластическим процессом;
большие размеры зоба с признаками сдавления органов шеи;
отсутствие эффекта от консервативной терапии в течение 6 мес, прогрессирующее увеличение зоба.
Объем операции — тиреоидэктомия. При сочетании с раком щитовидной железы (наблюлается редко) показана экстрафасциальная тиреоидэктомия, а в случае выявления злокачественной лимфомы — лучевая терапия. После операции проводят заместительную терапию препаратами гормонов щитовидной железы.
Фиброзный тиреоидит (тиреоидит Риделя). Редкое заболевание щитовидной железы (менее 0,1 % всех оперированных), относящееся к висцеральным фиброматозам. Заболевание характеризуется разрастанием в щитовидной железе соединительной ткани, замещающей ее паренхиму, вовлечением в патологический процесс окружающих анатомических структур (трахея, пищевод, сосуды, нервы, мышцы). Описаны сочетания тиреоидита Риделя с ретроперитонеальным фиброзом, медиастинальным фиброзом, фибрози-рующим альвеолитом, склерозирующим холангитом и др.
Клинически заболевание проявляется зобом каменистой плотности, безболезненным при пальпации, малоподвижным (инвазивный рост), не смещаемым при глотании. Пациенты в большинстве наблюдений находятся в эутиреоидном состоянии, однако по мере прогрессирования фиброза развивается гипотиреоз. В редких случаях возможно развитие гипопаратиреоза что обусловлено вовлечением в фиброзирующий процесс паращитовидных желез. В диагностике и дифференциальной диагностике важное значение придают УЗИ с тонкоигольной биопсией зоба (в цитограмме выявляют не многочисленные клетки фолликулярного эпителия, большое количество грубых соединительнотканных элементов). Во многих случаях для исключе ния злокачественного поражения требуется открытая биопсия во время oпе рации.
Лечение — хирургическое, что обусловлено высоким риском развития злокачественного поражения, инвазивным ростом, большими сложностями при морфологической верификации диагноза и трудностями исключения малигнизации до операции. Объем оперативного вмешательства — тиреоид эктомия. Выполнение радикальной операции сопряжено с большими тех ническими трудностями и немалым риском повреждения соседних органов и анатомических образований. В ряде случаев (при исключении малигниза ции) ограничиваются декомпрессией смежных органов без удаления вceй ткани щитовидной железы.
Опухоли щитовидной железы
Доброкачественные опухоли (фолликулярные аденомы)
Клиническая картина и диагностика. При физикальном исследовании узел имеет округлую форму, четкие контуры, ровную, гладкую поверхность, эластическую или плотноэластическую консистенцию, смещается при глотании.
При УЗИ форма узла в большинстве наблюдений округлая, ободок вокруг аденомы говорит о хорошо выраженной капсуле; внутренняя структура однородная (мелкозернистая), характерна гипер- или изоэхогенность, в узле может встречаться полость (цистаденома). При дифференциации кисты от цистаденомы необходимо провести тонкоигольную аспирационную биопсию под контролем УЗИ (после аспирации жидкости при наличии цистаденомы останется узловое образование). При радионуклидном сканировании обычно выявляется "холодный " узел. Уровни Т3, Т4 и ТТГ нормальные. В диагностике важное значение имеют результаты УЗИ с тонкоигольной полипозиционной аспирационной биопсией.
Лечение хирургическое. В связи со сложностью дифференциальной диагностики с фолликулярной аденокарциномой при срочном гистологическом исследовании многие авторы считают оправданной гемитиреоидэктомию.
Злокачественные опухоли. См. онкологию
