
- •№2: «Гнойные заболевания мягких тканей»
- •№5: «Гнойные заболевания серозных полостей»
- •Классификация хирургической инфекции в зависимости от вида микрофлоры
- •№2: «Гнойные заболевания мягких тканей»
- •№5: «Гнойные заболевания серозных полостей»
- •По формированию навыка обработки инфицированной раны, принципа инструментальной обработки ран
- •2.Осуществить профилактику столбняка
- •Рекомендуемая литература
№2: «Гнойные заболевания мягких тканей»
Актуальность темы. Острая гнойная хирургическая инфекция мягких тканей – патология, встречающаяся в повседневной практике хирурга. Она является результатом сложнейшего взаимодействия организма человека с микрофлорой, при котором исход предопределяется тем, что превалирует: защитные силы макроорганизма, либо вид, доза и вирулентность микробов, проникших в него. От умения врача своевременно диагностировать инфекцию, вступить с ней в борьбу, зависит трудоспособность, здоровье, а подчас и жизнь человека.
Цель занятия: изучить клинические проявления различных форм острой гнойной неспецифической инфекции мягких тканей, показания и методы проведения основных консервативных и оперативных пособий при них.
Студент должен знать: классификацию хирургической инфекции, характеристику различных нозологических форм заболевания, возможные осложнения.
Студент должен уметь: обследовать больного, выбрать оптимальную лечебную тактику при острых воспалительных процессах мягких тканей, обработать гнойную рану, промыть и дренировать ее, ассистировать при операциях, заполнять медицинскую документацию.
Содержание учебного материала.
Наряду с наличием патогенной микрофлоры и сниженных защитных сил организма третьим условием развития воспалительного процесса является нарушение целости кожно-слизистого барьера, представляющее собой входные ворота для проникновения микробов в глублежащие ткани.
В развитии гнойного процесса важное значение имеют пути внедрения и распространения возбудителей.
Повреждение эпидермиса или эпителия слизистых оболочек, через которые могут внедриться микробы, может быть результатом механической травмы, воздействия химических веществ и других травмирующих факторов.
Через дефект эпителия микробы попадают в межклеточные щели, лимфатические сосуды и током лимфы заносятся в глублежащие ткани.
Дальнейшее распространение и развитие воспалительного процесса зависит от количества и вирулентности попавших микробов, а также от иммунобиологических сил организма.
Большое значение на развитие инфекции оказывают местные анатомо-физиологические условия.
Локализация гнойных процессов в коже и подкожной клетчатке.
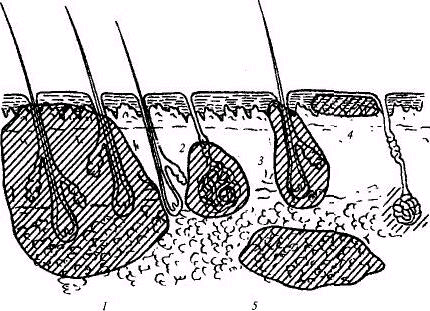
Рис. Локализация гнойных процессов в коже и подкожной клетчатке (схема): / -карбункул; 2 - гидраденит; 3 - фурункул; 4 - рожистое воспаление; 5 - флегмона подкожной клетчатки
Фурункул - это острое гнойное воспаление луковицы волосяного фолликула, сальной железы и окружающей их капсулы. При воспалении только отдельно взятой луковицы волосяного фолликула имеет место – фолликулит, примером которого могут служить юношеские угри, сикоз бороды.
Множественные фурункулы, располагающиеся на различных участках, имеющие различные сроки развития, рецидивирующее течение, называются фурункулезом. Фурункулез, как правило, развивается при резко сниженной реактивности организма больного и в ряде случаев может быть первым проявлением сахарного диабета, реже другой патологии.
Развитие фурункула чаще всего вызывают золотистый, реже белый стафилококки, которые проникают по волосяному каналу в глубь кожи. Этому способствуют травматизация кожи в местах трения одежды, загрязнения кожных покровов, неблагоприятные производственные и другие экзогенные, а также эндогенные предрасполагающие факторы (сахарный диабет, гипо- и авитаминоз, анемия, гипотрофия и др.).
На месте внедрения инфекции возникает серозное воспаление, которое быстро переходит в некротическую стадию с формированием очага некроза. Клинически это проявляется возникновением болезненного, гипереми-рованного, конусовидно возвышающегося инфильтрата кожи размером 1,5-2 см, который спустя 2-3 суток увеличивается до 3-4 см и на вершине его к этому времени появляется пузырек с гноем - пустулка. Последняя лопается, покрывается гнойной коркой, после удаления которой виден гнойно-некротический стержень белого цвета. В течение 3-5 дней происходят гнойное расплавление некротических тканей, секвестрация их наружу с образованием гранулирующей раны, которая заживает звездчатым рубцом. Больные в начале заболевания жалуются на зуд, умеренную боль, интенсивность которой нарастает, приобретает пульсирующий характер, а затем уменьшается и полностью проходит по мере отторжения гнойно-некротических тканей и заживления раны.
В серозно-инфильтративной стадии фурункула показано консервативное лечение, при успехе которого может наступить обратное развитие воспалительного процесса (абортивное течение заболевания). Для этого назначают антибиотики, как правило, полусинтетические пенициллины в сочетании с сульфаниламидами или другими антисептиками. Местно наряду с обеспечением покоя фурункул целесообразно обрабатывать 70% этиловым спиртом, 3% спиртовым раствором йода, накладывать повязки с антисептиками, гипертоническими растворами, обкалывать очаг воспаления раствором новокаина с антибиотиками (20 мл 0,5% раствора новокаина с антибиотиком под основание очага), применять физиолечение (УВЧ-терапию, электрофорез с антисептиками, УФО и др.).
В гнойно-некротической стадии фурункул вскрывают, удаляют гной-но-некротйческий стержень и накладывают повязки с протеолитическими ферментами, гипертоническими растворами, мазями на гидрофильной основе («Левомиколь». «Диоксиколь», «Репареф-1» и др.). Оперативное вмешательство, как правило, выполняется под местной анестезией. При фурункулезе, кроме вышеизложенного лечения, больные нуждаются в выявлении причины снижения резистентности организма и целенаправленной ее коррекции.
Большого внимания заслуживает фурункул лица. Фурункул лица, особенно располагающийся над линией, соединяющей уголки рта, а именно: верхнюю губу, носогубную складку, нос, подглазничную область, от которых крово- и лимфоток направлены в сторону мозга, что может вызвать внутричерепные гнойные осложнения, такие как тромбоз кавернозного синуса, менингоэнцефалит, абсцесс мозга и др. Риск этих осложнений возрастает при выдавливании фурункула, что способствует мобилизации гнойно-септических тромбов и миграции их в сторону мозга - Фурункул «носогубного треугольника».
В отличие от фурункулов других локализаций, подлежащих, как правило, амбулаторному лечению, больные с фурункулом лица нуждаются в госпитализации в стационар. Им назначают постельный режим, щадящую диету, парентерально антибиотики в максимальных терапевтических дозах, консервативное лечение местного очага воспаления, а для ускорения отторжения некротических масс применяют кератолитические средства (10% салициловая мазь, присыпка из салициловой кислоты) и протеолитические ферменты. В случае абсцедирования гнойно-некротический стержень удаляется под общим обезболиванием с помощью максимально нежных манипуляций
Карбункул - это острое гнойное воспаление нескольких рядом лежащих волосяных фолликулов, сальных желез и окружающей их жировой клетчатки с формированием очага воспаления.
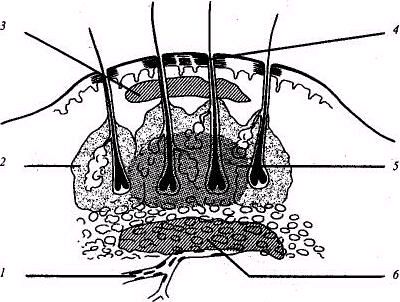
Рис. Схема гнойно-некротического процесса и его распространения при карбункуле.
Этиология, предрасполагающие факторы и патофизиологические процессы, происходящие в тканях, примерно такие же, как и при фурункуле, т.е. эти заболевания являются родственными и отличаются в большей степени количественными параметрами.
Поскольку в воспалительный процесс может быть вовлечено от 5 до 10 и более волосяных фолликулов с распространением воспаления на жировую клетчатку, возникает больших размеров воспалительный инфильтрат, достигающий в ряде случаев более 10 см в диаметре. По мере про-грессирования гнойно-некротических изменений в тканях формируется гнойный очаг, открывающийся во внешнюю среду множественными отверстиями, через которые отторгаются гнойно-некротические массы. Внешний вид верхушки воспалительного очага напоминает пчелиные соты - сравнение, которое получило широкую известность для характеристики карбункула.
После очищения и гранулирования рана заживает грубым звездчатым рубцом. Карбункулы локализуются в местах, подвергающихся большей травматизации, и чаще наблюдаются на затылке, пояснице, ягодичной области, межлопаточном пространстве и лопатках.
В отличие от фурункула состояние больных довольно часто бывает средней и тяжелой степени. Отмечаются признаки интоксикации, проявляющейся высокой температурой (до 38-40°), слабостью, плохим сном, анорексией, головной болью, лейкоцитозом с нейтрофильным сдвигом влево и др.
Клинически на месте инфильтрата появляются зуд, жжение, быстро нарастающая боль, иногда выраженной интенсивности, особенно в местах прилежания костей, вследствие вовлечения надкостницы. Спустя 3-5 дней кожа на верхушке приобретает багрово-синюшную окраску, а при пальпации инфильтрат резко болезненный, спаянный с подлежащими тканями. Довольно часто наблюдаются лимфангиит и лимфаденит, при вовлечении в процесс вен может развиться тромбофлебит.
Больные с карбункулом подлежат госпитализации в стационар. Им показано детоксикационное антибактериальное лечение путем назначения антибиотиков и антисептиков. Характер местного лечения зависит от стадии воспалительного процесса. При серозно-инфильтративной стадии проводится консервативная терапия наподобие той, какая применяется при фурункуле, цель которой - придать воспалительному процессу абортивное течение. При гнойно-некротической стадии под общим обезболиванием производится кресто- и Н-образный разрез карбункула с максимальным иссечением гнойно-некротических тканей, санацией раны антисептиками с вакуумированием или обработкой ее пульсирующей струей антисептических растворов, с тампонированием 10% раствором натрия хлорида, мазями на гидрофильной основе. Весьма эффективным методом лечения в последнее время является использование плазменной струи и расфокусированного излучения. СО2-лазера, что позволяет испарить гнойно-некротические ткани, добиться асептического состояния раны, наложить швы на рану с оставлением дренажа для послеоперационного лечения и оттока раневого экссудата.
Небольшие карбункулы, расположенные в местах, где имеется избыток кожи и подкожной клетчатки, обычно в области туловища, допустимо иссекать в пределах здоровых тканей с наложением первичных или первично-отсроченных швов. Лечение в большинстве случаев заканчивается выздоровлением больного. Лишь карбункул головы, особенно лица, чреват серьезными осложнениями и при его лечении используются подходы, применяемые при фурункуле лица.
Абсцесс - это ограниченное гнойное воспаление тканей, формирующееся в результате их расплавления с образованием пиогенной капсулы.
Абсцесс развивается вследствие попадания в организм стафилококка, кишечной и синегнойной палочками, протеем, стрептококком, бактероидами и другими микроорганизмами и их ассоциациями. Абсцесс может развиться в любом органе и ткани вследствие экзо- или эндогенного попадания инфекции в организм, хотя в клиническое практике абсцессы наиболее часто возникают в подкожно- жировой - клетчатке и мышечной ткани. Развитию абсцесса способствуют открытые повреждения, гематомы, «серомы» инородные тела, инъекций, пункций, блокады, различные гнойные процессы.
На месте внедрения инфекции появляются экссудативное воспаление, некроз тканей с последующим гнойным расплавлением и образованием гнойной полости, вокруг которой начинают формироваться грануляционный вал и соединительнотканные коллагеновые волокна, образующие пиогенную капсулу на границе со здоровой тканью. Чем дольше существует абсцесс, тем толще становится пиогенная капсула. Иногда она достигает нескольких сантиметров в толщину и является своеобразным биологическим барьером на пути распространения инфекции. При прогрессировании гнойного процесса пиогенная капсула абсцесса может быть разрушена. Вследствие этого может наступить Генерализация процесса с прорывом гнойника, порой в непредсказуемом направлении.
Абсцесс характеризуется симптомами инфекционного токсикоза, выраженного в той или иной степени, с гипертермией, лейкоцитозом и рядом других лабораторных проявлений. Местные симптомы зависят прежде всего от локализации абсцесса. Подкожные и межмышечные абсцессы диагностируются сравнительно легко, так как эта локализация доступна осмотру и пальпации. При осмотре, если это поверхностный абсцесс, отмечаются все местные признаки воспаления, пальпаторно определяется воспалительная инфильтрация тканей, увеличение их в объеме, болезненность, а на фоне инфильтрации при абсцедировании — размягчение в центре (рука как бы проваливается в глубь патологического очага).
Кардинальным при абсцессе считается симптом флюктуации, когда толчок над гнойной полостью одной рукой передается и воспринимается в виде контрудара другой. Такая передача ударной волны возможна лишь в жидкой среде, в нашем случае при наличии гноя.
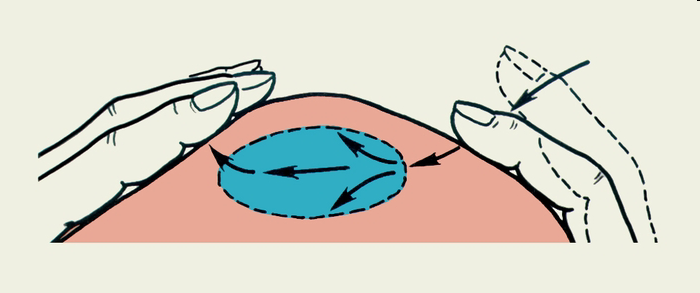
Рис. Схематическое изображение определения симптома флюктуации.
При глубоко расположенных абсцессах, а также на ранних стадиях их формирования диагностика не столь очевидна и в этих ситуациях довольно часто прибегают к пункции абсцесса толстой иглой в целях получения гноя или исключения абсцедирования. При абсцессах внутренних органов своевременное распознавание их может быть значительно затруднено и для этого необходимо применение сложных методов исследования, таких как рентгеноскопия и рентгенография с контрастиро-ванием или без него, УЗИ, компьютерная томография, термография и др.
В серозно-инфильтративной стадии при отсутствии абсцедирования назначаются антибиотикотерапия, физиолечение, местно компрессы, дез-интоксикация организма. В показанных случаях можно прибегнуть к короткому новокаиновому блоку с антибиотиками. Однако введение раствора новокаина с антибиотиками в воспалительный очаг недопустимо, так как это неизбежно ведет к повышению внутритканевого давления, сдавле-нию мелких сосудов, нарушению питания тканей и их некрозу, т.е. получению обратного эффекта. Основная задача лечения в этой стадии - достичь абортивного течения заболевания,
В гнойно-некротической стадии показано оперативное лечение под общим обезболиванием. Полость абсцесса опорожняется от гноя, санируется, при необходимости производится дополнительная контрапертура.
Операция завершается адекватным дренированием и рыхлой тампонадой с дегидратирующими растворами или мазями. Для этой же цели весьма перспективно использование расфокусированного излучения СО2-лазе-ра для испарения гнойно-некротических тканей и уничтожения микрофлоры в полости абсцесса. При небольших поверхностных абсцессах и абсцессах внутренних органов и полостей перспективным является новое направление лечения данной патологии с помощью прицельной пункции под ультразвуковым или компьютерным контролем, которое позволяет эвакуировать гной, санировать полость, в случае необходимости катетеризировать одним или несколькими катетерами гнойный очаг и в итоге добиться малыми технико-хирургическими средствами и приемами излечения больного.
Во второй фазе гнойной раны - дегидратации и регенерации - целесообразно применение биостимуляторов в виде мазей, метаболитов, гелий-неонового лазера, физиопроцедур, а также использование ранних или поздних вторичных швов.
Флегмона - это острое неограниченное гнойное воспаление жировой клетчатки. В отличие от абсцесса при флегмоне отсутствует пиогенная капсула, из-за чего гнойный процесс неуклонно прогрессирует и распространяется по клетчаточным пространствам, не встречая препятствия на своем пути. Этиология, патогенез и причины, способствующие развитию флегмоны, такие же, как и при абсцессе.
В зависимости от глубины поражения флегмоны мягких тканей могут быть поверхностными (надфасциальными), глубокими (подфасциальны-ми) и межмышечными.
Флегмоны других клетчаточных пространств могут иметь специфические названия. Например, воспаление клетчатки средостения называется медиастинитом, заглоточного пространства - заглоточной флегмоной, вокруг слепой кишки - паратифлитом, вокруг толстой кишки - параколярной флегмоной, забрюшинного пространства - забрю-шинной флегмоной, вокруг прямой кишки - парапроктитом и т.д.
На морфологическом уровне флегмона представляет собой вначале экссудативное воспаление, быстро переходящее в гнойно-некротическую стадию с гнойным или гнилостным расплавлением клетчатки. Стремительность распространения и злокачественность течения процесса альтерации жировой клетчатки не позволяют сформироваться ограничивающему барьеру на границе со здоровой тканью в виде пиогенной капсулы.
Общее состояние больного флегмоной тяжелое. Доминируют симптомы общей интоксикации с гектической лихорадкой, ознобами, высоким лейкоцитозом с нейтрофильным сдвигом и токсической зернистостью нейтрофилов, органной недостаточностью, выраженной в той или иной степени, явлениями септического шока. Среди местных проявлений флегмоны характерны пульсирующая, нарастающая интенсивная боль, диффузная, без четких границ гиперемия кожи, болезненный инфильтрат, на фоне которого могут быть очаги размягчения, отек и увеличение в объеме конечности или другой зоны поражения. Флегмона довольно часто сопровождается лимфангиитом, регионарным лимфаденитом, тромбофлебитом.
Больные флегмоной подлежат стационарному лечению. В первую очередь вследствие тяжелого инфекционного токсикоза необходимо проведение интенсивной инфузионной терапии в качестве предоперационной подготовки и последующего послеоперационного лечения. Операция у этих больных должна выполняться под общим обезболиванием - делают широкие адекватные разрезы на всю глубину поражения тканей, а при межмышечной флегмоне проводят широкую фасциотомию.
В ранней стадии флегмоны отделяемое скудное, серозно- или гнойно-геморрагическое, нередко зловонного характера, отсутствуют четкие границы между жизнеспособной тканью и очагом некроза. Операция заканчивается адекватным дренированием и тампонадой, как и при абсцессе. В случае, если флегмона вызвана анаэробной неклостридиальной микрофлорой, наряду с максимальным иссечением некротизированных тканей необходимо обеспечить широкое раскрытие краев раны, частые перевязки и орошение ран кислородо-содержащими антисептиками (3%раствор водорода пероксида, 0,1% калия перманганата), оксибаротерапию.
Проведение интенсивной детоксикационной терапии, адекватной антибиотико- и иммунотерапии, позволяет в большинстве случаев добиться положительного исхода заболевания, хотя летальность при флегмоне сохраняется на относительно высоком уровне, несмотря на современные возможности медицинской науки.
Гидраденит - это воспаление апокринных потовых желез. Заболевание чаще всего вызывается стафилококком.
Развитию гидраденита способствуют загрязнение кожных покровов вследствие несоблюдения гигиенических норм, их травматизация, повышенная потливость, снижение защитных сил организма.
Данная патология чаще развивается в подмышечных областях, реже в перианальной зоне. На месте внедрения инфекции через широкое устье апокринной железы возникает очаг серозного воспаления диаметром до 1-1,5 см. При прогрессирующем течении он увеличивается до 2-3 см, сопровождается некрозом железы и окружающей клетчатки с формированием небольшого гнойника, который прорывается наружу.
Клинически заболевание проявляется в большинстве своем местными симптомами и характеризуется умеренными болями в подмышечной области, усиливающимися при движении рукой, возникновением болезненного узелка с гиперемией кожи под ним, который через 3-4 дня увеличивается, приобретает синюшно-багровый цвет, появляется флюктуация, свидетельствующая об абсцедировании гидраденита. Особенностью заболевания является то, что процесс редко ограничивается поражением одной железы и имеет рецидивирующее течение. В связи с внешним сходством при наличии нескольких очагов воспаления, выступающих в подмышечной области в виде воспалительных сосков, в просторечии это заболевание часто называют «сучье вымя».
В ряде случаев при длительном рецидивирующем течении заболевания могут развиться целлюлит и фиброз подмышечной клетчатки с ограничением функции плечевого сустава.
В серозно-инфильтративной стадии проводится консервативное лечение, которое направлено непосредственно на очаг воспаления (антибиоти-котерапия, повязка с антисептиками, физиолечсние и др.) и предупреждение контаминации других потовых желез (удаление волос и протирание кожи 70% этиловым спиртом, хлоргексидином, формалином, УФО). В стадии гнойно-некротического воспаления показана операция, которая выполняется под местным обезболиванием. Она заключается во вскрытии гнойника.

Рис. Вид операционных разрезов при гидрадените
Промывание раны 3% раствором водорода пероксида, другими антисептиками и дренировании, чаще всего подоской из перчаточной резины. При упорном течении процесса лечебные мероприятия должны быть направлены на повышение защитных сил организма (витаминотерапия, пища, богатая белками, иммуностимуляторы, анатоксин, аутовакцнна, гамма-глобулин и др.), местно может быть применена противовоспалительная рентгенотерапия. Иногда при безуспешности всех методов и необратимых изменениях тканей подмышечной области прибегают к иссечению кожи и. подкожной клетчатки вместе с потовыми железами и аутодермопластикой или пластикой полнослойным кожно-подкожным лоскутом на сосудистых связях.
Мастит - это воспаление грудной железы. Мастит может быть лактационным и нелактационным. Лактационный мастит чаще всего развивается у первородящих женщин, нелактационный - у пожилых со сниженной резистентностью организма.
Этиологическим фактором мастита чаще всего является стафилококк.
Среди факторов, способствующих развитию мастита, большую роль играют застой молока в грудной железе (лактостаз) и снижение защитных сил организма.
Из местных причин развития маститов (в том числе) можно выделить анатомические (плоский сосок, избыточная продукция молока при узких молочных ходах, наблюдаемые чаще всего у первородящих женщин, ранний прикорм ребенка и его отказ от кормления грудью, гигиенические предпосылки, плохой уход за молочной железой, трещины соска и др.).
Снижение защитных сил организма может быть результатом наличия тяжелой сопутствующей патологии (сахарный диабет, ревматизм, пороки сердца, простудные и другие инфекционные заболевания), патологии беременности и родов (нефропатия, тяжелые роды, кровотечения и др.). Инфекция в ткань молочной железы может попасть протоковым (молочные ходы), лимфогенным (трещины, ссадины, потертости соска) и гематогенным (бактериемия, сепсис) путями.
Клиническая
картина мастита зависит от его формы.
В частности, выделяют серозный,
инфильтративный,
абсцедирующий, флегмонозный, гангренозный
и хронический инфильтративный мастит.
В зависимости
от
места расположения гнойного очага
в молочной железе различают премаммарный,
субареолярный, паренхиматозный,
интерстициальный и ретромаммарный
мастит.
Паренхиматозный
и интерстициальный
мастит нередко объединяют и называют
интрамаммарным.
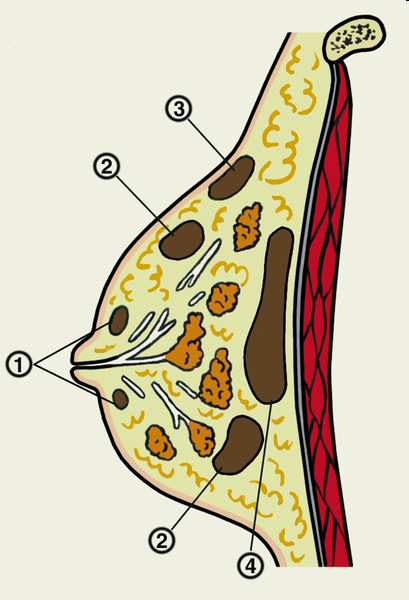
Рис. Локализация гнойных очагов в молочной железе
При серозном мастите общее состояние удовлетворительное или средней тяжести. Больных беспокоят повышение температуры до суб- или фебрильных цифр, слабость, боли в молочной железе распирающего характера, увеличение ее в объеме с повышением местной температуры, наличие умеренной гиперемии кожи диффузного характера, болезненность при пальпации.
Для инфильтративного мастита, кроме более тяжелого состояния, характерны на фоне увеличенной молочной железы наличие болезненных инфильтратов в ткани, фебрильная температура (38-38,5 °С), лейкоцитоз и повышенная СОЭ.
Абсцедирующий мастит проявляется более выраженными симптомами инфекционного токсикоза, среднетяжелым или тяжелым состоянием больных, жалобами на резкую слабость, лихорадку,
боли в железе, гиперлейкоцитоз и высокую СОЭ.
Местно грудная железа увеличена, кожа очагово гиперемирована в области инфильтрата с размягчением в центре и флюктуацией. Довольно часто определяется регионарный лимфаденит, проявляющийся увеличением и болезненностью подмышечных лимфоузлов.
Флегмонозный мастит характеризуется тяжелым или крайне тяжелым состоянием больных, гектической температурой, потрясающими ознобами, гиперлейкоцитозом. Грудная железа резко увеличена, кожа отечна, ярко гиперемирована, пальпируются инфильтраты с очагами размягчения и флюктуацией, регионарным лимфаденитом.
При гангренозном мастите, наступившем в результате тромбоза сосудов, питающих молочную железу, состояние больных крайне тяжелое и клиническая картина соответствует септическому состоянию
Хронический инфильтративный мастит не сопровождается существенным нарушением состояния здоровья. Больные жалуются на ноющие боли в грудной железе с периодическим усилением и наличием одиночных или множественных инфильтратов плотной консистенции, слабо- или безболезненных. Местные признаки, характерные для активного воспаления, отсутствуют. Лимфоузлы обычно не изменены. Анализ крови в пределах нормы или могут быть умеренная анемия и повышенная СОЭ.
Серозный и инфильтративный мастит подлежит консервативному лечению. При серозном мастите устранение лактостаза путем сцеживания молока, создание покоя с помощью косыночной поддерживающей повязки, применение местно компрессов с антисептиками в большинстве случаев купируют процесс. В случае инфильтративного мастита к данному лечению добавляются антибиотики широкого спектра действия, антисептики (сульфаниламиды, нитрофураны и др.), физиопроцедуры, ретромаммарная блокада 0,25-0,5% раствором новокаина с антибиотиками, которые позволяют предупредить абсцедирование и направить процесс по абортивному пути.
Все остальные формы мастита подлежат хирургическому лечению, которое должно проводиться под общим обезболиванием, кроме хронического инфильтративного мастита, где допустима местная анестезия.
Интрамаммарный абсцедирующий мастит вскрывают радиарным одним или несколькими разрезами в зависимости от размера абсцесса, ретромаммарный - полуовальным разрезом по нижней переходной складке, субареолярный мастит вскрывают дугообразным разрезом, отступив 0,5 см от ареолы. Рассекаются кожа и подкожная клетчатка, затем тупо с помощью кровоостанавливающего зажима вскрывается абсцесс наподобие того, как это делается при паротите, что позволяет избежать пересечения молочных ходов и развития длительно незаживающих молочных свищей. Кроме вскрытия, операция включает в себя некрэктомию, санацию и адекватное дренирование гнойника.
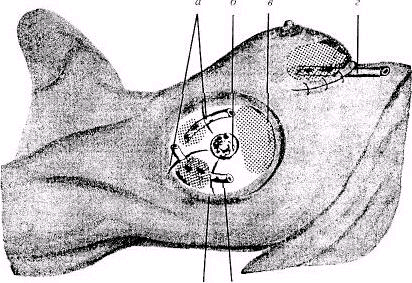
Рис. Различные виды разрезов при гнойном мастите: а - радиальные разрезы; б - околососковый разрез; в - дугообразный разрез; г - дренаж при разрезе; д - дренаж; е - радиальная контрапертура
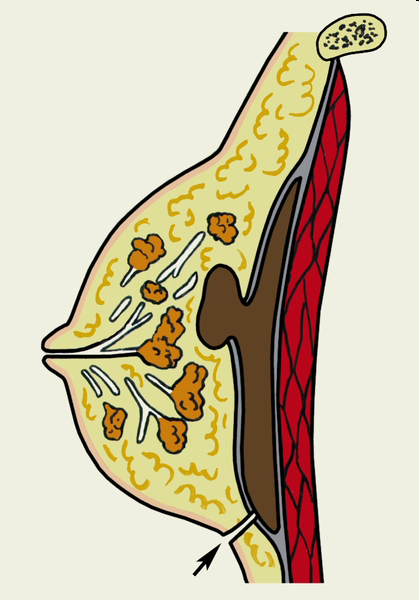
Рис. Вскрытие ретромаммарного мастита по переходной складке.
При флегмонозном и гангренозном мастите показана кратковременная предоперационная подготовка и чем тяжелее больная, тем интенсивнее проводится лечение. Флегмонозный мастит вскрывается множественными радиарными разрезами, количество которых определяется числом абсцессов, нередко разрезы сообщаются друг с другом. Наряду с этим показаны иссечение некротических тканей, проточное дренирование с орошением антисептиками и другие лечебные мероприятия, применяемые для лечения гнойной раны.
В случае гангренозного мастита наряду с интенсивной терапией показана мастэктомия с открытым ведением раны согласно законам гнойной хирургии, а по мере ее очищения, которое наступает примерно через 10—15 дней, можно выполнить аутодермопластику. При желании больной прибегают к последующему протезированию или пластическому воссозданию грудной железы.
Хронический инфильтративный мастит при длительном существовании и грубых морфологических изменениях в тканях, подтвержденных данными маммографии, УЗИ или компьютерной томографии и гистологического исследования биопсийного материала, подлежит оперативному лечению, которое заключается в иссечении инфильтратов в пределах здоровых тканей (секторальная резекция) с обязательной экспрессбиопсией.
Профилактика мастита играет важную роль в снижении его частоты и должна включать в себя целый комплекс мероприятий в до и послеродовом периодах. Среди них ключевые позиции занимает диспансеризация всех беременных женщин со своевременным выявлением заболеваний, патологии беременности и их лечением. При сниженных защитных силах организма показаны применение анаболических гормонов (ретаболил, нерабол и др.), иммуностимуляторов (Т-актывин, левамизоль и др.), биостимуляторов (метилурацил, солкосерил и др.), устранение местных предрасполагающих факторов путем подготовки грудной железы и соска к кормлению, сцеживание избытка молока, гигиенический уход и туалет соска до и после кормления.
ГНОЙНО-ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЛИМФАТИЧЕСКОЙ СИСТЕМЫ:
Лимфатическая система, обеспечивающая дренажную функцию межтканевой жидкости и возврат ее в систему общего кровотока, осуществляет также защиту организма от проникшей в ткани инфекции, которая по лимфатическим сосудам попадает в лимфоузлы, там адсорбируется и уничтожается путем фагоцитоза и включения других механизмов антимикробной защиты. Однако в ряде случаев при вирулентной инфекции, массивном поступлении ее в лимфатическое русло, снижении резистентности возникают воспалительные заболевания самой лимфатической системы.
Рис. Лимфограмма голени при рожистом воспалении.
Среди заболеваний лимфатической системы в зависимости от уровня ее поражения воспалительным процессом можно выделить капиллярный, ретикулярный, стволовой лимфангиит и лимфаденит, которые в большинстве случаев являются вторичными заболеваниями или осложнениями какого-либо другого воспалительного процесса (фурункула, абсцесса и др.). Исключением из этого правила служит капиллярный лимфангиит, или рожа.
РОЖИСТОЕ ВОСПАЛЕНИЕ
Рожа - это острая хирургическая инфекция кожи, вызванная стрептококком, чаще гемолитическим, в основе которой лежит капиллярный лимфангиит.
Стрептококки через маленькие трещины или раны проникают в лимфатические щели кожи и капилляры, там скапливаются и размножаются, вызывая острое экссудативное поверхностное прогрессирующее воспаление, включая дерму. Наряду с этим в воспалительный процесс вовлекаются кровеносные капилляры, что ведет к их резкому расширению, переполнению кровью, чем обусловлена яркая гиперемия кожи, характерная для рожистого воспаления.
Вокруг лимфатических сосудов наблюдаются лейкоцитарная инфильтрация, отек, а при бурном экссудативном процессе - скопление экссудата на границе дермы и эпидермиса с образованием булл (пузырей), содержащих серозную, реже серозно-геморрагическую или серозно-гнойную жидкость. Стрептококки скапливаются преимущественно на периферии очага воспаления. При проникновении стрептококка в подкожную клетчатку, что бывает относительно редко, может развиться флегмонозная форма воспаления, а в случае тромбоза сосудов кожи - гангренозный процесс.
Наиболее часто рожа поражает переднюю поверхность голени и лицо. Развитию рожистого воспаления способствуют снижение защитных сил организма, специфическая чувствительность организма к стрептококку, нарушение оттока лимфы и неблагоприятные условия труда (сырость, переохлаждение, резиновая обувь и др.).
В клиническом течении рожи можно выделить ряд периодов.
Рожа, как и многие другие воспалительные заболевания, имеет инкубационный период, который длится от 1 до 3 суток. После этого наступает период острого рожистого воспаления, или период разгара заболевания. Он продолжается 8-10 суток, реже - до 2-3 недель. Третий период - период выздоровления - наступает спустя 2-4 недели с момента заболевания.
Наряду с этим выделяют ползучую рожу, когда воспалительный процесс распространяется во все стороны от основного очага, и мигрирующую рожу, когда появляются новые очаги без видимой связи с основным.
В зависимости от клинических проявлений можно выделить четыре формы рожистого воспаления: эритематозную, буллезную, флегмонозную и некротическую. В клинической практике наиболее часто встречается эритематозная форма.
Начало рожи чаще всего характеризуется высокой температурой, потрясающим ознобом, головной болью, учащением пульса, гиперлейкоцитозом, повышенной СОЭ. Иногда могут наблюдаться возбуждение, бред, менинге-альные симптомы (ригидность затылочных мышц, рвота, судороги и др.).
Эритематозная рожа местно проявляется обширным ярким четко ограниченным красным пятном, в зоне которого беспокоят чувство жжения, боль и напряжение тканей. Кожа в зоне поражения отечна. Там, где подкожная клетчатка особенно рыхлая, например, на мошонке, половых губах, веках отек может быть резко выраженным. По краю болезненного отека обычно видна зигзагоподобной формы граница со здоровыми тканями наподобие «языков пламени» или «границы географической карты», как это принято характеризовать в клинической практике. При пальпации кожа горячая, болезненная, тестоватой консистенции.
При буллезной роже на фоне резко выраженной гиперемии и отека появляются пузыри с серозным, серозно-геморрагическим или серозно-гнойным содержимым.
В случае флегмонозной рожи наряду с выраженными явлениями интоксикации организма вследствие вовлечения в процесс жировой клетчатки определяются характерные для флегмоны признаки с очагами размягчения и флюктуации.
Гангренозная рожа ~ наиболее тяжелая форма рожи, она характеризуется некрозом кожи, чаще всего передневнутренней поверхности голени, век, половых губ, мошонки (гангрена Фурнье).
Лечение рожи должно включать в себя общую и местную терапию. Больные подлежат госпитализации и изоляции в отдельные палаты из-за их контагиозности. Им обеспечиваются постельный режим, детоксикационная терапия, антибиотикотерапия, в частности полусинтетические пенициллины до 2-3 г в сутки, или производные цефалоспориновой кислоты. Антибиотики целесообразно сочетать с сульфаниламидами (сульфадиме-токсин, сульфацил и др.), нитрофуранами (фурадонин, фурагин и др.).
Местная терапия направлена на уменьшение болей, напряжения тканей и купирование воспалительного процесса. Для этого можно использовать асептические или мазевые повязки на водорастворимой основе. Большую роль в лечение играет УФО субэритемными дозами, которое быстро купирует воспаление вследствие уничтожения стрептококков ультрафиолетовыми лучами, проникающими до росткового слоя кожи - зоны преимущественного обитания микробов.
При флегмонозной роже применяется широкое вскрытие флегмоны, а при гангренозной - некрэктомия с послеоперационным ведением согласно принципам лечения гнойной раны.
Рожистое воспаление не оставляет после себя иммунитета, наоборот, небольшая травма, переохлаждение и другие факторы могут вызвать рецидив заболевания. Рецидив рожи может быть ранним (7-14 дней) или поздним (2-3 месяца).
Прогноз при роже в большинстве случаев хороший и больные выздоравливают. При тромбозе мелких сосудов может сохраняться временный отек. Частые рецидивы вызывают облитерацию мелких и стволовых сосудов, что ведет к утолщению кожи (пахидермия), развитию лимфедемы конечностей и половых органов (слоновость), на фоне которых появляются трофические язвы.
Только у пожилых людей и новорожденных, а также лиц с резко сниженной резистентностью организма он ухудшается за счет интоксикации риска сепсиса, тромбоэмболии, ДВС-синдрома, которые могут привести к смертельному исходу.
В связи с высоким риском рецидива заболевания большое значение имеет профилактика рожи. Для этого необходимо устранить неблагоприятные условия труда, причины, ведущие к снижению резистентности организма, проводить профилактические курсы антибиотикотерапии весной и осенью (бициллин-5 - 1,5 млн. БД в день однократно или ампициллин, можно цепорин). Следует отметить, что качественное лечение острого приступа рожи с использованием высокоэффективных антибиотиков также играет важную профилактическую роль.
Эрщипелоид — это острое воспаление кожи, вызываемое палочкой свиной рожи, которое чаще всего наблюдается у мясников, домохозяек, поваров, охотников и других лиц, которые имеют контакт, с животными: Заболевание проявляется поражением пальцев рук, реже носа, щек, шеи, где возникает покраснение кожи наподобие рожистого воспаления. Контаминация происходит экзогенным путем, когда через малейшие повреждения кожи инфекция попадает внутрь и ведет к появлению багровой окраски кожи, небольшого отека без лихорадки и общих расстройств. Больных беспокоят зуд, жжение при наличии умеренной боли или ее отсутствии. Инкубационный период длиннее, чем при роже - 2-8 суток. Обычно в процесс вовлекается один палец, хотя иногда могут наблюдаться поражение соседних пальцев и лимфангиит. Воспалительный процесс, как правило, продолжается в течение 3-7 дней. В ряде случаев наблюдается рецидив заболевания, который может существовать длительно более 3-4 недель, а в некоторых случаях тянуться годами и вести к развитию целлюлита, хронических артритов пораженного пальца.
Лечение эризипелоида заключается в создании покоя кисти, назначении полусинтетических понициллинов, УФО, наложении асептической повязки и проведении других мероприятий, которые применяются для лечения истинной рожи человека.
Эризипелоид, как и рожа, не оставляет иммунитета, после него происходит сенсибилизация, ведущая к рецидивам, требующая профилактического лечения и исключения профессиональных факторов, обусловливающих его появление. Хронический эризипелоид относится к профессиональным заболеваниям.
Лимфангиит - это острое воспаление лимфатических сосудов. Возбудителем лимфангиита чаще всего является кокковая флора, которая попадает в лимфатическое русло из первичного гнойного очага (эндогенный источник), иногда инфекция проникает через повреждения кожи ^трещины, ссадины), являющиеся воротами для инфекции, хотя субъективно больного они могут мало беспокоить (экзогенный путь).
В зависимости от характера воспаления лимфангиит может быть серозным или гнойным.
Капиллярный лимфангиит клинически проявляется гиперемией и отеком кожи вокруг воспалительного очага и, как правило, является вторичным. Примером первичного лимфангиита, как было отмечено выше, является рожа.
В случае вовлечения в воспалительный процесс сетчатых (ретикулярных) лимфатических сосудов развивается сетчатый (ретикулярный) лимфангиит, который проявляется диффузной гиперемией и отеком кожи вокруг воспалительного процесса, причем при внимательном рассмотрении видно, что гиперемия как бы соткана из ярко-красных нитей, в роли которых выступают воспаленные собирательные сосуды, идущие в различных направлениях. Ретикулярный лимфангиит, как и капиллярный, является вторичным.
Стволовой (трункулярный) лимфангиит при поражении поверхностных сосудов проявляется появлением красной полосы в виде нитей, соединяющих рану с регионарным узлом. На верхних конечностях красная полоса обычно тянется от очага поражения на кисти до плеча, на нижних — распространяется от стопы до паховой складки. Кожа над воспаленными лимфатическими сосудами и лимфоузлом может быть отечной и болезненной. Воспалительный процесс распространяется по передневнутренней поверхности конечностей. Лимфоузлы, в которые впадают воспаленные сосуды, увеличиваются в размерах и становятся болезненными при пальпации. О глубоком стволовом лимфангиите можно судить лишь по отечности конечностей и болезненности по ходу сосудов.
В случае прогрессирования воспалительного процесса в лимфатических сосудах вследствие выпадения фибрина, лейкоцитов слущенного эпителия и бактерий иногда развивается тромболимфангиит, который может стать источником гнойного лимфангиита. При переходе воспаления на подкожную клетчатку, венозные сосуды гнойный лимфангиит может привести к формированию абсцессов, флегмон, тромбофлебитов. Диагностика лим-фангиитов не представляет трудностей и для этого достаточно визуального и пальпаторного обследований. Определенные диагностические трудности возникают при глубоком лимфангиите, который необходимо дифференцировать с тромбофлебитом и остеомиелитом.
Следует отметить, что лимфангиит протекает с признаками воспалительного токсикоза, менее выраженного при капиллярном и ретикулярном и резко выраженного при трункулярном, особенно гнойном, лимфангиите. Лимфангиит в большинстве случаев свидетельствует о недостаточном дренировании и санации первичного воспалительного очага. Первостепенными задачами в этом случае являются вскрытие гнойника и обеспечение адекватного оттока гноя, после чего даже без специального лечения в большинстве случаев серозный лимфангиит проходит самостоятельно через 2-3 суток. Более быстрому купированию воспаления способствуют назначение антибиотиков, местное наложение повязок с антисептиками, проведение физиопроцедур и создание покоя пораженной конечности. При гнойном лимфангиите с развитием абсцесса или флегмоны они вскрываются и дренируются под общим обезболиванием. Исходом лечения лимфангиита в большинстве случаев является выздоровление, при тромболимфангиите может наблюдаться временный отек конечностей, при глубоком и рецидивирующем течении может наступить облитерация лимфатических сосудов с развитием лимфедемы (пахидермия, слоновость).
Лимфаденит - это острое воспаление лимфатических узлов. Лимфаденит, как и лимфангиит, в большинстве своем является вторичным процессом вследствие наличия в дистальных отделах конечностей гнойного очага. Пути контаминации, этиология лимфаденита такие же, как и лимфангиита.
В зависимости от характера воспаления лимфаденит может быть острый (серозный и гнойный) и хронический.
В клинической практике наиболее часто встречается острый серозный лимфаденит с преимущественным поражением паховых, подмышечных, подчелюстных, шейных лимфоузлов.
Больных беспокоят боль, припухлость, увеличение лимфоузла, резкая болезненность при пальпации. В начале процесса кожа над ним не изменена, он подвижен и не спаян с окружающими тканями. При прогрессировании заболевания и переходе воспаления на окружающие ткани на месте воспаленного лимфоузла определяется инфильтрат, резко болезненный, малоподвижный, кожа над ним становится отечной, гиперемированной, а в случае абсцедирования в центре болезненного конгломерата появляется флюктуация, т.е. формируется лимфаденофлегмона.
Лимфадениту сопутствуют явления инфекционного токсикоза, от умеренного при серозной до выраженного при абсцедирующей формах заболевания-Принципы лечения лимфаденита такие же, как и лимфангиита,- обнаружение и устранение первичного источника инфекции, обеспечение покоя местному очагу воспаления и организму в целом, антибиотикотерапия, местно компрессы, повязки с антисептиками, физиолечение, а в случае гнойного лимфаденита - вскрытие, санация и дренирование гнойного очага.
№ 3. «Гнойные заболевания кисти и стопы. Классификация. Виды панариция. Гнойные тендовагиниты. Клиника, диагностика лечение»
Актуальность темы. Кисть – это основной орган труда, орган воздействия человека на окружающую среду. С этим обстоятельством связано весьма сложное строение пальцев и кисти, в особенности их ладонной поверхности, обусловливающее специфическое течение гнойных процессов в этой области. Этими же обстоятельствами определяются более частые по сравнению с другими участками тела, травматизация и инфицирование ладонной поверхности кисти и пальцев в процессе труда и иной физической нагрузки.
Следствием гнойных заболеваний может быть нарушение высококоординированных, точных функций пальцев и кисти, что в некоторых случаях приводит к стойкой утрате трудоспособности.
Цель занятия
Студент должен знать: анатомо-функциональные особенности пальцев, кисти, стопы; этиологию и патогенез острых гнойных заболеваний кисти и стопы; определение, классификацию видов панариция, общие принципы хирургического лечения и особенности хирургического лечения в зависимости от формы панариция; общие принципы консервативного лечения; осложнения панариция, алгоритм диагностики осложненных форм панариция; виды флегмон кисти; этиопатогенез флегмон кисти, вопросы классификации флегмон кисти; клиника, принципы хирургического лечения флегмон кисти в зависимости от вида, стадии процесса.
Студент должен уметь на основании клинического обследования определить вид панариция, стадию процесса, выбрать дополнительные методы обследования и хирургическую тактику, выполнить местную проводниковую анестезию при вскрытии панариция, локализованного на дистальной и основной фаланге, сделать перевязку больному с панарицием.
Содержание занятия
Кисть является сложным анатомическим образованием, которое играет исключительно важную роль в адаптации организма к окружающей среде, и успешном выполнении производственных и иных функций.
Благодаря большой функциональной активности кисть довольно часто подвергается травматизации и риску развития различных воспалительных процессов. Особую опасность в этом отношении представляют микротравмы, которые не воспринимаются всерьез, становятся воротами для инфекции и спустя несколько дней может появиться очаг воспаления.
Наиболее частым воспалительным процессом кисти является панариций - воспаление тканей пальца.
Воспалительные заболевания кисти характеризуются своим многообразием, которое в значительной мере обусловлено особенностями анатомического строения. На нем целесообразно кратко остановиться, так как это важно для диагностики и лечения данной патологии.
В частности, кожа пальцев и кисти с ладонной поверхности толстая, склонна к образованию омозолелостей, не содержит волос и сальных желез, богата потовыми железами. Кожа тыльной поверхности обычного строения, на пальце содержит ноготь, окруженный околоногтевым валиком. Подкожная клетчатка ладонной поверхности имеет ячеистую структуру из-за наличия фиброзных тяжей, идущих от дермы к глублежащим тканям, прикрепляясь к надкостнице, сухожильным влагалищам и апоневрозу. В связи с этим при возникновении воспаления и отека происходит некроз подкожной клетчатки вследствие сдавления ее сосудов в фиброзных ячейках, инфекция легче распространяется в сторону глублежащих тканей, чем в ширину.
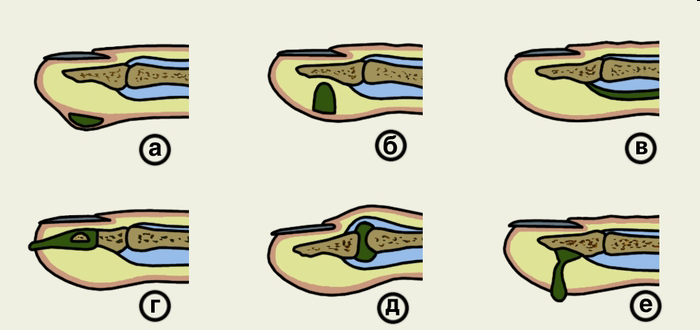
Рис. Пути распространения гноя при панариции.
Подкожная клетчатка тыла пальцев и кисти имеет рыхлое строение, в ней сосредоточены основные пути оттока крови и лимфы. В связи с этим при воспалительном очаге, находящемся даже на ладонной поверхности, отмечается выраженный отек тыла кисти, и если этого не знать, можно допустить ошибку при определении места его расположения.
Особенностью сухожильных влагалищ 11-1У пальцев кисти является то, что они идут изолированно друг от друга, начинаются у основания ногтевой фаланги и заканчиваются в области головок пястных костей. Сухожильное влагалище I пальца сообщается с лучевой, а V пальца — с локтевой синовиальной сумками, которые примерно в 15% случаев сообщаются друг с другом, а в 15-20% - с лучевым суставом. В связи с этим при сухожильном панариции Ц—IV пальцев процесс не распространяется за пределы пальца, а при поражении 1-У пальцев может переходить на синовиальные сумки ладони, не исключена возможность развития V-образной флегмоны и гнойного лучезапястного артрита. Клетчатка ладони делится ладонным апоневрозом на два клетчаточных пространства - поверхностное и глубокое - последнее разделяется на область тенора, гипотенора и срединное клетчаточное пространство.
Наряду с этим следует отметить, что 11-У пальцы состоят из трех, а I -из двух суставов, пальцы и кисть богато кровоснабжаются и иннервируются. Достаточно отметить, что каждый палец питают четыре артерии и иннервируют четыре нерва.
Классификация заболеваний кисти
В основу классификации воспалительных заболеваний кисти положен анатомический принцип. При поражении пальца выделяют следующие виды панариция: кожный, подкожный, подногтевой, паронихия, сухожильный, суставной, костный, пандактилит.
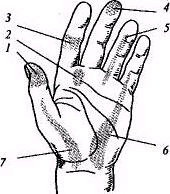
Рис. Зона болезненности при гнойном воспалении пальцев и кисти: 1- костный панариций; 2 - мозольный абсцесс ладони; 3 - суставной панариций; 4 - подкожный панариций; 5 - сухожильный панариций;6 - тенобурсит V пальца и локтевой ладонной сумки; 7 ~ тенобурсит I пальца и лучевой ладонной сумки.
При различных видах панариция выявлены зоны максимальной болезненности в зависимости от вида панариция.
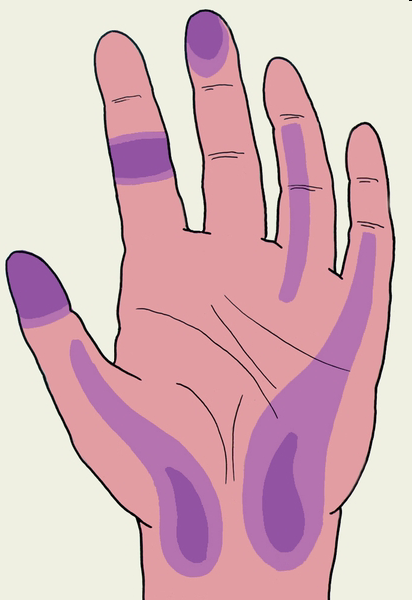
Рис. Зоны максимальной болезненности при панариции.
На ладонной поверхности кисти можно выделить: кожный (мозольный) абсцесс, поверхностную (надапоневротическую) флегмону, межпальцевую флегмону, глубокую (подапоневротическую) флегмону тенора, срединного пространства, гипо-тенора, лучевой и локтевой синовиальных сумок, и-образную флегмону. На тыльной поверхности выделяют кожный абсцесс, фурункул и карбункул, поверхностную флегмону.
Возбудителями воспалительных заболеваний кисти почти всегда являются стафилококки, стрептококки, смешанная флора.
Кожный панариций состоит из гнойного пузырька, приподнимающего эпидермис, с гиперемией и отеком кожи вокруг.

Рис. Схематичный рисунок кожного панариция.
В ряде случаев кожный панариций может маскироваться по типу запонки, когда гной с глублежащих тканей в результате прорыва в кожу отслаивает эпидермис. После удаления отслоенного эпидермиса можно заметить свищевой ход через который при надавливании на пораженную фалангу появляется гной.
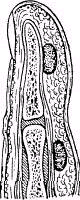

Рис. Кожный панариций (схема): а - расположение гнойников; б распространение гноя при подкожном панариции; в -кожный панариций в виде «запонки».
Подкожный панариций - наиболее часто встречающаяся форма, при которой на месте микротравмы появляются отек, умеренная гиперемия, резко болезненный инфильтрат.
Чаще всего поражается ногтевая фаланга. Из-за особенности строения клетчатки инфекция легче распространяется в глубину, поэтому подкожный панариций нередко предшествует костному, сухожильному или суставному панарицию.
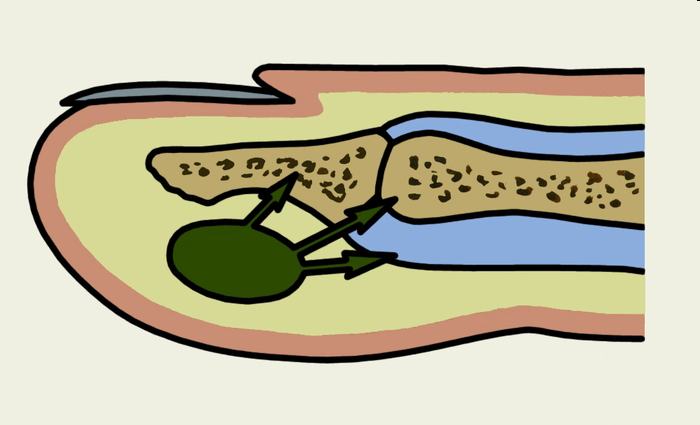
Рис. Пути распространения гноя при подкожном панариции дистальной фаланги.
Симптом флюктуации для подкожного панариция не характерен и появляется лишь на поздней стадии, в связи с чем ориентация на него при определении сроков операции является тактической ошибкой. Большое значение для определения точной топики воспаления и его размеров имеет точечная пальпация пуговчатым зондом фаланги, а о переходе серозно-ин-фильтративной стадии в гнойно-некротическую может свидетельствовать усиление болей пульсирующего характера, не дающее больному покоя ни днем, ни ночью. Принято считать, что первая бессонная ночь говорит о нагноении панариция и является сигналом к применению хирургического способа лечения. Своевременная и адекватная операция во многих случаях служит профилактикой развития более тяжелых форм панариция.
Подногтевой панариций характеризуется скоплением гноя под ногтевой пластинкой и ее отслоением от ложа. Беспокоят интенсивные боли, отек ногтевой фаланги, через ногтевую пластинку просвечивает гной.
Паронихия проявляется отеком, гиперемией и болезненностью околоногтевого валика, появлением гнойных грануляций. Заболевание часто приобретает хроническое течение с краевой отслойкой ногтевой пластинки в ростковой зоне с формированием гнойного кармана, поддерживающего воспалительный процесс.
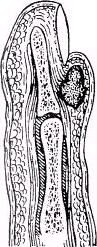
Рис. Скопление гноя под околоногтевым валиком (схема).
Сухожильный панариций, или гнойный тендовагинит, развивается при проникновении инфекции в сухожильное влагалище. Больных беспокоят интенсивные боли во всем пальце, выраженный отек и колбасовидное его утолщение. Палец находится в вынужденном полусогнутом положении, попытка пассивных и активных движений в суставах пальца вызывает резкую болезненность. При пальпации пуговчатым зондом выявляется болезненность по ладонной поверхности пальца по ходу сухожилия. Ранняя диагностика сухожильного панариция и своевременное оперативное лечение имеют исключительно важное значение для купирования воспаления и профилактики гибели сухожилия. В противном случае вследствие резкого увеличения гипертензии в сухожильном влагалище из-за воспаления сдавливаются сосуды, питающие сухожилие, и оно некротизируется.
Суставной панариций протекает в форме гнойного артрита, чаще наблюдается в зоне среднего сустава пальца. Больные жалуются на боли и увеличение сустава в объеме, отмечаются резкая болезненность при активных и пассивных движениях, веретенообразное утолщение в области сустава, резкое усиление болей при осевой компрессионной нагрузке на палец.
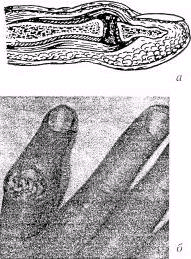
Рис. Суставной панариций; а - скопление гноя (схема); б — отек и веретенообразное утолщение пальца
Рентгенологически определяется расширение суставной щели по сравнению с непораженными суставами.
Костный панариций, или остеомиелит, довольно часто является следствием неадекватного лечения подкожного и других форм панариция, чаще наблюдается в области ногтевой фаланги и характеризуется булавовидным утолщением пальца, наличием гнойной раны со свищевым ходом, ведущим к кости. Рентгенологически выявляется деструкция кости с наличием костного секвестра.
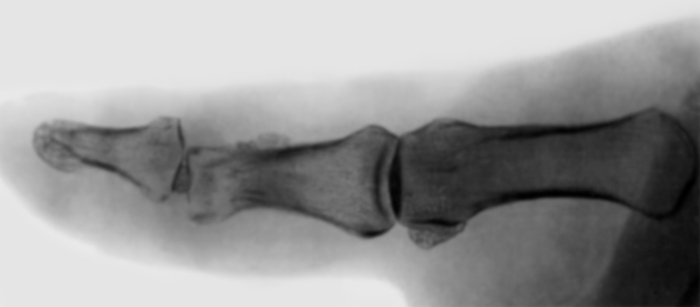
Рис. Рентгенограмма пальца при костно-суставном панариции.
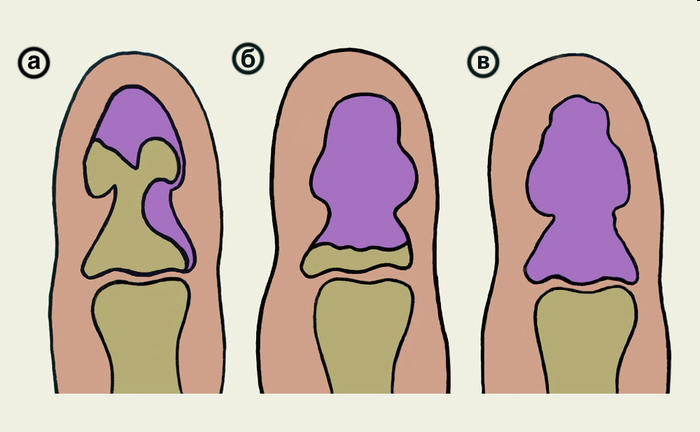
Рис. Схематическое изображение деструкции и секвестрации при костном панариции.
Пандактилит - наиболее тяжелое поражение пальца, когда в воспалительный процесс вовлечены практически все образующие его ткани. Характеризуется в ряде случаев тяжелым состоянием больного, болями разной интенсивности, наличием множественных гнойно-некротических ран с гнойным отделяемым, деструкцией кости, некрозом сухожилий, секвестрацией целых костных фаланг.
Кожный (мозольный) абсцесс появляется на ладонной поверхности, чаще всего в области головок пястных костей. Больных беспокоят умеренная боль, припухлость, а при осмотре виден гной, просвечивающий через отслоенный эпидермис.
Поверхностная флегмона ладонной поверхности кости, включая и межпальцевую флегмону, проявляется болью пульсирующего характера, отеком, гиперемией, резкой болезненностью при пальпации, сгибании и разгибании пальцев. На поздней стадии может определяться флюктуация.
Глубокая флегмона характеризуется интоксикацией организма, интенсивной болезненностью, отеком и нарушением функции кисти. При воспалении тенора или гипотенора нарушается преимущественно функция I или V пальца, при срединной флегмоне - II, Ш и IV пальцев. Из-за вовлечения в процесс червячных мышц кисть приобретает типичное положение, когда пальцы разведены в пястно-фаланговых сочленениях и согнуты в межфа-ланговых (положение когтистой лапы).
Воспаление синовиальных сумок V-образная флегмона чаще всего развиваются как следствие запущенного сухожильного панариция I, V пальцев и их прямой контаминации. Заболевание характеризуется тяжелой интоксикацией организма, проявляется интенсивными болями, выраженным отеком, гиперемией и нарушением функции кисти. Пальпация вызывает резкую болезненность по ходу соответствующей воспаленной синовиальной сумки. При у-образной флегмоне отмечаются полусогнутое положение 1 и V пальцев, их выраженный отек, переходящий на ладонь и предплечье, резкая болезненность при пальпации, пассивных и активных движениях.
Лечение воспалительных заболеваний кисти зависит от стадии воспаления. При серозно-инфильтративной стадии показано консервативное лечение. Оно включает в себя адекватную иммобилизацию пальца или всей кисти, антибиотикотерапию в виде приема антибиотиков рег оs, внутримышечно, внутривенно, регионарной застойной перфузии, в показанных случаях местно короткий новокаиновый блок с антибиотиками, полуспиртовые компрессы, ванночки с антисептиками (калия перманганатам, димек-сидам. фурацилином и др.), физиолечение.
При гнойно-некротической стадии в силу неэффективности консервативной терапии или поступления больного в поздние сроки с уже развившимся гнойным процессом проводится оперативное лечение. При панариции, особенно подкожном, первая бессонная ночь из-за боли является показанием к операции. При лечении панариция рекомендуется соблюдать правило трех, т. е. соответствующих обезболивания, обескровливания и обстановки. В целях обезболивания при панариции с локализацией очага на дистальной и средней фалангах пользуются полупроводниковой анестезией по Оберсту-Лукашевичу.
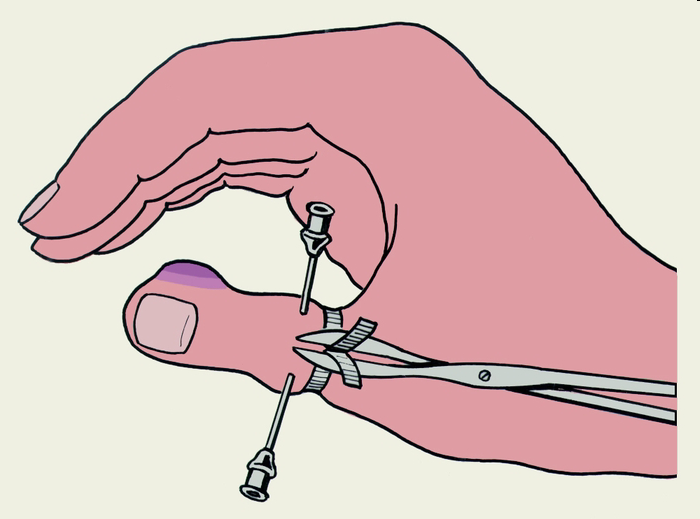
Рис. Местная проводниковая анестезия по Оберсту-Лукашевичу (схема).
При тяжелых формах панариция и флегмонах кисти предпочтительнее общее обезболивание.
Успех операции во многом зависит от качества ее исполнения и в отличие от существующей практики вскрытия панариция наряду с этим необходимы тщательные некрэктомия и дренирование, обеспечивающие хороший отток воспалительного экссудата и адекватный доступ антибиотиков и антисептиков. Эта задача успешно выполнима при обескровливании, что достигается наложением жгута на основание пальца и использовании специального инструментария для этой цели. При отсутствии такого инструментария могут использоваться инструменты, которые применяются в глазной практике. Для исполнения операции необходима соответствующая обстановка. Больной должен находиться в горизонтальном положении, что является профилактикой возможного коллапса и вследствие этого получения им дополнительной травмы, рука располагается на специальной подставке, должны быть удобные стулья для хирурга и его ассистента.
Характер операции зависит от формы и расположения гнойного очага.
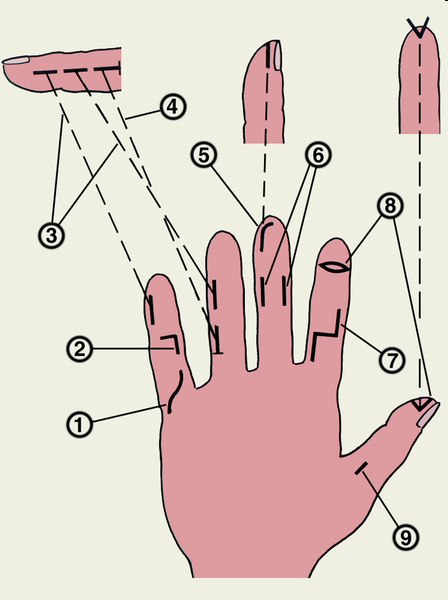
Рис. Разрезы рекомендуемые для вскрытия гнойных процессов на пальцах.
При кожном панариции иссекается отслоенный гноем эпидермис, при подногтевом - клиновидно или частично резецируется ногтевая пластинка либо осуществляется перфорация или полное удаление при тотальной отслойке ее гноем, при паронихии - частично резецируется вместе с гнойными грануляциями околоногтевой валик, а также резецируется ногтевая пластинка в случае ее отслойки гноем в пределах поражения, при подкожном панариции - двумя боковыми разрезами вскрывается гнойный очаг и выполняется некрэктомия.
Рис. Линейно-боковые разрезы по Клаппу в области средней и основной фаланг пальцев. Одно и двусторонний «клюшкообразный» разрез на ногтевых фалангах
При сухожильном — двумя поперечными разрезами вскрывается синовиальное влагалище для сквозного дренирования на всем его протяжении.
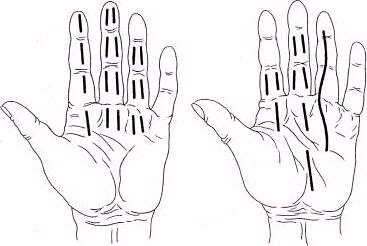
Рис. Разрезы при сухожильных панарициях: а - на II пальце (по Виру), на III пальце (по Клаппу), на IV пальце (по Верту); б — на II пальце (по Фишману), на III пальце (по Зайцеву), на IV пальце (по Канавелу)
При костном - выполняется секвестр-некрэктомия, при суставном - производятся контрлатеральные разрезы со сквозным дренированием сустава.
При пандактилите - чаще ампутируется палец или его часть, при мозольном абсцессе - иссекается эпидермис.
При межпальцевой флегмоне - проводятся контрлатеральные продольные разрезы на ладонной и тыльной поверхностях с сохранением кожной перемычки в межпальцевом промежутке.
При флегмонах тенора и гипотенора — выполняются дугообразные разрезы параллельно их возвышению, причем при вскрытии флегмоны тенора целесообразно рассечь кожу и подкожную клетчатку, а абсцесс вскрыть тупо с помощью кровоостанавливающего зажима, как это делается при паротите в целях профилактики повреждения нерва, обеспечивающего отведение I пальца, при флегмоне срединного пространства - производятся разрезы по ходу межостных промежутков, при У-образной флегмоне - делаются множественные продольные разрезы по ходу синовиальных влагалищ.

Рис. Вскрытие флегмон кисти: а - проекция срединного ладонного пространства; б - разрезы по Излену (/) и Пику (2); в - разрезы по Канавелу
Оперативное лечение должно включать санацию гнойных ран, дренирование полостей резиновыми полосками или перфорированными ирригаторами, с помощью которых осуществляют фракционный или постоянный лаваж раны антисептиками.
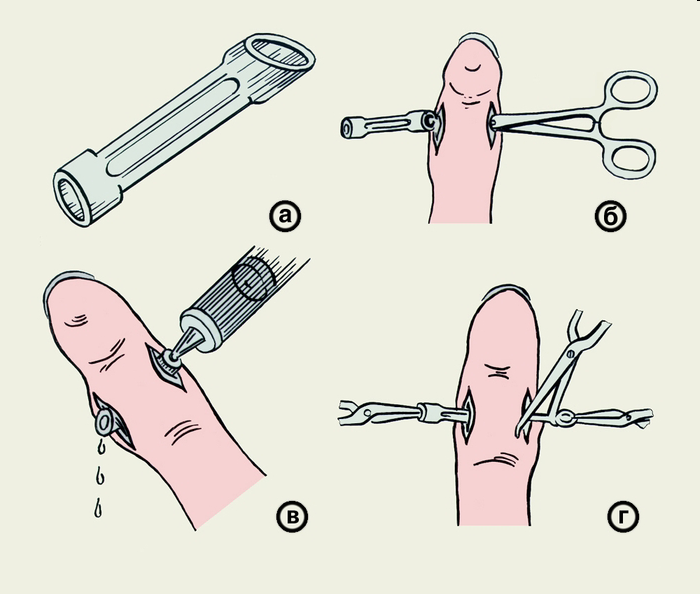
Рис. Дренирование резиновым «окончатым» дренажем при подкожном панариции средней фаланги.
При гнойных заболеваниях кисти необходимо применять и другие компоненты комплексного лечения, принятого для лечения гнойных процессов (иммобилизация, антибиотикотерапия, физиоле-чение, лазеротерапия и др.).
№4. «Сепсис. Виды, классификация, клинические проявления, стадии. Синдром полиорганной недостаточности. Принципы комплексного лечения»
Актуальность темы. Актуальность проблемы сепсиса определяется тремя факторами: частотой развития, высокой летальностью и значительной стоимостью лечения. В среднем, сепсис развивается у 1-5 больных на 1000 госпитализированных в зависимости от профиля лечебного учреждения. В гнойных отделениях частота развития сепсиса колеблется от 3 до 19%. В США ежегодно заболевает сепсисом 500000 человек с летальностью 35%. По данным различных авторов летальность при сепсисе варьирует от 2 до 60%, а при септическом шоке до 90%.
Студент должен знать: классификацию, клиническую картину, стадии и исходы сепсиса, значение ранней диагностики. Дать понятие о синдроме полиорганной недостаточности и септическом шоке. Знать алгоритм диагностики и принципы хирургического лечения гнойных очагов при сепсисе, методы активной детоксикации организма, особенности современной антибактериальной и иммунотерапии, коррекции нарушения гомеостаза и ухода за септическими больными.
Студент должен уметь интерпретировать анализы крови септического больного, оценить маркеры сепсиса, уметь отличить септическую рану от несептической, составить план лечения септического больного.
Содержание занятия
Определение понятия «сепсис». Значение этого понятия в современной хирургии. Наиболее частые причины возникновения сепсиса.
Классификация сепсиса: первичный и вторичный сепсис. Определение локализации первичного очага: хирургический, гинекологический, урологический, отогенный, одонтогенный сепсис; вида возбудителя: стафилококковый, стрептококковый, коли-бациллярный, синегнойный, анаэробный. Иногда выделяют грампроложительный и грамотрицательный сепсис. Определение источника сепсиса: раневой, послеоперационный, воспалительный сепсис (флегмона, абсцесс, остеомиелит и т. д.), сепсис при внутренних болезнях (ангина, пневмония и др.). Классификация сепсиса по времени развития: ранний (до 10-14 дней с момента повреждения) и поздний (через 2 недели и более с момента повреждения).
Оценка типа клинического течения сепсиса: Молниеносный - характеризуется быстрой генерализацией воспалительного процесса, и уже в течение нескольких часов (12-24 часов) после повреждения можно выявить его клинические симптомы. Длительность течения составляет 5-7 дней, и чаще наступает летальный исход, даже при своевременном лечении. Острый сепсис характеризуется более благоприятным течением, и клинические симптомы проявляются в течение нескольких дней. Длительность течения составляет 2-4 недели. Подострый сепсис продолжается 6-12 недель с благоприятным исходом.
Определение характера реакций организма (гиперергический, нормергический, гипергический сепсис) и фаз клинического течения: фазы напряжения, катаболическая, анаболическая, реабилитационная.
Клиническая картина определяется формой сепсиса. Наиболее характерной является картина острого сепсиса. При этом главной жалобой является чувство жара и озноб, связанные с высокой лихорадкой, которую нельзя связать с нарушением оттока отделяемого из гнойного очага. При сепсисе без метастазов размахи температурной кривой обычно небольшие (в пределах 0,5-1,0°С), а при сепсисе с метастазами наблюдается чаще гектическая или ремитирующая лихорадка с сильными ознобами и проливными потами. Знание первых признаков сепсиса, является важным для врача любого профиля, так основной успех лечения заболевания напрямую связан с как можно более ранним началом лечения.
Течение сепсиса характеризуется прогрессивным ухудшением общего состояния и истощением больного. Поэтому важно понимание того, что гибель пациентов при сепсисе наступает не от «сепсиса», а вследствие прогрессирующей интоксикации и истощения, присоединившейся септической пневмонии, развития вторичных гнойников в жизненно важных органах, поражения клапанов сердца, острых расстройств кровообращения.
Особое значение придается удалению некротизированных тканей из очага вплоть до ампутации конечности или ее сегмента. Даже если определить границы распространения некроза тканей трудно, иссечение их хирургическим путем должно быть выполнено максимально широко. После операции целесообразно применение ультразвука, лазера, обработки пульсирующей струёй антисептика.
Очень важно не только санировать очаг, но и обеспечить правильную иммобилизацию (гипс, аппарат) и как можно раньше (конец 2 - начало 3 недели) предусмотреть возможность наложения вторичных швы или кожной пластики. После вскрытия гнойный очаг превращается в гнойную рану, общие принципы лечения которой общеизвестны и должны проводиться с учетом фазности процесса. Использование гипербарической оксигенации и управляемых абактериальных сред позволяет улучшить эффект местного лечения ран.
Важно помнить, что для профилактики суперинфекции антибиотики целесообразно комбинировать с другими препаратами, оказывающими противовоспалительное антимикробное действие: нитрофуранами, сульфаниламидами, другими антисептиками (диоксидин, метранидазол). В некоторых случаях имеет значение применение препаратов с противовирусной активностью (интерфероны).
Терапия сепсиса, в первую очередь, направлена на профилактику органных расстройств. Поэтому основным здесь является проведение детоксикации. Она включает в себя:
• инфузионную терапию в объеме 3-6 литров в сутки, при этом количество вводимой жидкости не должно превышать количество выделений более чем на 1000 мл,
• форсированный диурез,
• методы экстракорпоральной детоксикации (гемосорбция, плазмаферез, УФ-облучение крови, электрохимическое окисление крови и др.),
Наличие синдрома полиорганной недостаточности является одним из показаний к применению методов экстракорпоральной детоксикации.
На фоне развития сепсиса постепенно отмечается истощение иммунной системы, что требует ее стимуляции. С этой целью используют гемотрансфузии, переливание нативной и гипериммунной плазмы, введение препаратов тимуса, у-глобулинов.
Сепсис представляет собой процесс, в котором борьба микро- и макроорганизма приводит к развитию заболевания во всем его многообразии. Они оба тесно взаимодействуют между собой и влияют друг на друга в ходе этого взаимодействия.
Лечение сепсиса остается одной из труднейших задач медицины. Прогноз при сепсисе, несмотря на применяемую комплексную терапию, до сих пор остается весьма неблагоприятным.
