
- •I. Анемии вследствие кровопотери (постгеморрагические).
- •III. Анемии вследствие усиленного кроверазрушения (гемолитические).
- •IV. Анемии смешанные.
- •Острая постгеморрагическая анемия
- •Железодефицитные анемии
- •Распределение железа у здоровых
- •Врожденный дефицит железа.
- •Критерии диагностики дефицита железа
- •Препараты железа
- •Мегалобластные (гиперхромные) анемии
- •1. Снижение содержания в пище.
- •2. Повышение потребности:
- •Гипо- и апластические анемии
- •Гемолитические анемии
- •Наследственная микросфероцитарная гемолитическая анемия
- •Хроническая гемолитическая анемия с пароксизмальной ночной гемоглобинурией
- •Аутоиммунные гемолитические анемии
- •Гемоглобинозы
- •Дифференциально-диагностические отличия талассемии и железодефицитной анемии
- •Острые лейкозы
- •2) Миелоидные:
- •Хронические гемобластозы
- •Хронический миелолейкоз
- •Хронический лимфолейкоз
- •2. Моноклональные антитела:
- •Истинная полицитемия (эритремия, болезнь вакеза)
- •2. Определение активности эритропоэтина в плазме крови:
- •2А стадия.
- •2. Множественная (генерализованная) миелома
- •Геморрагические диатезы
- •3. Патология сосудистой стенки.
- •I. Тромбоцитопении, обусловленные снижением продукции тромбоцитов.
- •II. Тромбоцитопении, обусловленные повышенным разрушением тромбоцитов или их потерей.
- •Идиопатическая аутоиммунная тромбоцитопеническая пурпура (болезнь верльгофа)
- •Коагулопатии
- •Лечение поражения суставов.
- •Вазопатии
- •Болезнь рандю-ослера
- •Диссеминированное внутрисосудистое свертывание крови (двс-синдром)
- •Приложение Нормативы показателей общего анализа крови
- •Лабораторная дифференциальная диагностика геморрагических диатезов
2) Миелоидные:
а) промиелоцитарные - появление промиелоцитов в крови; наблюдаются при выходе из агранулоцитоза; при этом отсутствуют клеточный атипизм, полиморфная зернистость, выраженный геморрагический синдром, тромбоцитопения, анемия, «+» реакция на мукополисахариды;
б) нейтрофильные - повышение лейкоцитов за счет нейтрофилов и сдвиг лейкоформулы до миелоцитов и метамиелоцитов. Наблюдаются при диссеминированном tbc, сепсисе, роже, дифтерии, крупозной пневмонии, дизентерии, острой дистрофии печени, раке с mts в костный мозг, коллагенозах, токсикоинфекции и др.; как правило, присутствует токсическая зернистость нейтрофилов;
в) эозинофильные - при глистных инвазиях, аллергических состояниях (бронхиальная астма, крапивница и т.д.), псориазе, tbc, lues, диффузных заболеваниях соединительной ткани, злокачественных новообразованиях (рак легкого, желудка, толстого кишечника, яичников) и др.
г) базофильные (очень редко) - при неспецифическом язвенном колите, гипотиреозе, tbc, ветряной оспе, аллергических реакциях и заболеваниях, лечении эстрогенами.
3) лимфоцитарные - напоминают изменения при хроническом лимфо-лейкозе. Встречаются при инфекционном мононуклеозе, инфекционном лимфоцитозе, краснухе, ветряной оспе, вирусных гепатитах, tbc, бруцеллезе, активном хроническом гепатите, коллагенозах, гипертиреозе, надпочечнико-вой недостаточности. Острые (стрессовые) лимфоцитозы возможны при инфаркте миокарда, острой сердечной недостаточности, травмах, хирургических вмешательствах и т.д.
4) моноцитарные - повышение моноцитов в крови. Причины: инфекционный мононуклеоз, tbc, саркоидоз, бруцеллез, сыпной тиф, ревматизм, РА, СКВ, узелковый периартериит, неспецифический язвенный колит, терапия ГКС, облучение.
Основными отличиями лейкемоидных реакций от лейкозов являются:
- полная нормализация анализа периферической крови после устранения этиологического фактора или стабилизации течения заболевания, вызвавшего соответствующие изменения гемограммы;
- отсутствие морфологических критериев лейкоза по данным миело-граммы.
Лечение. Основная цель - эрадикация лейкемического клона, восстановление нормального кроветворения, достижение длительной ремиссии заболевания и выздоровления больного. Если вернуться в патогенез ОЛ, то одна мутировавшая клетка запускает развитие заболевания и теоретически достаточно одной клетки для развития рецидива ОЛ. Поэтому лечение сводится к полной элиминации опухолевого клона клеток. Основной вид лечения - полихимиотерапия (ПХТ), наиболее радикальный способ - трансплантация костного мозга.
Основополагающие принципы химиотерапии всех злокачественных опухолей, в том числе ОЛ:
- принцип дозы-интенсивности, т.е. необходимости использования адекватных доз цитостатических препаратов в сочетании с четким соблюдением временных межкурсовых интервалов;
- принцип использования комбинации цитостатических средств с целью получения наибольшего эффекта и уменьшения вероятности развития лекарственной резистентности;
принцип этапности лечения.
Основные этапы терапии ОЛ:
1. Индукция ремиссии. Ее цель- максимально быстрое и существенное сокращение опухолевой массы и достижение полной ремиссии.
2. Консолидация ремиссии - закрепление достигнутого противоопухолевого эффекта. Ее цель - по возможности полное уничтожение лейкеми-ческих клеток, оставшихся после индукции ремиссии. В большинстве случаев это наиболее агрессивный и высокодозовый этап цитостатической терапии.
3. Период поддерживающего лечения. Его цель - продолжение цито-статического воздействия в малых дозах на возможно оставшиеся опухолевые клетки. После консолидации ремиссии обычно проводят 1-2 курса полихимиотерапии.
4. Профилактика нейролейкемии. Проводится во все периоды лечения. Первоначально выполняется контрольно-диагностическая спинномозговая пункция, затем - профилактическое введение интратекально цитостатиков: метотрексата, цитозин-арабинозида, преднизолона (дексаметазона). При плохой переносимости пункций (менингеальные симптомы, эпилептиформ-ные припадки) применяют облучение головы. В ряде программ профилактика нейролейкемии осуществляется за счет многократного увеличения дозы внутривенно вводимых препаратов - метотрексата до 5 г/м2 или цитозин-арабинозида до 3 г/м2.
Стратегия лечения острых нелимфобластных лейкозов (ОНЛ).
Основные принципы терапии острых миелоидных лейкозов:
1) больной должен быть компенсирован по инфекционным осложнениям, геморрагическому синдрому, у него должен быть хороший «венозный доступ»;
2) с целью профилактики блокады почечных канальцев солями мочевой кислоты на фоне массивного распада опухоли проводится гидратация (3 л/м2) и применяется аллопуринол (от 600 мг/сутки);
3) у больных с гиперлейкоцитозом (особенно выше 100х109/л) необходимо предварительное снижение числа лейкоцитов в периферической крови до 50хЮ9/л и ниже путем применения гидроксимочевины в дозе 60-100 мг/кг в день на фоне гидратационной терапии и приема аллопуринола. Возможно проведение лейкафереза. Это позволяет уменьшить раннюю летальность больных от осложнений синдрома массивного лизиса опухоли (легочный дистерсс-синдром, блокада функции почек).
4) всем больным с гиперлейкоцитозом (особенно выше 100х109/л) необходима профилактика нейролейкемии.
Основные препараты, применяющиеся при терапии ОНЛ: 1) антрациклины: рубомицин (дацномицин)
доксорубицин (адриамицин)
идарубицин
даунорубицин;
а также цитостатики сходного с антрациклинами действия: митоксантрон, амсидил.
Препараты подавляют синтез ДНК и РНК в клетках и воздействуют на быстропролиферирующие клетки (в том числе и здоровые).
Побочные действия: аплазия кроветворения; энтериты; аллопеция; при накоплении курсовой дозы более 550мг/м2 тела - кардиотоксический эффект, который может развиться через 10 лет после химиотерапии.
2) производные пиримидина: цитозар (цитозин-арабинозид, алексан).
Препараты ингибируют активность ДНК-полимеразы.
Побочные действия: диспепсические расстройства; язвенные стоматиты; панцитопения; энтериты.
Основные схемы индукции ремиссии:
- «7+3» - цитозар 100 мг/м2 сут в/в 7 дней + рубомицин 45 мг/м2/сут в/в 3 дня;
- DAT - кроме цитозара и рубомицина включает 6-тиогуанин. Проводят 1-3 курса индукции, затем 1-3 курса консолидации ремиссии (количество курсов зависит от применяемой схемы лечения и эффективности терапии). Курс консолидации проводится аналогично индукционному или осуществляется интенсивная консолидация с использованием высоких доз цитарабина, митоксантрона и других новых цитостатических препаратов (при резистентное™ ОЛ или рецидиве заболевания). Длительность всего цикла (4-6 курсов) составляет около 6-8 месяцев. Далее проводится поддерживающая терапия, которая предусматривает ежемесячное курсовое введение цитозара и рубомицина (циклофосфана или тиогуанина).
Профилактика нейролейкемии при ОНЛ: первые 5 люмбальных пункций проводятся в период первых 3-х курсов ПХТ, далее - 1 р в 3 месяца в течение года. При появлении властного цитоза более 10/3 диагностируется нейролейкемия.
Лечение нейролейкемии при ОНЛ: интратекальное введение метот-рексата, цитозин-арабинозида и преднизолона (дексаметазона) с интервалом 1 -3 дня до нормализации цитоза, затем - 1 р в 2 месяца в сочетании с краниальным облучением в течение всего периода лечения.
Аллогенная трансплантация костного мозга (ТКМ). Основные условия для проведения:
1) наличие гистосовместимого донора;
2) отсутствие сопутствующей соматической патологии;
3) возраст больного менее 40 лет.
Схема лечения ОНЛ:
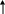
 Нет донора ПХТ+ПХТ+ПХТ+ПХТ
Нет донора ПХТ+ПХТ+ПХТ+ПХТ
П
 ХТ
дост. ремиссия есть совместимый донор
миелотрансплантация
ХТ
дост. ремиссия есть совместимый донор
миелотрансплантация
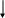


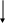 Нет ВПХТ
ВПХТ+ВПХТ+ВПХТ+ВПХТ
Нет ВПХТ
ВПХТ+ВПХТ+ВПХТ+ВПХТ
Ремиссии ремиссия
Есть совместимый донор миелотрансплантация
Стратегия лечения острых лимфобластных лейкозов (ОЛЛ).
Основные принципы терапии ОЛЛ:
1) терапия всегда поэтапная (индукция ремиссии, консолидация и поддерживающее лечение) и длительная - 2-3 года;
2) базисным препаратом является преднизолон или дексаметазон (доза всегда должна быть строго рассчитана на площадь поверхности тела), но сама терапия - многокомпонентная с чередованием различных по механизму действия лекарственных препаратов (от 3 до 8):
- алкилирующие препараты - циклофосфан;
- алкалоиды барвинка - винкристин (блокирует митоз клеток);
- ферменты - L-аспарагиназа (инактивирует митотическую активность лимфобластов);
- антиметаболиты - метотрексат (нарушает метаболизм ДНК, РНК); -антрациклины;
- производные пиримидина.
3) обязательное включение в программу терапии ОЛЛ профилактики нейролейкемии и, если есть необходимость, ее лечение.
Профилактика нейролейкемии при ОЛЛ: первые S люмбальных пункций проводят в фазу индукции ремиссии: 1-я пункция - в 1-й день терапии - вводится метотрексат; далее вводится 3 препарата - метотрексат, цитозин-арабинозид, преднизолон (дексаметазон). В дальнейшем интратекальные введения осуществляются 1 раз в 3 месяца в течение 2,5-3 лет лечения.
Лечение нейролейкемии при ОЛЛ: интратекальное введение метот-рексата и цитозин-арабинозида с интервалом 2-3 дня до нормализации цитоза.
Аллогенная трансплантация костного мозга (ТКМ) в первую ремиссию используется только у больных с плохим прогнозом. Во вторую ремиссию (после первого рецидива) ТКМ показана всем больным.
Аутотрансплантация КМ применяется только во второй ремиссии, характеризуется высокой частотой развития рецидивов.
Т-вариант ОЛЛ - используются пролонгированные курсы ПХТ сроком до 3 лет.
Схема терапии:
П ХТ
Ремиссия без лечения
ХТ
Ремиссия без лечения
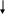
Рецидив или ВПХТ Ремиссия Миелотрансплантация
отсутствие ремиссии
В-вариант ОЛЛ – используется высокодозовая ПХТ – ВПХТ. Схема терапии:
В
 ПХТ
Ремиссия нет совмест.
донора ВПХТ + ВПХТ
ПХТ
Ремиссия нет совмест.
донора ВПХТ + ВПХТ
н ет ремиссии ВПХТ есть совмест. донор Миелотрансплантация
Резистентная форма ОЛ констатируется в том случае, если после 2 мес терапии у больного не достигнута ремиссия.
Вспомогательная терапия включает профилактику и лечение осложнений. Профилактические мероприятия:
1. Обеспечение адекватного сосудистого доступа. Профилактика флебита, если не используется центральный венозный катетер.
2. Профилактика синдрома массивного лизиса опухолевых клеток: водная нагрузка, форсированный диурез, аллопуринол.
3. Профилактика тошноты и рвоты.
4. Профилактика геморрагических осложнений: заместительные трансфузии тромбоцитов (их уровень при нормальной температуре должен быть в среднем не менее 20хЮ9/л, при лихорадке - 30х109/л).
6. Профилактика и лечение анемического синдрома: заместительные трансфузии эритроцитной массы. Уровень гемоглобина 75-80 г/л без признаков кислородной недостаточности (одышка при нагрузке, выраженная тахикардия, головные боли, головокружения, обморочные состояния) не требует трансфузий эритроцитов.
7. Профилактика электролитных нарушений (особенно на фоне применения калийвыводящих препаратов - амфотерицина В, мочегонных).
8. Профилактика коагуляционных нарушений (викасол на фоне длительного применения р-лактамных антибиотиков, угнетающих нормальную флору кишечника и изменяющих, соответственно, метаболизм витамина К; свежезамороженная плазма и гепарин при гиперкоагуляционньгх состояниях).
9. Профилактика инфекционных осложнений: селективная деконтами-нация кишечника, желательно направленного действия в соответствии с результатами посевов флоры кишечника и полости рта, обработка полости рта, санитарно-гигиенические мероприятия.
Основными осложнениями являются различные инфекции, геморрагический синдром, анемия:
Инфекции (септицемия, локальная инфекция) возникают у 80-90% больных ОЛ в период индукции ремиссии. Главный принцип лечения - эмпирическая поэтапная антибиотикотерапия с обязательным предварительным бактериологическим исследованием для обеспечения возможности дальнейшего изменения спектра используемых антибиотиков уже в соответствии с результатами посевов.
Геморрагический синдром наблюдается в настоящее время лишь в 10-15% случаев в связи с возможностью профилактического введения тромбоцитов. Анемический синдром купируется переливанием эритроцитарной массы.
Новые методы лечения ОЛ.
1. Новые цитостатические средства:
- нуклеозидные аналоги: арабинозид-метоксигуанин (Ага-С), флюдара-бин;
- ингибиторы топоизомеразы 1: топотекан, камптоцетин;
- новые формы антрациклинов: липосомальный даунорубицин;
- платиновые производные: карбоплатин;
- гипометилирующие средства: децитабин, 5-азацитидин;
2. Новые нецитостатические средства: трансретиноевая кислота (веса-ноид) в качестве монотерапии и в сочетании с ГЫРа; триоксид мышьяка;
3. Биологические воздействия: моноклональные антитела; интерлей-кин-2.
4. Новые стратегии терапии:
- трансфузии лимфоцитов донора при рецидивах после аллогенной ТКМ, эффективность - 50-60% без применения цитостатиков;
- минитрансплантация - метод можно применять у больных в возрасте до 70 лет и страдающих соматической патологией.
Прогноз. Без лечения через 4-6 мес летальность составляет 100%. При ОНЛЛ после ПХТ ремиссия достигается у 50%, выздоровление у 25%. Т-вариант ОЛЛ - ремиссия у 70%, выздоровление у 50%; В-вариант ОЛЛ - ремиссия у 40%, выздоровление 20%.
