
- •Этиология и патогенез
- •Клиническая картина
- •Классификация
- •Дифференциальная диагностика
- •Консервативная терапия
- •Хирургическое лечение
- •Осложнения
- •Профилактика
- •Прогноз
- •Тромбофлебиты и флеботромбозы
- •Ультразвуковая допплерография
- •Ультразвуковое ангиосканирование
- •Радионуклидная флебография
- •Рентгеноконтрастная флебография
- •Мультиспиральная компьютерная томография
- •Операции разобщения
- •Удаление подкожных вен (флебэктомия)
- •Семиотика острого живота, ее патоморфологическая и патофизиологическая природа
- •Организационно-тактические принципы дифференциальной диагностики острого живота на госпитальном этапе
- •Процедура и последующий уход
- •Меры предосторожности
- •Пункция полости плевры
- •VV множественный (одноили двусторонний);
- •Лечение
- •Дополнительные методы исследования (уточняющая диагностика)
- •Пневмоторакс
- •Открытый пневмоторакс
- •Клапанный пневмоторакс
- •Спонтанный пневмоторакс
- •Абсцессы и гангрена легких
- •Паранеопластические процессы
- •Бактероиды
- •Порфиромонады
- •Превотеллы
- •Культуральные свойства
- •Токсины
- •Прочие возбудители газовой ганрены
- •Выделение и идентификация возбудителей
- •Возбудитель столбняка
- •Клинические проявления
- •Принципы микробиологической диагностики
- •Актиномицеты
- •Морфология и культуральные свойства
- •Патогенез поражений
- •Клинические проявления
- •Принципы микробиологической диагностики
- •Современная классификация сепсиса:
- •Клиническая картина
- •Основные черты патологии
- •Лечение
- •Закрытая травма груди
- •Переломы рёбер и грудины
- •Повреждения лёгких
- •Разрывы трахеи и крупных бронхов
- •Травма сердца
- •Разрывы аорты
- •Ранения перикарда и сердца
- •Повреждения пищевода и грудного лимфатического протока
Лечение
Первая задача при массивном легочном кровотечении - прекратить поступление крови в здоровые отделы трахеобронхиального дерева. Для этого экстренно выполняют ригидную трахеобронхоскопию,
определяют сторону кровотечения и, если это возможно, долевую или сегментарную локализацию источника. После обтурации главного или долевого бронха поролоновым окклюдером дыхательные пути освобождают от излившейся крови (рис. 29-8).
Вторая задача - обнаружить кровоточащий сосуд и выполнить эндоваскулярную окклюзию. Как правило, это удается сделать у пациентов с острым абсцессом легкого, у которых при выполнении селективной ангиографии обнаруживают гиперплазию бронхиальной артерии с выраженной гиперваскуляризацией патологической зоны, экстравазацией контрастированной крови. Измененную бронхиальную артерию окклюзируют фрагментами поролона или поливинилалкоголя, введенными через рентгеноконтрастный катетер (см. рис. 29-9). Если рентгеноэндовакулярная окклюзия бронхиальных артерий оказалась успешной, проводят повторную бронхоскопию, удаляют окклюдер, выполняют тщательную санацию трахеобронхиального дерева и продолжают консервативное лечение основного заболевания. В противном случае предпринимают неотложное хирургическое вмешательство.
Сложнее складывается ситуация у больных с гангреной легкого, поскольку источником массивного, как правило, легочно-плеврального
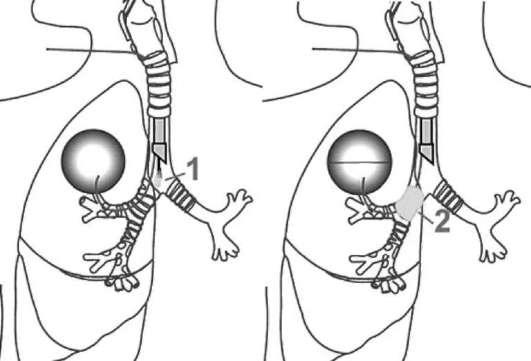
Рис. 29-8. Схема ригидной бронхоскопии с окклюзией правого главного бронха: 1 - через эндоскоп вводится окклюзер; 2 - окклюзер установлен в правом главном бронхе
кровотечения оказываются разветвления легочной артерии и притоки легочных вен. Возможность эндоваскулярной хирургии в этих случаях ограничена. В редких случаях удается прекратить кровотечение имплантацией в ветви легочной артерии спиралей Гиантурко.
Бронхогенное аспирационное воспаление
Бронхогенное аспирационное воспаление противоположного легкого формируется у ослабленных больных с выраженным угнетением кашлевого рефлекса. Гнойная мокрота инфицирует бронхи здорового легкого, где образуются воспалительные очаги с последующей деструкцией легочной ткани.
Пневмогенный тяжелый сепсис
Пневмогенный тяжелый сепсис чаще развивается у больных с осложненным абсцессом и распространенной гангреной легкого. Системная воспалительная реакция с формированием полиорганной недостаточности - результат прогрессирующей обширной деструкции брон-холегочных структур. При недостаточной санации первичного очага состояние больного быстро ухудшается: сохраняется гектическая лихорадка, усиливаются тахикардия и одышка, усугубляется гипоксемия, нарастают признаки нарушения сознания и почечной недостаточности. В анализе крови выявляют гиперлейкоцитоз со сдвигом лейкоцитарной формулы влево до юных форм.
Лечение
Лечение острых бактериальных деструкций легкого - безусловная прерогатива хирургов. Лучших результатов достигают в условиях специализированных торакальных отделений. Тяжесть состояния пациентов предполагает проведение разнообразной интенсивной терапии, парахирургических процедур и неотложных оперативных вмешательств при возникновении осложнений.
Консервативное лечение
Консервативное лечение включает применение инфузионных сред и лекарственных препаратов, способных корригировать нарушения гоме-остаза, развивающиеся в результате длительной интоксикации, гипоксе-мии и анорексии. Используют методы эфферентной терапии и гравитационной хирургии при условии, что гнойники адекватно дренированы.
Немедленно при поступлении больного с острой бактериальной деструкцией легких в хирургический стационар назначают эмпирическую антибактериальную терапию, основанную на данных о полибактериальной этиологии плевропульмональной инфекции. В последующем проводят коррекцию назначений с учетом результатов микробиологического исследования содержимого гнойников.
В лечении острого абсцесса и гангрены легкого чаще используют комбинированную (двумя и более препаратами) антибактериальную терапию. Примерами таких сочетаний могут быть:
• цефалоспорин III поколения + аминогликозид (амикацин) + ме-тронидазол;
• аминогликозид (амикацин) + клиндамицин;
• фторхинолон III-IV поколения + метронидазол.
Вместе с тем возможна и монотерапия с использованием цефопе-разона + сульбактама или карбопенемов. В остром периоде болезни антибиотики назначают преимущественно внутривенно. В отдельных клиниках получены хорошие многолетние результаты селективной инфузии антибактериальных препаратов в бронхиальные артерии. Непременное условие проведения антибактериальной терапии - профилактика системного микоза антигрибковыми средствами.
Ведущую роль в патогенезе бактериальной деструкции легкого играет нарушение бронхиальной проходимости. Для восстановления бронхиального дренажа необходимо использовать разнообразные методы санации трахеобронхиального дерева. Простой и достаточно эффективный прием опорожнения гнойной полости - постуральный дренаж. Для его реализации больному придают положение, при котором гнойник оказывается выше дренирующего бронха. Например, при локализации абсцесса в II или VI сегменте легкого (задних сегментах) больного укладывают на живот с несколько опущенным головным концом кровати, что создает условия для естественного оттока инфицированного содержимого в дыхательные пути с последующим активным его откашливанием. Дренаж положением целесообразно сочетать с вибрационным массажем грудной клетки. Этот метод оказывается недостаточно эффективным, если густая гнойная мокрота и секвестры легочной ткани блокируют дренирующий бронх. В этих ситуациях целесообразно применять селективную санацию патологического очага с использованием катетера, который транскутанно вводят в трахею.
Под местной анестезией выполняют пункцию перстневидно-щитовидной связки (fossa canina), через иглу в трахею по методике
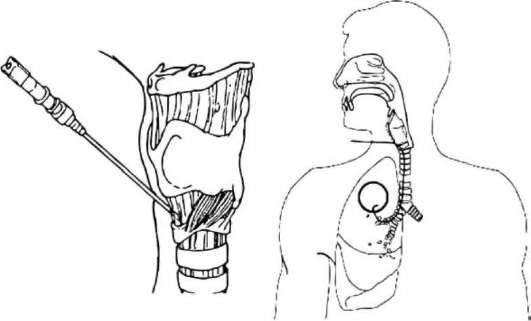
Рис. 29-9. Схема микроконикостомии
Сельдингера проводят рентгеноконтрастный, специально смоделированный катетер, кончик которого под контролем электронно-оптического преобразователя или фибробронхоскопа устанавливают в дренирующий бронх или гнойную полость. Через катетер проводят лаваж (12-14 капель в минуту) патологической зоны растворами комнатной температуры с добавлением в них антисептиков, антибиотиков и пролонгированных протеолитических ферментов (рис. 29-9).
У больных с большими и гигантскими субплевральными гнойниками, содержащими детрит, фибрин, секвестры легочной ткани, целесообразно сочетать интрабронхиальную санацию с чрескожным дренированием инфицированной полости. На основании полипозиционного рентгенологического исследования либо под контролем УЗИ или КТ выбирают место для дренажа. Под местной анестезией через соответствующее межреберье в гнойник устанавливают троакар, а после удаления стилета проводят дренажную трубку.
Парахирургические процедуры
Прорыв гнойника в плевральную полость предполагает проведение дополнительных парахирургических процедур. Некоторые методы лечения эмпиемы известны со времен Гиппократа. Следуя своему принципу «ubipus ibi evacua», великий врач прокалывал грудную клетку
больного раскаленным железным прутом или ножом и вводил в плевральную полость бронзовые трубки для удаления гноя.
Аналогичным образом поступают и в настоящее время, используя современные приборы и инструменты. При тотальной эмпиеме плевры устанавливают два дренажа: один - во второе межреберье по средне-ключичной линии, второй - в седьмое межреберье по задней подмышечной линии. Содержимое плевральной полости эвакуируют путем активной аспирации. При эмпиеме плевры с бронхоплевральными сообщениями она оказывается недостаточно эффективной - легкое расправить не удается. Кроме того, развивается синдром обкрадывания за счет обильного уклонения воздуха из дыхательных путей, усиливается гипоксемия. В этом случае целесообразна селективная окклюзия свищ-несущего бронха пенополиуретаном (поролоном). Окклюдер проводят через тубус ригидного бронхоскопа и устанавливают под визуальным контролем в устье сегментарного или долевого бронха, дренирующего гнойник. Бронхоплевральное сообщение прекращается, наступает ре-экспансия легкого за счет расправления здоровых сегментов.
Целенаправленное консервативное и парахирургическое лечение у большинства больных с острым абсцессом легкого (95%) позволяет избежать неотложной операции. Показанием к хирургическому вмешательству при рассматриваемой патологии служит продолжающееся кровотечение.
Хирургическое лечение
Напротив, при распространенной гангрене легкого альтернативы неотложной операции нет, поскольку консервативное и па-рахирургическое лечение заканчиваются смертью абсолютного большинства больных. У пациентов с ограниченной гангреной (гангренозным абсцессом) возможно применение щадящей, органосохраняю-щей операции по типу пневмотомии или торакоплевроабсцессостомии
(рис. 29-10).
Операция заключается в проекционной ограниченной торакотомии через ложе резецированных одного-двух ребер в зоне, наиболее близкой к патологическому процессу. Удаляют гной и секвестры легочной ткани. Края париетальной плевры и кожи сшивают, формируя плевроаб-сцессостому для последующей длительной открытой санации гнойной полости. Недостатком этой операции считают большую вероятность развития флегмоны грудной стенки, остеомиелита ребер, аррозивного

Рис. 29-10. Торакостома справа на этапе заживления - гранулирующая рана
кровотечения. Кроме того, лобарная гангрена легкого встречается нечасто, в отличие от распространенного процесса, когда хирургическое вмешательство через ограниченный доступ провести невозможно.
Именно поэтому, несмотря на очень тяжелое состояние больных, выполняют радикальную операцию, как правило, в объеме анатомической пневмонэктомии. Эти операции сопровождаются тяжелыми осложнениями и высокой летальностью, но другого пути решения проблемы пока нет (рис. 29-11).
Для предупреждения затекания гнойной мокроты в противоположное легкое (больной находится на операционном столе в положении лежа на здоровом боку) накануне операции проводят эндоскопическую окклюзию главного бронха на стороне поражения. Наряду с этим выполняют раздельную интубацию бронхов. Хирургический доступ - боковая торакотомия в пятом межреберье. Из плевральной полости удаляют гной, фибрин и секвестры легочной ткани. Выполняют пнев-молиз. Последовательно обрабатывают легочную артерию, верхнюю и нижнюю легочные вены. Максимально бережно, без обширной скеле-тизации выделяют главный бронх, прошивают аппаратом и отсекают. Легкое удаляют, культю бронха дополнительно прошивают моно-фильными атравматичными нитями и по возможности плевризируют. Тщательно санируют плевральную полость, устанавливают дренажи, накладывают послойные швы на рану. Удаленное легкое обычно представляет собой неструктурную некротизированную паренхиму и обнаженные сегментарные бронхи, артерии и вены (именно поэто-
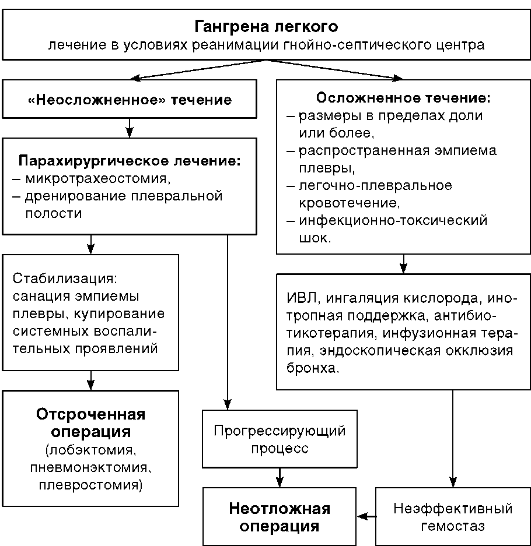
Рис. 29-11. Алгоритм лечения гангрены легкого
му гангрена легкого часто осложняется профузным легочно-плевраль-ным кровотечением).
Наиболее частым осложнением послеоперационного периода при анатомической резекции легкого оказывается несостоятельность культи бронха (свыше 50%). Основные причины ее возникновения - выраженный воспалительный процесс в стенке бронха (панбронхит), распространенная аэробно-анаэробная эмпиема плевры. Немаловажно и то, что репаративные процессы у больных с гангреной легкого
угнетены в результате грубых нарушений гомеостаза, вторичного иммунодефицита. Несостоятельность культи бронха диагностируют на основании значительного поступления воздуха по плевральному дренажу во время кашля и форсированного дыхания, нарастания дыхательной недостаточности. Подтверждают этот диагноз фибробронхоскопией.
Для лечения возникшего осложнения выполняют реторакотомию, ререзекцию культи бронха с повторным наложением швов. К сожалению, во многих случаях наступает рецидив несостоятельности. Если удается стабилизировать состояние пациента, подавить острый инфекционный процесс в плевральной полости, формируется бронхоплев-ральный свищ с хронической эмпиемой плевры.
Очередную операцию, направленную на прекращение бронхоплев-рального сообщения, выполняют в плановом порядке после стабилизации состояния больного, санации хронической эмпиемы плевры. Обычно ее проводят через 4-6 мес после пневмонэктомии. Существует несколько вариантов операций на культе бронха. Предпочтение отдают трансстернальному, трансперикардиальному и трансторакальному со стороны здорового легкого доступам.
В течение последних 15-20 лет разрабатываются пластические внутрипросветные методы закрытия культи главного бронха и бронхиального свища у больных, перенесших пневмонэктомию по поводу гангрены легкого, с использованием ротационных лоскутов широчайшей мышцы спины или большого сальника с сохраненным осевым кровотоком. Получены удовлетворительные результаты.
ХРОНИЧЕСКИЙ АБСЦЕСС ЛЕГКОГО
Примерно в 5% наблюдений острый абсцесс легкого не заканчивается выздоровлением, болезнь принимает хронический характер с типичными ремиссиями и обострениями. Определенно судить о сроках трансформации острого абсцесса в хронический трудно, однако принято считать, что не излеченный в течение 2 мес острый абсцесс следует относить к группе хронических легочных нагноений.
Этиология и патогенез
Причины, способствующие переходу острого абсцесса в хронический, - неадекватное дренирование гнойной полости в легком через бронхи, а также наличие внутриполостных секвестров. Безусловно, играют роль особенности бактериального пейзажа и состояние реак-
тивности организма. Наиболее часто хронические абсцессы развиваются в задних сегментах легких.
Основной морфологический признак хронического абсцесса легкого - наличие соединительнотканной (пиогенной) капсулы, формирование которой происходит к исходу 6-8-й недели от начала болезни. Образовавшаяся пиогенная капсула, утолщаясь за счет разрастающейся соединительной ткани, становится ригидной. Уплотняется также легочная ткань вокруг полости деструкции. Образуется своеобразный порочный круг: усиливающиеся процессы пневмосклероза ведут к нарушению трофики легочной ткани, что усугубляет течение заболевания и способствует непрекращающемуся воспалительному процессу, который, в свою очередь, является причиной развития и распространения деструктивных изменений.
Клиническая картина
Клинические проявления зависят от фазы клинического течения абсцесса - ремиссии или обострения. Во время ремиссии проявления заболевания минимальны. Пациенты жалуются на кашель с умеренным количеством слизисто-гнойной вязкой мокроты, иногда на сохраняющуюся слабость, повышенную потливость и похудание. Обострение может быть спровоцировано вирусной инфекцией, переохлаждением, сильным утомлением, стрессом. У больных поднимается температура тела, усиливается кашель, появляются одышка, боли в груди, недомогание. Увеличивается количество мокроты, приобретающей неприятный запах. Нередко присоединяется кровохарканье. При длительном течении заболевания и частых обострениях у больных развивается выраженная гипопротеинемия, появляются признаки хронической гипоксии. Для этого заболевания характерна хроническая гнойная интоксикация. Она проявляется неспецифическими, свойственными и другим нагноениям легких признаками.
Часто встречаемые при хронических абсцессах нарушения функций почек характеризуются альбуминурией, цилиндрурией. Тяжелые, длительно протекающие формы хронических абсцессов легких, сопровождаемые амилоидозом внутренних органов, вызывают более глубокие изменения функций почек.
Инструментальная диагностика
При рентгенологическом исследовании отмечают наличие одной или нескольких толстостенных внутрилегочных полостей с неровными кон-
турами, горизонтальным уровнем жидкости (при обострении), окруженными зоной пневмосклероза (рис. 29-12). Видимые при бронхографии или КТ бронхи, проникающие в патологически измененные участки легкого, деформированы, просвет их неравномерно сужен или расширен. В период обострения становится заметной воспалительная инфильтрация, количество жидкости в полостях увеличивается. При бронхоскопии отмечают гнойный эндобронхит, наиболее выраженный на стороне поражения.
Лечение и профилактика
Больные с хроническим абсцессом легкого нуждаются в интенсивном консервативном лечении, которое становится и подготовкой к радикальному оперативному вмешательству.
Основные задачи консервативного лечения:
• уменьшение гнойной интоксикации и ликвидация обострения воспалительного процесса в легких;
• коррекция белковых, волемических, электролитных нарушений и анемии;
• повышение иммунологического статуса организма.
Наиболее актуальной представляется комплексная санация трахео-бронхиального дерева с адекватной эвакуацией гнойного содержимого из полостей деструкции.
Хронический абсцесс - показание к резекции легкого, которую выполняют после предоперационной подготовки в плановом порядке, как правило, в объеме лобэктомии.
Профилактика хронических абсцессов заключается в своевременном и адекватном лечении острых абсцессов легких в условиях специализированных стационаров, а также квалифицированном наблюдении за пациентами с сухими остаточными полостями в легких.
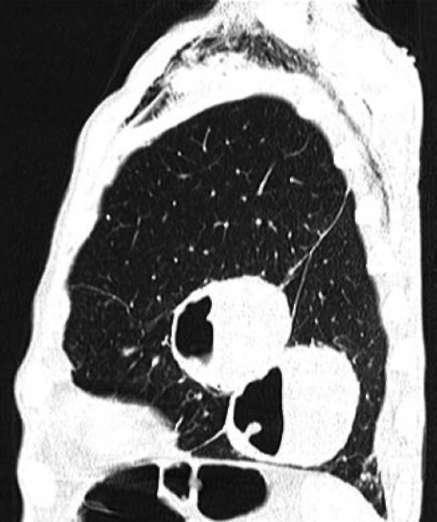
Рис. 29-12. Компьютерная томография легких (в положении лежа на спине). Хронические абсцессы левого легкого
ХРОНИЧЕСКАЯ ЭМПИЕМА ПЛЕВРЫ
Хроническая эмпиема плевры - результат неэффективного лечения острых легочных нагноений, осложнившихся пиопневмотораксом. Вследствии неадекватного дренирования плевры создаются условия для неполного расправления легкого и формирования инфицированной остаточной полости. Как правило, не удается добиться реэкспансии легкого при наличии выраженных бронхоплевральных сообщений, которые образуются в результате бактериальной деструкции легочной паренхимы. На стенках эмпиемной полости (висцеральной и париетальной плевры) образуются массивные наложения фибрина, которые с течением времени (1,5-3 мес) организуются и трансформируются в волокнистую соединительную ткань - шварты, которые прочно фиксируют коллабированное легкое, препятствуя его расправлению.
Диагностика
Диагностировать хроническую эмпиему плевры несложно на основании анамнеза, клинических проявлений, результатов специальных исследований. Со времени перенесенного эпизода острого нагноения и хронизации процесса (1,5-3 мес) больного постоянно беспокоят слабость, быстро наступающая усталость при незначительной физической нагрузке, кашель с гнойной мокротой, периодически повышающаяся температура тела. Выраженность этих проявлений зависит от длительности и периода болезни (ремиссии или обострения).
При осмотре обнаруживают нездоровый цвет лица, одышку в покое, тахикардию, пониженное питание. Грудная клетка на стороне болезни отстает при дыхании от здоровой половины, уменьшена в объеме, деформирована (западает подключичная область, сужены межреберные промежутки). При аускультации степень ослабления дыхания зависит от распространенности гнойной полости, перкуторно определяется укорочение звука. В анализе крови обнаруживают анемию, лейкоцитоз, увеличение СОЭ.
Диагноз подтверждают полипозиционной рентгенографией грудной клетки. Исчерпывающую информацию, касающуюся точной локализации остаточной полости, ее объема и изменений структур коллаби-рованного легкого, позволяет получить КТ. Дополнительные сведения дает торакоскопия, оценивающая выраженность воспалительных изменений и особенности бронхоплевральных сообщений.
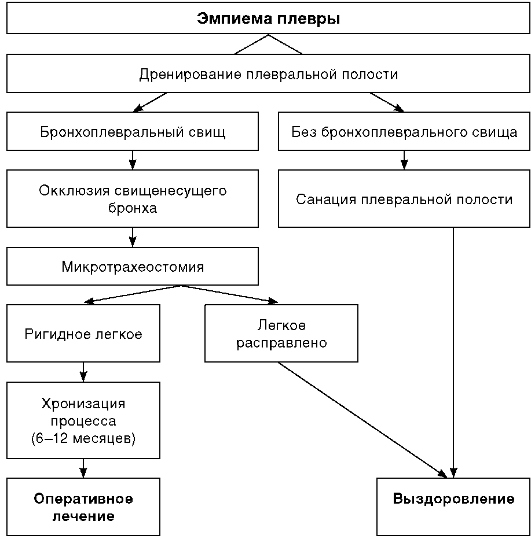
Рис. 29-13. Алгоритм лечения эмпиемы плевры
Лечение
Консервативное и парахирургическое лечение хронической эмпиемы плевры, за редким исключением, неэффективны, особенно если в полость открывается бронхиальный свищ. Эти методы используют в комплексе предоперационной подготовки (рис. 29-13).
Основная задача хирургического лечения - устранение причины болезни, например, прекращение бронхоплеврального сообщения, а также ликвидация остаточной полости.
Для освобождения легкого от шварт и создания условий для его расправления используют операцию, которую называют декортикацией легкого. Сущность вмешательства заключается в том, что после торакотомии висцеральные шварты несколькими разрезами рассекают до здоровой плевры. После этого тупым и острым путями намеченные фрагменты рубцовой ткани отслаивают от легкого и удаляют, что в итоге обеспечивает его подвижность и возможность полного расправления. Отрицательный момент подобного вмешательства - сохранение париетальной шварты - реального источника реинфицирования плевральной полости.
Более сложный вариант операции при хронической эмпиеме плевры - плеврэктомия - удаление висцеральной и париетальной шварт. Для ее выполнения используют широкий доступ (от парастернальной до лопаточной линии) в проекции пятого или шестого межреберья. Мягкие ткани рассекают до париетальной шварты. При выраженном сужении межреберных промежутков резецируют одно ребро. Острым и тупым путями париетальную шварту отслаивают от грудной стенки, диафрагмы и структур средостения. После этого эмпиемный мешок вместе с висцеральной швартой отделяют от легкого и удаляют. Легкое расправляется и заполняет плевральную полость. Больным с бронхо-плевральным свищом расширяют объем операции, дополняя плеврэк-томию резекцией легкого (плевролобэктомией) или пневмонэктомией. После санации плевральной полости и установления дренажей накладывают швы на рану грудной стенки.
БРОНХОЭКТАТИЧЕСКАЯ БОЛЕЗНЬ
Бронхоэктазии - необратимые морфологические изменения (расширение, деформация) и функциональная неполноценность бронхов, приводящие к хроническому нагноительному заболеванию легких. Весь комплекс легочных и внелегочных изменений при наличии бронхоэк-тазов называют бронхоэктатической болезнью. Бронхоэктазы бывают врожденными и приобретенными.
Этиология
Врожденные бронхоэктазы встречаются сравнительно редко и развиваются в связи с нарушениями формирования бронхиального дерева. Гистологический признак врожденных бронхоэктазов - беспорядочное расположение в их стенке структурных элементов бронха.
Основным этиологическим фактором приобретенных бронхоэктазов остается все же генетически детерминированная неполноценность бронхиального дерева (недоразвитие элементов бронхиальной стенки - гладкомышечных структур, эластической и хрящевой тканей, недостаточность механизмов защиты и т.д.), которая в сочетании с нарушением бронхиальной проходимости и появлением воспаления приводит к стойкой деформации бронхов. Формированию бронхо-эктазии в значительной степени способствуют грипп, острые заболевания дыхательных путей, корь, коклюш, бронхиты, пневмонии, абсцессы легких, туберкулез легких, несвоевременное удаление из трахеобронхиального дерева аспирированных инородных тел и т.д.
Классификация бронхоэктазий
• По происхождению:
- первичные (врожденные);
- вторичные (приобретенные).
• По виду расширения бронхов:
- цилиндрические;
- мешотчатые;
- кистоподобные;
- смешанные.
• По распространению:
- ограниченные или распространенные;
- односторонние или двусторонние.
• По тяжести клинических проявлений:
- с невыраженной симптоматикой;
- легкая форма;
- среднетяжелая форма;
- тяжелая форма;
- тяжелая осложненная форма.
• По клиническому течению:
- фаза ремиссии;
- фаза обострения.
Клиническая картина
Основные жалобы при бронхоэктазиях - кашель с мокротой, кровохарканье (наблюдают у 30% пациентов), дискомфорт и боли в грудной клетке на стороне поражения, одышка, лихорадка, повышенная
потливость, снижение работоспособности, потеря массы тела и общая слабость.
Наиболее характерный симптом этого заболевания - кашель. Обычно кашель усиливается по утрам или сразу после физической нагрузки и сопровождается выделением большого количества мокроты.
Во время ремиссии мокрота приобретает слизистый или слизисто-гнойный характер, легко отходит, ее количество значительно уменьшается. Характерно, что одномоментно в большом количестве (полным ртом) мокрота отходит при определенном, так называемом дренажном положении тела пациента, которое зависит от локализации очагов поражения и непременно должно использоваться для улучшения дренажной функции бронхов.
Дискомфорт или тупые, усиливающиеся в период обострения процесса боли в грудной клетке связаны в основном с реактивным плевритом. Болевой синдром отмечают почти у каждого второго пациента. Одышку наблюдают у 40% больных, она нарастает по мере прогресси-рования заболевания.
При обострении процесса и задержке эвакуации мокроты из бронхиального дерева температура тела по вечерам может повышаться до 39-40 °С. В фазе ремиссии сохраняется лишь вечерний субфебрилитет, но в отдельные дни возможно повышение температуры тела до 38 °С и более.
В далеко зашедших стадиях болезни появляются цианоз кожного покрова, губ и ногтевых лож, деформация дистальных фаланг пальцев кистей по типу барабанных палочек и изменения ногтей в виде часовых стекол. Возможны асимметрия грудной клетки за счет уменьшения объема пораженной стороны, углубление надключичной ямки, сужение межреберных промежутков. Над зоной обширных и прилегающих к грудной стенке патологически измененных участков легких можно определить притупление перкуторного звука, ослабленное или жесткое дыхание с различным количеством полиморфных (сухих и влажных) хрипов. Звучные, разнокалиберные влажные хрипы сохраняются и в период ремиссии.
Осложнения
Бронхоэктазии часто осложняются легочным кровотечением, абс-цедированием, развитием на фоне пневмофиброза и эмфиземы легких выраженной легочно-сердечной недостаточности и легочного сердца,
амилоидоза внутренних органов. Нередко течение этого заболевания отягощается бронхиальной астмой и туберкулезом легких.
Диагностика
В фазе обострения появляются анемия, высокий лейкоцитоз в периферической крови с палочкоядерным сдвигом, увеличение СОЭ, гипоальбуминемия, угнетение фибринолитической активности крови, повышение агрегационных свойств эритроцитов и тромбоцитов.
В распознавании, определении локализации, распространенности и вида бронхоэктазии ведущая роль принадлежит рентгенологическим исследованиям. При рентгеноскопии, рентгенографии и томографии, которые необходимо проводить в прямой и боковой проекциях, отмечают уменьшение объема и уплотнение тени пораженных отделов легкого, ячеистость и сетчатость легочного рисунка, сегментарные и долевые ателектазы, наличие плевральных шварт, гиперплазию и уплотнение лимфатических узлов корня легкого. Кроме того, выявляют повышение воздушности его непораженных отделов за счет викарной эмфиземы, смещение тени средостения в сторону поражения. До недавнего времени основным рентгенологическим методом, подтверждающим наличие и уточняющим локализацию бронхоэктазий, была бронхография с обязательным и полным контрастированием бронхов обоих легких. Сегодня бронхографию проводят редко, поскольку исчерпывающую информацию можно получить при КТ легких
(рис. 29-14).

Рис. 29-14. Компьютерная томография легких. Бронхоэктатическая болезнь (мешотчатые бронхоэктазы)
Дифференциальная диагностика
Бронхоэктазии следует дифференцировать от туберкулеза легких, хронической пневмонии, хронического бронхита, хронических абсцессов, рака и кист легких.
Лечение
Учитывая необратимость процесса, а следовательно, бесперспективность консервативной терапии, единственным радикальным методом лечения бронхоэктатической болезни следует считать хирургическое вмешательство, объем которого зависит от распространенности брон-хоэктазий.
Опухоли легкого - группы злокачественных и доброкачественных новообразований, самых разных по гистогенезу, клиническим проявлениям и прогнозу. Среди злокачественных опухолей выделяют первичные (рак, карциноид, неэпителиальные новообразования) и вторичные (метастатические).
Рак легкого развивается из покровного эпителия слизистой оболочки бронхов, желез бронхиол и легочных альвеол. По данным Международного агентства по изучению рака (МАИР), в мире ежегодно диагностируют свыше 1 млн новых случаев рака легкого, что составляет более 15% всех выявленных новообразований. Злокачественные опухоли легкого занимают первое место (20-30%) в структуре онкологической заболеваемости мужского населения стран Западной и Центральной Европы, постсоветских государств (России, Украины, Латвии, Литвы, Эстонии), Северной Америки, Южной Африки, Австралии и Новой Зеландии.
Ежегодно в России первичные злокачественные опухоли легкого диагностируют более чем у 50 тыс. пациентов. В структуре заболеваемости населения они занимают первое место (12%). Мужчины заболевают раком легкого значительно чаще женщин (в соотношении 8,7:1).
Карциноид - редкая злокачественная нейроэндокринная опухоль легкого, составляет 3-5% среди оперированных по поводу новообразований этой локализации. В отличие от рака легкого, одинаково часто болеют мужчины и женщины, средний возраст пациентов - 45 лет.
Первичные злокачественные неэпителиальные опухоли - все новообразования, развивающиеся из неэпителиальной ткани, т.е. различные морфологические варианты сарком, лимфомы, локализуемые в легком и не имеющие отношение к гематогенным метастазам одноименных опухолей мягких тканей. Следует отметить относительно редкую (до 5%) их распространенность среди диагностируемых новообразований легкого.
ЭТИОЛОГИЯ
Ни одно из широко распространенных онкологических заболеваний не имеет столь очевидной связи с факторами окружающей среды, условиями производства, вредными привычками и индивидуальным стилем жизни, как рак легкого. Рост заболеваемости отражает нарастание вредного воздействия современной индустрии на организм человека, что особенно заметно в странах Европы и Северной Америки.
Канцерогенное действие на легочную ткань оказывают многие химические вещества: полициклические ароматические углеводороды, входящие в состав продуктов термической обработки угля и нефти (смолы, коксы, газы и др.), ряд простых органических веществ (хлорме-тиловые эфиры, винилхлорид и др.), некоторые металлы и их соединения (мышьяк, хром, кадмий).
Существенное загрязнение окружающей воздушной среды канцерогенами вызывают двигатели внутреннего сгорания и промышленные выбросы в атмосферу. Особенно много бензпирена образуется при форсированной работе двигателей, разгоне и торможении автотранспорта, при взлете и посадке реактивных лайнеров. Следует упомянуть о производственных вредностях. Еще в начале ХХ в. было установлено, что высокая заболеваемость раком легкого у шахтеров Саксонии связана с высоким содержанием радиоактивных примесей в руде. Влияние ионизирующей радиации доказано при обследовании шахтеров урановых рудников в США.
Повышена заболеваемость раком легкого у рабочих сталелитейной, деревообрабатывающей, металлургической промышленности, керамического асбестоцементного и фосфатного производств; у людей, контактирующих с соединениями хрома, подвергаемых воздействию каменной пыли, занятых в никелевой и алюминиевой промышленности, у шоферов. Между тем промышленное загрязнение и профессиональные вредности не играли бы столь большой роли в росте заболеваемости, если бы не сочетались с крайне вредной привычкой - курением. Курящие шахтеры в урановых рудниках, как и курящие рабочие асбестовой промышленности, заболевают раком легкого гораздо чаще, чем некурящие. Увеличение заболеваемости раком легкого во всех странах находится в прямой зависимости от роста потребления сигарет и количества курящих. У выкуривающих более двух пачек в сутки риск в 25 раз выше. Рост заболеваемости у женщин также связывают с распространением привычки женщин курить, однако нельзя исключить влияние возросшего потребления гормональных препаратов.
В развитии карциноида не выявлено четкой взаимосвязи с курением или вдыханием известных канцерогенных веществ. Однако среди курящих пациентов преобладает (64-80%) атипичный тип карциноида. Развитие метахронных первично множественных гормонально-зависимых опухолей (молочной, предстательной желез) у пациентов, излеченных от легочного карциноида, может быть обусловлено генетической предрасположенностью.
Совокупные неблагоприятные воздействия вызывают фоновые предраковые изменения слизистой оболочки бронхов, играющие важную роль в патогенезе центрального рака легкого. Не вызывает сомнений факт значительной частоты возникновения рака легкого из рубца у людей с воспалительными заболеваниями легких в анамнезе.
Основными факторами риска развития рака легкого признаны следующие.
I. Генетические факторы.
• Первично множественные опухоли.
• Три случая и более развития рака легкого в семье.
II. Модифицирующие факторы.
• Экзогенные:
- курение;
- загрязнение окружающей среды канцерогенами;
- профессиональные вредности.
• Эндогенные:
- возраст старше 50 лет;
- хронические легочные заболевания (туберкулез, пневмония, бронхит, локализованный пневмофиброз и др.);
- эндокринные заболевания.
Перечисленные факторы определяют одно из главенствующих направлений в борьбе с этим недугом - профилактику рака легкого.
КЛАССИФИКАЦИИ И МОРФОЛОГИЧЕСКАЯ
ХАРАКТЕРИСТИКА
Клинико-анатомическая классификация
I. Центральная форма:
- экзофитный (эндобронхиальный);
- эндофитный (экзобронхиальный);
- разветвленный (перибронхиальный).
II. Периферическая форма:
- узловой;
- пневмониеподобный;
- рак Пэнкоста (верхушки легкого).
III. Медиастинальная форма - множественное метастатическое поражение средостенных лимфатических узлов без установленной локализации первичной опухоли в легком.
IV. Диссеминированная форма - множественное поражение легких без установленной локализации первичной опухоли в других органах.
Различают центральный рак легкого, возникающий в крупных бронхах (главном, промежуточном, долевом, сегментарном и субсегментарном), и периферический, исходящий из эпителия более мелких бронхов или локализуемый в паренхиме легкого. При центральном раке по направлению роста выделяют: экзофитный (эндобронхиальный) рак, когда опухоль растет в просвет бронха; эндофитный (экзобронхиальный) рак с преимущественным ростом опухоли в толщу легочной паренхимы; разветвленный рак с муфтообразным перибронхиальным ростом опухоли вокруг бронхов. На практике чаще наблюдают смешанный характер роста опухоли с преобладанием того или иного компонента. При периферическом раке различают узловую округлую опухоль, пнев-мониеподобный рак и рак верхушки легкого с синдромом Пэнкоста.
Правое легкое поражается несколько чаще (56%), чем левое (44%). Преимущественная локализация - верхние доли.
По аналогии с раком легкого карциноид и саркома могут локализоваться в легочной паренхиме и бронхах, что позволяет выделять центральную и периферическую клинико-анатомические формы. При неэпителиальных опухолях чаще встречается периферическая (81,2%), а при карциноидных - центральная (80%) клинико-анатомическая форма с преобладанием (61%) правосторонней локализации.
Гистологическая структура
Гистологическая структура рака легкого отличается большим разнообразием. Общепринята Международная гистологическая классификация (ВОЗ, 1999, 2004).
I. Плоскоклеточный (эпидермоидный) рак:
- веретеноклеточный (плоскоклеточный) рак.
II. Мелкоклеточный рак:
- овсяноклеточный;
- рак из клеток промежуточного типа;
- комбинированный овсяноклеточный рак.
III. Железистый рак (аденокарцинома):
- ацинарная аденокарцинома;
- папиллярная аденокарцинома;
- бронхиоло-альвеолярный рак;
- солидный рак с образованием слизи.
IV. Крупноклеточный рак:
- гигантоклеточный;
- светлоклеточный.
V. Железисто-плоскоклеточный (диморфный) рак.
VI. Рак бронхиальных желез:
- аденокистозный;
- мукоэпидермоидный;
- другие типы.
VII. Другие виды рака.
С клинической точки зрения типы рака легкого различают по темпу роста и прогнозу. Медленнее всего развивается дифференцированный плоскоклеточный, или железистый, рак, быстрее - недифференцированный (мелко-, крупноклеточный). Недифференцированные формы рака легкого характеризуются бурным развитием, быстрым и обильным лимфогенным, а также ранним гематогенным метастазированием.
У мужчин преобладает плоскоклеточный рак (68%), аденокарци-нома всречается редко (9%). У женщин аденокарцинома возникает в 4 раза чаще (до 40%). Среднее соотношение заболевших раком легкого мужчин и женщин - 8,7:1, при плоскоклеточном раке это соотношение составляет 14,8:1, при недифференцированном - 11:1, при аденокарциноме - только 2:1. При центральном раке легкого в большинстве случаев встречают плоскоклеточную и недифференцированные формы, а аденокарциному - в 4 раза чаще при периферическом раке. Лица моложе 40 лет чаще болеют недифференцированным раком.
Морфологические свойства бронхиоло-альвеолярного рака, составляющего 3,6% всех наблюдений: незначительная способность ракового эпителия к разрушению тканей, в связи с чем сохраняются межальвеолярные сосуды и перегородки; слабость межклеточных связей; способность клеток опухоли к отторжению в просвет альвеол и миграция с образованием новых очагов роста (аэрогенное метастазирование). Выделяют локализованную (одноузловую и пневмониеподобную) и распространенную (многоузловую, диссеминированную) формы этой злокачественной опухоли. Она характеризуется более благоприятным прогнозом после хирургического лечения.
Своеобразие гистологической структуры и функциональной активности, наличие лимфогенного и гематогенного метастазирова-ния, возможность рецидивирования послужили основанием для выделения карциноидов в самостоятельную подгруппу злокачественных эпителиальных опухолей легкого. В Международной гистологической классификации опухолей легких выделяют типичный и атипичный варианты карциноида. На основании морфологической структуры, электронно-микроскопической характеристики, клинического течения и прогноза некоторые ученые предлагают с учетом дифференцировки клеток выделять три подтипа карци-ноида: высокодифференцированный (типичный), умеренно дифференцированный (атипичный), низкодифференцированнный (анаплазированный). Подобное деление считают более удобным с клинических позиций, т.к. подтипы отличаются между собой различным потенциалом злокачественности в виде выраженности инфильтративного роста, темпа прогрессии и способности к метастазированию.
Злокачественные опухоли легкого метастазируют по лимфатическим путям и гематогенно.
• Лимфогенное метастазирование во внутригрудные лимфатические узлы идет по путям лимфооттока. Существует закономерность и последовательность лимфогенного регионарного метастазиро-вания рака правого и левого легких и их долей. В некоторых ситуациях (при ранее перенесенных воспалительных заболеваниях) последовательность метастазирования нарушается, т.е. метастазы могут поражать лимфатические узлы последующего этапа, минуя первоначальные группы узлов («скачущий» вариант метастази-рования), или поражение метастазами узлов против тока лимфы (ретроградное метастазирование).
• Гематогенные метастазы рака легкого локализуются чаще всего в печени, головном мозге, костях и надпочечниках. Быстрое и обильное метастазирование особенно характерно для мелкоклеточного рака легкого и малодифференцированной аденокарци-номы.
Классификация по системе TNM
В настоящее время общепринята Международная классификация рака легкого по системе (2002).
• Т - первичная опухоль:
- Тх - недостаточно данных для оценки первичной опухоли, наличие которой доказано только на основании выявления клеток рака в мокроте или смыве из бронхов; рентгенологически и бронхоскопически опухоль не визуализируется;
- Т0 - первичная опухоль не определяется;
- Tis - внутриэпителиальный (преинвазивный) рак (carcinoma in situ);
- T1 - микроинвазивный рак, или опухоль до 3 см в наибольшем измерении, окруженная легочной тканью или висцеральной плеврой, без поражения последней и бронхоскопических признаков инвазии проксимальнее долевого бронха;
- Т2 - опухоль более 3 см в наибольшем измерении, или распространяемая на главный бронх не менее чем на 2 см от киля бифуркации трахеи (carina trachealis), или прорастающая в висцеральную плевру, или сопровождаемая ателектазом, но не всего легкого;
- Т3 - опухоль любого размера, непосредственно распространяемая на грудную стенку, диафрагму, медиастинальную плевру, перикард; или опухоль, распространяющаяся на главный бронх менее чем на 2 см от киля бифуркации трахеи, но без вовлечения последнего; или опухоль с ателектазом всего легкого;
- Т4 - опухоль любого размера, непосредственно распространяемая на средостение, сердце (миокард), магистральные сосуды (аорту, общий ствол легочной артерии, верхнюю полую вену), трахею, пищевод, тела позвонков, киль трахеи; или опухоль со злокачественным, цитологически подтвержденным плевральным выпотом.
• N - регионарные лимфатические узлы:
- № - регионарные лимфатические узлы не могут быть оценены;
- N0 - нет метастазов во внутригрудных лимфатических узлах;
- N1 - метастатическое поражение ипсилатеральных пульмо-нальных, бронхопульмональных и/или лимфатических узлов корня легкого, включая их вовлечение путем непосредственного распространения самой опухоли;
N2 - метастатическое поражение ипсилатеральных средостен-ных лимфатических узлов;
- N3 - поражение контралатеральных средостенных и/или корневых лимфатических узлов, прескаленных и/или надключичных на стороне поражения или противоположной стороне.
• М - отдаленные метастазы:
- Мх - отдаленные матастазы не могут быть оценены;
- М0 - нет отдаленных метастазов;
- Ml - отдаленные метастазы имеются.
• G - гистопатологическая градация (обычно определяется после-операционно):
- Gх - степень дифференцировки клеток не может быть оценена;
- G1 - высокая степень дифференцировки;
- G2 - умеренная степень дифференцировки;
- G3 - низкодифференцированная опухоль;
- G4 - недифференцированная опухоль.
Группировка рака легкого по стадиям (отечественная) и Международной классификации (2002*)
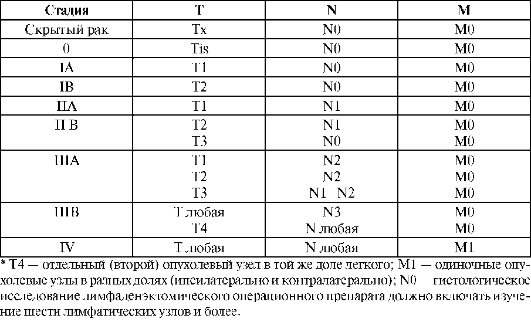
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая симптоматика зависит от клинико-анатомической формы и гистологической структуры, локализации, размеров и типа роста опухоли, характера метастазирования, сопутствующих воспалительных изменений в бронхах и легочной ткани.
Центральный рак легкого
Клиническая картина
Клинические симптомы центрального рака легкого по патогенетическому механизму подразделяют на три группы.
• Первичные или местные, обусловленные появлением в просвете бронха первичного опухолевого узла (характерны кашель, кровохарканье, одышка и боли в грудной клетке). Эти симптомы, как правило, ранние.
• Вторичные, которые развиваются в результате сопутствующих бронхогенному раку осложнений воспалительной природы либо обусловлены регионарным или отдаленным метастазированием, вовлечением соседних органов. Эти симптомы обычно более поздние и появляются при относительно распространенном опухолевом процессе.
• Общие (слабость, повышенная утомляемость, похудание, снижение трудоспособности и др.) - следствие общего воздействия на организм опухоли и сопутствующих воспалительных осложнений.
Характер симптомов, время их проявления и степень выраженности определяются исходной локализацией опухоли в одном из бронхов, формой ее роста (эндоили перибронхиального) и распространенностью процесса. Чем крупнее пораженный бронх, особенно при эк-зофитном (эндобронхиальном) росте опухоли, тем ярче начальные симптомы заболевания и тяжелее клиническая картина осложнений, обусловленных стенозом бронха(ов).
Кашель, который возникает рефлекторно в самом начале развития опухоли в бронхе, возникает у 80-90% больных. Вначале кашель сухой, временами надсадный. Позднее, с нарастанием обтурации бронха, он сопровождается выделением слизистой или слизисто-гнойной мокроты.
Кровохарканье, наблюдаемое у половины больных, проявляется в виде прожилок алой крови в мокроте; реже мокрота диффузно окрашена кровью. В поздних стадиях заболевания мокрота приобретает вид малинового желе.
Одышка, выявляемая у 30-40% больных, выражена тем ярче, чем крупнее просвет пораженного бронха. Она нередко обусловлена сдав-лением крупных вен и артерий легкого, сосудов средостения, плевральным выпотом, т.е. носит гемодинамический характер.
Боли в грудной клетке различной интенсивности на стороне поражения встречают у 60% больных, изредка (10%) они могут возникать с противоположной стороны.
Наиболее характерная черта клинической картины центрального рака легкого - признаки обтурационного пневмонита, который имеет ряд типичных черт: быстротечность, рецидивирование, а также развитие на фоне сегментарного или долевого ателектаза со специфической рентгенологической семиотикой. У мужчин старше 50 лет, особенно курящих, появление рецидивирующего пневмонита позволяет предположить рак легкого.
Физикальное обследование
Физикальное обследование (наружный осмотр, перкуссия, аускуль-тация) имеет при раке легкого второстепенное значение, особенно для его распознавания на ранних этапах заболевания. В поздней стадии клиническая картина центрального рака сопровождается симптомами его распространения за пределы пораженного легкого с вовлечением в процесс плевры, возвратного и диафрагмального нервов, а также признаками метастазирования в отдаленные органы. Эти симптомы, естественно, имеют не столько диагностическое, сколько прогностическое значение. В таких случаях методы физикального обследования могут сыграть ведущую роль, заменив более сложные методики.
Осмотр больного позволяет выявить асимметрию грудной клетки и отставание одной из ее половин при дыхании, увеличение надключичных лимфатических узлов, расширение вен шеи и грудной стенки.
Пальпация позволяет выявить увеличение печени и периферических лимфатических узлов. Пренебрежение этим простым методом зачастую ведет к диагностическим и тактическим ошибкам. При незамеченном увеличении периферических узлов врач нередко вместо пункции последних назначает сложные, порой инвазивные методы диагностики.
Перкуссия дает возможность определить ателектаз легкого, заподозрить наличие жидкости в плевральной полости.
Аускультация, один из ведущих методов клинического обследования (ослабленное дыхание, хрипы стенотического характера), имеет определенное значение при оценке динамики развития рака легкого и диагностики осложнений.
Если при ателектазе доли или всего легкого, поражении внутригруд-ных лимфатических узлов метастазами данные осмотра и физикально-
го обследования достаточно отчетливы, то при сегментарном ателектазе и при отсутствии метастазов они маловыражены и не характерны для рака легкого.
Периферический рак легкого
Клиническая картина
Периферический рак легкого долгое время протекает без клинических симптомов и, как правило, распознается довольно поздно. Первые симптомы появляются лишь тогда, когда опухоль начинает оказывать давление на рядом расположенные структуры и органы или прорастает в них. Наиболее характерные симптомы периферического рака легкого - боли в грудной клетке и одышка.
Боли в грудной клетке, наблюдаемые у 20-50% больных, постоянные или перемежающиеся, не связаны с актом дыхания, обычно локализованы на стороне поражения. Чаще они возникают при развитии новообразования в плащевой зоне легкого, особенно при прорастании в висцеральную плевру и грудную стенку.
Выраженность одышки зависит от размера опухоли, степени сдавле-ния анатомических структур средостения, особенно крупных венозных стволов, бронхов и трахеи. Одышку наблюдают приблизительно у 50% больных, из которых только у 10% - в начальных стадиях заболевания.
Прорастание в бронх сопровождается кашлем и кровохарканьем, эти симптомы, в отличие от центрального рака, не являются ранними. Нередко отмечают симптомы общего воздействия опухоли на организм больного: общую слабость, повышение температуры тела, быструю утомляемость, снижение трудоспособности и др.
В более поздней стадии заболевания, когда опухоль распространяется на крупный бронх и сужает его просвет, клиническая картина периферического рака становится сходной с таковой центрального. На данной стадии заболевания результаты физикального обследования одинаковы при обеих формах рака легкого. Вместе с тем, в отличие от центрального рака, при рентгенологическом исследовании на фоне ателектаза выявляют тень самой периферической опухоли. При периферическом раке опухоль нередко распространяется по плевре с образованием плеврального выпота.
Полостная форма периферического рака - результат некроза и расплавления тканей в центре опухоли. Эта форма рака сопровождается
признаками воспалительного процесса (кашлем, необильным отхож-дением мокроты, кровохарканьем, повышением температуры тела). Деструкция опухоли чаще возникает у лиц мужского пола в возрасте старше 50 лет при больших размерах опухолевого узла.
Рак верхушки легкого представляет собой разновидность периферического рака. Его клиническая симптоматика - результат прорастания опухоли через купол плевры в плечевое сплетение, поперечные отростки и дужки нижних шейных позвонков, а также симпатический ствол: боли в плечевом суставе и плече, прогрессирующая атрофия мышц дис-тальных отделов предплечья и синдром Бернара-Хорнера (миоз, птоз, энофтальм). Данный симптомокомплекс описал Пэнкост в 1924 г., он наблюдается при различных опухолевых процессах, локализуемых в верхней апертуре грудной клетки.
Атипичные клинико-анатомические формы рака легкого встречаются реже. Медиастинальная форма рака легкого проявляется множественными метастазами в лимфатических узлах средостения, при этом первичную опухоль в легком всеми доступными клиническими методами выявить не удается. Рентгенологически она симулирует опухоль средостения с клиническими признаками сдавления его органов и сосудов: синдромом сдавления верхней полой вены (отечностью лица и шеи, расширением вен передней грудной стенки и шеи, цианозом), охриплостью, афонией, поперхиванием жидкой пищей и др.
Первичный карциноматоз характеризуется множественными узлами в легких, когда первичный узел рака неизвестен. Клинически он проявляется одышкой и общими симптомами, а рентгенологически напоминает милиарный туберкулез легких и другие диссеминированные заболевания.
Все вышеперечисленные симптомы и синдромы, выявляемые при раке легкого, непатогномоничны и могут иметь место при других злокачественных опухолях (карциноиде, саркоме), а также неопухолевой легочной и общесоматической внелегочной патологии. Так, например, кровохарканье может развиться при туберкулезе легкого и деком-пенсированной кардиальной патологии; одышка - при хронических обструктивных заболеваниях легких; боли в грудной клетке - при воспалительных плевритах, радикулитах, межреберных невралгиях; кашель - при простудных, вирусных инфекциях, туберкулезе и гнойных процессах в легких; симптомы общей интоксикации присущи большой группе заболеваний.
Паранеопластические синдромы
При раке легкого выделяют паранеопластические синдромы, связанные с гиперпродукцией гормонов [синдром секреции адренокорти-котропного (АЮТ), антидиуретического, паратиреоидного гормонов, эстрогенов, серотонина]. Эти синдромы в большей степени характерны для мелкоклеточного рака. Кроме того, рак легкого может сопровождаться тромбофлебитом, различными вариантами нейро- и миопатии, своеобразными дерматозами, нарушениями липидного обмена.
Гормоноподобные субстанции - своеобразные маркеры малигниза-ции, их можно обнаружить радиоиммунологическими методами. Чаще всего опухоль секретирует AKTr или его метаболические предшественники. Уровень глюкокортикоидов в сыворотке крови и моче таких больных нередко выше, чем при синдроме Кушинга, и его труднее блокировать медикаментозно. Клинически у 3-5% больных раком легкого выявляют артралгический и ревматоидный синдромы, легочную остеоартропатию, гинекомастию, невриты, дерматомиозиты, сосудистые тромбозы. Подобные проявления часто исчезают после излечения больного.
Рак легкого первоначально часто может проявляться своеобразным синдромом - гипертрофической легочной остеоартропатией Мари- Бамбергера, заключающейся в утолщении и склерозе длинных трубчатых костей голеней и предплечий, мелких трубчатых костей кистей и стоп, припухлости суставов (локтевых, голеностопных), колбовидном утолщении концевых фаланг пальцев кистей (в виде барабанных палочек). Некоторые авторы считают паранеопластическим синдромом язвенную болезнь желудка и двенадцатиперстной кишки, которая иногда возникает у таких больных.
Несмотря на секрецию карциноидом гормонов и биологически активных веществ, карциноидный синдром (периодические приступы жара, чувство прилива крови к голове, шее и верхним конечностям, бронхоспазм, диарея, дерматоз, психические расстройства) при брон-холегочной локализации возникает редко (1,5-5%) и чаще связан с ми-ни-инвазивными хирургическими манипуляциями или проявлением генерализации опухолевого процесса. Акромегалия и синдром Кушин-га замечены лишь у 2% больных карциноидом легкого.
ДИАГНОСТИКА
При установлении диагноза злокачественной опухоли легкого, помимо тщательного анализа особенностей течения заболевания и патоге-
нетического подхода к основным клиническим симптомам, решающая роль принадлежит специальным методам исследования. Применение обязательных и дополнительных методов исследования имеет некоторые отличия в зависимости от клинико-анатомической формы рака. Обязательные методы исследования (первичная диагностика)
I. Общеклиническое обследование.
II. Рентгенологическое исследование органов грудной клетки, в том числе:
- рентгенография в двух проекциях (прямой и боковой);
- контрастное исследование пищевода для оценки состояния бифуркационных лимфатических узлов;
- томо-, зонография:
VV в прямой проекции в срезе бифуркации трахеи (оценка состояния трахеи, главных и промежуточного бронхов, а также основных групп внутригрудных лимфатических узлов);
V в косых проекциях (получение изображения верхнедолевых бронхов и их сегментарных ветвей) - при центральном раке;
V в боковой проекции (получение изображения промежуточного, нижнедолевых и среднедолевого бронхов) - при центральном раке;
V прицельная в прямой и/или боковой проекциях (в срезе патологической тени) - при периферическом раке;
- КТ органов грудной клетки.
III. Цитологическое исследование мокроты (5-6 анализов), особенно после бронхоскопии.
IV. Бронхологическое исследование с получением материала для морфологического исследования (отпечатки опухоли и прямая биопсия - при центральном раке; транстрахеобронхиальная пункция лимфатических узлов; зондирование бронхов под рентгенологическим контролем и катетеризационная биопсия - при периферическом раке).
V. Трансторакальная (чрескожная) пункция опухоли - при периферическом раке.
VI. УЗИ органов грудной и брюшной полостей, забрюшинного пространства, надключичных зон.
Клиническое, стандартное рентгенологическое и бронхологическое исследования, а также трансторакальная пункция и цитологическое исследование мокроты не всегда дают возможность морфологически верифицировать диагноз и установить степень распространения опухолевого процесса. Для уточняющей диагностики нередко необходимо
применение по показаниям специальных дополнительных методов исследования.
