
- •Синдромология в хирургии
- •Список сокращений
- •Синдром обструкции дыхательных путей
- •Тема №1. Синдром обструкции дыхательных путей при злокачественных и доброкачественных опухолях легких Информационная часть
- •Ответы:
- •Ситуационная задача № 1
- •Ситуационная задача № 2
- •Ситуационная задача № 3
- •Синдром обструкции дыхательных путей при неопухолевых заболеваниях легких и плевры Информационная часть
- •Ситуационная задача №1
- •Ситуационная задача №2
- •Ситуационная задача № 3
- •Ситуационная задача №4
- •Информационный блок
- •Ситуационная задача №1
- •Ситуационная задача № 2
- •Раздел 2. Синдром дисфагии
- •Информационная часть
- •Ситуационная задача №1
- •Ситуационная задача №2
- •Ситуационная задача №3
- •Ситуационная задача№4
- •Ситуационная задача №5
- •Ситуационная задача №1
- •Ситуационная задача № 2
- •Раздел 3. Синдром хронической сердечной недостаточности
- •Ситуационная задача
- •Тема №7. Синдром хронической сердечной недостаточности при врожденных пороках сердца и крупных сосудов
- •Ситуационная задача№ 1
- •Стуационная задача №2
- •Демонстрационный материал
- •Тема № 8. Синдром хронической сердечной недостаточности при приобретенных пороках сердца
- •Ситуационная задача №1
- •Ситуационная задача №2
- •Тема № 9. Синдром хронической сердечной недостаточности при прочих заболеваниях сердца
- •I. Доброкачественные неоплазмы:
- •II. Злокачественные новообразования:
- •III. Псевдоопухоли:
- •IV. Экстракардиальные бластомы перикарда и средостения, сдавливающие сердце:
- •Ситуационная задача №1
- •Ситуационная задача № 2
- •Раздел 4. Синдром сосудистой недостаточности
- •Информационный блок
- •Ситуационная задача №1
- •Ситуационная задача №2
- •Ситуационная задача №3
- •Ситуационная задача №4
- •Ситуационная задача №5
- •Клиническое течение тэла может быть:
- •Ситуационная задача №1
- •Тема № 12. Синдром хронической венозной недостаточности и посттромбофлебитический синдром
- •Диагностика птфс
- •Задачи лечения постромбофлебитического синдрома
- •Ситуационная задача №1
- •Ситуационная задача №1
- •Ситуационная задача № 2
- •Синдром механической желтухи
- •Ситуационная задача №1
- •Ситуационная задача №2
- •Ситуационная задача №3
- •Ситуационная задача№4
- •Ситуационная задача№1
- •Ситуационная задача №2
- •Ситуационная задача №3
- •Ситуационная задача№4
- •Синдром болей в животе
- •Тема № 18. Синдром болей в животе при интраабдоминальных заболеваниях Информационный блок
- •Предварительное заключение:
- •Окончательное заключение:
- •Тестовые задания для самоконтроля:
- •Ответы:
- •Ситуационная задача №1
- •Ситуационная задача №2
- •Ситуационная задача №3
- •Ситуационная задача №4
- •Ситуационная задача №5
- •Ситуационная задача№ 6
- •Ситуационная задача № 7
- •Ситуационная задача № 8
- •Тема № 19. Синдром болей в животе при экстраабдоминальных заболеваниях
- •Ситуационная задача №1
- •Ситуационная задача №2
- •Ситуационная задача №3
- •Ситуационная задача №3
- •Синдром желудочно-кишечных кровотечений
- •Тема № 20. Синдром желудочно-кишечного кровотечения язвенной этиологии
- •Ситуационная задача №1
- •Ситуационная задача №2
- •Тема № 21. Синдром желудочно-кишечного кровотечения неязвенной этиологии
- •Ситуационная задача №1
- •Ситуационная задача №2
- •Ситуационная задача №3
- •Содержание
- •Раздел 6. Синдром болей в животе 206
Ситуационная задача №1
Больной, 58 лет, поступил в клинику с жалобами на нарушения глотания и прохождения пищи по пищеводу, возникшей 4 месяц назад. С трудом проходит и кашицеобразная пища. Отмечается повышенная саливация, регургитация. Аппетит сохранен. За время болезни потери массы тела на 6 кг.
Каков предварительный диагноз, план обследования и лечебная тактика?
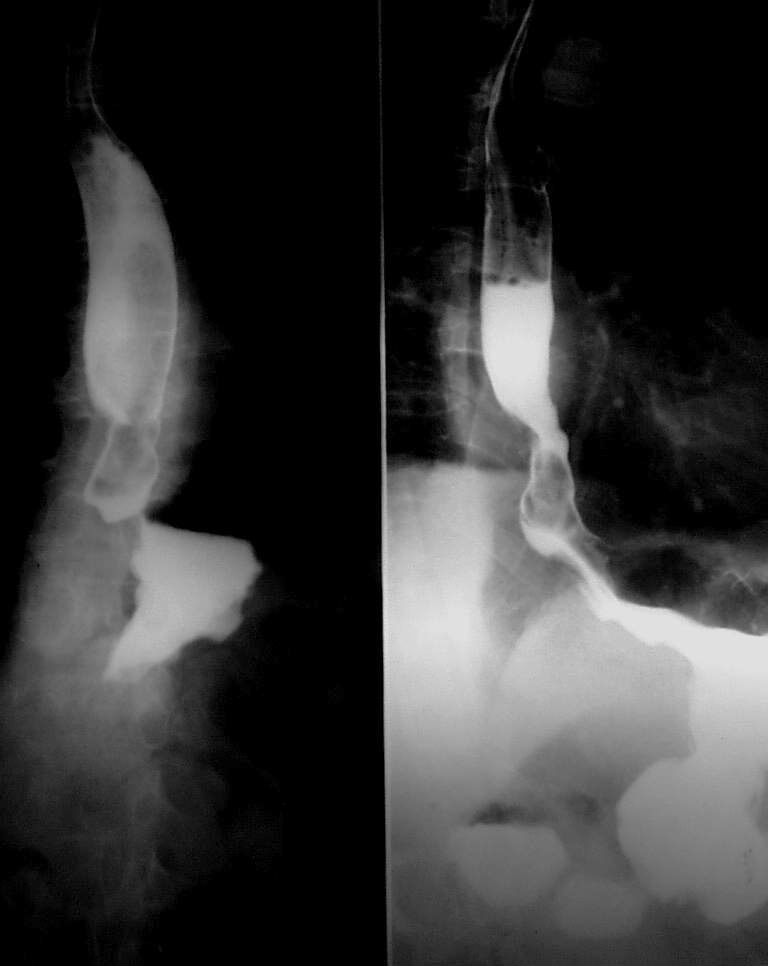
Рис. 29А. Рентгенограмма пищевода
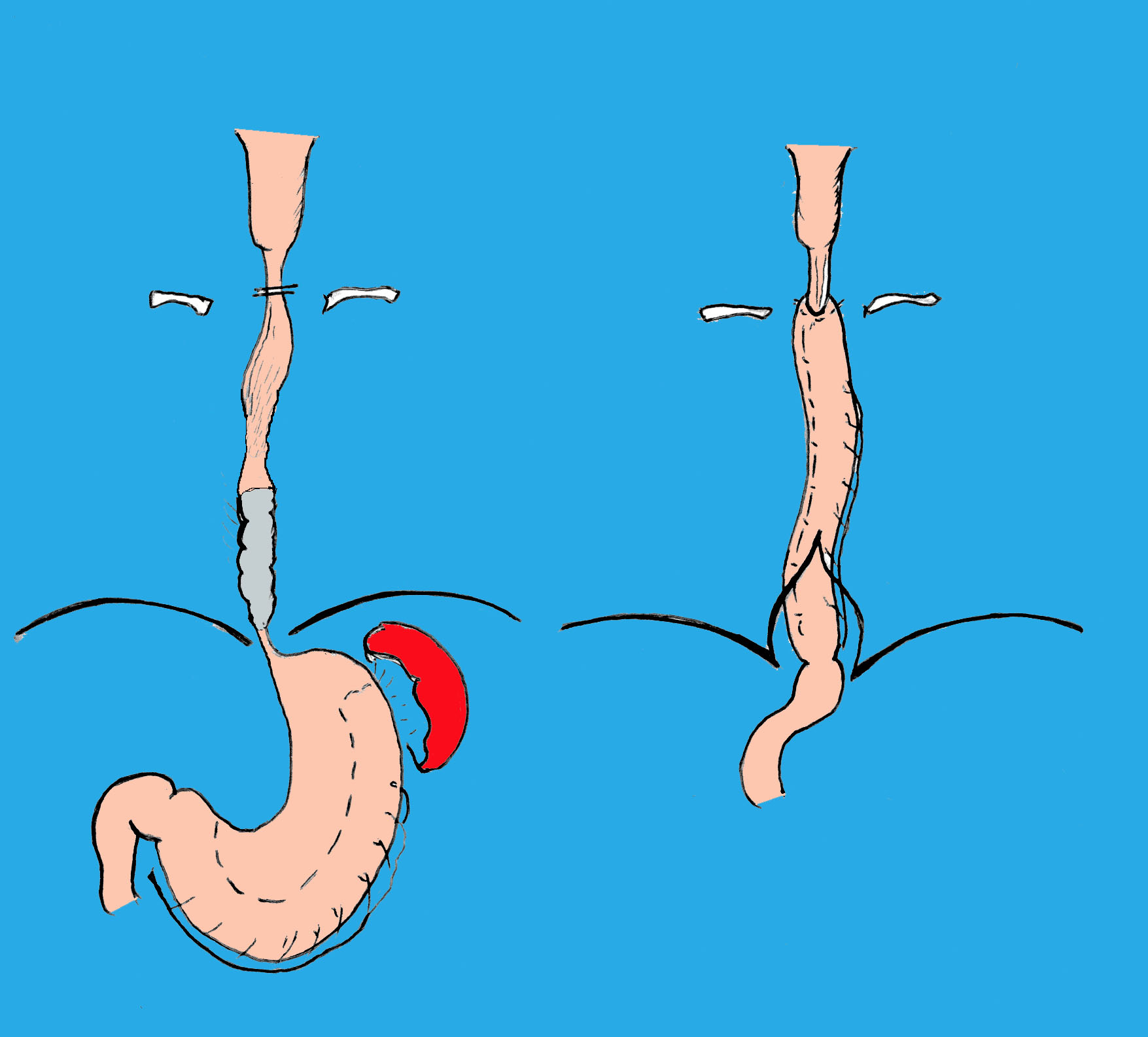
Рис. 29Б. Схема операции
Ответ: Возможно, у больного рак пищевода. Показано рентгенологическое и эндоскопическое исследование (с биопсией) пищевода и желудка, УЗИ, КТ - исследование. При подтверждение диагноза - экстирпация пищевода и, при возможности, пластика пищевода изоперистальтической трубкой из большой кривизны желудка или операция Льюиса.
Ситуационная задача № 2
Больной 52 лет поступил с жалобами на дисфагию. Анамнез заболевания в течение нескольких лет. При рентгенологическом исследовании пищевода с бариевой взвесью выявляется в стенке пищевода ограниченный дефект наполнения с гладкими контурами и неизмененной слизистой оболочкой. Эзофагоскопия подтвердила наличие подслизистой опухоли пищевода. Биопсия противопоказана из-за повреждения слизистой оболочки, что в дальнейшем осложняет оперативное лечение и увеличивает продолжительность госпитального периода.
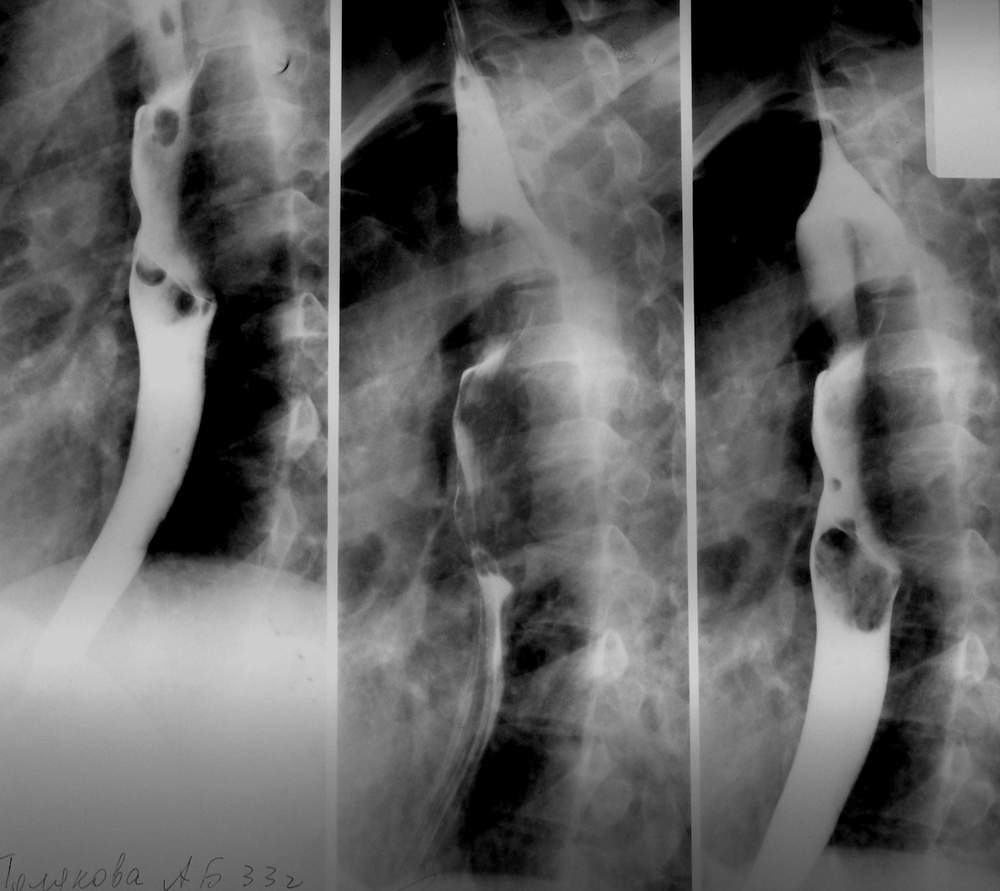
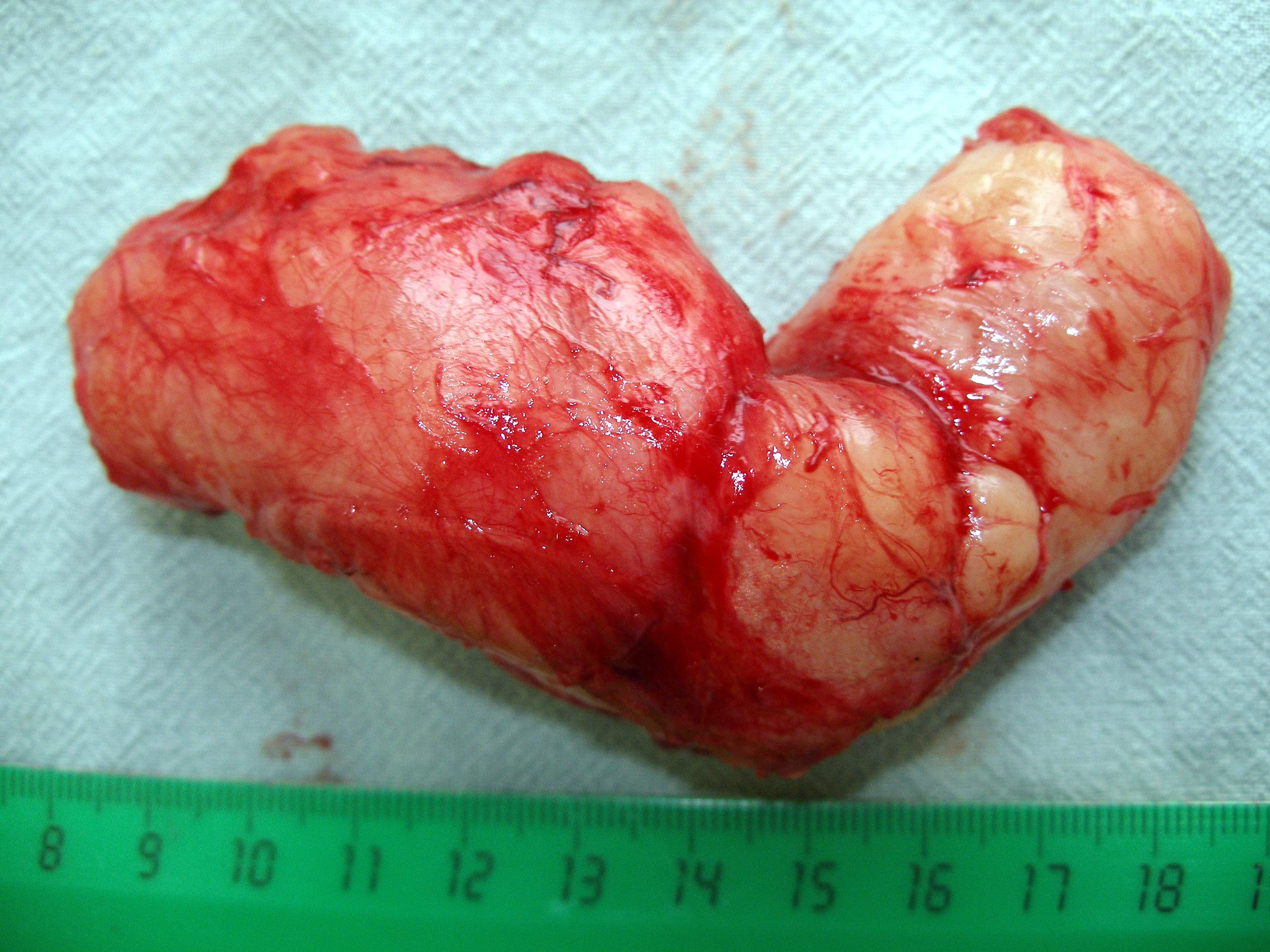
Рис. 30 А. Рентгенограмма пищевода Рис. 30Б. Удаленное новообразование
Какая операция показана данному пациенту?
Ответ: Левосторонняя торакотомия, энуклеация (вылущивание) опухоли из стенки пищевода без повреждения слизистой оболочки.
Демонстрационный материал
Рентгенограммы.
Эндоскопическое исследование пищевода.
Бужирование пищевода.
Дилатация пищевода.
Учебные видео- и DVD-фильмы.
Посещение диагностических кабинетов.
Раздел 3. Синдром хронической сердечной недостаточности
Хроническая сердечная недостаточность – это синдром, обусловленный снижением насосной функции сердца, приводящий к уменьшению кровоснабжения тканей организма сначала при нагрузке, а затем в покое. Сердечная недостаточность может развиваться вследствие перегрузки сердца «давлением», «объемом», а также вследствие непосредственного поражения миокарда.
Наиболее распространенной классификацией хронической сердечной недостаточности является классификация, принятая Нью-Йоркской ассоциацией кардиологов (NYHA):(ДАТА)
I класс – одышка появляется только при значительной физической нагрузке;
II класс – одышка спровождаент обычную физическую активность;
III класс – одышка возникает при минимальной физической нагрузке;
IV класс – одышка отмечается в покое.
Этот синдром условно включает следующие заболевания: хроническую ишемическую болезнь сердца, врожденные и приобретенные пороки сердца и сосудов, перикардит, кардиомиопатии, опухоли сердца, нарушения ритма.
ТЕМА №6. СИНДРОМ КОРОНАРНОЙ НЕДОСТАТОЧНОСТИ
Понятие об остром коронарном синдроме принято у кардиологов и кардио-хирургов с начала 90-х годов. Возникновение этого термина связано с появлением новых данных о механизмах "обострения" ишемической болезни сердца, синтезом и внедрением в клинику новых групп фармакологических препаратов, изменением взглядов на тактику ведения больных с острой коронарной недостаточностью.
Коронарная недостаточность – несоответствие коронарного кровообращения энергетическим потребностям миокарда, проявляющееся ишемией миокарда. Основные причины коронарной недостаточности: 1) уменьшение коронарного кровотока при неизменившихся метаболических запросах миокарда; 2) усиление работы сердца с возрастанием метаболических потребностей миокарда при неспособности венечных сосудов к увеличению кровотока; 3) сочетание сосудистого и метаболического факторов.
Различают острую и хроническую коронарную недостаточность. Острая коронарная недостаточность характеризуется острым несоответствием коронарного кровотока метаболическим запросам миокарда, чаще при измененных, чем при неизмененных венечных артериях сердца, что проявляется приступами стенокардии, нередко тяжелыми расстройствами сердечного ритма и проводимости, изменениями ЭКГ. Острая коронарная недостаточность может привести к развитию инфаркта миокарда. Хроническая коронарная недостаточность характеризуется постоянным несоответствием кровоснабжения метаболическим потребностям миокарда. Предпосылкой для ее развития являются структурные изменения венечных артерий сердца (сужение коронарного русла).
Коронарная недостаточность возникает при самых различных патологических процессах: атеросклерозе венечных артерий сердца (наиболее частая причина), васкулите (коронариите), инфильтрации венечных сосудов опухолевыми клетками, травме сосудов, приобретенных и врожденных пороках сердцаи магистральных сосудов (аортальныепорокисердца, стеноз легочного ствола, аномалии венечных сосудов), септическом эндокардите,кардиомиопатиях, некоторых формахмиокардита(например, типа Абрамова—Фидлера), сифилитическом аортите, расслаивающей аневризме аорты, шоке и коллаптоидных состояниях, анемиях и другихзаболеваниях.
Факторы, предрасполагающие к развитию коронарной недостаточности включают:
Наследственная предрасположенность к коронарной недостаточности;
Гиперлипидемия (общий холестерин более 5 ммоль/л (200 мг/дл), липопротеиды низкой плотности (ЛПНП) более 3,2 ммоль/л (120 мг/дл);
Артериальная гипертензия (АД более 140/90 мм рт.ст);
Сахарный диабет 2 типа (сахар натощак более 6,1 ммоль/л);
Стрессы;
Курение;
Малоподвижный образ жизни;
Избыточная масса тела.
Хроническая коронарная недостаточность, обусловленная атеросклерозом коронарных сосудов и проявляющаяся клинически стенокардией, является самой частой формой ишемической болезни сердца (ИБС).
В плане клинической диагностики, лечебной тактики и экспертной оценки, особенно в поликлинических условиях, наиболее приемлема классификация хронической коронарной недостаточности, предложенная Л. И. Фогельсоном еще в 1951 г.
Выделяют три степени хронической коронарной недостаточности.
I степень хронической коронарной недостаточности – начальная: приступы стенокардии редки и вызываются значительными психоэмоциональными или физическими нагрузками. Выраженных атеросклеротических изменений в артериях нет, может быть отрицательной и велоэргометрическая проба.
II степень хронической коронарной недостаточности – стабильная (выраженная): приступы стенокардии возникают часто под влиянием умеренных, обычных физических нагрузок. Атеросклеротический процесс суживает просвет 1–2 ветвей коронарной системы более чем на 50%.
III степень хронической коронарной недостаточности – тяжелая: характеризуется приступами стенокардии, возникающими при малых нагрузках и в покое, а также симптомами сердечной недостаточности и нарушения ритма сердца.
Выделяется клинический вариант с внезапным учащением приступов стенокардии покоя как нестабильная стенокардия (угрожаемое инфарктом состояние).
Термин "острый коронарный синдром" является объединяющим понятием и отражает единый патогенез большой группы клинических ситуаций в неотложной кардиологии. Возможны следующие варианты манифестации острого коронарного синдрома:
нестабильная стенокардия,
инфаркт миокарда без зубца Q,
инфаркт миокарда с зубцом Q.
При этом нестабильная стенокардия является самым частым из всех клинических проявлений острого коронарного синдрома и составляет около 75-80% всех эпизодов острой коронарной недостаточности в широком смысле этого слова.
К категории нестабильной стенокардии относят:
любой эпизод ангинозного загрудинного болевого синдрома, или его эквивалент, продолжающийся в течении 20 минут и более,
впервые возникшая (менее 2 месяцев) стенокардия напряжения, проявляющаяся в возникновении ангинозных болевых эпизодов и ограничением обычной физической активности,
острое (менее 2 месяцев) прогрессирование стабильной стенокардии напряжения (увеличение частоты, продолжительности ангинозных эпизодов, снижение толерантности к физической нагрузке со сменой класса стенокардии по классификации Canadian Cardiovascular Society),
вариантная стенокардия,
ранняя постинфарктная стенокардия (ангинозный болевой синдром через 24 часа и более после возникновения начального приступа).
При классической клинической картине выявление синдрома коронарной недостаточности не представляет трудностей.
Различают острую и хроническую коронарную недостаточность.К острым формам коронарной недостаточности относят нестабильную стенокардию: впервые возникшую; прогрессирующую, с учащением количества приступов, утяжелением, большей продолжительностью; раннюю послеинфарктную. Острый инфаркт миокарда одними специалистами рассматривается как одна из форм острого коронарного синдрома, другими врачами, с нашей точки зрения более верно, как одно из возможных его последствий. Хронические формы - бессимптомные, стабильная стенокардия (напряжения, покоя, вариантная) и ее эквиваленты (астматический синдром, аритмический синдром).
Острая коронарная недостаточность возникает внезапно или в течение нескольких минут. В ее происхождении важную роль играют, прежде всего, нарушения функционального состояния коронарных артерий (спазм, дистопия), тромбоз коронарной артерии, а также быстро наступающая относительная коронарная недостаточность.
Хроническая коронарная недостаточность развивается постепенно, имеет прогрессирующий характер, в основе ее лежат разнообразные длительные, рецидивирующие и прогрессирующие поражения коронарной артерии, приводящие к их стойкому сужению, или оклюзии.
Наиболее частой причиной острой и хронической коронарной недостаточности является атеросклероз коронарных артерий, реже — иные заболевания: ревматизм, узелковый периартериит, системная красная волчанка, инфекционный эндокардит.
Диагностический алгоритм при синдроме коронарной недостаточности включает:
* изучение жалоб и анамнеза заболевания,
* физикальное обследование пациента,
* неинвазивные исследования,
* контрастирование коронарных артерий и полостей сердца.
Электрокардиография должна включать следующие варианты ее проведения:
* ЭКГ покоя;
* ЭКГ с нагрузкой (велоэргометрия, тредмил тест, чреспищеводная электростимуляция);
* ЭКГ с фармакологической пробой (дипиридамол, аденозин, О2-добутамин);
* Холтеровское мониторирование.
Критериями для пректращения физической нагрузки при синдроме коронарной недостаточности являются:
* Возникновение приступа стенокардии;
* Выраженная общая слабость;
* Значительные нарушения ритма и проводимости;
* Характерные изменения сегмента STна ЭКГ;
* Увеличение частоты сердечных сокращений (ЧСС) более чем на 85% по сравнению с ЧСС до нагрузки.
Критериями положительной пробы, подтверждающей наличие коронарной недостаточности являются:
* Возникновение приступа стенокардии;
* Развитие приступа удушья;
* Смещение сегмента STниже изолинии более, чем на 1 мм.
ЭХОКГ для подтверждения синдрома коронарной недостаточности должно включать следующие методы:
* Двухмерная ЭХОКГ в В-режиме;
* Одномерная ЭХОКГ в М-режиме;
* Допплеровская ЭХОКГ;
* Цветное доплеровское картирование при ЭХОКГ;
* Стресс-ЭХОКГ;
* Допплер-стресс ЭХОКГ;
* Чреспищеводная ЭХОКГ.
При проведении ЭХОКГ должны быть оценены следующие функции левого желудочка:
* Глобальные (конечный систолический объем (КСО), конечный диастолический объем (КДО), ударный объем (УО), фракция выброса (ФВ), индекс нарушений сердечных сокращений);
* Сегментарные – сократимость 18 сегментов левого желудочка (нормокинез, гипокинез, акинез, дискинез).
Стресс-ЭХОКГ может включать следующие варианты ее проведения: ЭХОКГ с динамическойс физической нагрузкой, ЭХОКГ с чреспищеводной электростимуляцией, ЭХОКГ с фармакологическими пробами, ЭХОКГ со специальными пробами (гипервентиляция, кистевой динамоманометр).
Преимуществами ЭХОКГ перед ЭКГ являются возможность выявления ишемии миокарда до появляения ангинозных болей и прекращение физической нагрузки до депрессии сегмента ST.
Для диагностики синдрома коронарной недостаточности необходимо проведение сцинтиграфии миокарда, которая позволяет оценить локализацию и объем дефектов перфузии миокарда, уровень нарушений микроциркуляции, общую и локальную сократительную способность миокарда в покое и при физической нагрузке.
В клинической практике затруднения при установлении диагноза касаются больных, в анамнезе которых присутствуют не все классические признаки коронарной недостаточности. Загрудинная боль может быть расценена врачом как нетипичная для развития этого синдрома за счет субъективизма больного в описании своего состояния. Некоторые больные используют слово «острая» в качестве синонима «тяжелая», другие могут описывать боль как ощущение болезненности или как диспепсию. Может быть нетипичной локализация боли: в области шеи, верхнихз конечностей, плече, нижней челюсти и зубах. Нетипичное описание активности, провоцирующей боль, может также ввести врача в заблуждение: некоторые больные не могут выполнить даже небольшое физическое усилие утром без развития острой коронарной недостаточности, но в состоянии выполнить тяжелую нагрузку в более позднее время суток; у других, наоборот, приступы возникают в конце дня на фоне усталости. Иногда больные отмечают появление стенокардии главным образом после приема пищи, вероятно, из-за того, что потребность в увеличении кровотока в чревной области повышает нагрузку на сердце. У пожилых или ослабленных больных, которые ведут неактивный образ жизни, боль в грудной клетке может провоцироваться в большей степени эмоциональным стрессом, чем повышением физической нагрузки.
При некоторых формах ИБС (даже без АГ) возможно развитие кардиомиопатии (КМП). Увеличение размеров сердца типично для любого обширного инфаркта миокарда, осложнившегося сердечной недостаточностью, постинфарктного и атеросклеротического кардиосклероза, аневризмы левого желудочка.
Атеросклеротический кардиосклероз. В последнее время этот термин подвергается критике, и некоторые авторы предпочитают широко распространенный за рубежом термин "ишемическая кардиомиопатия" или "ишемическое поражение миокарда". Атеросклеротический кардиосклероз может сочетаться с синдромом стенокардии, но возможно безболевое течение заболевания. При объективном исследовании выявляются расширение границ относительной сердечной тупости, преимущественно за счет левого желудочка и сосудистого пучка (из-за атеросклероза аорты) в некоторых случаях возможно умеренное повышение систолического артериального давления при нормальном или даже несколько сниженном диастолическом давлении (симптоматическая склеротическая гипертензия). Важным симптомом являются внутрисердечные шумы: чаще всего определяется систолический шум на верхушке сердца, связанный иногда с пролапсом митрального клапана, реже с дисфункцией папиллярных мышц или атеросклеротическим поражением митрального клапана, что приводит к истинной митральной регургитации. Возможен систолический шум на аорте, чаще связанный с атеросклерозом аорты, реже с поражением полулунных клапанов аорты. У некоторых больных атеросклеротическим кардиосклерозом обнаруживают асимметричную гипертрофию межжелудочковой перегородки, что может быть связанно с особенностями компенсаторной гипертрофии миокарда при ИБС. Постепенное прогрессирование атеросклеротического кардиосклероза приводит к тяжелой сердечной недостаточности, различным нарушениям ритма сердца. Типично возникновение мерцательной аритмии. На этапе сердечной недостаточности клиническая картина атеросклеротического кардиосклероза напоминает таковую при первичной застойной кардиомиопатии.
Аневризма сердца развивается у 12-15% больных, перенесших трансмуральный инфаркт миокарда. Один из ранних симптомов аневризмы передней стенки левого желудочка - прекардиальная пульсация в III-IVмежреберьях слева от грудины, что определяется пальпаторно и на глаз (симптом "коромысла"). Аневризмы, расположенные у верхушки сердца, нередко выявляют феномен двойного верхушечного толчка: его первая волна возникает в конце диастолы, а вторая является самим верхушечным толчком. Более редкие аневризмы задней стенки левого желудочка диагностируются труднее из-за отсутствия патологической пульсации передней грудной стенки. Верхушечный толчок у больных обычно усилен. Имеется несоответствие между усиленной пульсацией в области верхушки сердца и малым пульсом на лучевой артерии. Пульсовое артериальное давление снижено. ЭКГ: отсутствие динамики острого инфаркта миокарда (застывший характер кривой: смещение сегмента S-T вверх, появление комплекса QS в соответствующих отведениях) - важный диагностический признак аневризмы сердца. Электрокимография выявляет парадоксальную пульсацию контура сердца. Применяется также рентгенография и томография сердца. Эхокардиография выявляется зону дискинезии и акинезии. Используется также радионуклидная вентрикулография и коронарография.
Атеросклеротический кардиосклероз обычно сочетается с симптомами атеросклероза мозговых артерий, аорты, крупных периферических артерий. Для диагностики широко используются рентгенологические методы, ЭКГ диагностика. Ценную информацию несет эхокардиография, выявляющая сегментарное нарушение сократимости - различные виды асинергии: гипокинезию, дискинезию, акинезию. Коронарография обнаруживает различную степень стенозирования коронарных артерий и подтверждает атеросклетическую природу ишемической кардиомиопатии.
Цель коронарографии (КГ) — получение детальной информации о характере поражения коронарных артерий (КА), необходимой для оценки прогноза и выбора между медикаментозным лечением, чрескожной транслюминальной коронарной ангиопластикой и аортокоронарным шунтированием (АКШ).
Показаниями для коронарографии и последующего возможного хирургического лечения являются:
отсутствие эффекта или недостаточная эффективность лекарственной терапии;
наличие выраженной депрессии сегмента ST при небольшой нагрузке (безболевой или болевой у больных, перенесших инфаркт миокарда или нестабильную стенокардию);
успешная реанимация в связи с желудочковой тахикардией или фибрилляцией желудочков.
В зависимости от результатов ангиографического исследования выбирают вид хирургического вмешательства (эндоваскулярные методы, аортокоронарное шунтирование).
Условиями успешного лечения синдрома коронарной недостаточности необходимо: устраненить провоцирующие факторы (тиреотоксикоз, анемия, гипксемия), коррегировать факторы риска (ожирение, курение, нарушение липидного обмена), изменить образ жизни (переутомление, переедание, утренняя активность, эмоции).
Показания к операции оцениваются на основании анатомии поражения коронарных артерий, клинической картине синдрома коронарной недостаточности, функциональном резерве коронарного кровотока и состоянии миокарда (таблица 1).
Таблица 1
Показания к хирургическому лечению синдрома коронарной недостаточности
|
Факторы |
Операция показана |
Операция не показана |
|
Тяжесть стенокардии |
Средней тяжести, тяжелая |
Легкая, отсутствует |
|
Устойчивость к лекарственной терапии |
Резистентная, плохо поддающаяся |
Хорошо поддающаяся |
|
Степень поражения |
75 % и более |
50 % и менее |
|
Локализация, количество пораженных артерий |
Проксимальное, ствол ЛКА, ПНА, двух или трехсосудистое поражение |
Дистальное, однососудистое (за исключением поражения ствола ЛКА или ПНА) |
|
Состояние дистального русла
|
Проходимость диаметром не менее 1,5 мм |
Поражение диаметром менее 1 мм |
|
Фракция изгнания левого желудочка |
Более 30%
|
Менее 30%
|
|
Конечное диастолическое давление |
Менее 16 мм.рт.ст.
|
Более 20 мм.рт.ст.
|
|
Характер поражения |
Ишемическая дисфункция |
Диффузное рубцовое поражение |
Операция АКШ должна быть рекомендована пациентам с выраженной клиникой стенокардии:
при сужении просвета левой КА более чем на 50 % или значительном (>70 %) поражении трех КА;
при поражении двух КА с субтотальным (>90 %) стенозированием проксимальных отделов передней межжелудочковой артерии (ПМЖА).
Срочнуюреваскуляризацию (АКШ или ангиопластику) считать показанной пациентам со значительным поражением КА, если у них имеется:
недостаточная стабилизация при медикаментозном лечении;
рецидивирование стенокардии/ишемии в покое или при низком уровне активности;
ишемия, сопровождающаяся симптомами застойной сердечной недостаточности, появлением ритма галопа или усилением митральной регургитации.
