
Волгоградский государственный медицинский университет
Кафедра травматологии, ортопедии и ВПХ с курсом травматологии и ортопедии ФУВ
Реферат на тему:
«МЕТОДЫ И СРЕДСТВА
ОБЕЗБОЛИВАНИЯ НА ЭТАПАХ
МЕДИЦИНСКОЙ ЭВАКУАЦИИ»
Работу выполнила:
Студентка 5 курса 5 группы
Белоусова Елена Александровна
Волгоград 2011
ОБЕЗБОЛИВАНИЕ У РАНЕНЫХ
О безболивание
является
неотложным мероприятием при оказании
любого вида медицинской помощи раненым
на войне. В зависимости от характера
ранения и возможностей этапа медицинской
эвакуации обезболивание осуществляется
различными методами.
безболивание
является
неотложным мероприятием при оказании
любого вида медицинской помощи раненым
на войне. В зависимости от характера
ранения и возможностей этапа медицинской
эвакуации обезболивание осуществляется
различными методами.
При оказании первой и доврачебной помощи применяются наркотические анальгетики (1 мл 2% раствора промедола внутримышечно), ненаркотические обезболивающие средства (2,0 мл 50% раствора анальгина внутримышечно).
Обезболивающие препараты следует вводить всем раненым, жалующимся на боль. При оказании доврачебной помощи наркотическиеанальгетики вводятся при отсутствии эффекта от ненаркотических обезболивающих препаратов. При сильном болевом синдроме и возбуждении раненого используются ингаляции анестетиков (трихлорэти-лен, метоксифлуран) с помощью индивидуального аналгезера АП-1. Противопоказанием для применения наркотических анальгетиков являются проникающие ранения черепа с тяжелыми расстройствами сознания (травматическая кома) из-за угрозы угнетения дыхания.
Выраженность болевого синдрома уменьшается при закрытии ран повязкой и правильном выполнении транспортной иммобилизации. Сопутствующее психоэмоциональное возбуждение при оказании доврачебной помощи купируется транквилизаторами (0,001 г феназепама перо-рально).
На этане оказания первой врачебной помощи имеются более широкие возможности для устранения болевого синдрома. Для этого применяются наркотические или ненаркотические анальгетики, транквилизаторы, которые могут вводиться внутривенно, а также блокады местными анестетиками. Кроме того, используются ингаляции анестетиков (трихлорэтилен, метоксифлуран) с помощью индивидуального аналгезера АП-1.
Наркотические анальгетики (1,0 мл 1% раствора морфина гидрохлорида или 1,0 мл 2% раствора промедола) следует применять при отсутствии эффекта от введения ненаркотических обезболивающих препаратов у раненых, которым ранее наркотические анальгетики не вводились, а также при недостаточной эффективности блокад местными анестетиками или при наличии противопоказаний:
Противопоказаниями для выполнения новокаиновых блокад являются:
• критическое состояние раненого из-за невосполненной острой кровопотери — систолическое АД менее 70 мм рт. ст., бледно-землистый цвет кожного покрова, частота дыхания свыше 30 в минуту, положительный симптом «белого пятна» (при надавливании на кожу лба сохраняется пятно белого цвета не менее 10 с), анурия;
• признаки раневой инфекции в зоне предполагаемой манипуляции;
• генерализованный фибринолиз с полным несвертыванием крови.
На этапе оказания первой врачебной помощи применяются блокады места перелома длинных трубчатых костей (в гематому), футлярные блокады, блокады поперечного сечения, проводниковые блокады седалищного, бедренного, больше- и малоберцового нервов, внутритазовая блокада, межреберная, паравертебральная и вагосимпатическая блокады.
Методика выполнения новокаиновых блокад. Перед выполнением любой блокады перевязочная сестра обязательно показывает врачу надпись на флаконе (ампуле) с используемым анестетиком. Все блокады выполняются только в положении раненого лежа (иначе возможны осложнения вследствие общего действия анестетика). Кожа в области блокады обрабатывается растворами антисептиков как для выполнения
Обезболивание на этапах медицинской эвакуации
оперативного вмешательства, затем производится обкладывание области блокады стерильным бельем. Предварительно тонкой инъекционной иглой 0,5% раствором новокаина обезболивается кожа. Затем через анестезированный участок вводят в соответствующем направлении длинную иглу большего диаметра, предпосылая 0,25% раствор новокаина. Перед введением требуемой дозы новокаина необходимой концентрации (0,25%, 0,5% или 1%) в ткани для выполнения блокады обязательно потягивают поршень шприца на себя для предупреждения внутрисосудистого введения препарата (аспирационная проба). Высшая разовая доза новокаина при проведении блокад — 600 мг сухого вещества (240 мл 0,25% раствора, 120 мл 0,5% раствора, 60 мл 1% раствора).
При блокаде места перелома длинных трубчатых костей в гематому, образующуюся в зоне закрытого перелома, вводят 30—40 мл 1% раствора новокаина (рис. 4.1). Новокаин применяется в высокой концентрации, поскольку он разбавляется содержимым гематомы, а также для уменьшения количества раствора, вводимого в травматический очаг с отечными тканями. Попасть иглой в гематому бывает не всегда просто, поэтому поиск области перелома первоначально ведут с использованием 0,25% раствора новокаина, периодически подсасывая поршень шприца. Признаком попадания иглы в гематому является появление в шприце жидкой крови или микросвертков.
Футлярные блокады производят в пределах здоровых тканей про-ксимальнее области перелома кости.
Ф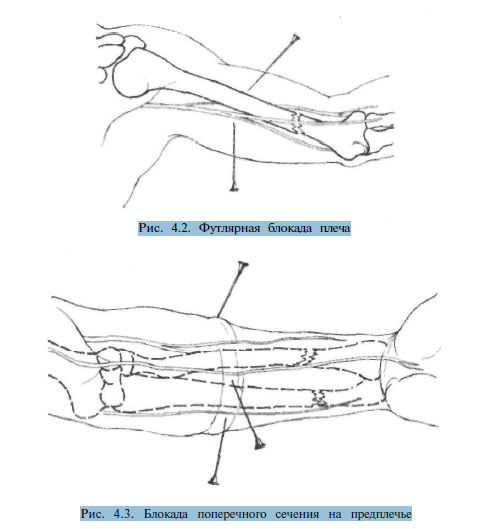 утлярную
блокаду плеча производят
путем введения по 60-80 мл 0,25% раствора
новокаина в футляр сгибателей и в футляр
разгибателей. Первая точка вкола иглы
располагается в средней трети передней
поверхности плеча. Верхняя конечность
при этом согнута в локтевом суставе.
Предпосылая движению иглы раствор
местного анестетика, проходят через
двуглавую мышцу плеча до кости и вводят
вышеуказанное количество препарата.
После выпрямления конечности вводят
аналогичное количество новокаина в
футляр разгибателей, пройдя иглой
трехглавую мышцу плеча до кости (рис.
4.2).
утлярную
блокаду плеча производят
путем введения по 60-80 мл 0,25% раствора
новокаина в футляр сгибателей и в футляр
разгибателей. Первая точка вкола иглы
располагается в средней трети передней
поверхности плеча. Верхняя конечность
при этом согнута в локтевом суставе.
Предпосылая движению иглы раствор
местного анестетика, проходят через
двуглавую мышцу плеча до кости и вводят
вышеуказанное количество препарата.
После выпрямления конечности вводят
аналогичное количество новокаина в
футляр разгибателей, пройдя иглой
трехглавую мышцу плеча до кости (рис.
4.2).
Первая точка вкола при футлярной блокаде бедра располагается на его передней поверхности, в его верхней или средней трети. Игла продвигается в сагиттальной плоскости до кости, после чего в передний футляр вводится 90-120 мл 0,25% раствора новокаина. Вторая точка вкола находится на наружной поверхности бедра, в верхней или средней трети. Длинная игла продвигается в горизонтальной плоскости докости, затем подается назад на 0,5-1 см и продвигается на 1 см кзади от кости, в задний футляр, куда вводится 120 мл 0,25% раствора новокаина.
Футлярная блокада голени производится в верхней ее трети из одной точки, которая находится на 10 см дистальнее нижнего края надколенника и на 2 см кнаружи от гребня большеберцовой кости. После обезболивания кожи игла продвигается до межкостной мембраны, после чего в передний футляр вводится 60-80 мл 0,25% раствора новокаина. Затем прокалывается межкостная мембрана (критерием является ощущение «провала» и свободное поступление новокаина) и в задний футляр вводится 80—100 мл 0,25% раствора новокаина.
Блокады поперечного сечения применяются на уровне плеча или предплечья проксимальнее области повреждения. Находящиеся на одном уровне 3-4 точки вкола иглы равноудалены друг от друга. Продвигая иглу вглубь тканей вводят по 50-60 мл 0,25% раствора новокаина из каждой точки вкола (рис. 4.3).
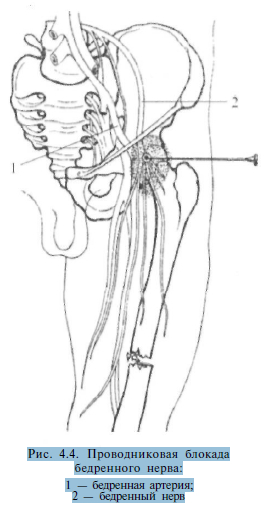
Блокада бедренного нерва производится путем вкола иглы тотчас ниже паховой складки на 1 — 1,5 см латеральнее пальпируемой пульсации бедренной артерии. Продвигают иглу в сагиттальной плоскости на глубину 3-4 см до ощущения «провала» после прокола плотной собственной фасции (рис. 4.4). После этого вводят 50—60 мл 0,5% раствора новокаина.
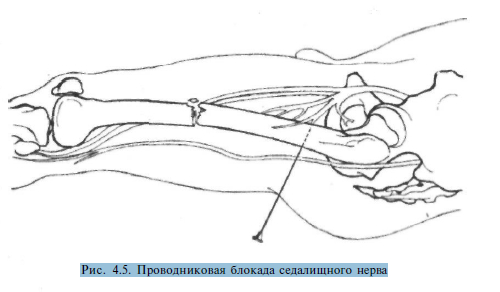
 Блокада
седалищного нерва осуществляется
при положении раненого на спине. Точка
вкола иглы находится на 3—4 см дистальнее
большого вертела и на 1 см кзади от
пальпируемой в этой зоне бедренной
кости. После обезболивания кожи длинная
игла продвигается горизонтально до
бедренной кости, а затем еще на 1 см кзади
от нее. В этом положении иглы вводится
80—90 мл 0,5% раствора новокаина (рис. 4.5).
Блокада
седалищного нерва осуществляется
при положении раненого на спине. Точка
вкола иглы находится на 3—4 см дистальнее
большого вертела и на 1 см кзади от
пальпируемой в этой зоне бедренной
кости. После обезболивания кожи длинная
игла продвигается горизонтально до
бедренной кости, а затем еще на 1 см кзади
от нее. В этом положении иглы вводится
80—90 мл 0,5% раствора новокаина (рис. 4.5).
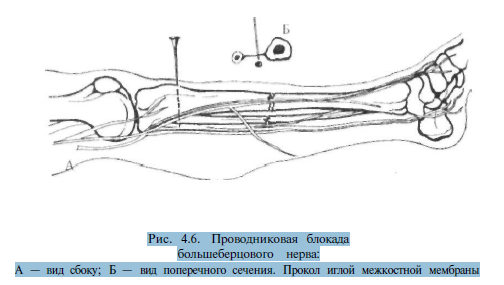
Точка вкола иглы при
блокаде
большеберцового нерва располагается
на 8—10 см дистальнее нижнего края
надколенника и на 2 см кнаружи от гребня
большеберцо-вой кости. Игла продвигается
вертикально спереди назад на глубину
примерно 5-6 см до ощущения прокола
межкостной мембраны, после чего вводится
50-60 мл 0,5% раствора новокаина. Поскольку
между волокнами межкостной мембраны
имеются промежутки, прокол ее иногда
может не ощущаться врачом. Тогда
ориентируются на глубину введенной
иглы (рис. 4.6).
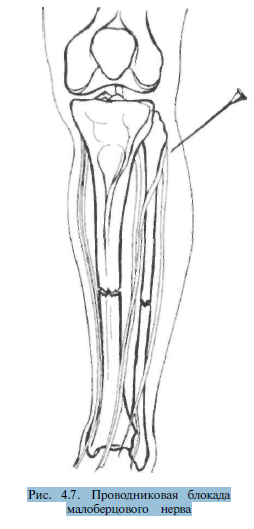
Блокада малоберцового
нерва осуществляется
из точки, расположенной на 0,5—1 см кзади
от головки малоберцовой кости. Игла
продвигается горизонтально на глубину
3-4 см до шейки малоберцовой кости. Затем
вводится 30—40 мл 0,5% раствора новокаина
(рис. 4.7).
Внутритазовая
блокада (по
способу Школьникова— Селиванова—Цодыкса)
проводится путем вкола длинной иглы на
1 см ме-диальнее передней верхней ости
подвздошной кости с последующим
продвижением вдоль гребня этой кости
в направлении кзади и несколько медиально
на глубину 6—8 см. Введение иглы
производится до кости, з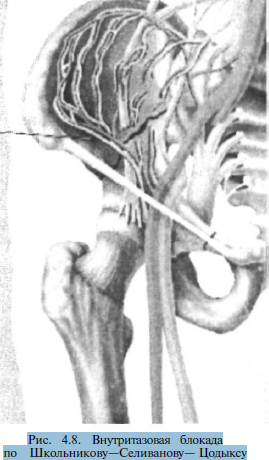 атем
игла чуть вытягивается назад, изменяет
направление и продвигается глубже и
кнутри вновь до ощущения кости (рис.
4.8). Такая техника блокады необходима,
чтобы избежать повреждения крупных
сосудов таза и органов брюшной полости.
Вводится 100-120 мл 0,25% раствора новокаина
с одной стороны.
атем
игла чуть вытягивается назад, изменяет
направление и продвигается глубже и
кнутри вновь до ощущения кости (рис.
4.8). Такая техника блокады необходима,
чтобы избежать повреждения крупных
сосудов таза и органов брюшной полости.
Вводится 100-120 мл 0,25% раствора новокаина
с одной стороны.
При переломах ребер производится межреберная проводниковая блокада. Раненый лежит на здоровом боку. Блокаду осуществляют в области углов ребер (на середине расстояния от остистых отростков грудных позвонков до медиального края лопатки). При поднятой руке становится доступен угол IV ребра. Пальпируется нижний край угла сломанного ребра, где и располагается точка вкола. Кожа в этом месте смещается краниа-льно. Игла длиной 3-5 см вводится до упора в ребро. Затем смещенная кожа отпускается, при этом игла перемещается к нижнему краю ребра. Достигнув нижнего края ребра, игла продвигается вглубь на 3 мм, при этом она проходит наружную межреберную мышцу. После обязательного выполнения аспирационной пробы (близость париетальной плевры, межреберных сосудов) вводится 10 мл 0,5% раствора новокаина. С учетом зон сочетанной и перекрестной иннервации межреберная блокада выполняется не только на уровне поврежденного ребра, но и в области выше- и нижележащих ребер.
При множественных переломах ребер выполняется паравертебраль-ная блокада. У раненого в положении лежа на боку пальпируют остистые отростки. Точка вкола иглы располагается на 6 см латеральнее линии остистых отростков. Игла продвигается в задне-переднем направлении и несколько медиально с отклонением павильона иглы на 45° кнаружи от сагиттальной плоскости. После контакта иглы с телом позвонка ее подтягивают на 1—2 мм, проводят аспирационную пробу и вводят 10 мл 0,5% раствора новокаина. Затем иглу подтягивают еще на 1 см и повторяют инъекцию 10 мл 0,5% раствора новокаина.
Шейная вагосимпатическая
блокада (по А.
В. Вишневскому) выполняется у раненых
с повреждением органов груди. Раненый
лежит на спине, под шейно-грудной отдел
позвоночника подложен валик, голова
повернута в сторону, противоположную
блокаде. Верхняя на стороне блокады
оттягивается книзу. Точка вкола у заднего
края грудиноключично-сосцевидной (рис.
4.9а),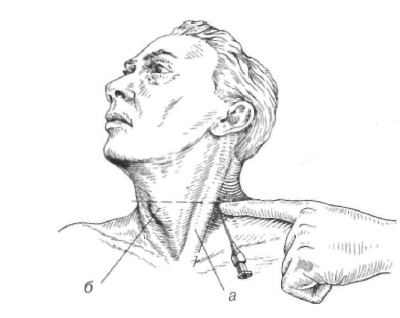 тотчас
ниже верхнего края щитовидного хряща
(Указательным пальцем левой руки,
помещенным вблизи точки врач осуществляет
давление спереди назад, упираясь в
поперечный VI шейного позвонка. Игла,
вколотая у конца пальца, спереди назад,
несколько кверху и медиально, по
направлению к передней поверхности
позвоночника. После достижения она
подается назад на 5 мм. Вводится 40 мл
0,25% новокаина, при этом блокируются
блуждающий и диафрагмальный нервы,
пограничный симпатический ствол. После
выполнения на стороне ее проведения
отмечаются покраснение половины
инъецированность сосудов склеры,
положительный симптом Бернара — Горнера
(птоз, миоз, энофтальм). Одновременное
выполнение вагосимпатической блокады
раненому с обеих сторон недопустимо
возможного угнетения дыхания за счет
блокады обоих диафрагмальных нервов и
паралича диафрагмы.
тотчас
ниже верхнего края щитовидного хряща
(Указательным пальцем левой руки,
помещенным вблизи точки врач осуществляет
давление спереди назад, упираясь в
поперечный VI шейного позвонка. Игла,
вколотая у конца пальца, спереди назад,
несколько кверху и медиально, по
направлению к передней поверхности
позвоночника. После достижения она
подается назад на 5 мм. Вводится 40 мл
0,25% новокаина, при этом блокируются
блуждающий и диафрагмальный нервы,
пограничный симпатический ствол. После
выполнения на стороне ее проведения
отмечаются покраснение половины
инъецированность сосудов склеры,
положительный симптом Бернара — Горнера
(птоз, миоз, энофтальм). Одновременное
выполнение вагосимпатической блокады
раненому с обеих сторон недопустимо
возможного угнетения дыхания за счет
блокады обоих диафрагмальных нервов и
паралича диафрагмы.
При выполнении блокад возможны следующие осложнения:
1. Снижение артериального давления вследствие вазоплегического действия местного анестетика, что клинически проявляется коллапсом или углублением травматического шока. Для предупреждения осложнения раненому в состоянии шока новокаиновые блокады проводиться на фоне инфузионной терапии. Лечение развившейся гипотензии осуществляется немедленным внутривенным норадреналина (2 мл 0,2% раствора, разведенного в 400 мл 5% глюкозы, скорость введения 60 капель в минуту), 400 мл реополиглю-кина или полиглюкина.
2. Аллергические реакции — от крапивницы до анафилактического шока. Для предупреждения их у всех раненых с сохраненнымем перед выполнением блокады обязательно следует собрать краткий аллергологический анамнез. Лечение анафилактического шока включает немедленное внутривенное введение норадреналина, 2 мл 1% раствора димедрола, 90 мг преднизолона или соответствующую дозу других глюкокортикоидных гормонов, 10 мл 10% раствора хлористого кальция, 400 мл реополиглюкина.
3. Попадание иглы в нерв. Наиболее вероятно повреждение малоберцового нерва у шейки малоберцовой кости. Повреждения нервов можно избежать, если продвижению иглы предпосылать раствор новокаина. При попадании иглой в нерв (ощущение «прострела» у раненого) иглу следует отвести на 0,5-1 см назад и выполнять блокаду.
4. Попадание иглы в артерию. Иглу следует извлечь и прижать пальцем артерию на 2—3 мин; блокаду выполнить из другой точки, еще раз оценить правильность выбранных ориентиров.
На этапе оказания квалифицированной медицинской помощи для обезболивания в предоперационном периоде преимущественно применяют проводниковые блокады.
Так же, как на предыдущем этапе эвакуации, наркотические анальгетики (морфин, фентанил, промедол) используются только при неэффективности других обезболивающих средств и если они не применялись ранее. Для седатации и дополнительной умеренной нейровеге-тативной стабилизации, наряду с димедролом, феназепамом используют дроперидол (при стабильной гемодинамике).
После оперативных вмешательств следует стремиться проводить обезболивание сочетанием ненаркотических анальгетиков, нейролептиков, седативных и антигистаминных препаратов. Наркотические анальгетики должны вводиться по строгим показаниям. Из методов регионарного обезболивания в послеоперационном периоде применяются проводниковые блокады и длительная эпидуральная блокада.
В табл. 4.1 приведена
сравнительная характеристика наркотических
анальгетиков, применяемых на передовых
этапах медицинской эвакуации.

На этапе оказания специализированной медицинской помощи при
обезболивании у раненых широко применяются все существующие методы регионарного обезболивания, в том числе длительные блокады различных нервных образований. Используются различные группы ненаркотических и наркотических обезболивающих препаратов. Перспективное значение имеют наркотические анальгетики — частичные агонисты опиоидных рецепторов (бупранал), характеризующиеся высокой анальгетической активностью и минимальными побочными эффектами.
