
семинар и АПФ
.docx
Шилов А.М., Чубаров М.В., Князева С.А., Мельник М.В.
ММА имени И.М. Сеченова
В настоящее время диуретики занимают ведущее место в лечении сердечной недостаточности и артериальной гипертензии различной этиологии.
Использование диуретических препаратов в лечении сердечно–сосудистых заболеваний началось в середине прошлого столетия, когда в 1956 году был синтезирован и впервые применен в клинической практике хлортиазид. В 1958 г. был создан более мощный тиазидный диуретик – гидрохлортиазид, в 1959 г. появился тиазидоподобный диуретик хлорталидон. 60–е годы характеризовались интенсивным применением тиазидных диуретиков в кардиологической практике, однако накопленный клинический опыт и экспериментальные исследования показали на фоне благоприятного эффекта ряд побочных реакций, которые снижали ожидаемый терапевтический успех, что побудило исследователей к поиску новых диуретических препаратов [1,2].
Диурез – мочеотделение, регулируемое почечными и внепочечными механизмами. К внепочечным механизмам относятся:1) состояние насосной функции сердца, 2) натрийдиуретический гормон предсердий, 3) антидиуретический гормон гипофиза, 4) альдостерон – гормон коры надпочечников. Внутрипочечный механизм регуляции диуреза осуществляется через увеличение или снижение фильтрации и реабсорбции солей из первичной мочи (в частности, ионов натрия) и облигатно к ним Н2О эпителием почечных канальцев.
Диуретики – лекарственные препараты, снижающие реабсорбцию натрия и воды, что ведет к увеличению диуреза, по своему механизму действия делятся на осмотические, солевые, водные (рис. 1).
Рис. 1. Схема действия диуретиков
Осмотические (маннитол, глюкоза, органические кислоты) и водные (демоклоциклин, препараты лития) диуретики применяются пpи лечении сердечной недостаточности. Солевые диуретики – при лечении артериальной гипертензии, острой и хронической сердечной недостаточности [3].
Согласно современным представлениям о строении нефрона – функциональной единицы почки и функции его различных отделов, солевые диуретики делятся на тиазидные, петлевые и калийсберегающие.
На рисунке 2 представлена схема строения и функции нефрона. Мочевыделительная функция регулируется двумя основными процессами в нефроне: фильтрацией в гломерулярном аппарате и реабсорбцией в различных отделах нефрона. Транспортная функция различных отделов нефрона представлена на рисунке 2. Реабсорбция жидкости через проксимальные отделы извитых тубул осуществляется изоосмотическим механизмом вслед за реабсорбцией приблизительно двух третей фильтрованного натрия. NаНСО3 реабсорбируется неэлектрогенным механизмом через секрецию ионов водорода. Подобный активный транспорт солей создает трансэпителиальный градиент осмотического давления, который позволяет осуществлять пассивный выход воды из нефрона в перитубулярные капилляры. Подъем концентрации Cl– в тубулярной жидкости соответствует снижению концентрации НCО3– и становится определяющей силой движения ионов Cl– вниз по концентрационному градиенту. Прямая часть проксимального канальца осуществляет активный электрогенный транспорт Nа+. Оставшаяся одна треть гломерулярного фильтрата поступает в нисходящее колено петли Генле. Тонкая часть нисходящего колена петли Генле проницаема для Н2О и непроницаема для Nа+, удерживая NaCl в жидкости нефрона. В восходящий отдел петли Генле жидкость поступает с высокой концентрацией NaCl, который в начальной части пассивно выходит в перитубулярное пространство, создавая делюцию тубулярной жидкости. В толстом отделе восходящего колена петли Генле имеет место активная реабсорбция Cl– и пассивное выведение Nа+. В дистальном отделе извитых канальцев нефрона на активную реабсорбцию Nа+ имеет место секреция в просвет нефрона К+ и Н+. Собирательные канальца почки непроницаемы для воды в отсутствие антидиуретического гормона. В этом отделе альдостерон активизирует реабсорбцию Nа+ и секрецию в мочу ионов водорода и калия.
Рис. 2. Схема строения нефрона и точки приложения диуретиков
Тиазидные диуретики в основном действуют на уровне проксимальных и дистальных канальцев нефрона через блокирование противотранспорта натрия и хлора, что ведет к осмотической задержке воды в нефроне и уменьшению объема циркулирующей плазмы в сосудистом русле.
Петлевые диуретики (фуросемид, этакриновая кислота и их производные) блокируют реабсорбцию хлора, что приводит к задержке натрия и облигатной задержке воды в нефроне.
Калийсберегающие диуретики (спиронолактон) являются блокаторами альдостерона в дистальном извитом канальце нефрона и собирательного канала почки, сохраняя при этом реабсорбцию калия, но способствуя выведению натрия и хлора с мочой и увеличивая диурез. Механизм действия амилорида и триамтерена несколько иной: эти диуретики осуществляют свой диуретический эффект сохранением концентрации калия в сыворотке через прямое ингибирующее воздействие на натрий в эпителии нефрона, без блокады альдостерона, поэтому эти диуретики могут «работать» без первичного и вторичного альдостеронизма [4].
Помимо диуретического эффекта, данный класс препаратов может оказывать ряд побочных отрицательных эффектов (нарушение водно–электролитно–щелочного баланса, повреждение форменных элементов крови), приводя к анемии, агранулоцитозу, тромбоцитопении, системным повреждениям в виде кожного васкулита, что в конечном итоге может вызвать сложные нарушения гемодинамики, вплоть до внезапной кардиогенной смерти или развитию печеночной комы. Возможные побочные эффекты диуретиков представлены в таблице 1.
Участие почки в регуляции насосной функции сердца и уровня артериального давления представлено на рисунке 3.
Рис. 3. Гипотетическая схема регуляции насосной деятельности сердца и артериального давления
Минутный объем сердца (МО) – интегральный показатель насосной деятельности сердца является производной величиной сократительного состояния миокарда (ударный объем) и частоты сердечных сокращений:
МО = УО x ЧСС
Одновременно МО контролируется объемом притекаемой крови к сердцу, т.е. объемом циркулирующей крови (ОЦК). ОЦК регулируется почкой через ренин–ангиотензин–альдостероновую систему. Включение ренин–ангиотензиновой системы осуществляется юкстагломерулярным аппаратом почек в результате снижения почечного кровотока в корковом слое, что ведет к выбросу ренина, который, в свою очередь, превращает ангиотензиноген в ангиотензин–1. Ангиотензин–1 под воздействием ангиотензинпревращающего фермента (АПФ) переходит в ангиотензин–2, являющийся мощным вазоконстриктором, стимулирующим рецепторы АТ сосудистой стенки. Воздействуя на кору надпочечников, ангиотензин–2 стимулирует синтез альдостерона, который снижает секрецию натрия в мочу в дистальных отделах собирательных почечных канальцев, приводя тем самым к задержке жидкости в сосудистом русле, т.е. увеличению ОЦК. В свою очередь, увеличение ОЦК ведет к увеличению МО. Одновременно увеличение концентрации натрия в крови способствует отеку сосудистой стенки, делает ее более чувствительной к прессорным агентам и способствует увеличению общего периферического сосудистого сопротивления (ОППС).
Уровень АД определяется произведением МО, как показателя насосной деятельности сердца, и ОПСС:
АД = МО x ОПСС, т.е. АД = УО x ЧСС x ОПСС
ЧСС и сократительное состояние миокарда контролируется симпато–адреналовой системой через стимуляцию b–адренорецепторов, что приводит к учащению сердечного ритма и усилению сокращения миокарда, в конечном итоге – к увеличению УО.
Регуляция ОПСС осуществляется симпато–адреналовой системой (путем стимуляции a– и b–адренорецепторов) и ренин–ангиотензин–альдостероновой системой.
Распределение адренорецепторов в сердечно–сосудистой системе гетерогенно. В сердце преимущественно расположены b1–адренорецепторы, в сосудистой стенке артерий и вен – a– и b2–адренорецепторы. Стимуляция a– и b2–адренорецепторов в венах вызывает повышение их тонуса, уменьшение емкости венозного русла, увеличение притока крови к сердцу и МО. Стимуляция b–адренорецепторов в артериях вызывает их сужение и повышение ОПСС. Стимуляция b2–адренорецепторов в артериях вызывает вазодилатирующий эффект и снижает ОПСС.
ОППС зависит не только от тонуса артериального русла, но и от реологических свойств крови согласно упрощенной формуле Пуазейля:
ОПСС =( L x h ) / S , где
L – длина сосудов
h – реологические свойства крови
S – диаметр сосудов.
Реологические свойства крови определяются гематокритом (полицитемия), вязкостью крови (гиперлипидемия, гиперфибриногенемия, гипергликемия), подвижностью эритроцитов, агрегационным состоянием тромбоцитов и т.д.
Таким образом, имеют место 5 основных областей приложения терапевтических воздействий при лечении СН и АГ:
1) симпато–адреналовая система – блокада a– и b–адренорецепторов;
2) почки – диуретики;
3) ренин–ангиотензин–альдостероновая система – ингибиторы АПФ и блокаторы АТ1–рецепторов сосудов;
4) сосудистая система – периферические вазодилататоры, в частности, антикальциевые препараты;
5) реология крови – антиагреганты, гиполипидемические, сахароснижающие и т.п.
Современную кардиологию невозможно представить без b–адреноблокаторов, которых известно более 20 наименований, ингибиторов АПФ [5]. Однако в настоящее время диуретики занимают приоритетное место в лечении дилатационной кардиопатии и АГ.
При лечении АГ выделяют три основные цели: непосредственную, промежуточную и конечную [1,6,7]. Непосредственная цель антигипертензивной терапии – снижение АД до «нормального» уровня (< 130/85 мм рт.ст.), а при возможности – и «оптимального» уровня (< 120/80 мм рт.ст.). Промежуточная цель – профилактика поражения органов–мишений (ЦНС, сердце, почки).
Конечная цель – улучшить качество и увеличить продолжительность жизни пациентов с АГ за счет профилактики или регресса сердечно–сосудистых осложнений.
Накопленный клинический опыт указывает, что тиазидные диуретики обладают достаточно высокой антигипертензивной активностью, не уступающей b–адреноблокаторам, антагонистам кальция, ингибиторам АПФ и a1–адреноблокаторам. В многочисленных исследованиях показано, что при лечении тиазидными диуретиками систолическое АД снижается в среднем на 10–20 мм рт.ст., а диастоличесоке АД – на 5–15 мм рт.ст. [8–10].
Сравнительные исследования показали, что нет существенной разницы в антигипертензивной активности низких (< 25 мг гидрохлортиазида в день или эквивалентные дозы других препаратов) и высоких доз (>25 мг) тиазидных диуретиков. По сводным данным 31 исследования, высокие дозы тиазидных диуретиков снижают уровни АД в среднем на 18/11 мм рт.ст., а низкие дозы – на 13/9 мм рт.ст. В то же время низкие дозы диуретиков гораздо лучше переносятся пациентами и не сопровождаются существенными электролитными и метаболическими нарушениями [11].
В отличие от b–адреноблокаторов, диуретики одинаково эффективно предотвращают сердечно–сосудистые осложнения у больных АГ как среднего, так и пожилого возрастов. В 18 рандомизированных исследованиях, в которых диуретики и b–адреноблокаторы применялись при лечении АГ у больных старше 60 лет, было обнаружено, что диуретики эффективно предотвращают развитие первичных и повторных нарушений мозгового кровообращения [12]. Однако в отличие от b–адреноблокаторов диуретики более эффективны в профилактике риска развития ИБС и летальных исходов, что делает их препаратами первого ряда при начальной терапии АГ.
Таким образом, тиазидные диуретики назначаются в небольших дозах (не более 25 мг в сутки), обладают достаточно высокой антигипертензивной активностью и хорошей переносимостью. Это единственный класс антигипертензивных препаратов, о которых известно, что они способны улучшить отдаленный прогноз у больных АГ.
Тиазидные и тиазидоподобные диуретики можно условно разделить на два поколения. Первое поколение – производные бензотиадиазона (гидрохлортиазид и др.) и фтелимидина (хлорталидон и др.); второе поколение – производные хлорбензамида (индапамид и др.), которые по химической структуре представляют собой производное хлорбензамида, содержащее метилиндолиновую группу.
Гемодинамический эффект индапамидоподобных диуретиков обусловлен их фармакологическим действием. В частности, индапамид - умеренный салуретический диуретик, связанный с ингибированием реабсорбции Na+, Cl–, H+ и в меньшей степени К+ и Мg2+ в проксимальных и дистальных канальцах короткого сегмента нефрона. Одновременно индапамид устраняет избыточное содержание ионов натрия в сосудистой стенке (вследствие его высокой липофильности), повышает синтез простагландина Е2 и простациклина I2, угнетает приток ионов Са в гладкомышечные клетки сосудов, что вызывает их дилатацию и снижает их чувствительность к прессорным агентам (катехоламинам, тромбоксану). Суммарный гемодинамический эффект индапамидов проявляется в виде:
вазодилатирующего действия
уменьшения ОПСС
снижения системного артериального давления
изменения вязкостных свойств крови за счет ингибирования агрегационной активности тромбоцитов.
Воздействие индапамидов на АД без существенного влияния на диурез проявляется в суточной дозе 2,5 мг, при увеличении которой диуретический эффект становится доминирующим.
По своей гипотензивной активности индапамид превосходит в 30 раз действие спиронолактонов, в 100 раз – фуросемида и в 300 раз – хлорталидона при применении в сопоставимых дозах [13]. Одним из идентифицированных антигипертензивных эффектов индапамида является воздействие на почечную продукцию и высвобождение простагландинов, ингибирование образования сосудистого вазоконстриктора – тромбоксана. Под действием индапамида у больных эсенциальной артериальной гипертензией увеличивалось выделение простагландина Е2, обладающего вазодилатирующей активностью. In vitro был верифицирован эффект ингибирования индапамидом синтеза тромбоксана А2 в тромбоцитах человека и стимулирования выделения вазодилатирующего простациклина I2 [14].
Терапевтическая эффективность индапамидовых диуретиков продемонстрирована в ряде крупных рандомизированных исследований. Отмечена их способность профилактировать развитие ИБС за счет снижения массы миокарда при АГ. Это свойство, нетипичное для других классов диуретиков, делает индапамид уникальным препаратом с кардиопротективным действием, выраженность которого не уступает b–адреноблокаторам и ингибиторам АПФ.
Особое внимание привлекает тот факт, что индапамидоподобные диуретики не обладают синдромом «отмены», не вызывают побочных метаболических нарушений: не оказывают отрицательного влияния на обмен глюкозы и уровень липидов крови. В исследованиях последних лет показано, что индапамид способствует нормализации глюкозного обмена у диабетиков 2 типа, профилактируя диабетическую нефропатию. Аналогичная закономерность отмечена при исследовании обмена холестерина и триглицеридов у пациентов с дислипопротеинемией. Индапамид снижает уровень атерогенного холестерина низкой плотности и триглицеридов, одновремено увеличивая концентрацию липопротеидов высокой плотности [15].
Таким образом, индапамид, сочетая в себе все положительные фармакодинамические, фармакокинетические и экономические достоинства, при отсутствии побочных эффектов других диуретиков, является препаратом, перспективным в плане терапевтической тактики у больных АГ и хронической сердечной недостаточностью.
ХСН довольно часто является следствием синдрома артериальной гипертензии и остается одной из главных причин в структуре причин инвалидизации и летальности от сердечно–сосудистой патологии. В настоящее время средствами выбора в лечении ХСН с систолической дисфункцией ЛЖ являются ингибиторы АПФ, а при диастолической дисфункции – диуретики. В основе ХСН у большинства больных АГ имеет место нарушение диастолической и систолической функции ЛЖ, поэтому наиболее перспективным является комбинированное лечение ингибиторами АПФ и диуретиками. С учетом вышеизложенного для лечения ХСН предпочтение должно отдаваться тиазидоподобным диуретикам – индапамидам с умеренным по силе и длительным по продолжительности действием [16]. Индапамид, снижая уровень внутриклеточного кальция, сохраняя содержание магния, уменьшает ригидность сосудистой стенки и способствует более эффективной релаксации кардиомиоцита в диастолу. При этом увеличивается синтез простациклинов, уменьшается агрегация тромбоцитов и выброс тромбоксана А2, что суммарно оказывает положительный гемодинамический эффект за счет уменьшения постнагрузки для ЛЖ.
Индапамид, улучшая микроциркуляцию в почке, устраняет микроальбуминурию, являющуюся маркером генерализованного поражения сосудов и предиктором сердечно–сосудистых и почечных осложнений.
Таким образом, использование диуретиков, в частности, индапамидоподобных, является актуальным и перспективным в профилактике и лечении АГ и ХСН.
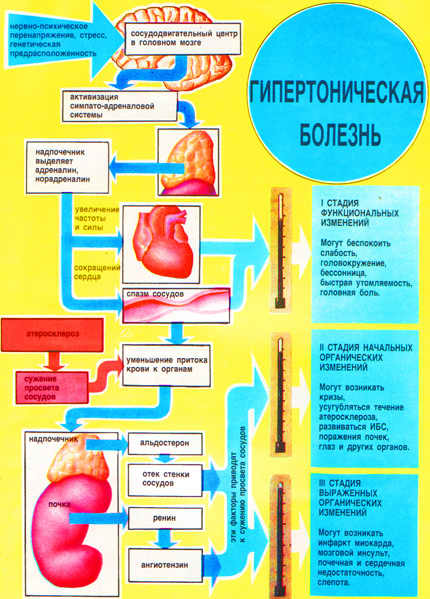
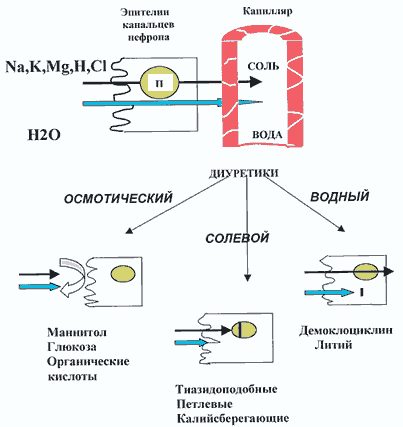
Рис. 1. Схема действия диуретиков

Рис. 3. Гипотетическая схема регуляции насосной деятельности сердца и артериального давления
Артериальная гипертензия
Раздел для специалистов - этиология, патогенез, лечение.
Повышенное артериальное давление или гипертония сегодня является наиболее распространенным хроническим заболеванием.
Общеизвестно, что гипертония - лидирующий фактор риска в развитии инсультов, инфаркта миокарда, повреждений сосудов, почек, потери зрения и других опасных заболеваний.
В последние 30-35 лет был заметен очевидный прорыв в лечении этой болезни. Количество смертей от инсультов снизилось на 50%, а смертность от инфарктов упала более чем на 40% по сравнению с 1973 г.
Однако праздновать победу над этим заболеванием еще рано. Множество пациентов пренебрегают профилактикой гипертонии и здоровым образом жизни, немало людей остается с невыявленным заболеванием, и несколько миллионов больных с диагнозом гипертония не получают адекватного лечения.
Физиологические аспекты сердечно-сосудистой системы
Чтобы правильно понимать, каким образом снижение давления играет важную роль в профилактике сердечно-сосудистых заболеваний, будет интересно рассмотреть некоторые физиологические аспекты деятельности сердечно-сосудистой системы.
Протяженность сосудов в нашем организме составляет около 111 000 километров. С каждым ударом 60-80 граммов обогащенной кислородом крови сильным напором попадает из желудочка сердца в аорту, самую крупную артерию нашего организма.
Сосудистую систему человеческого организма можно сравнить с деревом. Аорта - ствол этого дерева. Она разветвляется на множество артерий, которые в свою очередь делятся на более мелкие ветви, называемые артериолами. Они несут кровь капиллярам, которые снабжают кислородом и питательными веществами каждую клетку нашего организма. После передачи кислорода клеткам кровь вновь возвращается к сердцу через сеть венозных сосудов.
Чтобы продвигать кровь по разветвленной системе артерий и вен, необходимо затратить определенную силу или энергию. Сила, воздействующая на стенки сосудов во время тока крови, и есть то, что мы называем давлением. Безусловно, сила артериального давления зависит от работы сердца, но не меньшую роль в регуляции давления играют и артериолы - мельчайшие артерии. Они способны расслабляться, если необходимо снизить давление крови, или сжиматься, если необходимо повысить его.
Уровень артериального давления у различных людей варьируется и зависит от их активности. Например, сердцу нет необходимости работать быстро и сильно, когда Вы отдыхаете. Если же Вы выполняете физическую работу или занимаетесь спортом, требуются большие объемы крови для снабжения мышц кислородом, и артериальное давление начинает повышаться.
В другой ситуации, например, если Вы резко подниметесь из горизонтального положения, организм ответит немедленным повышением давления, чтобы обеспечить устойчивое снабжение мозга кислородом. Кровеносные сосуды ног и брюшной полости сжимаются, и сердце начинает биться быстрее. Иногда, правда, возможна небольшая задержка такого ответа, и Вы чувствуете легкое головокружение или слабость. Особенно часто это происходит с пожилыми людьми, чьи сосудистые рефлексы несколько замедленны.
Некоторые люди могут чувствовать "помутнение" в голове или слабость, если долгое время находятся на ногах. Это связано с тем, что кровь накапливается в своеобразных кровяных депо - венах ног, и в результате в мозг поступает недостаточное количество кислорода.
Артериальное давление регулируется сложными нервными и гормональными механизмами и может значительно меняться в течение дня. Как правило, давление более низкое, когда Вы спите и, напротив, повышается во время бодрствования или стресса. Если Вы напуганы или раздражены, Ваши надпочечники начинают вырабатывать гормон стресса - адреналин. Этот гормон заставляет сердце биться сильнее и чаще, в результате чего давление повышается и больше крови притекает к мышцам.
Как было выяснено, артериальное давление обычно ниже в период с 1:00 до 5:00 утра, резко повышается с 6:00 до 8:00, затем практически не меняется в дневное и вечернее время и понижается с 11:00 до 12:00 ночи. Также давление варьируется с возрастом. У детей нормальные показатели давления могут составлять 70/50, а у лиц старшего возраста - более 120/80.
Из чего складывается артериальное давление
Ток крови в нашем организме не похож на стабильное течение реки, напротив, проходя по системе кровеносных сосудов, кровь, подобно горному потоку, завихряется, ускоряя или замедляя течение в соответствии с сердечными сокращениями.
Количество ударов сердца - примерно 60-70 в минуту и может увеличиваться до 120-140 ударов, например, во время занятий спортом. Как вы знаете, сердце не сокращается непрерывно, а за каждым ударом следует небольшой период релаксации или отдыха. Артериальное давление в результате меняется.
Показатели давления принято обозначать двумя цифрами: 120 на 80 или 120/80. Большая цифра называется систолическим давлением и обозначает наивысшее давление крови на стенку сосуда после сердечного удара. Меньшая цифра, называемая диастолическим давлением, обозначает давление крови в период покоя, в перерывах между ударами сердца. До настоящего времени среди врачей нет четкого мнения о том, с каких цифр артериальное давление признается повышенным.
Однако давление свыше 140/90 считается признаком гипертонии
в начало страницы
Диагностика артериальной гипертензии
Диагноз гипертонии обычно не ставится после одного только измерения показателей давления, за исключением тех случаев, когда показатели слишком высоки, например, свыше 170-180/105-110.
Обычно проводят серию измерений в течение определенного периода времени, чтобы полностью подтвердить диагноз. Необходимо также принимать во внимание и те обстоятельства, во время которых проводятся измерения артериального давления.
Как правило, показатели давления увеличиваются под воздействием стресса, после выпитой чашки кофе или выкуренной сигареты.
Интересен факт, что в кабинете врача при измерении давления показатели могут быть выше, чем есть на самом деле. Этот эффект называется "гипертонией белого халата" и вызван страхом пациента перед заболеванием или перед доктором.
Если показатели давления у взрослого не превышают 140/90, то повторное измерение обычно проводят не раньше чем через год. У пациентов, чье давление находится в пределах от 140/90 до 160/100, проводят повторное измерение через небольшой промежуток времени для подтверждения диагноза.
Высокое диастолическое давление, например 110 или 115 мм.рт.ст., свидетельствует о необходимости немедленной терапии.
У пожилых людей иногда встречается особый вид гипертонии, так называемая "изолированная систолическая гипертония". При этом показатели систолического давления равны или превышают 140 мм.рт.ст., а показатели диастолического давления остаются ниже 90 мм.рт.ст. Такой вид гипертонии является опасным фактором риска в развитии инсультов и сердечной недостаточности.
Кроме измерения артериального давления доктор обычно проверяет изменения со стороны других органов, особенно если показатели давления находятся на уровне высоких цифр.
Осмотр глазного дна
Глаза являются единственным органом человеческого тела, в котором кровеносные сосуды можно видеть достаточно отчетливо. Используя яркий поток света, врач исследует глазное дно специальным прибором - офтальмоскопом, при помощи которого можно видеть изменения в сосудах (сужение или расширение).
Также доктор может видеть мельчайшие геморрагии, которые свидетельствуют о повышенном артериальном давлении.
Оценка сердечной деятельности
Осмотр включает выслушивание при помощи стетоскопа необычных шумов в сердечном ритме, а также измерение размеров сердца при помощи пальпации. Использование электрокардиограммы, помогает исследовать электрическую активность сердца и также оценить его размеры.
Кроме чисто инструментальных исследований, доктор может назначить различные лабораторные тесты, в частности, исследование мочи для исключения почечной инфекции, исследование крови на сахар и холестерин. Почки, кровеносные сосуды и глазное дно являются органами-мишенями для высокого артериального давления.
в начало страницы
Причины вызывающие гипертоническою болезнь
В более чем 90% случаев истинную причину гипертонии выявить не удается. В таком случае врач говорит о первичной или эссенциальной гипертонии.
Некоторые исследователи считают, что провоцирующими факторами эссенциальной гипертонии являются гормональный дисбаланс, реабсорбция соли в почках или/и наличие в крови сосудосуживающих веществ. Эти изменения могут быть обусловлены как генетически, так и факторами жизни человека, например, обильной солевой диетой.
Около 10% пациентов имеют гипертонию как результат другого заболевания или как побочный эффект применяемых лекарств. Такой тип гипертонии называется вторичной гипертонией.
К наиболее распространенным причинам вторичной гипертонии относятся следующие:
Болезни почек
Около 4% всех выявляемых случаев повышенного давления вызваны различными почечными заболеваниями. Общеизвестно, что почки являются регуляторами водно-солевого обмена в организме. Если почки задерживают слишком много соли, соответственно увеличивается и объем жидкости в организме. Многократно увеличивается нагрузка на сердце, увеличиваются объем крови и давление. Почки также продуцируют особый фермент - ренин, который играет ключевую роль в регуляции артериального давления.
Около 3% всех случаев повышенного давления - это результат почечных инфекций или нефритов. В некоторых других - и хронические почечные заболевания способны вызывать гипертонию.
Реноваскулярная гипертензия
Почечные артерии, снабжающие почки кислородом ответвляются из абдоминальной аорты. Сужение одной из них или обеих приводит к уменьшению почечного кровоснабжения. Испытывающие нехватку кислорода почки начинают продуцировать ренин - фермент, который через серию биохимичиских реакций превращается в ангиотензин 2, мощное сосудосуживающее вещество. Сужение сосудов приводит к повышению давления. Ренин также увеличивает продукцию еще одного гормона - альдостерона, который отвечает за обратное всасывание соли и воды. Реноваскулярная гипертония встречается редко, примерно 1-2% случаев, чаще всего у пожилых людей, курильщиков и маленьких детей. Диагностируется реноваскулярная гипертония путем введения контрастного вещества в вену или артерию и изучения циркуляции крови в почках с использованием рентгеновского облучения.
