- •Рак лёгкого
- •Петрозаводск, 2000
- •Введение
- •Содержание
- •Клиническая анатомия легких
- •Сегменты легких
- •Эпидемиология рака легкого
- •Этиология
- •Патогенез
- •Морфогенез и гистогенез
- •Классификация рака легкого
- •Клинико-анатомическая классификация рака легкого
- •1. Центральный рак:
- •2. Периферический рак:
- •3. Атипичные формы, связанные с особенностями метастазирования:
- •Международная гистологическая классификация опухолей легких (воз, 1984)
- •I. Эпителиальные опухоли
- •Регионарные лимфатические узлы
- •Tnm Клиническая классификация
- •PTnm Патологическая классификация
- •G Гистопатологическая дифференцировка
- •Диагностика рака легкого Клиника рака легкого
- •Дополнительные методы исследования
- •Рентгенологическая диагностика
- •Лечение рака легкого
- •Хирургическое лечение
- •Заключение
- •Литература
Дополнительные методы исследования
1. Компьютерная томография и(или) магнитно-резонансная томография органов грудной клетки, головного мозга и органов ниже диафрагмы.
2. Ультразвуковое исследование грудной клетки и брюшной полости.
3. Ангиопневмонография.
4. Радионуклидные методы:
а) сканирование костей;
б) сканирование головного мозга.
5. Хирургические методы:
а) пункция надключичных лимфатических узлов или прескаленная биопсия;
б) медиастиноскопия;
в) парастернальная медиастинотомия;
г) лапароскопия или диагностическая лапаротомия;
д) торакоскопическое исследование;
е) диагностическая торакотомия.
В задачу клинициста входит составление индивидуального плана обследования, который включал бы минимальное число диагностических процедур и одновременно обеспечивал бы необходимую информацию для оценки стадии рака легкого и выработки лечебных мероприятий.
Рентгенологическая диагностика
Рентгенологическое исследование при раке легкого является одним из основных методов его распознавания, что позволяет у 80 % больных своевременно установить заболевание.
Рентгенологическая картина центрального рака легкого обусловлена самой опухолью, возникающим нарушением проходимости бронха, осложнениями, развивающимися в связи с прогрессирующим ростом опухоли и метастазами.
При рассмотрении рентгенологической симптоматики и клинической картины эндобронхиального рака с момента его возникновения следует выделить определенные фазы его развития (Розенштраух Л. С. с соавт., 1987). Первая фаза соответствует минимальным размерам опухоли, когда на основании клинической и рентгенологической картины невозможно установить диагноз. В этот период отсутствуют клинические симптомы, рентгенологическая тень опухоли или ее косвенные признаки не определяются (табл. 5).
Дальнейший рост узла приводит к сужению бронха и нарушению вентиляции сегмента, что свидетельствует о существовании опухоли, хотя она сама рентгенологически не определяется. Наступает вторая фаза развития опухоли, которая проявляется гиповентиляцией сегмента, отражающей I стадию нарушения бронхиальной проходимости (рис. 14). Сужение просвета бронхиальной ветви приводит к недостаточному поступлению воздуха в дренируемый сегмент легкого. Развивается сегментарная гиповентиляция, которая наиболее отчетливо выявляется в фазе максимального вдоха.
В этой стадии при резком вдохе отмечается толчкообразное смещение органов средостения в сторону поражения (положительный симптом 1 ольцкнехта — Якобсона). При сегментарных поражениях этот симптом может быть неясно выражен и его отсутствие не позволяет снять подозрение на нарушение бронхиальной проходимости.
11ри дальнейшем росте опухоли наступает третья фаза. В этот период тень опухоли еще не видна. Клинические признаки развивающегося рака либо отсутствуют, либо выражены минимально. Рентгенологически определяется 11 стадия нарушения бронхиальной проходимости — клапанная эмфизема, которая обусловлена сужением просвета бронха II степени. та стадия нарушения бронхиальной проходимости лучше выявляется фазе максимального выдоха. При проведении функциональных проб отмечается смещение средостения во время выдоха в противоположную сторону.
Таблица 5 Фазы развития эндобронхиального рака легкого
(Розенштраух Л. С. с соавт., 1987)
Фаза развития опухоли |
Клинические проявления |
Рентгенологическая картина |
||
тень опухоли |
состояние бронха |
состояние легочного поля |
||
Первая |
Отсутствуют |
Не видна |
Просвет свободен |
Прозрачно |
Вторая |
1. Отсутствуют 2. Минимальные |
—»— |
Просвет частично сужен (I степень сужения) |
Гиповентиляция: а) уменьшение прозрачности легочного фона сегмента (зоны, доли); б) незначительное уменьшение объема сегмента(зоны, доли); в) сгущение сосудистого рисунка сегмента (зоны,доли); г) расширение сосудов |
Третья |
1. Отсутствуют 2. Кашель, мокрота |
—»— |
Просвет в фазе выдоха обтурирован (II степень сужения)
|
Клапанное вздутие: а) увеличение прозрачности легочного фона сегмента (зоны, доли); б) увеличение объема сегмента (зоны, доли); в) обеднение сосудистого рисунка сегмента (зоны, доли) |
Четвертая |
Кашель, мокрота, кровохарканье
|
Чаще не видна |
Просвет обтурирован полностью (III степень сужения) |
Ателектаз: а) тень треугольной формы соответственно сегменту (зоне); б) уменьшение объема сегмента (зоны, доли); в) смещение междолевых щелей; г) смещение сосудистых стволов в соседних отделах |
Пятая |
Выраженная клиническая картина (кашель, мокрота, кровохарканье, лихорадка) |
Видна |
—»-— |
Ателектаз с распадом и пневмонией, метастазы в регионарных лимфатических узлах, плеврит: а) неоднородное затемнение треугольной формы; б) ячеистые просветления; в) расширение корня; г) жидкость в плевральной полости |
|
Рис. 14. Три степени сужения просвета бронха эндобронхиальной опухолью (по Джексону): а — I степень (частичное сужение — гиповентиляция) б—II степень (почти полная закупорка — вентильная эмфизема) в — III степень (полная закупорка — ателектаз) ЦК — центральный коней бронха ПК — периферический конец, бронха |
По мере роста опухоли наступает четвертая фаза. Она обусловлена полным перекрытием просвета бронха, чему способствует скопление в нем слизи, мокроты и крови. Это рано или поздно приводит к III стадии нарушения бронхиальной проходимости и возникновению ателектаза. Именно характер пробки, обтурирующей бронх, является одной из причин развития так называемых перемежающихся ателектазов.стадия ателектаза обычно диагностируется при поражении долевых ронхов, реже — сегментарных. Сегментарные поражения часто расценивают как проявления пневмонии, и лишь тогда, когда развивается ате. лектаз доли, устанавливают диагноз рака легкого.
Ателектазы при раке бывают, как правило, осложненными, что в основном объясняется их длительным существованием. В спавшемся отделе легкого рано или поздно возникает воспалительный процесс. Нарушена эластичности стенок бронха препятствует восстановлению нормальны? физиологических условий, и развитие хронического легочного нагноение становится неизбежным.
В норме границы долей в рентгеновском изображении определяются! в боковой проекции (рис. 15).
|
Рис 15. Схема легких в боковой проекции для определения топографи) опухолевого поражения: ВД - верхняя доля; СД - средняя доля; НД - нижняя доля; ЯС - язычковые сегменты; К - корень легкого; ПРДС - передний реберно-диафрагмальный синус; А - правое легкое. Опухоль относится к 6-му сегменту нижней доли: Б - левое легкое. Опухоль относится к язычковым сегментам верхней доли |
Закономерности спадения долей представлены на рис. 16. Верхняя доля правого легкого перемещается кверху, кнутри и кпереди. В связи с этим нижняя граница доли, подчеркнутая междолевой щелью, перемешается кверху и образует вогнутую линию. Задняя граница смещается вверх и кпереди, что видно на боковых рентгенограммах. Доля имеет вид треугольника, широкое основание которого прилежит к верхнепередней грудной стенке.
|
Рис. 16. Схема спадения долей при ателектазах: а — верхняя доля; б — средняя доля и язычок; в ~ нижняя доля |
Левая верхняя доля при спадении дает несколько иную картину, что связано с более высоким расположением главной междолевой щели с большими размерами самой доли. Наиболее часто левая верхняя доля перемещается кверху и кпереди.
Средняя доля и язычок перемещаются чаще кверху и медиально, образуя треугольную тень, широким основанием прилежащую к передней грудной стенке, а вершиной примыкающую к корню легкого. Степень спадения может быть значительной, и в таких случаях выявленная картина напоминает таковую при междолевом плеврите. Очертания доли при ателектазе чаще вогнутые со стороны малой и большой междолевых щелей. При междолевом выпоте они обычно выпуклые.
Нижняя доля при спадении перемещается, как правило, кзади, кнут-ри и книзу. Тень ее имеет треугольную форму. При боковом исследовании спавшаяся нижняя доля проецируется на ретрокардиальное пространство и позвоночник. В ряде случаев нижняя доля смещается книзу и кпереди.
При тотальном ателектазе всего легкого вся половина грудной полости затемнена. Дифференцировать купол диафрагмы невозможно. Сердце и сосудистый пучок смещены в сторону поражения. Противоположное легкое вздуто, нередко проникает в средостение, образуя так называемую медиастинальную грыжу.
На характер смещения существенно влияют те сложные закономерности в распределении эластической легочной тяги, которые существуют в норме и нарушаются в зависимости от наличия Рубцовых изменений в легочной ткани, сопутствующего воспалительного процесса, плевральных сращений, жидкости в плевральной полости.
При эндобронхиальном раке рентгенологическая диагностика основывается на выявлении осложнения — нарушения бронхиальной проходимости, вызываемой растущей в просвет бронха опухолью.
Все изложенное выше свидетельствует о большом значении изучения состояния бронхов при подозрении на наличие опухоли легкого независимо от наличия или отсутствия признаков бронхиальной проходимости.
В этом отношении томографический метод исследования позволяет оценить не только главные, долевые, но и сегментарные бронхи. На то-мограммах удается определить суженный просвет бронхов, обнаружить тень опухоли, вызывающей утолщение стенки бронха, или полный обрыв воздушного столба, если имеется закупорка бронха опухолью (рис. 17). При этом томографический метод позволяет также оценить состояние легочной ткани в спавшемся сегменте или доле.
|
Рис. 17. Томограмма при эндобронхиальном раке промежуточного бронха |
Бронхографическая картина является отражением изменений, происходящих в просвете бронха при эндобронхиальном росте опухоли. Если опухоль не полностью закупоривает просвет, то на бронхограммах виден дефект заполнения бронха с неровными контурами, протяженность и глубина которого обусловлены формой опухолевого узла.
При обтурирующем раке на бронхограммах (равно как и на томограм-мах) выявляется картина «культи», или «ампутации», бронха. «Культя» бронха может быть различных размеров, что зависит от уровня поражения. Гуонтуры ее неровные, иногда она имеет коническую или пикоподоб-ную форму.
При экзобронхиальном раке рост опухоли идет кнаружи от стенки оронха в легочную ткань. При прогрессирующем росте опухоли, несмотря на преимущественно экэобронхиальное направление, происходит инфильтрация всей стенки бронха с небольшим врастанием опухоли в просвет. Фазы развития экзобронхиального рака легкого представлены в таблице 6.
Таблица б
Фазы развития экзобронхиального рака легкого
(Розенштраух Л." С. с соавт., 1987)
Фаза развития опухоли |
Клинические проявления |
Рентгенологическая картина |
||
тень опухоли |
состояние бронха |
состояние легочного поля |
||
Первая |
Отрицательные |
Не видна |
Просвет свободен |
Легочное поле прозрачное |
Вторая |
Отсутствуют |
Тень узла в окружности бронха около 1 см |
—»— |
—»— |
Третья |
1. Отсутствуют 2. Кашель, мокрота |
Отчетливо видна тень узла диаметром больше 1,5 см |
Просвет частично сужен (I степень сужения) |
Гиповентиляция: а) понижение прозрачности легочного фона сегмента (зоны, доли); б) незначительное уменьшение объема сегмента(зоны, доли); в) сгущение сосудистого рисунка сегмента; г) расширение сосудов |
Четвертая |
Кашель, мокрота, кровохарканье |
Тень узла диаметром несколько сантиметров |
Просвет в фазе выдоха обтурирован (II степень сужения) |
Клапанное вздутие: а) повышение прозрачности легочного фона сегмента (зоны, доли); б) увеличение объема сегмента (зоны, доли); в) обеднение сосудистого рисунка сегмента (зоны, доли) |
Пятая |
Выражены (кашель, мокрота, кровохарканье) |
—»— |
Просвет обтурирован полностью (III степень сужения) |
Ателектаз. Распад в ателектазе. Распад в опухолевом узле. Метастазы в регнонарных лимфатических узлах, плеврит: а) неоднородное затемнение треугольной формы; б) ячеистые просветления; в) расширение корня; г) жидкость в плевральной полости |
Таблица 7
Фазы развития перибронхиального рака легкого
(Розенштраух Л. С. с соавт., 1987)
Фаза развития опухоли |
Клинические проявления |
Рентгенологическая картина |
||
тень опухоли |
состояние бронха |
состояние легочного поля |
||
Первая |
Отрицательные |
Не видна |
Просвет свободен |
Легочный рисунок не изменен |
Вторая |
то же |
то же |
то же |
Усиление легочного рисунка, ограниченное сегментом (зоной, долей) |
Третья |
Кашель, мокрота |
Утолщение стенок бронхов |
Незначительное сужение просвета на большом протяжении |
Грубое усиление и сгущение легочного рисунка |
Четвертая |
то же |
то же |
Сужение просвета бронхов на большом протяжении |
Гиповентиляция: а) понижение прозрачности легочного фона сегмента (зоны, доли); б) усиление и сгущение легочного рисунка; в) незначительное уменьшение объема сегмента (зоны, доли) |
Пятая |
Кашель, мокрота,лихорадка, слабость |
Перибронхиальные опухолевые муфты |
то же |
Грубый тяжистый рисунок, расходящийся от корня. Параканкрозная пневмония |
Сравнивая этапы развития эндобронхиального рака и экзобронхиного рака, можно заметить, что различия заключаются в том, что при добронхиальном раке тень опухоли длительный период не видна и на га вый план выступают признаки нарушения вентиляции сегмента или до. При втором виде роста относительно рано выявляется тень опухолево) узла, а все признаки нарушения бронхиальной проходимости обнаруж] ваются в более поздние фазы и сроки развития опухоли.
В относительно редких случаях с самого начала возникновения опухо ли проявляются черты ее перибронхиального роста (табл. 7). При этом как правило, определить опухолевый узел не удается. Возникнув в стен ке бронха, раковая опухоль стелется по ходу бронхов и сосудов.
Большое значение при этой форме рака имеет бронхография, при ко торой выявляют концентрическое сужение бронхов на большом протяже нии. Утолщение стенок бронха может быть выявлено на бронхограммги Сужение просвета бронхов связано с разрастанием опухолевой ткан в виде муфт или футляров.
Однако при рентгенологическом обнаружении центрального рака ле1 кого в большинстве случаев уже имеется сочетанное проявление, по существу, всех трех видов роста опухоли. В связи с этим при изучении рентгенологической картины можно установить, что обусловлено эндо-бронхиальным компонентом опухоли, а что связано с экзобронхиальным и перибронхиальным ростом.
Рентгенологическая диагностика периферического рака
Общепринятое мнение о шаровидной форме периферического рака справедливо только по отношению к большим узлам, диаметр которых превышает 3—4 см. Большинство более мелких опухолей не имеют шаровидной формы.
Узлы размером 1—1,5 см при периферическом раке чаще дают картину полигональной тени с неодинаковыми по протяженности сторона» Относительно реже периферический рак с самого начала имеет овоидн или неправильно-округлую форму. По мере роста опухолевый узел пр! обретает шаровидную форму.
В большинстве случаев контуры опухоли нечеткие и представлены короткими тяжами — «усиками», «спикулами», «шипами», уходящими в окружающую легочную ткань (рис. 18). Это создает картину «злокачественной короны» (coronamaligna). Подобная картина является одним и-1 опорных пунктов, позволяющих отличить образования доброкачествен! ной и злокачественной природы.
|
Рис. 18. Рентгенологические признаки первичного периферического рака легкого: / — corona maligna; 2 — «дорожка» к корню легкого; 3 — втяжение плееры при субплеврально расположенном опухолевом узле; 4 — распад опухоли |
Изучение очертаний периферического рака с учетом гистологической структуры показало, что при плоскоклеточном раке «шипы» не более 6 мм в длину; при железистом раке наблюдаются «шипы», длина которых превышает 6 мм; при мелкоклеточном раке «шиловидные выросты вообще не характерны (Блинов Н. Н. с соавт., 1979). При увеличении опухоли до размеров 3 см и более в диаметре «спикулы» в большинстве случаев полностью исчезают.
При периферическом раке легкого в 30 % наблюдений можно видеть «Дорожку» к корню легкого, обусловленную либо лимфангиитом, либо бронхиальным и периваскулярным ростом опухоли. Наличие «дорожки» к корню не всегда отражает распространение опухоли, а может иться следствием воспалительных изменений, сопутствующих раковому процессу.
При расположении периферического рака в плащевидном слое также можно видеть «дорожку» к плевре. Она обусловлена явлениями лимфоста-за в блокированных опухолью лимфатических сосудах с воспалением и фиброзом в окружности. Такая «дорожка» выявляется у большинства больных, у которых опухоль располагается на расстоянии 1—2,5 см от плевры.
По мере роста периферическая опухоль, достигая 5—6 см в диаметре, прорастает более крупные стволы бронхов, и тогда в бронхографической картине можно обнаружить все те признаки, которые были описаны при центральном раке. Совершенно очевидно, что они отражают уровень вовлечения в опухолевый процесс бронхиального дерева («централизация» опухоли), а не указывают место его возникновения.
В последнее время в качестве объективной характеристики периферического рака используют определение скорости его местного роста. Время удвоения объема (ВУО) опухоли определяется по формуле, предложенной Н. Schwarz, G. Wolf (1964):

где At — промежуток времени между наблюдениями (в днях), Dl — диаметр опухоли при последнем измерении, DO — диаметр опухоли при предыдущем измерении. В отношении рака легкого принято выделять бурный темп роста (ВУО менее 30 дней), быстрый темп (ВУО от 30 до 80 дней), средний темп роста (ВУО от 80 до 150 дней) и медленный темп роста опухоли (ВУО более 150 дней). Известно, что плоскоклеточный рак имеет тенденцию к среднему темпу роста, железистый рак — к медленному, а мелкоклеточный и недифференцированный рак — к быстрому темпу роста. В то же время определенное влияние на скорость роста оказывает и степень дифференцировки опухолевых клеток: чем менее дифференцирована опухоль, тем более выражена тенденция ее к быстрому росту. Опыт показывает, что при наличии бурного темпа роста (ВУО менее 30 дней) применение одного лишь хирургического метода явно недостаточно, необходимо дополнительное химиотерапевтическое лечение. Используя значения скорости местного роста, можно определить начальный момент возникновения опухоли, рассчитать период риска развития рецидива или метастаза, оценить качество химиотерапевти-ческого или лучевого лечения.
Распад в опухолевом узле встречается у 10—35 % всех больных периферическим раком. Полостная, или так называемая кавернозная, форма рака легкого составляет 2,5 % всех форм периферического рака. Распад в опухолевом узле объясняют несоответствием медленного образования сосудов интенсивному росту опухоли, в результате чего наступает некроз опухолевой ткани. Предполагают и воспалительную природу распада периферической опухоли.
Распад опухоли, начавшись с мелкофокусного, переходит в крупнофокусный и заканчивается образованием крупной солитарной, центрально расположенной полости, стенки которой имеют различную толщину. Последнюю фазу распада периферического рака легкого описывают под названием «раковой каверны.
Типичной картиной малого периферического рака, на основании которой можно поставить диагноз, является: неправильная шаровидная форма, бугристые и местами лучистые контуры, средняя интенсивность и неоднородность тени без известковых включений, измененный легочный фон. Наибольшее количество ошибок допускают при выявлении тонкостенной полости участка ограниченной тяжистости и пневмониеподобно-го фокуса уплотнения. В большинстве случаев эти изменения интерпретируют как проявления воспалительного процесса.
Все указанные особенности теневого изображения периферического рака легкого не всегда можно определить на обычных рентгенограммах. Структура тени может быть правильно оценена только при томографиче-ском исследовании. При этом хорошо видна мелкая множественная узловатость единой на обычных рентгенограммах тени, хорошо контурируют-ся полости распада, их внутренние и наружные стенки, видна их толщина, можно определить слияние полостей и формирование единой раковой каверны.
Верхушечный рак легкого. Рентгенологическая картина этой опухоли характеризуется затемнением в области верхушки легкого. Нижняя граница опухоли обычно дугообразная, выпуклостью направлена книзу. верхние очертания тени не прослеживаются. Поскольку в течение бес-симптомного периода больной не обращается к врачу, в большинстве случаев рентгенологическое исследование производят в тех случаях, когда процесс уже вышел за пределы легкого. На фоне затемнения часто удаётся видеть разрушение задних отрезков I, II, а иногда и III ребер. Необходимо оценить также состояние нижних шейных и верхних грудных по-эвонков, поскольку при этой форме рака возможны разрушение попереч-Ubix отростков или узуры боковых поверхностей тел.
Бронхиолоальвеолярный рак легкого. По степени распространения роцесса в легких различают ограниченную и диффузную формы. Наиболее часто процесс начинается в периферических отделах легких в виде узла или нескольких узелков, размером 0,5—10 см, с неровными, но четкими контурами. Структура узла чаще неоднородная, фрагментирован-ная, легочная ткань вокруг опухоли мало изменена.
В ряде случаев узелковые тени, сливаясь, образуют фокусы уплотнения легочной ткани по типу инфильтратов. Инфильтрация может захватывать сегмент или долю, обуславливая картину сегментита, лобита, а иногда распространяется на все легкое.
Диффузная форма бронхиолоальвеолярного рака встречается в двух формах: пневмониеподобной, проявляющейся массивным участком уплотнения легочной ткани, и диссеминированной — в виде множественных рассеянных узелковых образований различных размеров.
При бронхиолоальвеолярном раке бронхи, как правило, не изменены, но могут поражаться вторично. Возникающие ателектазы являются следствием обтурации бронхов секретом или сдавления опухолевыми массами. Легочные изменения сопровождаются поражением плевры, которая может быть покрыта опухолевыми узелками.
Анализ форм рентгенологического проявления с учетом возможности стертой клинической картины показывает, что по течению эта форма рака может походить на периферический рак легкого, шаровидную хроническую пневмонию, гематогенно-диссеминированный туберкулез, сарко-идоз, пневмосклероз и др. При дифференциальной диагностике возникают значительные трудности. В этом плане решающее значение приобретает цитологическое исследование мокроты и материалов, полученных при пункционной и катетеризационной биопсии.
Медиастинальная форма рака легкого. Название этой формы рака легкого определяется особенностями клинике-рентгенологических проявлений, а не местом возникновения опухоли, как это принято при других формах рака. Преобладающим в клинической картине является компрессионный мсдиастинальный синдром, а рентгенологическая картина напоминает таковую при системном поражении лимфатических узлов средостения. Медиастинальная форма рака наблюдается обычно при небольших опухолях с высокой биологической активностью к распространению по лимфатическим путям.
Указанные проявления этой формы рака обусловлены особенностями растущей опухоли, которая, не достигая больших размеров, рано метаста-зирует в лимфатические узлы средостения. Они значительно увеличиваются в размерах и сдавливают прилежащие органы средостения, главным образом крупные сосуды (кава-синдром); в этих условиях первичный опухолевый узел обычно остается невидимым. Отсутствие рентгенологической тени узла может быть связано с тем, что он расположен на периферии, имеет минимальные размеры и не доступен рентгенологическому выявлению. Первичная опухоль может локализоваться в крупном бронхе, не вызывать нарушения бронхиальной проходимости из-за небольших размеров и не выявляться на фоне расширенной тени средостения.
Карциноматоз легких. Это одна из форм гематогенного метастазиро-вания рака в легкие. Поражение легких может быть следствием метаста-зирования из первичного очага, находящегося как в самих легких, так и в других органах и тканях. Однако нередки случаи, когда уточнить локализацию первичного очага не удается. По сравнению с солитарными метастазами карциноматоз легких встречается значительно реже (соотношение 6:1). При рентгенологическом исследовании отмечается картина мелкоочаговой милиарной диссеминации (рис. 19). Интерпретация дисссми-нированных изменений в легких затруднительна при отсутствии признаков первичной опухоли или в тех случаях, когда локализацией первичного очага являются легкие (по своим размерам первичный очаг может не отличаться в этих случаях от метастатических). Многочисленные цитологические исследования мокроты, смывов из бронхов, лаважной жидкости, материала биопсий легочной ткани позволяют верифицировать диагноз.
|
Рис. 19. Карциноматоз легких |
Метастазирование во внутригрудные лимфатические узлы. При раке легкого метастазы опухоли в лимфатические узлы корня и средостения отмечены у 42—46 % больных, что оказывает большое влияние на выбор метода лечения. Вот почему рентгенологическое исследование должно быть направлено на выявление увеличенных лимфатических узлов корней легких и средостения.
Поражение бронхопульмональных лимфатических узлов характеризуется расширением тени корня легкого, наружный контур корня полициклический или выпуклый. Очень часто, особенно на томограммах, в корне видны округлые тени. Лимфатические узлы этой регионарной группы нередко сливаются с тенью первичной опухоли.
При поражении лимфатических узлов верхней трахеобронхиальной группы тень средостения в верхних отделах расширена, контур ее выпуклый или полициклический. Важнейший симптом — увеличение трахео-бронхиальных лимфатических узлов справа — выявляется на прямых томограммах потерей дифференцировки тени непарной вены.
Поражение лимфатических узлов паратрахеальной группы характеризуется расширением верхних отделов средостения. Тень увеличенных лимфатических узлов может сливаться с тенью ателектаза верхней доли.
Поражение бифуркационных лимфатических узлов распознается по увеличению угла бифуркации трахеи и дугообразному оттеснению средней трети контрастированного пищевода влево и кпереди.
Следует отметить, что увеличение размеров лимфатических узлов еще не свидетельствует об их опухолевой природе — это наблюдается у 40 % больных раком легкого. В связи с этим рентгенологические данные о наличии увеличенных лимфатических узлов, несомненно имеющие самостоятельное диагностическое значение, используются также для отбора больных с целью морфологической верификации при помощи бронхоло-гического (трансбронхиальная пункция) или хирургических (медиастино-скопия, фиброторакоскопия) методов.
Цитологическое исследование мокроты
Успех цитологической диагностики зависит от правильного собирания мокроты и ее обработки, а также правильной интерпретации цитологической картины. Для анализа следует брать утреннюю порцию мокроты, откашливаемую больным натощак. В лабораторию мокроту доставляют не позднее 1—1,5 ч после откашливания.
Цитологическое исследование мокроты (пятикратное) позволяет обнаружить раковые клетки у 50—85 % больных центральным раком и у 30—60 % больных периферическим раком легкого. Особенно ценно исследование мокроты, полученное после бронхоскопии. Ложноположитель-ные заключения на рак отмечаются в 1—6 % наблюдений. Отсутствие элементов рака в мокроте не дает основания отрицать опухоль легкого.
Доступность цитологического метода исследования мокроты позволяет использовать его при обследовании лиц «повышенного риска» по раку легкого в различных лечебных учреждениях и в амбулаторных условиях.
Бронхологическая диагностика
В настоящее время бронхоскопию считают одним из основных методов диагностики рака легкого (Барчук А. С. с соавт., 1987, 1997; Гера-син В. А. с соавт., 1983; Лукомский Г. И. с соавт., 1982). Основное преимущество бронхоскопии — возможность получить морфологическое подтверждение диагноза и оценить местное распространение опухоли. Противопоказаниями к бронхоскопии являются: острая коронарная недостаточность, подтвержденная ЭКГ, инфаркт миокарда, острые воспалительные заболевания верхних дыхательных путей, гипертоническая болезнь с повышением диастолического давления выше 110 мм рт. ст., тяжелое общее состояние больных, если бронхоскопия не производится с лечебной целью.
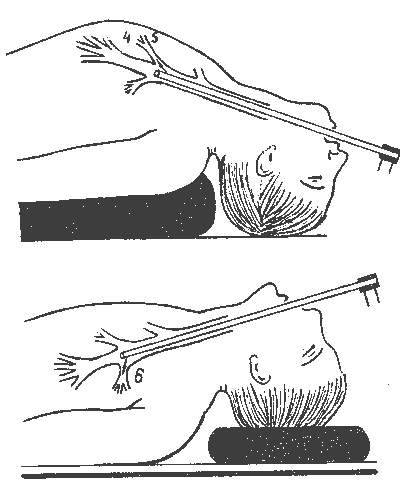
Бронхоскопия может быть выполнена жестким дыхательным бронхо-скопом (рис. 20) и гибким бронхофиброскопом (рис. 21). Исследование жестким бронхоскопом обычно выполняется под внутривенным наркозом барбитуратами с миорелаксантами и искусственной вентиляцией легких (ИВЛ). При продолжительных лечебно-диагностических манипуляциях ИВЛ предпочтительно проводить инжекционным или высокочастотным способом. Тубус жесткого бронхоскопа продвигается через голосовую щель в трахею, а затем поочередно — в главные бронхи. Осмотр ^гментарных бронхиальных ветвей осуществляется с помощью боковой оптики.
|
Рис. 20. Положение больного при осмотре жёстким бронхоскопом (по Г.И.Лукомскому) |
|
Рис. 21. Бронхофиброскопия: а - в положении больного лежа б - в положении больного сидя в - через интубационную трубку г - схема проведения бронхофиброскопа через нос (1) и рот (2) |
Бронхофиброскопия, как правило, производится под местной анестезией с введением брнхофиброскопа трансназально или через ротовую поесть. Бронхофиброскопия по сравнению с бронхоскопией жестким брохоскопом является более легко переносимой, увеличивает протяженность бронхиального дерева, доступную осмотру, может быть выполнена практически при любом положении больного, в том числе в палате, расширяет возможности амбулаторной бронхологической диагностики.
Эндоскопическая семиотика центрального рака и периферического рака легкого разработана детально. Различают прямые и косвенньк бронхоскопические, анатомические и функциональные признаки рак легкого. Прямые бронхоскопические признаки характерны для централь ного рака с эндобронхиальным ростом, косвенные — для центральной рака с перибронхиальным ростом; периферического рака; рака, подраста ющего к стенкам бронхов; метастазов в бронхопульмональные и средос тенные лимфатические узлы (Лукомский Г. И. с соавт., 1982).
К прямым анатомическим признакам рака относят:
1) бугристые, папилломатозные опухолевые разрастания различной размера, формы и цвета;
2) различного вида инфильтраты слизистой оболочки, которые проявляются в виде возвышения с гладкой, бугристой, шероховатой или ровно! поверхностью;
3) сужение просвета бронха эксцентрического или концентрической характера с ригидностью стенок.
Косвенными анатомическими признаками рака являются многочисленные симптомы, вызванные давлением опухоли на бронх извне, про растанием в бронх опухоли или метастатических лимфатических узлов:
1) седлообразная уплощенная шпора бифуркации трахеи;
2) уплотнение стенок бронхов, определяемое инструментальной паль пацией; ,
3) дислокация устьев сегментарных бронхов;
4) деформация и деструкция гребня межсегментарной и субсегмен тарной шпоры;
5) стертость рисунка хрящевых колец;
6) рыхлая, отечная, с локальной гиперемией, легко кровоточащая слизистая оболочка;
7) ограниченное расширение сосудов петлеобразного характера.
Важное значение имеют косвенные функциональные признаки рака, выражающиеся в неподвижности стенок трахеи и бронхов, в локаль ном выпячивании мембранозной части крупных бронхов с одновремен ным ограничением респираторной подвижности, в отсутствии передаточ ной пульсации сердца и крупных сосудов.
При центральном раке информативность исследования достигает 97—100 %, при периферическом раке удается подтвердить диагноз в 50—70 % наблюдений.
Бронхоскопия позволяет произвести забор содержимого или промывных вод бронхов для бактериологического, цитологического и иммуноло-гических исследований, выполнить катетеризационную, щеточную, щипцовую и пункционную биопсию легких (рис. 22), паренхимы легких и бронхолегочных лимфоузлов, применить диагностический бронхоальвео-лярный лаваж (рис. 23). Выбор методики биопсии осуществляется в зависимости от данных эндоскопического исследования и изменений легких на рентгенограммах.
|
Рис. 22. Биопсия при раке легкого а - трансторакалъная пункционная биопсия; б - эндоскопическая биопсия опухоли; в - трансбронхиальная аспирационная пункция лимфатических узлов |
|
Рис. 23. Схема сегментарного бронхоальвеолярного лаважа через жесткий бронхоскоп |
Трансторакальная пункция
Трансторакальную пункцию считают методом выбора в морфологической диагностике различных округлых образований в легком (Родзаев-ский С. А. с соавт., 1994; Blumenfeld W. et al., 1996). Другими показаниями для проведения чрескожной биопсии тонкой иглой (см. рис. 22, а) являются различного характера инфильтраты легкого при подозрении на опухоль, для подтверждения доброкачественности процесса, изменения плевры или стенки грудной клетки.
Перед трансторакальной биопсией одиночного образования в легком на основании изучения рентгенограмм грудной клетки, а затем при многоосевой рентгеноскопии уточняются его расположение и место наиболее близкого прилегания к грудной стенке, намечается точка пункции. Местную анестезию грудной стенки производят 0,5 % раствором новокаина. Иглу проводят в легкое под рентгенотелевизионным контролем во время неглубокого вдоха. Положение иглы контролируется многоосевой рентгеноскопией. Затем производится аспирация материала шприцем емкостью 20 мл, игла извлекается, ее содержимое осторожно выдувается на предметное стекло. Окраска и исследование пункционного материала производятся в цитологической лаборатории.
Трансторакальная биопсия обеспечивает цитологическую диагностику новообразования у 80—85 % больных. При использовании тонких игл приблизительно у 10 % больных биопсия осложняется пневмотораксом, лечение которого может потребовать дренирования плевральной полости.
Дополнительные методы исследования
В оценке степени распространенности рака легкого применяют дополнительные методы диагностики. С этой целью должны использоваться все неинвазивные, а при необходимости и инвазивные методы.
Компьютерную и ЯМР-томографию используют для определения стадии рака и исключения метастазирования в регионарные лимфатические узлы. Обычно компьютерная томография позволяет определить объем опухоли, ее расположение по отношению к бифуркации трахеи, наличие ателектаза, поражения медиастинальных структур и грудной стенки (Портной Л. М. с соавт. 1991), При компьютерной и ЯМР-томографии можно определить границу проксималыюго распространения опухоли в стенке бронха, что недоступно при бронхоскопии. Чувствительность и специфичность компьютерной и ЯМР-томографни составляет 50—90 %.
г-адионуклидные исследования с Ga- цитратом могут оказаться полезными в дифференциальной диагностике злокачественной опухоли и неопухолевых заболеваний легких, состояния внутригрудных лимфатических узлов.
Медиастиноскопия — метод исследования, позволяющий произвес-ти осмотр переднего средостения с помощью специального инструмен-та — медиастиноскопа — и взятие материала биопсийными щипцами. Медиастиноскопия выполняется в операционной под интубационным каркозом в положении больного на спине с валиком под плечами (рис. 24). В последние годы это исследование применяется редко.
|
Рис. 24. Медиастиноскопия: а— медиастиноскоп; б — схема исследования; в — общий вид исследования (вид сбоку) |
Пневмомедиастиноскопия — рентгенологическое исследование, основанное на контрастировании органов средостения путем введения газа в его клетчатку. Введение в медиастинальную клетчатку газа позволяет отделить контуры органов и патологических образований средостения, уточнить их расположение.
Показанием к пневмомедиастинографии являются трудности определения на основании обычных рентгенологических исследований локализации опухолей и других образований в средостении и в смежных с ним органах и полостях. Противопоказания — воспалительный процесс в средостении, значительное сдавление верхней полой вены, выраженная сердечно-легочная недостаточность, инфаркт миокарда.
При пневмомедиастинографии газ вводится непосредственно в клетчатку средостения загрудинным, подмечевидным, межреберно-загрудин-ным способами (рис. 25). В клетчатку средостения вначале вводится 40—50 мл 0,25 % раствора новокаина, а затем медленно, в течение 10-15 мин. — 300—400 мл кислорода. Через 40—50 мин. выполняются рентгенограммы грудной клетки. О расположении образования в средостении свидетельствуют окаймление его газом со всех сторон, отделение от тени сердца и диафрагмы, наличие полоски газа между наружным контуром образования и медиастинальной плеврой. Смещение образования кнаружи вместе с медиальной частью легкого без окаймления его газом со всех сторон характерно для опухоли легкого.
|
Рис. 25. Способы наложения пневмомедиастинума (схематическое изображение мест прокола грудной стенки и направления иглы при введении газа): а, б — парастернальный метод Розенштрауха — Эндера; в — ретромандибулярный метод Кондорелли — Казанского; г — субксифоидалъный метод Бальма — Тевене в модификации Кривенко |
Пункционная биопсия пальпируемых периферических лимфатических узлов при раке легкого позволяет верифицировать метастазиро-вание у 60—70 % больных. При отрицательных результатах пункцион-ной биопсии в 15—30 % наблюдений информативной оказывается пре-скаленная биопсия.
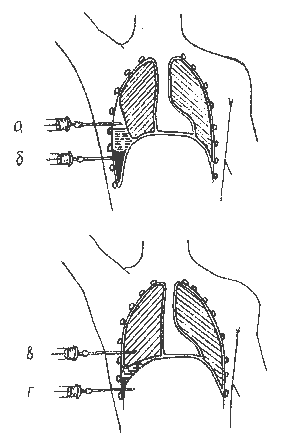
Плевральная пункция является важнейшим диагностическим методом, позволяющим судить о наличии и характере выпота (рис. 26, 27). Осадок плевральной жидкости исследуют цитологически на наличие опухолевых клеток.
|
Рис. 26. Диагностическая пункция плевральной полости закрытой системой со шприцем или аппаратом для отсасывания |
|
Рис. 27. Причины неудач плевральных пункций (по В. И. Колесову): а — игла проведена выше уровня жидкости; б — игла попала в спайки между листками плевры реберно-диафрагмального синуса; в — игла прошла над выпотом в ткань легкого; г -- через диафрагму игла прошла в брюшную полость |
Торакоскопия — метод эндоскопического исследования плевралькои полости. Показанием к диагностической торакоскопии являются заболевания плевры неясной природы, а также субплевральные изменения в легочной ткани. Манипуляция осуществляется под местной анестезией с проколом грудной стенки специальным троакаром или через дренажную трубку (рис. 28). При отсутствии свободной плевральной полости пред-^рительно накладывается искусственный пневмоторакс. Введенным через троакар или дренажную трубку торакоскопом последовательно осма тривают плевральную полость, осуществляют биопсию, а также необхо димые лечебные мероприятия.
|
Рис. 28. Схема способов введения торакофиброскопа: 1 — через дренажную трубку; 2 — непосредственно через прокол грудной клетки |
Иммунологические методы диагностики находят пока ограниченно клиническое применение. Определенную практическую значимость име ет определение маркеров опухолевого роста: раково-эмбрионального ан тигена, нейрон-специфической енолазы, трансферрина. По нашим данным, в комплексной диагностике рака легкого можно эффективно использовать кожную реакцию ГЗТ с аутологичными модифицированными лимфоцитами и диагностический тест на опухолевый рост (РО-тест).
Завершающим этапом комплексного исследования является диагностическая торакотомия, удельный вес которой составляет 7—22 i° ко всем торакотомиям, выполняемым по поводу рака легкого (Трахтен-берг А. X., 1987).
Дифференциальная диагностика проводится с затянувшейся пнемонией, хроническими воспалительными процессами, доброкачественными опухолями, абсцессом, туберкулезом и кистами легких, инородны телами бронхов.
Дифференциально-диагностические признаки очаговой пневмонии и периферического рака легкого представлены в табл. 8 (Бакулин М. П., Потапова И. А., 1995).
Таблица. 8
Дифференциальная диагностика очаговой пневмонии и периферического рака легкого
Признаки |
Очаговая пневмония |
Периферический рак |
Возраст |
В любом возрасте |
Чаще в возрасте старше 50 лет |
Пол |
Одинаково часто у мужчин и женщин |
Чаще у мужчин |
Начало заболевания |
Как правило, острое с повышением температуры |
Обычно бессимптомное |
Кашель |
В начале заболевания может отсутствовать |
Часто отсутствует |
Одышка |
При обширном поражении легочной ткани |
Как правило, отсутствует |
Кровохарканье |
Редко |
Редко |
Боли в грудной клетке |
Возникают при вовлечении в процесс плевры |
Могут быть |
Признаки интоксикации |
Мало выражены |
Длительное время отсутствуют |
Аускультативные и перкуторные данные |
Выражены ярко (изменения дыхания, влажные хрипы) |
Часто отсутствуют |
Лабораторные данные |
Лейкоцитоз и ускоренная СОЭ нормализуются после разрешения процесса |
Нередко необъяснимый лейкоцитоз и ускоренная СОЭ |
Рентгенологические данные |
Воспалительные изменения выражены резко, чаще поражается нижняя доля. Очаговые тени однородные, границы расплывчаты, имеется нечеткость усиления легочного рисунка. Имеются различия в зависимости от этиологического фактора |
В начальном периоде заболевания тень опухоли малоинтенсивна, контуры нечеткие и имеют короткие линейные тени, уходящие в окружающую легочную ткань («усики») |
Эффект антибактериальной терапии |
Выражен, обратное развитие процесса через 9—12 дней |
Отсутствует или имеется ложноположительная динамика |
Абсцесс легкого представляет собой ограниченное, локальное нагноение с образованием полости в паренхиме легкого. В большинстве случаев заболевание начинается остро с повышения температуры до фебриль-ной, которое сопровождается сильным ознобом, болями в грудной клетке на стороне поражения, кашлем. Кашель в начале заболевания сухой или с незначительным количеством слизисто-гнойной мокроты. В дальнейшем кашель становится самым постоянным и характерным проявлением заболевания. Больные начинают выделять гнойную мокроту, которая часто имеет неприятный запах, иногда с примесью крови. Количество мокроты колеблется в значительных пределах — от 50—100 до 500 мл и более в сутки.
Форма абсцесса легких зависит от стадии заболевания. Более или менее правильную форму имеют старые абсцессы. Опыт показывает, что наличие округлой полости с горизонтальным уровнем жидкости свидетельствует об остром процессе. Хронический абсцесс, как правило, приобретает неправильную конфигурацию с множественными выступами и карманами, располагающимися в разных плоскостях. В связи с этим нередко многокамерный хронический абсцесс или ложная киста представляются на томограммах в виде отдельных, рядом расположенных полостей.
Из доброкачественных опухолей легких достаточно часто (до 50 % всех доброкачественных новообразований) встречаются гамартомы. Чаще всего в составе гамартомы преобладает хрящевая ткань (гамартохон-дромы); реже встречаются гамартомы, содержащие другие ткани, например, жировую (липогамартохондромы), фиброзную (фиброгамартомы, фиброгамартохондромы) и т. п.
Обычно это одиночные, реже множественные, плотные округлые образования со слегка бугристой поверхностью, размерами от 0,5 до 5 см. Гамартома не склонна к экспансивному росту, хотя иногда с годами обнаруживается тенденция к медленному ее увеличению. Чаще всего образование располагается в толще легочной ткани, ближе к висцеральной плевре. Если гамартома локализуется на внутренней поверхности бронхов, то может привести к гиповентиляции, ателектазу и вторичному нагноительному процессу.
Патогномоничным рентгенологическим признаком гамартомы и других доброкачественных опухолей легких являются четкость контуров и отсутствие заметного увеличения при повторных исследованиях. Диагноз может быть уточнен пункционной биопсией через грудную клетку, а при эндобронхиальных опухолях — с помощью бронхоскопии и биопсии.
Киста легкого (бронхогенная киста, истинная киста легкого) представляет собой полость в легком, по форме приближающуюся к шаровидной, выстланную эпителием, продуцирующую слизистый секрет, в результате чего киста постепенно увеличивается в размерах. При нагноении содержимого кисты возникает сообщение полости с бронхиальным деревом, киста частично или полностью опорожняется, и в дальнейшем в ней течет периодически обостряющийся инфекционный процесс.
Киста, не осложненная инфекцией и не сообщающаяся с бронхом, как правило, бессимптомна. Обострение проявляется признаками нерезко выраженного хронического нагноительного процесса (кашель со слизис-то-гнойной мокротой, периодические обострения с лихорадкой и т. д.). Рентгенологически до прорыва в бронх определяется округлая тень с четкими контурами, после прорыва — круглая тонкостенная полость с горизонтальным уровнем жидкости. В периоды обострения количество жидкости в кисте увеличивается, контур утолщается за счет перифокальной инфильтрации. При бронхографии бронхи вокруг кисты мало изменены, раздвинуты патологическим образованием, полость кисты контрастиру-ется редко.
Большое практическое значение имеет дифференциальная диагностика туберкулом с периферическим раком легкого. Туберкулома представляет собой форму туберкулеза, для которой характерно наличие инкапсулированного казеозного очага в легком величиной 1—1,5 см и больше в диаметре. На рентгенограммах туберкуломы выявляются в виде тени округлой формы с четкими контурами.
Туберкуломы в течение многих лет могут не прогрессировать и не проявляться симптомами интоксикации. Имеются туберкуломы с прогрессирующим течением, чаще это фокусы более 3—4 см в диаметре. При обострении могут быть синдром интоксикации, кашель, кровохарканье. Рентгенологически в округлом фокусе определяется серповидное просветление за счет распада, иногда — перифокальное воспаление и не-оольшое количество бронхогенных очагов. У таких больных обнаруживайся микобактерии туберкулеза в мокроте.
Наличие полости распада облегчает распознавание этих двух заболевании. Такие признаки, как распад небольшого (до 3 см) шаровидного образования, щелевидная, правильно-круглая или овальная форма полости с гладкими, довольно четко очерченными стенками, расположение полости у нижнего полюса образования и обнаружение на томограммах хорошо сформированного секвестра или глыбок извести в полости распада, известь в стенке патологического очага и свежие туберкулезные изменения в том же сегменте, дают основание высказываться в пользу туберку ломы.
В то же время значительные размеры (более 5 см) самого образова ния с большой полостью распада, с горизонтальным уровнем жидкосп или без нее, нечеткость и подрытость внутренних контуров полости рас пада, вхождение бронхов в патологическое образование и обрыв из в большинстве случаев характерны для периферического рака с распадом. Важное значение имеет цитологическое исследование мокроты, при котором довольно часто выявляются раковые клетки.
Инородные тела бронхов могут симулировать центральный рак легкого. Чаще всего они попадают в правый стволовой и нижнедолевой бронхи, вызывая их частичную или полную обтурацию. Если инородное тело не элиминируется естественным путем в результате приступа кашля, оно фиксируется в просвете бронха из-за воспалительного отека слизистой оболочки и развития в окружности грануляций. При этом нарушение проходимости бронха усугубляется, а дистальнее места закупорки развиваются обтурационный ателектаз и воспалительный процесс, которые могут привести к абсцедированию в легочной паренхиме.
Рентгеноконтрастные инородные тела без труда выявляются при рентгенографии. Участок (доля) легкого дистальнее обтурации обычно уменьшен в объеме, прозрачность его снижена. Инородные тела бронхов относительно легко идентифицируются при бронхоскопии.
Диагностика давно аспирированных инородных тел бронхов, даже при бронхологическом обследовании, вызывает порой значительные затруднения. При длительном пребывании в бронхе инородное тело инкапсулируется, вокруг него разрастаются грануляции, напоминающие при бронхоскопии опухолевую ткань. В связи с этим важное дифференциально-диагностическое значение имеют рентгенологическое исследование и бронхоскопия (иногда повторная) с обязательной щипцовой биопсией.