
3 курс / Общая хирургия и оперативная хирургия / Хирургическое_лечение_послеоперационного_перитонита_Каншин_Н_Н_
.pdfследующих правил.
1.Хирургический доступ и при послеоперационном перитоните, как правило, должен быть срединным.
2.Применение при лечении перитонита марлевых тампонов (кроме использования их с гемостатической целью) при наличии силиконовых дренажей и современных «послеоперационных» отсасывателей с регулируемой степенью разрежения (в крайнем случае, аквариумных виброкомпрессоров, переоборудованных в виброотсасыватели), следует признать почти анахронизмом.
При всех операциях по поводу перитонита сразу же после вскрытия брюшной полости и затем многократно по ходу вмешательства тщательно аспирируют жидкое содержимое из брюшной полости (не травмируя кишечные петли грубым осушением марлевыми салфетками!) и промывают индифферентными стерильными растворами. Применение относительно дорогостоящих антисептических растворов целесообразно в виде последних порций в конце каждого промывания и перед закрытием лапаротомной раны.
При промываниях удаляют все легко отделяемые от кишечных петель, от брыжеек и от париетальной брюшины напластования фибрина, содержащие большое количество патогенной микрофлоры. Что касается прочно фиксированных наслоений фибрина, то при релапаротомиях мы неоднократно убеждались, что они способны самостоятельно лизироваться на протяжении первых двух-трех дней после операции.
По методам и техническим приемам хирургического лечения послеоперационного перитонита невозможно дать исчерпывающие однозначные рекомендации «на все случаи жизни». Наибольшие трудности, требующие нестандартного выхода из сложного положения, обычно возникают при выборе способа ликвидации источника перитонита, которым чаще всего оказывается дефект стенки полых органов брюшной полости (несостоятельность швов, незамеченное при предшествовавшей операции повреждение, перфорация острой язвы). Рассмотрим возможные способы устранения источника послеоперационного перитонита, вызванного несостоятельностью швов на различных уровнях пишевариельного тракта (начиная с пищеводно-тонко-кишечного анастомоза).
Несостоятельность швов пищеводно-кишечного анастомоза
При опухолевых поражениях желудка из-за преобладания в настоящее время инфильтративно растущих низко-дифференцированных карцином наиболее часто бывает показано выполнение не парциальной резекции желудка, а тотальной гастрэктомии в сочетании с обширной лимфодиссекцией. За исключением Москвы и крупных адми-
нистративных центров России эту операцию во многих регионах даже и в настоящее время приходится выполнять в обычных хирургических, а не в специализированных онкологических стационарах. При этом недостаточный опыт рядовых хирургов, относительно редко выполняющих наложение пищеводных анастомозов, способствует возникновению несостоятельности пищеводно-тонкокишечного соустья.
Н.М.Кузин, О.С.Шкроб и Л.В.Успенский в статье, посвященной гастрэктомиям (1992), указывают, что в их клинике «послеоперационная летальность в значительной мере определялась квалификацией хирурга и составляла в группе больных, оперированных более квалифицированными хирургами, 0 — 3 %, в то время как в группе оперированных менее квалифицированными хирургами — 20%».
Вместе с тем формирование даже в труднодоступных анатомических областях вполне надежного механического компрессионного анастомоза новым отечественным сшивающим аппаратом многоразового использования АСК-22 (с мягкими сдавливающими элементами диаметром 22 мм) при пунктуальном соблюдении весьма несложных правил могут осуществлять хирурги не обязательно самой высокой квалификации.
Использование аппарата АСК, позволяя резко снизить опасность гастрэктомии, уменьшило бы также и количество отказов в помощи больным, у которых показана и технически выполнима радикальная операция. Однако использование данного аппарата (как и аппарата АКА-2) нежелательно при выраженном спаечном процессе в брюшной полости, способном затруднить миграцию сдавливающих элементов по тонкой кишке.
Наиболее «физиологичной», предотвращающей развитие в последующем рефлюкс-эзофагита, является гастрэктомия с использованием У-образной петли по Ру. Еще в 1990 г Herberer с соавт. сообщили, что, согласно данным анкетирования 62 центров в Европе, 90% специалистов завершают гастрэктомию анастомозированием пищевода с кишечной петлей по Ру. Именно такой тип завершающего этапа операции мы успешно используем, применяя механическое компрессионное анастомозирование с помощью аппарата АСК. При этом всегда выполняем сагиттальную диафрагмотомию по А. Г. Савиных, позволяющую анастомозу сместиться из брюшной полости в заднее средостение.
Однако большинству отечественных хирургов в различных регионах страны приводится формировать пищеводно-кишечное соустье вручную. В этом случае, как уже указывалось выше, чем реже хирург выполняет такую операцию, тем выше риск развития несостоятельности анастомоза.
Рис. 13 иллюстрирует нашу тактику, дающую возможность в значительной части случаев справиться с этим грозным осложнением.
medwedi.ru

Рис. 13. Схема дренирования при несостоятельности пищеводно-кишечного анастомоза, сформированного с использованием кишечной петли по Ру
При релапаротомии к зоне несостоятельного пищеводно-кишечного анастомоза паравульнарно устанавливают «неприсасывающуюся» двухканальную дренажную трубку и, кроме того, через отдельный разрез выводят на переднюю брюшную стенку в виде «бесшовной» петлевой энтеростомы участок тонкой кишки выше У-образного Ру-анастомоза. При выраженном гнойном перитоните желательно выведение не петлевой стомы, а двух концевых энтеростом.
Завершая операцию по поводу несостоятельности пищеводного анастомоза лапаротомную рану (после тщательного многократного промывания брюшной полости и дополнительного дренирования) при тяжелом распространенном перитоните можно ушить только кожными швами (над продольным сквозным перфорированным дренажом, о чем более подробно будет сказано ниже).
По приводящему колену выведенной кишечной петли внутрипросветно (почти до уровня пищеводного анастомоза) заводят относительно мягкую широкую трубку (например, катетер Пеццера с иссеченным «донышком» его раструба) для декомпрессии и оттока по ней непроизвольно проглатываемой больным слюны. В отводящую петлю устанавливают мягкую трубку (максимально широкий катетер Фолея с заполненным воздухом баллоном) для энтерального кормления.
Жесткий стержень, подведенный под кишечную петлю, не удаляют до полного срастания кишки с тканями брюшной стенки.
После заживления несостоятельного анастомоза, подтвержденного как клинически, так и рентгенологически (отсутствие затекания жидкого контрастного вещества за контуры пищеводно-кишечного соустья), трубки удаляют и ликвидируют энтеростому путем экономной резекции кишки с наложением межкишечного анастомоза.

В |
случаях |
развития |
несостоятельности |
(менее |
физиологичного!) |
пищеводно-кишечного |
анастомоза, |
наложенного конец |
в бок с |
использованием |
|
брауновского межкишечного соустья, может быть применена схема дренирования, указанная на рис. 14.
Рис. 14. Дренирование при несостоятельности пищеводно-кишечного анастомоза, наложенного конец в бок с брауновским соустьем. При выраженном гнойном перитоните следует выводить не петлевую стому, а две концевые энтеростомы
Несостоятельность желудочно-кишечного анастомоза
При дистальной резекции желудка несостоятельность желудочно-кишечного анастомоза развивается несравненно реже, чем несостоятельность культи двенадцатиперстной кишки, но все же и она периодически наблюдается в хирургической практике (обычно при нарушении техники наложения швов).
Вслучаях ранней диагностики несостоятельности (до развития выраженного перитонита) некоторые авторы рекомендуют выполнять ререзекцию. Однако столь ранние релапаротомии, позволяющие выполнить данное вмешательство, в хирургической практике являются редкостью. Вместо ререзекции в такой ситуации можно ограничиться дренированием по схеме, представленной на рис. 15.
Вусловиях развившегося перитонита можно рекомендовать следующую «щадящую» тактику. Через дефект, обнаруженный в анастомозе (обычно речь идет о передней стенке соустья) следует завести в приводящую петлю тонкой кишки «неприсасывающуюся» двухпросветную силиконовую трубку таким образом, чтобы 2-3
medwedi.ru

боковых отверстия находились также и в культе желудка (рис. 16).
Рис. 15. Дренирование при частичной несостоятельности желудочно-кишечного анастомоза в период до выраженного развития перитонита
Рис. 16. Возможный вариант дренирования при несостоятельности желудочно-кишечного анастомоза в условиях выраженного гнойного перитонита.
В послеоперационном периоде при таком расположении «активного» дренажа постоянная аспирация «в струе воздуха» будет удалять в банку-сборник отделяемое как из приводящей петли тонкой кишки, так и из культи желудка.
Чтобы дренажная трубка не сместилась, ее фиксируют к краю дефекта в анастомозе, накладывая одновременно на анастомоз «подкрепляющие» швы.
Трубку выводят наружу через прокол передней брюшной стенки и надежно фиксируют, обвязывая прочной нитью кожного шва.
На «ответственные» дренажи мы помещаем тугой хомутик (короткий отрезок этой же трубки). В случае появившейся наклонности к смещению трубки увеличивается расстояние между передней брюшной стенкой и хомутиком, что служит сигналом к более прочной фиксации трубки
ивозвращению ее в исходное положение.
В45-50 см от несостоятельного анастомоза формируют подвесную компрессионную еюностому на катетере Пеццера по нашей методике (или майделевскую энтеростому) для утилизации аспирируемого химуса и энтерального кормления больного.
После ликвидации перитонита и формирования «прочного» канала вокруг проведенного через культю желудка двухпросветного «аспирирующего» дренажа последний (как и дополнительные дренажи) удаляют, продолжая еще некоторое время осуществлять кормление больного по энтеростоме.
Несостоятельность швов культи двенадцати перстной кишки
К относительно нередким причинам развития послеоперационного перитонита относится несостоятельность культи двенадцатиперстной кишки, возникающая чаще всего после дистальной резекции желудка при язвенной болезни. Предрасполагающим к развитию этого осложнения фактором являются грубые рубцовые изменения стенки двенадцатиперстной кишки.
Вотносительно редких случаях при «точечной» несостоятельности, когда к зоне ушитой культи двенадцатиперстной кишки при операции была подведена и фиксирована в этой области тонким поверхностным швом дренажная трубка (лучше двухканальная, у которой легко можно предупреждать или устранять возможную закупорку фибрином) перитонит может не возникнуть и произойдет самостоятельное заживление.
При подведении «ответственного» дренажа к той или иной области мы обычно стремимся фиксировать его конец в этой зоне тонким поверхностным швом, т.к. при рентгенологическом контроле в послеоперационном периоде неоднократно отмечали, что конец дренажа оказывался совсем не в том месте, куда он был помещен.
Вслучаях развития после резекции желудка выраженных признаков перитонита, необходимо безотлагательно оперировать, используя срединный доступ. При этом следует признать почти аксиомой, что наложение на несостоятельную культю двенадцатиперстной кишки дополнительных швов почти бесперспективно. Швы в условиях нагноения и дуоденостаза могут легко прорезаться.
Лучше не ушивать, а наоборот несколько расширить имеющийся дефект и ввести через него в двенадцатиперстную кишку достаточно широкую трубку, желательно двухканальную неприсасывающуюся для осуществления по ней в послеоперационном
medwedi.ru
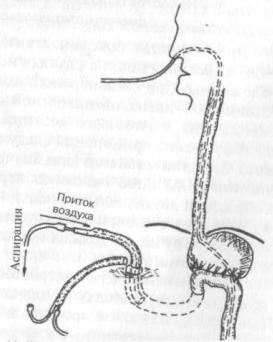
периоде аспирации «в струе воздуха» (рис. 17).
Дополнительная тампонада после установки такого дренажа нежелательна и
способна лишь затянуть процесс выздоровления. |
Вместо нее к культе двенад- |
цатиперстной кишки можно подвести дренажную |
трубку ТММК, фиксировав ее конец в |
таком положении тонким поверхностным швом Для предупреждения смещения трубки.
Рис. 17. Дренирование при несостоятельности культи двенадцатиперстной кишки
Аспирируемое дуоденальное содержимое необходимо утилизировать (сочетая утилизацию химуса с энтеральным зондовым питанием) по достаточно тонкому назоеюнальному зонду, проведенному во время экстренного вмешательства через гастроэнтероанастомоз в отводящую петлю тонкой кишки.
После надежного формирования вокруг дренажа трубчатого хода дренаж из двенадцатиперстной кишки удаляют. Трубчатый свищ быстро закрывается самостоятельно.
Н.А.Ефименко предложил выводить дренаж, установленный в несостоятельную культю двенадцатиперстной кишки, в толще круглой связки печени (после отсечения от печени ее внутренней части), подшивая брюшинные листки связки к культе двенадцатиперстной кишки вокруг дренажа. В дальнейшем (после удаления дренажа) просачивания желчи не наблюдается, и свищевое отверстие быстро заживает.
Несостоятельность швов боковой стенки двенадцатиперстной кишки

При дефектах боковой стенки двенадцатиперстной кишки, возникающих в случаях несостоятельности швов, наложенных при свежих ранениях (в том числе интраопе-рационных) двенадцатиперстной кишки, в ранней стадии осложнения, вызвавшего местный перитонит, можно получить успех от применения следующей тактики. Ушив дефект дополнительными швами, фиксируют вдоль линии ушитой раны либо сквозную перфорированную трубку, либо конец двухканального «неприсасывающегося» дренажа для осуществления аспирационно-промывного лечения (рис. 18). Трубка не должна находиться в тесном контакте с кишечными швами.
Одновременно через гастростому следует провести в двенадцатиперстную кишку двухканальную «неприсасывающуюся» трубку в целях непрерывной аспирации дуоденального химуса и одновременно также содержимого желудка (при полном временном исключении питания через рот).
Рис. 18. Возможный план дренирования при несостоятельности швов боковой стенки двенадцатиперстной кишки.
Для утилизации дуоденального химуса (в сочетании с полноценным энтеральным питанием) может быть использовано либо формирование подвесной компрессионной еюностомы, либо наложение еюностомы по Майдлю.
Нам удалось получить успех у двух предельно тяжелых больных при обширном дефекте боковой стенки двенадцатиперстной кишки (ушить который в условиях зияющей гнойной срединой лапаротомной раны не представлялось возможным) с помощь следующей тактики. В двенадцатиперстную кишку через такой несформированный
medwedi.ru

свищ в восходящем направлении была заведена двухканальная «неприсасывающаяся» трубка с фиксацией ее швом к стенке кишки. Одновременно через этот широкий свищ в нисходящем (аборальном) направлении был проведен катетер Фолея. В дальнейшем умеренно заполненный воздухом баллон катетера под воздействием перистальтики постепенно увлек конец катетера в тошую кишку (рис. 19).
В послеоперационном периоде постоянная аспирация «в струе воздуха» предотвратила полную потерю дуоденального содержимого и обильное затекание его в брюшную полость, а катетер Фолея дал возможность утилизировать аспирируемый химус (смешивая его с питательными смесями).
Рис. 19. Аспирация и утилизация содержимого двенадцатиперстной кишки через несформированный дуоденальный свищ
В дальнейшем в результате такого метода лечения общее состояние истощенных больных улучшилось и наступившее уменьшение размеров срединной раны позволило извлечь обе трубки из просвета двенадцатиперстной кишки. К зоне свища паравульнарно через прокол брюшной стенки была подведена «неприсасывющаяся» дренажная трубка. Из доступа вне гнойной раны наложена еюностома по Майдлю. Сведены отдельными швами кожные края значительно сузившейся к этому времени срединной раны.
Все это создало условия, необходимые как для заживления раны, так и для превращения несформированного свища в трубчатый свищ, обладающий способностью заживать самостоятельно.
Лечение боковых несформированных свищей двенадцатиперстной кишки чаще всего весьма трудоемко, требует обременительного для персонала ухода и является для хирургов широкой сферой проявления изобретательности.
Вэтой проблеме большое значение приобретает профилактика несостоятельности швов боковой стенки двенадцатиперстной кишки при ее травматических разрывах. Швы в такой ситуации приходится накладывать на «ушибленную» стенку кишки, причем часто в зонах, лишенных серозного покрова, и при «загрязненной» забрюшинной клетчатке. Это резко ухудшает условия заживления и лечение послеоперационного перитонита в случаях развития несостоятельности швов.
С целью повышения надежности швов М.М.Абакумовым и Е.С.Владимировой (1986) разработан малотравматичный оригинальный метод временного выключения двенадцатиперстной кишки из пассажа пищи, не требующий повторного вмешательства для последующего восстановления проходимости. На стенку желудка на уровне привратника накладывают циркулярный шов хромированным кетгутом с умеренным натяжением, блокирующим привратник. Период, на протяжении которого происходит рассасывание кетгута (или полимерной нити с известным сроком рассасывания) должен быть достаточным для заживления ушитой раны двенадцатиперстной кишки. На протяжении этого периода больной получает парэнтеральное питание (если не была наложена еюностома, например по Майдлю).
Несостоятельность швов тонкой кишки
Как уже было отмечено, можно назвать «стандартной» ситуацией развитие послеоперационного перитонита после хирургических вмешательств по поводу спаечной
тонкокишечной непроходимости.
При экстренной операции в процессе выделения из прочных плоскостных сращений петель тонкой кишки хирург при возникающих повреждениях серозной оболочки или же всех слоев кишечной стенки накладывает на эти участки швы. В этих «слабых зонах» вследствие нарушения при илеусе трофики истонченных кишечных стенок в послеоперационном периоде возможно появление сквозного дефекта с истечением кишечного содержимого в брюшную полость.
Вотдельных (весьма редких) случаях подведенный к зоне наложенных швов достаточно широкий дренаж может предупредить развитие перитонита и способствовать переходу несформированного кишечного свища в сформированный трубчатый свищ с последующим самостоятельным излечением.
Развивающийся послеоперационный перитонит при отсутствии подведенной к этой зоне дренажной трубки (или при ее закупорке фибрином) первоначально может
medwedi.ru
