
- •Мероприятия
- •Алгоритм диагностики ИЭ при стационарном лечении представлен в таблице .
- •Мероприятия
- •Особенностью диагностики ИЭ протеза клапана является разделение всех пациентов на 2 группы по наличию инфекционных осложнений в послеоперационном периоде (таблица ).
- •Мероприятия
- •АРИТМОГЕННАЯ ДИСПЛАЗИЯ
- •ПРАВОГО ЖЕЛУДОЧКА

|
Эхокардиография: |
|
|
А. При ИЭЕК – полипозиционная ТТЭхоКГ с проведениемдуп- |
|
|
лексного и триплексного сканирования, использование комбина- |
|
|
ции В-режима с ПВ-, ИД и ЦД-доплером, ЧПЭхоКГ в динамике с |
|
|
частотой, определяемой изменением клинической картины болез- |
|
|
ни при отрицательных результатах ТТЭхоКГГ |
|
|
Б. При ИЭПК – ЧПЭхоКГ в динамике, в зависимости от измене- |
|
|
ния клинической картины болезни и при отсутствии противопока- |
|
|
заний с интервалом в 2-3 дня |
|
|
УЗИ органов брюшной полости: |
|
|
А.Оценка в динамике структуры и размеров селезёнки, печени, |
|
|
почек |
|
|
Б.Определение жидкости в брюшной полости и в малом тазу(по |
|
|
необходимости) |
|
III |
Другие методы инструментального исследования: |
|
|
|
по |
|
А.Рентгенологическое исследование органов грудной клетки |
|
|
показаниям, с учётом изменения клинической картины болезни |
|
|
Б.Электрокардиография в динамике |
|
|
|
|
IV |
Лабораторное исследование: |
|
|
А.Трёхкратное бактериологическое сследование венозной (или |
|
|
артериальной) крови |
|
|
Б.Проведение общеклинических анализов крови и мочи в динами- |
|
|
ке |
|
|
В.Динамический контроль концентрации ЦИК, иммунногобули- |
|
|
нов, АСТ, АЛТ, кретинина, белка и его фракций в крови |
|
|
Г.Оценка свертывающей системы крови по динамике протромби- |
|
|
нового индекса, концентрации фибриногена и тромбоцитов |
|
|
|
|
Особенностью диагностики ИЭ протеза клапана является разделение всех пациентов на 2 группы по наличию инфекционных осложнений в послеоперационном периоде (таблица ).
Таблица . Алгоритм диагностики после кардиохирургической операции
Эта |
|
Мероприятия |
|
пы |
|
|
|
I |
|
Клиническое обследование: |
|
|
А.Динамический контроль за показателями температуры тела, АД, |
||
|
пульса, |
ЧСС, ЧДД, массы тела Б.Ежедневное физикальное обсле о- |
|
|
вание с оценкой: тонов, шумов сердца, признаков активности ИЭ, |
||
|
признаков функционального класса сердечной недостаточности |
||
II |
|
Ультразвуковое исследование: |
|
|
|
Эхокардиография: |
|
|
|
А. Больные без |
Б. Больные с |
|
инфекционных осложнений: |
инфекционными осложнениями: |
|
60

|
ЭхоКГ-мониторинг с исполь- |
ЭхоКГ-мониторинг с использова- |
|
||||
|
зованием ТТЭхоКГ: |
|
нием ТТЭхоКГ и ЧПЭхоКГ для: |
|
|||
|
-оценки сократительной и на- |
- выявления признаков ИЭ |
|
|
|||
|
сосной функции сердца |
|
-оценки сократительной |
способ- |
|
||
|
|
|
|
|
|||
|
-оценки |
функционированияности и насосной функции сердца |
|
||||
|
клапанного протеза |
|
-оценки функционирования кла- |
|
|||
|
-оценки трансклапанного кро- |
|
|||||
|
вотока |
|
|
панного протеза и трансклапанно- |
|
||
|
|
|
|
го кровотока |
|
|
|
|
|
УЗИ органов брюшной полости : |
|
|
|||
|
А. Больные без |
|
Б. Больные с |
|
|
||
|
инфекционных осложнений: |
инфекционными осложнениями: |
|
||||
|
А.Оценка |
по |
показаниямА.Выявление |
признаков |
септиче- |
|
|
|
структуры |
и размеров селеского поражения органов |
|
|
|||
|
зёнки, печени, почек |
|
Б.Определение жидкости в брюш- |
|
|||
|
|
|
|
ной полости и в малом тазу |
|
||
III |
Другие методы инструментального исследования: |
|
по |
||||
|
А.Рентгенологическое исследование органов грудной клетки |
||||||
|
показаниям, с учётом изменения клинической картины болезни |
|
|||||
|
Б.Электрокардиография в динамике |
|
|
|
|||
IV |
|
Лабораторное обследование: |
|
|
|||
|
А. Больные без |
|
Б. Больные с |
|
|
||
|
инфекционных осложнений: |
инфекционными осложнениями: |
|
||||
|
А.Те же исследования, что и |
А.Трёхкратное |
бактериологиче- |
|
|||
|
при стационарном лечении |
ское исследование венозной(или |
|
||||
|
|
|
|
артериальной) крови |
|
|
|
|
|
|
|
Б.Те же исследования, что и при |
|
||
|
|
|
|
стационарном лечении |
|
|
|
Во время амбулаторного обследования необходимо обращать особое внимание на выявление характерных клинических признаков ИЭ: шумов сердца при аускультации, немотивированного длительного повышения температуры тела, лихорадки, ознобов, обильных потов, артромиалгий, похудания, петехий, увеличения ЛИИ, СОЭ, гипохромной анемии, лейкоцитоза со сдвигом влево или выраженной лимфопении. По показаниям назначать ЭхоКГ, УЗИ внутренних органов.
При стационарном обследовании следует осуществлять постоянный динамический контроль за показателями температуры тела, артериального давления, пульса, ЧСС, ЧДД и массы тела. При ежедневном физикальном обследовании больных производить оценку динамики шумов сердца, признаков активности инфекционного эндокардита и выраженности сердечной недостаточности. При эхокардиографии ИЭЕК наиболее эффективны полипозиционная ТТЭхоКГ, дуплексное и триплексное сканирование с использованием комбинаций В-режима с постоянноволновым, импульсно-волновым и цветным доплером. При отрица-
61
тельных результатах ТТЭхоКГ целесообразно проведение чреспищеводной ЭхоКГ с частотой, определяемой изменением клинической картины болезни.
Наибольших результатов в диагностике ИЭ протеза клапана можно достичь при ЧПЭхоКГ, которую целесообразно проводить с интервалом в1-3 дня. В ходе УЗИ брюшной полости необходима оценка структуры и размеров селезёнки, печени, почек, определение жидкости в брюшной полости, в малом тазу (по необходимости). Рентгенологическое исследование органов грудной клетки, электрокардиографию проводят по показаниям, с учётом изменений в клинической картине болезни.
При лабораторном исследовании решающее значение имеет трёхкратное бактериологическое исследование венозной (артериальной) крови. Оценивают результаты общеклинических анализов крови, мочи в динамике. Осуществляют контроль за концентрацией ЦИК, иммунногобулинов, АСТ, АЛТ, креатинина, белка, его фракций в крови. Оценку свертывающей системы крови можно проводить по показателю протромбинового индекса, концентрации фибриногена, тромбоцитов крови.
Особенностью диагностики ИЭПК после хирургической коррекции пороков сердца является разделение больных на2 группы по наличию инфекционных осложнений в послеоперационном периоде. В группе больных без инфекционных осложнений проводится динамическое наблюдение и обследование, сходное с таковым при стационарном лечении. Во 2 группе необходим ЭхоКГмониторинг с использованием ТТЭхоКГ и ЧПЭхоКГ для раннего выявления признаков ИЭПК: микробных вегетаций, абсцессов сердца, выраженной регургитации на клапанах и парапротезных фистулах, признаков “отрыва” и тромбоза протеза клапана, парапротезных фистул. При проведении ЭхоКГ производят оценку функционирования искусственного клапана, трансклапанного кровотока, сократительной способности и насосной функции ЛЖ. В ходе УЗИ внутренних органов регистрируют признаки септического поражения печени, селезёнки, почек. С учётом изменений в клинической картине болезни проводят рентгенологическое исследование органов грудной клетки и электрокардиографию. Обязательным является бактериологическое исследование крови.
1.10. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Перечень заболеваний, с которыми приходится дифференцировать ИЭ на ранних стадиях заболевания, чрезвычайно широк. Дифференциальный диагноз проводится с заболеваниями (синдромами), наиболее важными из которых являются: лихорадка неясной этиологии, ревматоидный артрит с системными проявлениями, острая ревматическая лихорадка, системная красная волчанка, узелковый полиартериит, неспецифический аортоартериит, антифософолипидный синдром, инфекционные заболевания, протекающие с лихорадкой, сыпью и спленомегалией (генерализованная форма сальмонеллёза, бруцеллёз), злокачественные новообразования (неходжинские лимфомы, лимфогранулематоз), сепсис и многие.
62
Инфекционный эндокардит должен быть включен в алгоритм диагностического поиска у всех больных с ЛНЭ. Лихорадка неясной этиологии является клиническим синдромом, основным проявлением которого является повышение температуры тела, причину которой установить не удаётся. Для ЛНЭ характерен четырёхкратный (или более) подъём температуры свыше 38,3°С в течение 3 недель.
Инфекционные заболевания являются наиболее частой причиной ЛНЭ (23-36 %), вклад системных васкулитов остается прежним(20-28 %). Доля онкологических заболеваний и системных васкулитов уменьшилась до7-31 %. В последние десятилетия количество ИЭ, абсцессов брюшной полости и заболеваний гепатобилиарной зоны в структуре ЛНЭ существенно снизилось, а туберкулёза и цитомегаловирусной инфекции увеличилось. Основными причинами ЛНЭ являются туберкулёз, гнойный холецистохолангит, пиелонефрит, абсцессы брюшной полости, септический тромбофлебит вен таза, инфекции вызванные вирусами (цитомегаловирусом, вирусом Эпштейна-Барра, ВИЧ), лимфомы, лейкемия, метастазы рака яичников.
Системная красная волчанка, ревматоидный артрит, заболевания соединительной ткани, перемежающийся артериит, ювенильный ревматоидный артрит у взрослых (болезнь Стилла) и васкулиты могут протекать под видом ЛНЭ. Причинами ЛНЭ (17-24 %) могут быть лекарственная лихорадка, тромбоэмболия лёгочной артерии, воспалительные заболевания тонкой кишки, саркоидоз. У взрослых в10 % случаев причина ЛНЭ остается невыясненной. Наиболее частыми причинами ЛНЭ у людей пожилого возраста являются лейкемия, лимфомы, абсцессы, туберкулёз и артериит височных артерий.
Разнообразие причин ЛНЭ приводит к необходимости детального обследования пациентов. Для дифференциального диагноза важны подробный сбор анамнеза, выявление лабораторных маркеров воспаления, применение ультразвукового исследования, компьютерной и магнитно-резонансной томографии. Значение рентгеноконтрастных и изотопных методов несколько снизилось. Серологические лабораторные исследования позволяют диагностировать инфекционные заболевания. До настоящего времени нет данных о применении для диагностики ЛНЭ полимеразной цепной реакции, которая широко используется в диагностике вирусных инфекции и туберкулёза.
Трудности в дифференциальной диагностике между ИЭ и системными заболеваниями соединительной ткани определяются поражением сосудов и развитием панартериита. Примером этого может служить ОРЛ, которая характеризуется поражением суставов, формированием пороков сердца. Проблема ранней диагностики ОРЛ в последние несколько десятилетий связана с тем, что не всегда развивается полный симптомокомплекс заболевания. Нередко наблюдается изолированное поражение сердца или суставов. После первых атак развиваются полиартриты, после повторных - артралгии. Уменьшилась частота рецидивов заболевания. Тем не менее, ОРЛ чаще развивается у подростков и молодых людей. Для неё характерны асимметричные мигрирующие полиартриты, вальвулит, поражение миокарда, нарушение проводимости и ритма сердца. Повышение титра антител к бетта-гемолитическому стрептококку характерно для ОРЛ,
63
так как возбудителем ИЭ является зеленящий стрептококк. Однако некоторые признаки этих заболеваний в виде лихорадки, патологии суставов и сердца, при отсутствии проявлений ТЭО и МВ на клапанах сердца, определяют актуальность дифференциального диагноза.
Высокочувствительными признаками ОРЛ являются: молодой возраст больных, поражение миокарда, нарушение ритма и проводимости, кольцевая эритема, повышение титра антистрептококковых антител. Для ИЭ характерны множественные ТЭО, гепатоспленомегалия, пневмония, плевриты, септическое и/или иммуннокомплексное поражение печени, почек. Определяется выраженный лейкоцитоз, гипохромная анемия, значительное увеличение концентрации иммуноглобулинов, ЦИК в крови.
Эхокардиографические признаки поражения сердца представлены МВ, регургитацией, перфорацией и/или отрывом створок клапанов, абсцессами миокарда. В ходе УЗИ органов брюшной полости определяются признаки ин- фекционно-токсического гепатита, спленомегалии, нефрита. В состав положительной гемокультуры чаще входят золотистый, эпидермальный стафилококк, зеленящий стрептококк, энтерококки, грибы рода Candida, Aspergillus.
Среди заболеваний соединительной ткани, с которыми необходимо проводить дифференциальный диагноз, важное место занимает РА с системными
проявлениями. Для этого заболевания характерно развитие -эрозивно деструктивных поражений суставов и ревматоидного эндокардита(50-60 %).
Для подострого ИЭ характерно развитие иммуннокомплексной патологии, также поражение опорно-двигательного аппарата(23-60 %), проявляющееся артралгиями, артритами, тендинитами, энтезопатиями, дисцитом поясничного отдела позвоночника. В 40-50 % случаев клиническое течение РА проявляется гектической лихорадкой, повреждением клапанов, нарушением ритма и проводимости сердца.
Однако у большинства больных РА с недостаточностью АК и МК заболевание имеет бессимптомное и относительно благоприятное клиническое течение. Для системных проявлений РА специфичны фиброзирующий альвеолит, лимфаденопатия, аутоиммунный тиреоидит, синдром Рейно, ревматоидные узлы, синдром Шегрена, которые не встречаются при ИЭ. Тем не менее, проведение дифференциального диагноза между РА и ИЭ остаётся достаточно трудной задачей.
Сходство клинических и лабораторных проявлений ИЭ и СКВ значительно затрудняет проведение дифференциальной диагностики. С одинаковой частотой встречаются лихорадка, полисерозит, миокардит, васкулиты, гломерулонефрит. В случае формирования (30-45 %) тромботического неинфекционного
эндокардита возникают затруднения при трактовке ультразвуковой картины поражения клапанов. Тем не менее, при ИЭ чаще развивается деструктивная пневмония, а при СКВ - сосудистые поражения лёгких в виде пульмонитов. Отсутствие выраженной деструкции клапанов и регургитации, наличие отрицательной гемокультуры и положительного эффекта от применения преднизолона и цитостатиков подтверждает СКВ.
64
Вклинической практике могут быть полезны диагностические критерии СКВ, разработанные Американской ревматологической ассоциацией. В состав критериев СКВ вошли: LE-клетки, антинуклеарные антитела, эритема на лице (в виде бабочки), дискоидная волчанка, фотосенсибилизация, язвы в полости рта, артрит, серозит, поражение почек с протеинурией до0,5 г/сут, неврологи-
ческие нарушения (судороги или психоз), изменения крови (гемолитическая анемия, уменьшение количества лейкоцитов до4*109 /л, тромбоцитов - до 100*103 /л, лимфопения в двух и более пробах крови). Наличие любых 4-х критериев подтверждает диагноз заболевания. Верификация затруднена в случае атипичного течения (сочетанного или пограничного системными заболеваниями соединительной ткани), а также на ранней стадии развития СКВ.
Определенные проблемы могут возникать при дифференциальной диагностике ИЭ и неспецифического аортоартериита(болезни Такаясу), протекающего с формированием недостаточности АК, обусловленной дилатацией аорты. Последнему чаще свойственны преходящие парестезии. Выявляются перемежающаяся хромота у молодых женщин, сосудистые шумы, асимметрия или отсутствие пульса (чаще в зоне локтевой, лучевой и сонной артерии), различия АД на конечностях. Для верификации аортоартериита необходимы данные ультразвукового сканирования сосудов, контрастной ангиографии.
Достаточно сложен дифференциальный диагноз ИЭ со злокачественными новообразованиями, особенно у людей пожилого возраста. Высокая лихорадка часто отмечается при гипернефроме, опухолях толстого кишечника, поджелудочной железы. В то же время у пожилых людей нередко встречается грубый систолический шум митральной регургитации как следствие хронической ишемической болезни сердца. Нередко выслушивается протодиастолический шум аортальной регургитации атеросклеротического генеза. У таких больных при наличии опухоли наблюдается анемия, ускорение СОЭ.
Вподобных ситуациях, прежде чем остановиться на диагнозе ИЭ, необходимо искать опухоль, применяя все современные диагностические методы. Следует иметь в виду, что у больных пожилого и старческого возраста возможно сочетание ИЭ и опухоли.
Значительные трудности представляет дифференциальная диагностика ИЭ и хронического пиелонефрита в стадии обострения, особенно у пожилых больных. Развитие пиелонефрита с характерной клинической картиной(лихорадка с ознобом, анемия, ускорение СОЭ, иногда - бактериемия) может наводить на мысль о наличии ИЭ с вовлечением в процесс почек. С другой стороны, у больных пиелонефритом возможно развитие ИЭ, вызванного микрофлорой, наиболее часто встречающейся при инфекциях мочевыводящих путей(кишечная палочка, протей, энтерококки).
Нередко приходится проводить дифференциальный диагноз между ИЭ и НТЭ при вторичном АФЛС, развивающемся у больных СКВ, УП, подагрой. Формирование НТЭ при этих заболеваниях связано с образованием антител к эндотелию. Бывает трудно отдифференцировать ИЭ от УП при наличии выраженной лихорадки, суставного синдрома, поражения почек и кожи.
65
Однако для УП характерно развитие асимметричного полиневрита, поражения почек с формированием микроаневризм и артериальной гипертензии, ишемических поражений конечностей(сетчатое ливедо, дигитальный артериит), мозга (ишемический инсульт) и желудочно-кишечного тракта (с развитием кишечной непроходимости).
Из группы заболеваний с НТЭ следует исключать первичный АФЛС, развивающийся в результате аутоиммунных реакций к фосфолипидам эндотелия, мембраны эритроцитов и нервных клеток. Характерными проявлениями АФЛС являются: сетчатое ливедо, тромбофлебит поверхностных и (или) глубоких вен, тромбозы и тромбоэмболии лёгочной артерии, церебральных сосудов и коронарных артерий; наличие нескольких выкидышей в анамнезе. Лабораторные показатели АФЛС: тромбоцитопения, Кумбс-положительная гемолитическая анемия, нарушение липидного обмена, антитела к кардиолипину, фосфолипидам, волчаночный антикоагулянт, антинуклеарный фактор.
К критериям определённого АФЛС относят: рецидивирующие спонтанные аборты у женщин молодого возраста, множественные и рецидивирующие венозные тромбозы, артериальные окклюзии, язвы ног, сетчатое ливедо, гемолитическую анемию, тромбоцитопению, увеличение концентрации антител к фосфолипидам иммуноглобулинов G или М более чем на пять стандартных отклонений от нормы.
Впрактике врача необходимо проводить дифференциальный диагноз ИЭ
сНТЭ при злокачественных опухолях. Разработаны дифференциальнодиагностические признаки ИЭ и заболеваний с формированием НТЭ(таблица
17).
Таблица 17. Дифференциально-диагностические признаки ИЭ и НТЭ
Признаки |
|
Инфекционный |
Н Т Э |
|
|
|||
|
|
|
эндокардит |
|
|
|
||
Поражение |
|
сосу- |
Артериальные |
Венозный и артери- |
|
|
||
дов |
|
|
эмболии |
альный тромбозы |
|
|
||
Сетчатое ливедо |
|
Нет |
|
Да |
|
|
||
Наличие |
|
- |
не |
Нет |
|
Да |
|
|
оплазмы |
|
|
|
|
|
|
|
|
Гемокультура |
|
Положительная |
Отрицательная |
|
|
|||
Тромбоцитопения |
|
Нет |
|
Да |
|
|
||
Волчаночный |
ан- |
|
Нет |
|
Да |
|
|
|
тиген |
|
|
|
|
|
|
|
|
Антиядерные |
ан- |
|
Редко |
Часто |
|
|
||
титела |
|
|
|
|
|
|
|
|
Антитела |
к |
кар- |
|
Нет |
|
Да |
|
|
диолипинам |
|
|
|
|
|
|
|
|
Данные |
эхокар- |
Множественные МВ |
Наложения на створ- |
|
||||
диографического |
Выраженная |
регур- |
ках клапанов |
|
|
|||
исследования |
|
гитация |
на |
поражён- |
Незначительная |
ре- |
|
|
|
|
|
ных клапанах |
гургитация |
|
|
||
66
|
Абсцессы |
миокарда, |
Дополнительные |
|
|
|
фиброзного кольца |
Эхо-тени от створок |
|
||
|
Отрывы, |
разрывы, |
клапанов |
|
|
|
перфорации |
створок |
Уплотнение, |
утол- |
|
|
клапанов |
|
щение створок кла- |
|
|
|
|
|
панов |
|
|
При проведении дифференциального диагноза ИЭ с инфекционными заболеваниями, протекающими с лихорадкой, сыпью и спленомегалией, необходимо верифицировать сальмонеллёз и бруцеллёз. Септическая форма сальмонеллёза является наиболее тяжёлой формой заболевания. Характеризуется острым течением, лихорадкой с большими суточными размахами, повторными ознобами и обильным потоотделением. Нередко образуются метастатические гнойные очаги в желчном пузыре, шейных лимфоузлах, головном мозге, реже - в эндокарде, аорте. Диагноз устанавливают при выделении сальмонелл из гноя вторичного очага и/или из крови в первые дни болезни.
Бруцеллёз относится к группе зоонозов с хроническим течением. Характерно хорошее самочувствие у больных бруцеллёзом на фоне высокой лихорадки (до 40-410С), генерализованной лимфаденопатии, выраженной лейкопении, нормальной СОЭ. Главным отличием заболевания является отсутствие метастатических очагов воспаления в органах.
Злокачественные новообразования (лимфомы, лимфогранулематоз) начинаются с гектической лихорадки, ознобов, обильного потоотделения, похудания. Для клиники неходжинских лимфом свойственно одинаково частая лимфаденопатия как всех лимфатических узлов, так и отдельных их групп. Первыми симптомами являются увеличение одной (50 %) или двух (15 %) групп лимфатических узлов, генерализованная лимфаденопатия (12 %), признаки интоксикации (86-94 %). В анализах крови - лейкоцитоз (7,5-11 %) и/или лейкопения (12-20 %), лимфоцитоз (18-22 %), увеличение СОЭ (13,5-32 %). Диагноз верифицируется на основании данных гистологического исследования лимфоузлов.
Диагностическими критериями лимфогранулематоза являются: наличие в лимфатических узлах клеток Березовского-Штейнберга(100 %), первоначальное увеличение лимфатических узлов шеи, средостения, подмышечных ямок (80-90 %), лихорадка волнообразного характера (60-72 %), кожный зуд (33 %), нейтрофилёз с абсолютной лимфоцитопенией (25 %), умеренная нормохромная анемия (8-15 %).
Сепсис характеризуется тяжёлым ациклическим течением, нарастающей гипохромной анемией, неправильной лихорадкой с повторными ознобами и обильным потоотделением, частым развитием септического шока и тромбогеморрагического синдрома (синдрома Мачабели), формированием метастатических (вторичных) очагов воспаления в почках, печени, селезёнки, лёгких. При проведении эхокардиографии МВ и другие признаки поражения эндокарда не выявляются.
Острая ревматическая лихорадка
67

Общими для острой ревматической лихорадки и инфекционного эндокардита признаками являются длительная субфебрильная температура, слабость, потливость, увеличение СОЭ, наличие клапанного порока сердца, динамика кардиальных шумов, свидетельствующая о формировании порока сердца. Проводя дифференциальную диагностику ИЭ и острой ревматической лихорадки, следует использовать диагностические критерии этих заболеваний (таблица 18).
Таблица 18. Критерии Джонса диагностики ревматической лихорадки в модификации Ассоциации ревматологов России (2003)
|
|
|
|
|
|
Данные, подтверждающие |
|
|
|||
Большие критерии |
|
Малые критерии |
|
|
cтрептококковую |
|
|
|
|||
|
|
|
|
|
|
|
инфекцию |
|
|
|
А |
Кардит |
|
Клинические: |
|
|
Позитивная |
|
- |
|
|||
Полиартрит |
|
артралгия, лихорадка |
|
стрептококковая |
культу- |
|
|
||||
Хорея |
|
Лабораторные: |
|
|
ра, |
выделенная из |
зева, |
|
|
||
Кольцевидная эри- |
повышение |
СОЭ, |
С- |
или |
положительный |
тест |
|
|
|||
тема |
|
реактивного белка |
|
быстрого определения А- |
|
|
|||||
Подкожные |
рев- |
Инструментальные: |
уд- |
стрептококкового |
|
анти- |
|
|
|||
матические узелки |
линение интервала PR на |
гена |
|
|
|
|
|||||
|
|
ЭКГ, признаки митраль- |
Повышенные или |
повы- |
|
|
|||||
|
|
ной |
и/или |
аортальнойшающиеся титры |
проти- |
|
|
||||
|
|
регургитации |
при |
доп- |
вострептококковых анти- |
|
|
||||
|
|
плер-ЭхоКГ |
|
|
тел |
|
|
|
|
|
|
Наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документированию подтверждающими предшествующую инфекцию стрептококками группы А, свидетельствуют о высокой вероятности ОРЛ.
Острая ревматическая лихорадкапостинфекционное осложнение -А стрептококкового тонзиллита (ангины) или фарингита в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией в сердечно-сосудистой системе(ревмокардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (эритема, ревматические узелки), развивающееся у предрасположенных лиц, главным образом, молодого возраста (7-15 лет), в связи с аутоиммунным ответом организма на антигены стрептококка А с перекрестной реактивностью со схожими аутоантигенами поражаемых тканей человека. Повторная ревматическая лихорадка рассматривается как новый эпизод острой ревматической лихорадки(но не рецидив первого эпизода), проявляется преимущественно кардитом, реже кардитом и моноартритом, редко - хореей.
Кардит - поражение сердца по типу вальвулита(преимущественно - митрального, реже - аортального клапана), проявляющееся органическим сердечным шумом, возможно в сочетании с миоперикардитом. Симптомы ревматического вальвулита: дующий, связанный с I-м тоном систолический шум апикальной локализации (митральная регургитация); низкочастотный мезодиастолический шум в митральной области; высокочастотный убывающий протодиастолический шум, выслушиваемый вдоль левого края грудины(аортальная ре-
68
гургитация). При отсутствии вальвулита ревматическую природу миоперикардита следует трактовать с большой осторожностью.
Ревматический полиартрит - мигрирующий полиартрит преимущественно крупных и средних суставов (коленных, голеностопных, реже - локтевых, плечевых, лучезапястных). Преобладающая форма поражения в современных условиях - преходящий олигоартрит, реже - моноартрит. Отличается доброкачественным течением, быстрой полной регрессией воспалительных изменений в суставах под влиянием современной противовоспалительной терапии. При стойком симметричном артрите крупных суставов, недостаточном ответе на терапию НПВП, отсутствии четких клинико-инструментальных признаков кардита следует иметь в виду постстрептококковый реактивный артрит.
Ревматическая хорея - поражение нервной системы, характеризующееся развитием пяти синдромов, наблюдающихся в различных сочетаниях: хореические гиперкинезы, мышечная гипотония, расстройства статики, координации, сосудистая дистония, психопатологические явления.
Кольцевидная эритема - бледно-розовые кольцевидные высыпания диаметром от нескольких миллиметров до5-10 см с преимущественной локализацией на туловище, нижней трети рук и ног. Имеет транзиторный мигрирующий характер без зуда, не возвышается над уровнем кожи, бледнеет при надавливании, быстро регрессирует без остаточных явлений(пигментации, шелушения, атрофических изменений).
Подкожные ревматические узелки - округлые, плотные, малоподвижные, безболезненные, быстро возникающие образования различных размеров на разгибательной поверхности суставов, в области лодыжек, ахилловых сухожилий, остистых отростков позвонков, затылочной области gallea aponeurotica с циклом обратного развития от2 недель до 1 месяца. Артралгия - боль в суставе различной интенсивности, не сопровождается болезненностью при пальпации и другими симптомами воспаления.
Ревматическая болезнь сердца - заболевание, характеризующееся поражением сердечных клапанов в виде поствоспалительного краевого фиброза клапанных створок или порока сердца(недостаточность и/или стеноз), сформировавшегося после перенесенной ОРЛ.
Проводя дифференциальную диагностику ОРЛ и ИЭ, следует обратить внимание на наличие характерных для эндокардита признаков: указания на медицинские манипуляции в анамнезе, сопровождающиеся бактериемией; ознобы; быстрое прогрессирование симптоматики имеющегося порока сердца или быстрое формирование нового порока с преобладанием недостаточности клапана; петехии на коже и слизистых; спленомегалия; высокие лабораторные по-
казатели воспалительной активности; обнаружение МВ |
на клапанах при |
|||
ЭхоКГ; отсутствие |
эффекта |
от |
НПВП. Основные |
дифференциально- |
диагностические различия между острой ревматической лихорадкой и ИЭ представлены в таблице 19.
Таблица 19. Дифференциально-диагностические различия между инфекционным эндокардитом и острой ревматической лихорадкой
Дифференциально- |
Инфекционный |
Острая ревматиче- |
69

диагностические |
|
|
эндокардит |
|
|
ская лихорадка |
|
|
||||||
признаки |
|
|
|
|
|
|
|
|
|
|
|
|
||
Возраст |
|
|
|
Обычно 20-50 лет |
|
|
7-14 лет |
|
|
|
|
|||
Пол |
|
|
|
Чаще мужчины |
|
|
|
Чаще женщины |
|
|
||||
Факторы, |
предшест- |
|
Медицинские |
манипуля- |
|
А-стрептококковая |
|
|||||||
вующие |
и |
предрас- |
|
ции, |
сопровождающиеся |
|
инфекция |
|
глотки |
|||||
полагающие к |
разви- |
|
бактериемией, |
наркома- |
|
(фарингит, ангина) |
||||||||
тию заболевания |
|
ния, иммунодефицит, на- |
|
|
|
|
|
|
||||||
|
|
|
|
личие входных ворот ин- |
|
|
|
|
|
|
||||
|
|
|
|
фекции, |
пороки |
сердца, |
|
|
|
|
|
|
||
|
|
|
|
кардиомиолатии, |
хирурги- |
|
|
|
|
|
|
|||
|
|
|
|
ческие вмешательства |
|
|
|
|
|
|
|
|||
Характер |
поражения |
Разрушение |
створок |
|
Преимущественно |
|
||||||||
клапанного аппарата |
|
формирование |
недоста- |
стенозирование |
от- |
|||||||||
|
|
|
|
точности |
АК, реже |
МК |
верстий, |
в основном |
||||||
|
|
|
|
или ТК, абсцесса фиброз- |
|
левого |
атриовентри- |
|||||||
|
|
|
|
ного кольца клапана, пер- |
|
кулярного |
отверстия |
|||||||
|
|
|
|
форация, отрыв створок |
|
|
или устья аорты |
|
|
|||||
Темпы |
формирова- |
|
При |
остром |
ИЭ |
|
порокПорок |
сердца |
фор- |
|
||||
ния порока сердца |
|
сердца |
|
развивается |
черезмируется |
через |
ме- |
|||||||
|
|
|
|
7-14 дней, при подостром - |
сяцы и годы |
|
|
|||||||
|
|
|
|
через несколько недель |
|
|
|
|
|
|
|
|||
Бактериемия |
|
|
Характерна |
|
|
|
Отсутствует |
|
|
|||||
Обнаружение |
вегета- |
|
Характерно |
|
|
|
Не характерно |
|
|
|||||
ции |
на |
клапанах |
|
|
|
|
|
|
|
|
|
|
||
сердца |
при |
эхокар- |
|
|
|
|
|
|
|
|
|
|
||
диографии |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Утолщение концевых |
Характерно |
|
|
|
Не характерна |
|
|
|||||||
фаланг пальцев кис- |
|
|
|
|
|
|
|
|
|
|
|
|||
тей («барабанные па- |
|
|
|
|
|
|
|
|
|
|
|
|||
почки») |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Петехиальная |
сыпьХарактерна |
|
|
|
Не характерен |
|
|
|||||||
на коже, конъюнкти- |
|
|
|
|
|
|
|
|
|
|
|
|||
ве (симптом Лукина- |
|
|
|
|
|
|
|
|
|
|
|
|||
Либмана) |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Подногтевой |
капил- |
Характерен |
|
|
|
Не характерны |
|
|
||||||
лярит |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Пятна |
Дженеуэя |
Характерныи |
|
|
|
Не характерны |
|
|
||||||
узелки Ослера |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Тромбоэмболический |
Часто |
|
|
|
|
|
Редко |
|
|
|
|
|||
синдром |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Ознобы |
|
|
|
Часто |
|
|
|
|
|
Не характерны |
|
|
||
Поражение почек |
Характерен |
гломерулоРедко |
|
|
|
|
||||||||
|
|
|
|
нефрит, |
часто |
инфаркты |
|
|
|
|
|
|||

|
почек |
|
|
|
|
|
|
Полиартрит |
Редко |
|
асимметричныйМигрирующий |
по- |
|
||
|
артрит |
мелких |
суставовлиартрит |
преимуще- |
|
||
|
кистей и стоп |
|
ственно |
крупных |
|
и |
|
|
|
|
|
средних |
суставов |
|
с |
|
|
|
|
доброкачественным |
|
|
|
|
|
|
|
течением |
|
|
|
Эффект НПВП |
Отсутствует |
|
Положительный |
|
|
||
Особенно трудно проводить дифференциальную диагностику между вторичным ревматическим ИЭ и повторной ревматической лихорадкой на фоне порока сердца. В этом случае ЭхоКГ недостаточно информативна в связи с фиброзом или кальцинозом клапанов, обусловленным ревматическим пороком сердца. Выявить МВ на створках клапанов в этой ситуации затруднительно, однако наличие абсцессов и перфораций створок, несомненно, свидетельствует о ИЭ. Спленомегалия, тромбоэмболический синдром, гломерулонефрит, положительная гемокультура, выраженная, стойкая лихорадка, исчезающая только после АБТ также говорят в пользу ИЭ.
Системная красная волчанка
Клинико-лабораторными признаками ИЭ и СКВ являются лихорадка, снижение массы тела, миокардит, эндокардит, формирование порока сердца, петехиальная сыпь на коже, анемия, значительное увеличение СОЭ, ЦИК, ревматоидного фактора, криопротеина. Дифференциально-диагностические различия между ИЭ и СКВ представлены в таблице .
Установить диагноз системной красной волчанки помогают диагностические критерии Американской ревматологической ассоциации: фиксированная эритема (плоская или приподнятая) на скуловых выступах, на щеках с тенденцией к распространению к носогубной зоне(«волчаночная бабочка»); дискоидные очаги волчанки - эритематозные приподнимающиеся бляшки с кожными чешуйками, атрофические рубцы на старых очагах; фотосенсибилизация; язвы в полости рта или в области носоглотки; неэрозивный артрит, поражающий два или более периферических сустава с болезненностью, отеком, выпотом; серозит (плеврит, перикардит); поражение почек (стойкая протеинурия > 0,5 г/сут; цилиндрурия); поражение центральной нервной системы (судороги или психозы); гематологические нарушения (гемолитическая анемия с ретикулоцитозом, лейкопения, тромбоцитопения); иммунологические нарушения (антитела к двуспиральной ДНК, увеличение IgG и IgM, антител к кардиолипину, положительный тест на волчаночный антикоагулянт, ложноположительная реакция Вассермана); обнаружение антинуклеарных антител. При наличии четырех из перечисленных критериев диагноз системной красной волчанки считается достоверным (таблица 20).
Таблица 20. Дифференциально-диагностические различия между ИЭ и СКВ
Дифференциально- |
Инфекционный |
Системная красная |
диагностические |
эндокардит |
волчанка |
признаки |
|
|
71

Пол |
|
|
Чаще мужчины |
|
|
|
Чаще женщины |
|
|
|||||
Возраст |
|
Обычно 20-50 лет |
|
|
|
Молодой |
|
|
|
|||||
Предрасполагающие |
Медицинские |
|
манипуляции, |
Инсоляция, |
вакци- |
|
||||||||
факторы |
|
сопровождающиеся |
бактерие- |
|
нация, стресс |
|
|
|
||||||
|
|
|
мией, наркомания, иммуноде- |
|
|
|
|
|
|
|
||||
|
|
|
фицит, наличие входных ворот |
|
|
|
|
|
|
|
||||
|
|
|
инфекции, пороки сердца, кар- |
|
|
|
|
|
|
|
||||
|
|
|
диомиопатии, |
хирургические |
|
|
|
|
|
|
|
|||
|
|
|
вмешательства |
|
|
|
|
|
|
|
|
|
||
Поражение кожи |
Петехии, |
|
геморрагически- |
|
Эритематозные |
вы- |
|
|||||||
|
|
|
некротическая сыпь |
|
|
|
сыпания, «бабочка» |
|
||||||
|
|
|
|
|
|
|
|
|
на |
лице, «люпус- |
|
|||
|
|
|
|
|
|
|
|
|
хейлит», |
«сетчатое |
|
|||
|
|
|
|
|
|
|
|
|
ливедр» |
|
|
|
|
|
Утолщение |
конце- |
Характерны |
при |
подостромНе характерны |
|
|
||||||||
вых |
фаланг |
пальцев |
ИЭ |
|
|
|
|
|
|
|
|
|
|
|
(«барабанные |
палоч- |
|
|
|
|
|
|
|
|
|
|
|
|
|
ки») |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Характер порока |
Чаще недостаточность АК |
|
|
Чаще порок МК, но |
|
|||||||||
|
|
|
|
|
|
|
|
|
могут быть |
пороки |
|
|||
|
|
|
|
|
|
|
|
|
АК, ТК |
|
|
|
|
|
Темп |
формирования |
При остром |
ИЭ порок |
разви- |
Порок |
сердца |
раз- |
|
||||||
порока |
|
вается через 7-14 |
дней, |
при |
вивается |
медленно, |
|
|||||||
|
|
|
подостром |
- |
через |
несколько |
в |
течение |
|
многих |
||||
|
|
|
недель |
|
|
|
|
|
месяцев, даже лет |
|||||
|
|
|
|
|
|
|
|
|
|
|||||
Наличие МВ |
|
Характерно |
|
|
|
|
|
Не наблюдается |
||||||
Абсцессы и |
перфо- |
Характерно |
|
|
|
|
|
Не наблюдается |
||||||
рации створок |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Перикардит |
|
Нечастый |
вариант |
поражения Частый вариант по- |
|
|||||||||
|
|
|
сердца (13-15 %) |
|
|
|
ражения сердца |
|
|
|||||
Полиартрит |
|
Не характерен |
|
|
|
Характерен, |
|
при |
|
|||||
|
|
|
|
|
|
|
|
|
хроническом |
|
тече- |
|||
|
|
|
|
|
|
|
|
|
нии |
- неэрозивный |
||||
|
|
|
|
|
|
|
|
|
ревматоидно- |
|
|
|||
|
|
|
|
|
|
|
|
|
подобный артрит |
|||||
Тромбоэмболиче- |
Наблюдается часто |
|
|
|
Наблюдается редко |
|
||||||||
ский синдром |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Спленомегалия |
Характерна |
|
|
|
|
Может |
наблюдать- |
|
||||||
|
|
|
|
|
|
|
|
|
ся |
|
|
|
|
|
Полисерозит |
|
Редко |
|
|
|
|
|
Характерен |
|
|
|
|||
Гемокультура |
|
Положительная |
|
|
|
Отрицательная |
|
|
||||||
Эффект АБТ |
|
Положительный |
|
|
|
Отсутствует |
|
|
|
|||||
Обнаружение |
а кро- |
Иногда могут определяться |
Характерно |
|
|
|
||||||||
ви волчаночных кле- |
|
|
|
|
|
|
|
|
|
|
|
|
||
ток |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
72

Обнаружение |
в |
кро- |
Могут определяться, но нет |
Очень |
характерно, |
|
|||
ви антител к ДНК |
|
нарастания титров в динамике |
титры |
нарастают |
в |
||||
|
|
|
|
|
|
динамике |
|
|
|
Обнаружение |
в |
кро- |
Возможно, нет |
нарастания |
Очень |
характерно, |
|
|
|
ви |
антинуклеарного |
титров в динамике |
|
титры |
нарастают |
в |
|||
фактора |
|
|
|
|
динамике |
|
|
||
Обнаружение |
в |
кро- |
Редко |
|
Характерно |
|
|
||
ви |
антифосфолипид- |
|
|
|
|
|
|
||
ных антител |
|
|
|
|
|
|
|
|
|
Возможно развитие вторичного ИЭ у больных СКВ на фоне волчаночного эндокардита Либмана-Сакса (5-11%). В развитии вторичного ИЭ наряду с предшествующим поражением клапанов принимают участие гиперкоагуляция, антифосфолипидный синдром, тяжелое поражение почек, последствия глюкокортикоидной и иммуно-депрессантной терапии. В литературе имеются сообщения о стрептококковой, гонококковой, стафилококковой, энтерококковый этиологии ИЭ при СКВ. В диагностике вторичного эндокардита следует -ис пользовать диагностические критерии этих заболеваний. По хронологии развития инфекционный эндокардит всегда вторичен по отношению к СКВ.
Антифосфолипидный синдром |
|
|
|
|
Иногда необходимо дифференцировать ИЭ с антифосфолипидным син- |
|
|||
дромом. АФС представляет собой симптомокомплекс, в основе которого лежит |
|
|||
развитие аутоиммунной реакции, появление антител к широко распространен- |
|
|||
ным фосфолипидным детерминантам, присутствующим на мембранах тромбо- |
|
|||
цитов, клеток эндотелия, нервной ткани. |
|
|
|
|
К антифосфолипидным антителам относятся: волчаночный антикоагу- |
|
|||
лянт, антитела к кардиолипину, р2-глико-протеин-1-кофакторзависимые анти- |
|
|||
тела, подавляющие |
естественную |
антикоагулянтную |
активность2- |
р |
гликопротеина-1. Основным патогенетическим механизмом АФС является влияние антифосфолипидных антител на сосудистые, клеточные, гуморальные компоненты системы коагуляции, что приводит к нарушению равновесия между анти - и прокоагулянтными процессами с преобладанием последних, развитию тромбозов. Кроме того, антифосфолипидные антитела связываются с мембраной активированных тромбоцитов, что вызывает более быстрое их разрушение фагоцитирующими макрофагами, в результате чего развивается тромбоцитопения.
Дифференцировать ИЭ и АФС необходимо потому, что при этих заболеваниях развиваются венозные и артериальные тромбозы, а также поражение клапанов сердца (при антифосфолипидном синдроме чаще развивается митральный порок) с появлением тромботических наложений, неотличимых от МВ при ИЭ, резкое увеличение СОЭ.
Для АФС характерны артериальные или венозные тромбозы любой локализации; различные формы акушерской патологии (невынашивание беременности); тромбоцитопения; поражение нервной системы (судороги, ишемический инсульт); пороки сердца (недостаточность МК или митральный стеноз, реже -
73

недостаточность АК или сужение устья аорты); нередко инфаркт миокарда (вследствие тромбоза коронарных артерий); сетчатое ливедо, язвы голени; поражение почек (инфаркт почек, нефрогенная артериальная гипертензия); гемолитическая анемия; высокие титры антител к кардиолипину. В отличие от ИЭ при АФС отсутствует бактериемия, реже наблюдается длительная лихорадка. При верификации АФС целесообразно пользоваться международными диагностическими критериями (таблица 22). Для постановки диагноза антифосфолипидного синдрома необходимо выявление, по крайней мере, 1 клинического и 1 лабораторного критериев.
Таблица 22. Международные диагностические критерии АФС
|
Клинические критерии |
|
|
Лабораторные критерии |
|
|
|
||||||||||
Тромбоз сосудов |
|
|
|
Антитела к кардиолипинуклас- |
|
|
|||||||||||
Один или более эпизодов артериального, |
сов IgG |
или |
IgM в |
|
сыворотке |
|
в |
||||||||||
венозного тромбоза или тромбоза мел- |
средних или высоких титрах, обна- |
|
|
||||||||||||||
ких сосудов, кровоснабжающих любой |
руженные дважды на протяжении 6 |
|
|
||||||||||||||
орган и ткань. За исключением тромбо- |
недель с помощью стандартизован- |
|
|
||||||||||||||
зов поверхностных вен, тромбоз должен |
ного |
иммуноферментного |
метода, |
||||||||||||||
быть подтвержден с помощью ангиопозволяющего |
|
|
|
выявить |
2- |
|
Р |
||||||||||
графии, доплеровского исследования со- |
гликопротеин-1 -зависимые |
анти- |
|
|
|||||||||||||
судов или морфологически. При морфо- |
тела |
|
|
|
|
|
|
|
|
|
|
||||||
логическом |
исследовании |
признакиВолчаночный |
|
|
антикоагулянт, |
||||||||||||
тромбоза |
должны наблюдаться |
при -от выявляемый |
в |
плазме дважды |
на |
||||||||||||
сутствии |
выраженной |
воспалительнойпротяжении 6 |
недель |
стандартизо- |
|
|
|||||||||||
инфильтрации сосудистой стенки. |
|
ванным |
методом, |
включающим |
|
|
|||||||||||
Акушерская патология |
|
|
|
следующие этапы: |
|
|
|
|
|
|
|||||||
•Один или более эпизодов необъяснимой |
• удлинение фосфолипидзависимо- |
|
|
||||||||||||||
гибели |
морфологически |
нормального свертывания |
крови |
при |
исполь- |
||||||||||||
плода до 10 недель беременности или |
зовании |
|
скринингового |
|
|
теста |
|||||||||||
• один или более эпизодов преждевре- |
(АЧТВ, |
каолиновый |
|
тест, |
тест |
с |
|||||||||||
менной гибели морфологически -норядом |
гадюки |
|
Рассела, протромби- |
|
|
||||||||||||
мального плода до 34 недель беременно- |
новое время, текстариновое время); |
|
|
||||||||||||||
сти в связи с выраженной преэклампси- |
• отсутствие нормализации времени |
|
|
||||||||||||||
ей или эклампсией, или тяжелой плацен- |
свертывания |
|
крови |
поданным |
|||||||||||||
тарной недостаточностью, |
|
|
скрининговых тестов при смешива- |
|
|
||||||||||||
•три |
и |
более |
эпизодов |
необъяснимых, нии с нормальной, лишенной тром- |
|
|
|||||||||||
последовательно |
развивающихся спон- |
боцитов |
плазмой;• |
нормализация |
|
|
|||||||||||
танных абортов до 10 недель беременно- |
удлиненного |
времени |
свертывания |
||||||||||||||
сти |
при |
исключении |
анатомических |
крови |
|
при |
|
добавлении |
избытка |
||||||||
гормональных |
нарушений |
у |
матери |
фосфолипидов; |
|
|
|
|
|
|
|
||||||
хромосомных нарушений у матери и от- |
• исключение других коагулопатий |
|
|
||||||||||||||
ца. |
|
|
|
|
|
|
(наличие в крови ингибиторов фак- |
|
|
||||||||
|
|
|
|
|
|
|
тора VIII или гепарина) |
|
|
|
|
|
|||||
Представляют также интерес малые клинические и лабораторные критерии антифосфолипидного синдрома, которые применяют в дополнение к большим международным диагностическим критериям (Piette К., 1998).
74
В состав малых диагностических критериев АФС входят: клинические (сетчатое ливедо, поражение клапанов сердца - утолщение или вегетации клапанов сердца, не связанные с ревматической болезнью сердца синдром, напоминающий рассеянный склероз, хорея, судороги, тромбоцитопения, гемолитическая анемия, транзиторные ишемические атаки, два последовательных эпизода спонтанных абортов до 10-й недели беременности, ложноположительная реакция Вассермана; поперечный миелит; язвы ног; двусторонние кровоизлияния в надпочечники; первичная легочная гипертензия; АФС-нефропатия; семейный анамнез по СКВ или АФС), лабораторные критерии (низкопозитивный уровень антител к кардиолипину IgG или IgM, антитела к кардиолипину класса IgA, антитела к b2-гпикопротеину-1, антитела к протромбину, аннексину, нейтральным фосфолипидам).
Системные васкулиты
При ИЭ и системных васкулитах может наблюдаться сходная клиническая, и лабораторная симптоматика: длительная лихорадка, кожные геморрагические сыпи, гломерулонефрит, тромбоэмболический синдром, похудание, значительное увеличение СОЭ, анемия. При дифференциальной диагностике следует пользоваться диагностическими критериями нозологических форм -сис темных васкулитов. Необходимо учитывать также отсутствие бактериемии, высокую эффективность глюкокортикоидной терапии и отсутствие эффекта антибактериальной терапии при системных васкулитах в отличие от инфекционного эндокардита.
Большое значение в постановке диагноза системного васкулита имеет биопсия кожно-мышечного лоскута и обнаружение в биоптатах воспалительноинфильтративных и некробиотических изменений в сосудах. Для некоторых вариантов системных васкулитов, в частности, для гранулематоза Вегенера, микроскопического полиартериита, аллергического гранулематозного ангиита характерно наличие в крови антинейтрофильных цитоплазматических антител, реагирующих с различными ферментами цитоплазмы нейтрофилов, в первую очередь, с протеиназой-3, миелопероксидазой, реже - с лактоферином, катепсином G и другими антигенами.
Определенные трудности могут возникать при дифференциальной диагностике инфекционного эндокардита и неспецифического аортоартериита(болезни Такаясу), протекающего с формированием аортальной недостаточности, обусловленной дилатацией аорты. Необходимо в этом случае учесть, что для болезни Такаясу характерны выраженные парестезии, перемежающаяся хромота, отсутствие или асимметрия пульса на лучевой, локтевой или сонной артерии, разные величины артериального давления на правой и левой руке.
В постановке диагноза болезни Такаясу большую роль играет контрастная ангиография, которая выявляет сужение просвета или окклюзию аорты, ее крупных ветвей в проксимальных отделах верхних и нижних конечностей. В последние годы для диагностики неспецифического аортоартериита используются также доплеровское ультразвуковое исследование сосудов, компьютерная и магнитно-резонансная томография, позволяющие установить диагноз на ран-
75
ней стадии болезни, когда наблюдается лишь утолщение сосудистой стенки. Важно и то, что при болезни Такаясу недостаточность клапана аорты не сопровождается образованием вегетации на аортальном клапане, что констатируется при эхокардиографии.
Лимфопролиферативные заболевания |
|
|
|
Лимфопролиферативные |
заболевания, в |
первую |
очередь - лим |
фогранулематоз и неходжкинские лимфомы |
проявляются |
симптоматикой, |
|
сходной с инфекционным эндокардитом. При этих заболеваниях наблюдаются упорная лихорадка, потливость, похудание, увеличение селезенки, анемия, увеличение СОЭ. Однако в отличие от инфекционного эндокардита при лимфопролиферативных заболеваниях может иметь место выраженная стойкая прогрессивно увеличивающаяся лимфаденопатия (часто с увеличением медиастинальных и абдоминальных лимфоузлов), отсутствуют бактериемия и вегетации на клапанах сердца, неэффективна антибактериальная терапия. Однако окончательная верификация диагноза лимфогранулематоза и неходжкинской лимфомы производится на основании гистологического исследования биоптата лимфатических узлов и обнаружения характерной гистологической картины. Иногда при лимфопролиферативных заболеваниях развивается небактериальный тромботический эндокардит.
Злокачественные новообразования
Злокачественные опухоли, так же как и инфекционный эндокардит, могут проявляться упорной, не поддающейся антибактериальной терапии лихорадкой с ознобами, потливостью, похуданием, резко выраженным увеличением СОЭ, анемией. Высокая лихорадка особенно часто наблюдается при гипернефроме, опухолях толстого кишечника, поджелудочной железы. Наряду с этим у пожилых людей со злокачественными опухолями может иметь место атеросклеротическая недостаточность клапана аорты или митральный порок, что еще больше делает актуальной проблему дифференциальной диагностики злокачественных новообразований и инфекционного эндокардита. К тому же у больных со злокачественными новообразованиями может развиваться абактериальный тромботический эндокардит.
В связи с вышесказанным можно считать целесообразным, прежде чем поставить диагноз инфекционного эндокардита, особенно у пожилых людей, исключить злокачественную опухоль той или другой локализации, используя соответствующие современные диагностические методы. Следует помнить о возможности сочетания ИЭ и злокачественного новообразования, особенно у лиц пожилого возраста.
Хронический пиелонефрит
Обострение хронического пиелонефрита может давать клиническую симптоматику, очень сходную с ИЭ: лихорадка с ознобом, выраженная общая слабость, снижение аппетита, анемия, увеличение СОЭ, в некоторых случаяхбактериемия. Однако, в отличие от инфекционного эндокардита, у больных
76
может наблюдаться учащенное, болезненное мочеиспускание, часто обнаруживается мочекаменная болезнь, у мужчин - доброкачественная гиперплазия предстательной железы, имеет место выраженная лейкоцитурия, бактериурия, нередко в анамнезе имеются указания на перенесенный ранее острый пиелонефрит. При ультразвуковом исследовании. почек у больных хроническим пиелонефритом обнаруживается деформация чашечно-лоханочной системы, расширение чашечек, лоханки, другие характерные признаки.
Необходимо отметить, что у больных, длительно страдающих хроническим пиелонефритом, может развиться ИЭ, и вызывается он обычно кишечной палочкой, протеем, энтерококком, то есть микроорганизмами, наиболее часто встречающимися при пиелонефрите, инфекции мочевыводящих путей.
Небактериальный тромботический эндокардит
Под небактериальным тромботическим(марантическим) эндокардитом понимают неинфицированные тромботические наложения на клапанах без воспалительных проявлений и фиброза клапанов. Термин «небактериальный тромботический эндокардит» предложен Cross и Freidberg в 1936 г. Патоморфологические признаки небактериального тромботического эндокардита следующие: формирование на клапанах сердца наложений размерами от3-7 мм до нескольких сантиметров, состоящих из фибрина и тромбоцитов; отсутствие в фибриновых наложениях микроорганизмов и воспаления.
При небактериальном (марантическом, кахектическом, дегенеративном) эндокардите чаще поражаются митральный и аортальный клапаны. Наиболее часто небактериальный эндокардит развивается у больных злокачественными новообразованиями, особенно протекающими с истощением(отсюда название кахектический, марантический эндокардит). Около 4-10% больных со злокачественными новообразованиями могут иметь небактериальный эндокардит. Наиболее часто он развивается при раке поджелудочной железы, раке легкого, раке желудка, лимфомах, лейкозах.
Кроме того, небактериальный эндокардит может развиваться при гломерулонефритах, циррозах печени, психогенной анорексии, сопровождающейся тяжелой кахексией. Описаны редкие случаи развития небактериального эндокардита и при таких остро протекающих заболеваниях, как пневмония, тромбоэмболии легочной артерии, что, вероятно, обусловлено развитием при этих заболеваниях синдрома диссеминированного внутрисосудистого свертывания и нарушениями в системе микроциркуляции.
Существует определенное сходство между инфекционным и небактериальным эндокардитом: это частые тромбоэмболические осложнения; тромбофлебиты периферических вен, часто рецидивирующие; эхокардиографические признаки наложений на клапанах, очень сходные с типичными вегетациями. Приблизительно у 30% больных небактериальным эндокардитом может прослушиваться систолический шум на верхушке сердца или в области аорты(редко определяется диастолический шум), что еще больше подчеркивает сходство небактериального и ИЭ.
77
Основными признаками, отличающими небактериальный эндокардит от инфекционного эндокардита, являются отрицательная гемокультура, нормальная температура тела, отсутствие ознобов, «входных ворот инфекции» и других признаков инфекционного эндокардита. Однако следует отметить возможность повышения температуры тела у многих больных со злокачественными новообразованиями, что значительно затрудняет дифференциальную диагностику инфекционного и небактериального эндокардитов. Определенное значение может иметь отсутствие эффекта от антибактериальной терапии.
Очень важны данные ЭхоКГ. При небактериальном эндокардите обычно выявляются лишь утолщение и уплотнение створок клапана, регургитация, дополнительные эхосигналы от створок, но в отличие от инфекционного эндокардита не бывает отрывов, разрывов, перфорации створок, абсцессов клапанного кольца.
Атипичные формы инфекционного миокардита
Заканчивая обсуждение вопросов дифференциальной диагностики - ин фекционного эндокардита, необходимо указать на существование атипичных форм этого заболевания, протекающего с преимущественным поражением ка- кого-либо одного органа - это так называемые «маски» инфекционного эндокардита. Различают следующие «маски»: почечная (в клинической картине доминирует симптоматика поражения почекгломерулонефрит, пиелонефрит и даже нарастающая почечная недостаточность или тромбоэмболия почечной артерии); гематологическая (на первый план выступает синдром гипохромной анемии с дефицитом железа); церебральная (ведущим клиническим проявлением заболевания является нарушение мозгового кровообращения вследствие тромбоэмболии церебральных артерий); легочная (обусловлена превалированием в клинической картине синдрома тромбоэмболии легочной артерии); кардиальная (ведущим в клинической картине является инфаркт миокарда, обусловленный тромбоэмболией коронарных артерий).
При доминировании в клинической картине заболевания одной из вышеназванных «масок» для успешной диагностики инфекционного эндокардита необходимо тщательно анализировать анамнез и данныекл инструментального обследования больных с целью выявления диагностических критериев инфекционного эндокардита. Следует также учесть, что даже при доминировании какой-либо клинической «маски» у больных, как правило, отмечается повышение температуры тела, сопровождающееся ознобами, возможны кожные проявления заболевания, часто удается высеять возбудителя из крови.
Большое значение имеет аускультация сердца в динамике(появление диастолического шума в области аорты или новых шумов в области сердца, которых не было прежде), эхокардиография (выявление вегетации и других эхокардиографических признаков инфекционного эндокардита, описанных ранее).
Проводя дифференциальную диагностику лихорадок неясного генеза, всегда следует помнить о возможности ИЭ и предпринять все усилия для ранней его диагностики. Особенно трудна диагностика ИЭ у лиц пожилого и стар-
78
ческого возраста. Особенности клиники ИЭ у лиц этой возрастной группы приведены выше.
Критериями ИЭ у лиц пожилого, старческого возраста являются: лихорадка, сопровождающаяся необъяснимой сердечной недостаточностью, лихорадка, сопровождающаяся цереброваскулярными расстройствами, лихорадка, сопровождающаяся необъяснимой почечной недостаточностью, лихорадка и выраженные боли в спине, анемия неясного генеза и прогрессирующее снижение массы тела, вновь появившийся шум сердца, внутрибольничная инфекция с лихорадкой у больных с внутривенными катетерами, артериальная гипотензия, спутанность сознания.
Приведенные критерии не являются специфичными, могут наблюдаться и при других заболеваниях. Однако они подчеркивают некоторые особенности течения болезни в указанной возрастной группе, способствуют диагностике.
1.11. КОМБИНИРОВАННОЕ ЛЕЧЕНИЕ
Современная комбинированная лечебная программа ИЭ включает антибактериальную, патогенетическую и симптоматическую терапию, экстракорпоральную гемокоррекцию и проведение кардиохирургической операции по показаниям. В каждом случае лечение подбирается индивидуально. Необходимо учитывать вид возбудителя, тяжесть состояния больного, фазу развития и вариант течения ИЭ, объём лечебных мероприятий на предыдущих этапах.
Антибактериальная терапия больных ИЭ проводится в стационаре с соблюдением основных принципов: лечение должно быть этиотропным, направленным на возбудителя заболевания; для лечения следует применять только антибактериальные препараты, обладающие бактерицидным действием; терапия ИЭ должна быть непрерывной и продолжительной: при стрептококковой инфекции - не менее 4-х недель; при стафилококковой инфекции - не менее 6 недель; при грамотрицательной флорене менее 8 недель; лечение должно предусматривать создание высокой концентрации антибиотиков в сосудистом русле и вегетациях (предпочтительно внутривенное капельное введение антибиотиков).
Критериями прекращения лечения антибиотиками следует считать сочетание нескольких эффектов: полная нормализация температуры тела; нормализация лабораторных показателей(исчезновение лейкоцитоза, нейтрофилеза, анемии, отчетливая тенденция к снижению СОЭ); отрицательные результаты бактериального исследования крови; исчезновение клинических проявлений активности заболевания. При нарастании признаков иммунопатологических реакций (гломерулонефрит, артриты, миокардит, васкулит) целесообразно применение: глюкокортикоидов (преднизолон не более 15-20 мг в сутки); антиагрегантов; гипериммунной плазмы; иммуноглобулина человека; плазмафереза. При неэффективности консервативного лечения в течение3-4-х недель показано кардиохирургическое лечение.
79

Несмотря на создание в последние годы большого количества высокоэффективных антибиотиков и химиопрепаратов, лечение ИЭ остается чрезвычайно сложной задачей. Это обусловлено увеличивающейся частотой высевания высоковирулентных штаммов возбудителей (стафилококк, синегнойная палочка, грамотрицательные микроорганизмы группы НАСЕК), резистентных к антибактериальной терапии, снижением иммунологической резистентности
большинства больных, увеличением числа больных пожилого и старческого возраста и другими причинами. Эффект антибактериальной терапии во многом определяется тем, насколько создаваемая в крови концентрация антибиотиков достаточна для того, чтобы воздействовать на возбудителя, локализующегося в глубине очага воспаления(вегетаций) и окруженного тромбин-фибриновым «защитным» сгустком.
В лечении ИЭ используют антибиотики с бактерицидным действием: ингибиторы синтеза клеточной стенки бактерий- В-лактамы (пенициллины, цефалоспорины, карбопенемы); ингибиторы синтеза белка (аминогликозиды, рифампицин); ингибиторы синтеза нуклеиновых кислот(ф орхинолоны).
В таблице 23 представлены схемы применения антибиотиков в зависимости от возбудителя и его чувствительности.
Таблица 23. Схемы антибактериальной терапии (Европейская ассоциация кардиологов, 2004)
|
Антибиотики |
Дозы и кратность введения |
|
Длительность |
|
|
|
|
лечения |
|
Пенициллинчувствительные стрептококки |
|
||
|
(S. viridans, S. bovis, S. pneumoniae, S. pyogenes ) |
|
||
1. |
Бензилпенициллин |
2-4 млн ЕД каждые4 ч |
|
4 недель |
2. |
Цефтриаксон |
2 г внутривенно 1 раз в сутки |
|
4 недель |
3. |
Бензилпенициллин + |
2-4 млн ЕД каждые 4 ч 1 мг/кг ка- |
|
2 недель |
Амикацин |
ждые 12 ч |
|
|
|
4. |
Цефтриаксон + Ами- |
2 г внутривенно 1 раз в сутки1 |
|
2 недель |
кацин |
мг/кг каждые 12 ч |
|
|
|
5. |
Ванкомицин |
15 мг/кг каждые 12 ч |
|
4 недель |
Относительно пенициллинустойчивые стрептококки |
|
|||
1. |
Бензилпенициллин + |
4 млн ЕД каждые 4 ч 1 мг/кг каж- |
|
4-6 недель |
Амикацин |
дые 12 ч |
|
|
|
2. |
Цефтриаксон + Ами- |
2 г внутривенно 1 раз в сутки1 |
|
4-6 недель |
кацин |
мг/кг каждые 12 ч |
|
|
|
3. |
Ванкомицин |
15 мг/кг каждые 12 ч |
|
4-6 недель |
|
Энтерококки (E. fecalis, E. faecium ) |
|
||
|
и пенициллинустойчивые стрептококки |
|
||
1. |
Бензилпенициллин+ |
2-4 млн ЕД каждые 4 ч 1 мг/кг ка- |
|
4-6 недель |
Амикацин |
ждые 8 ч |
|
|
|
80

2. |
Ампициллин + Ами- |
2 г каждые 4 ч 1 мг/кг каждые 8 ч |
4-6 недель |
|
кацин |
|
|
|
|
3. |
Ванкомицин + |
Ами- |
15 мг/кг каждые 12 ч 1 мг/кг каж- |
4-6 недель |
кацин |
|
дые 8 ч |
|
|
|
Стафилококки (S. aureus, S. epidermidis и др.) |
|
||
1. |
Оксациллин + |
Ами- |
2 г каждые 4 ч 1 мг/кг каждые 8 ч |
4-6 недель |
кацин |
|
|
10-14 дней |
|
2. |
Цефазолин + Амика- |
2 г каждые 8 ч 1 мг/кг каждые 8 ч |
4-6 недель |
|
цин |
|
|
10-14 дней |
|
3. Ванкомицин |
|
15 мг/кг каждые 12 ч |
4-6 недель |
|
Грамотрицательные бактерии (E. coli, Proteus spp., Pseudomonas spp., Klebsiella spp., Enterobacter spp., Serratia spp.)
1. |
Цефепим + Амикацин |
2 г каждые 12 ч 1 мг/кг каждые 8 ч |
4 недель |
|
|
|
10-14 дней |
2. |
Цефепим + Амикаци- |
2 г каждые 12 ч 1 мг/кг каждые 8 ч |
4 недель |
ин |
|
10-14 дней |
|
3. |
Имипенем |
0,5 г каждые 6 ч |
4 недель |
|
Грибы Candida spp., Aspergillus spp. |
|
|
Амфотерицин В + Флу- |
1 мг/кг 1 раз в сутки 400 мг 1 раз |
4-6 недель |
|
коназол |
в сутки |
|
|
Патогенетическая, симптоматическая терапия ИЭ - это медикаментозное лечение ведущих патологических синдромов с использованием неспецифических противовоспалительных средств, препаратов с положительным инотропным действием, диуретиков, ингибиторов ангиотензинпревращающего фермента, дезагрегантов, антикоагулянтов. Их комплексное воздействие направлено на купирование интоксикации, иммуннокомплексных реакций, компенсацию сердечной недостаточности, лечение осложнений, коррекцию нарушений в системе гемостаза.
При разных вариантах течения болезни в клинической картине на первый план выступают те или иные синдромы. Острому ИЭ соответствует выраженный инфекционно-токсический синдром, ТЭО, подострому ИЭ - синдром сердечной недостаточности, множественные ТЭО, инфаркты, аутоиммунные изменения. Для затяжного варианта ИЭ свойственны синдром СН, иммуннокомплексное поражение внутренних органов. Эти особенности определяют содержание и тактику терапии.
Для лечения инфекционно-токсического синдрома проводят инфузионную терапию с учётом тяжести состояния больного, выделительной функции почек. Растворы (физиологический раствор, 5 %, 10 % раствор глюкозы, полиглюкин, электролиты), мочегонные средства вводят в таком количестве, чтобы суточный диурез превышал объём введенной жидкости на 300-400 мл. Жаропонижающие средства назначают при температуре тела свыше380С. Используют средние терапевтические дозы медикаментозных препаратов, при остром и подостром ИЭ с выраженными проявлениями синдрома - максимальные.
81
Больным стафилококковым ИЭ для уменьшения интоксикации назначают антистафилококковую донорскую плазму по общепринятой схеме. Продолжительность терапии определяляется временем ликвидации синдрома или существенным уменьшением его проявлений. Критериями эффективного лечения являются: снижение температуры тела до нормы, устранение озноба, уменьшение потливости, слабости, недомогания, нормализация лабораторных показателей активности ИЭ.
При лечении СН необходимо учитывать, что у больных ИЭ этот синдром развивается вследствие инфекционно-токсического миокардита, недостаточности клапанов сердца, значительного снижения сократительной способности миокарда. Поэтому необходимо одновременно проводить инотропную стимуляцию миокарда, снижать пост - и преднагрузку на сердце, воздействовать на воспаление, аутоиммунные процессы в миокарде.
Для достижения этих целей назначают сердечные гликозиды. Для стабилизации клеточной мембраны, коррекции воспаления, аутоиммунного поражения миокардиоцитов используют преднизолон(80-120 мг/сутки, парентерально). В случае усиления электрической нестабильности миокарда, нарастания симптомов СН применяют препараты с положительным инотропным действием (дофамин, допамин). Для разгрузки сердца - диуретики (петлевые, тиазидные), ингибиторы ангиотензинпревращающего фермента (эналаприл, каптоприл), периферические вазодилататоры (нитраты, гидралазин).
У больных с I-II ФК СН по NYHA наибольший лечебный эффект достигнут от комбинированного применения тиазидных диуретиков с ингибиторами АПФ в малых дозах. Схема лечения сердечной недостаточности III ФК включала один диуретик, ингибитор ангиотензинпревращающего фермента. В случае сохранения признаков СН дополнительно назначают периферический вазодилататор. При лечении больных с СНIV ФК используют петлевой и тиазидный диуретики, ингибитор АПФ в среднетерапевтических дозах под контролем артериального давления. При уровне АД ниже 90 и 70 мм. рт. ст. применять комбинацию вышеуказанных препаратов нецелесообразно. Для стабилизации АД вводят в/в преднизолон (70-100 мг), раствор альбумина, проводят адекватную инфузионную терапию. В случае недостаточного эффекта осуществляют временную инотропную стимуляцию миокарда дофамином(допамином). При значительном снижении ФВ левого желудочка применяют неотон (2 г, 4-5 раз).
Мочегонные средства назначают индивидуально, под контролем концентрации калия, магния, натрия в плазме крови. В лечении I-II ФК СН используют тиазидные диуретики (гидрохлортиазид, индапамид), СН III-IV ФК - комбинацию петлевых (фуросемид, лазикс) и тиазидных (гидрохлортиазид). Подбирают такую дозу препарата, которая позволяет достичь адекватного диуреза. Для профилактики ДВС-синдрома назначают антикоагулянты. Необходим динамический контроль показателей свёртывающей и фибринолитической систем, диуреза, массы тела.
В случае эффективной терапии уменьшаются клинические признаки -за стоя по малому и большому кругу кровообращения(быстрая утомляемость, одышка, периферические отёки). Лечение продолжают до уменьшения выра-
82
женности или исчезновения признаков СН. Однако консервативное лечение терминальной СН в большинстве случаев малоэффективно в связи со значительными изменениями гемодинамики. В подобных случаях показано хирургическое лечение. Лечение ОСН заключается в проведении неотложной медикаментозной терапии, которая включает применение дофамина (допамина), салуретиков (фуросемид, лазикс), сердечных гликозидов (дигоксин), преднизолона (90-180 мг), эуфиллина, дроперидола, ингаляций увлажнённого кислорода через маску.
Диссеминированное внутрисосудистое свёртывание крови чаще развивается в септическую фазу острого, подострого ИЭ. Для коррекции нарушений гемостаза применяют дезагреганты(пентоксифилин 400-700 мг/сутки, тиклопидин 500 мг/сутки, индобуфен 500-600 мг/сутки, дипиридамол 300-400 мг/сутки), гепарин (100-400 ЕД/кг массы тела в сутки), свежезамороженную донорскую плазму (8-12 мл/кг массы тела в сутки).
Осуществляют лабораторный контроль за показателями свёртывающей системы крови. В случае сохранения клинико-лабораторных признаков гиперкоагуляции назначают дополнительные дозы свежезамороженной донорской плазмы (8-10 мл/кг массы тела в сутки), гепарина (100-150 ЕД/кг массы тела в сутки), реополиглюкина (400-800 мл/сут). Критериями результативного лечения являются: полное исчезновение или значительное снижение клиниколабораторных показателей внутрисосудистого свёртывания, нормо - или умеренная гипокоагуляция.
У больных ОИЭ повышается активность системы протеолиза. Поддержанию воспалительного процесса способствует активация кининовой системы. Для блокады высвобождения протеаз и кининов применяют контрикал(1000 ЕД/кг/сут). При развитии ДВС-синдрома суточная доза препарата может быть увеличена до 300000 - 500000 ЕД. Ингибиторы протеолитических ферментов вводят ежедневно. Отменяют после ликвидации синдрома интоксикации, нормализации температуры тела.
Вклинической картине больных ПИЭ на первый план выступают аутоиммунные осложнения. В такой ситуации встаёт вопрос о применении ГК. Использование ГК позволяет сохранять устойчивость мембран миокардиоцитов, предотвратить неспецифическое повреждение клеток эндотоксинами и протеолитическими ферментами, блокировать проницаемость лизосом и выход кислых гидролаз, обеспечить супрессирующий эффект на каждую стадию иммунного ответа. Применение ГК на этапе предоперационной подготовки способствует достижению хороших результатов в хирургическом лечении ОИЭ.
Вто же время, бесконтрольное использование ГК при ПИЭ активизирует инфекционный процесс (9,5 %), увеличивает количество смертельных исходов
иТЭО в 1,5-2 раза, вызывает прогрессирование СН; снижает активность нейтрофилов, моноцитов и фагоцитарную активность лейкоцитов; подавляет клеточные иммунологические реакции. Применение небольших доз преднизолона у 120 больных ПИЭ с миокардитом, гломерулонефритом, выраженным моче-
вым и нефротоксическим синдромом вызвало тяжёлое течение заболевания в 31% случаев.
83
Небольшие дозы преднизолона (20-30 мг/сут) назначают больным ПИЭ с |
|
|||||
полисерозитом, гломерулонефритом, миокардитом, геморрагическим васкули- |
|
|||||
том. Некоторые авторы наблюдали положительный эффект от применения ГК |
|
|||||
при ПИЭ с высокими титрами ревматоидного фактора(< 1/320), криоглобули- |
|
|||||
немией. Быстрое регрессирование иммунопатологических проявлений проис- |
|
|||||
ходило в случаях, когда АБТ не купировала проявления иммунопатологических |
|
|||||
реакций. Использование ГК целесообразно при инфекционно-токсическом шо- |
|
|||||
ке, развитии тяжёлых иммуннокомплексных осложнений(миокардит, ДГН с |
|
|||||
выраженным мочевым, нефротическим синдромом, полисерозит, васкулит, ге- |
|
|||||
патит), увеличении концентрации ЦИК, иммуноглобулинов М, А в крови, раз- |
|
|||||
витии вторичной резистентности бактерий к АБ. Однако в зарубежных руково- |
|
|||||
дствах об использовании ГК в лечении заболевания не упоминается. |
|
|
||||
Критериями эффективной терапии являются: уменьшение или полная ли- |
|
|||||
квидация признаков инфекционно-токсического синдрома, сердечной недоста- |
|
|||||
точности, положительная динамика при осложнениях(уменьшение количества |
|
|||||
тромбоэмболий, проявлений септического, иммунокомплексного |
поражения |
|
||||
органов), снижение активности острофазовых реакций, нормализация показате- |
|
|||||
лей свёртывающей системы крови, клинических и лабораторных признаков ак- |
|
|||||
тивности ИЭ. |
|
|
|
|
|
|
Анализ причин неудовлетворительных результатов консервативного ле- |
|
|||||
чения больных ИЭ выявил, что наибольшее влияние на исход болезни оказы- |
|
|||||
вают: время установления диагноза (более 8-ми недель) и назначение антибак- |
|
|||||
териальной терапии (более 4-х недель), полиорганная недостаточность, СН III- |
|
|||||
IV ФК, множественные очаги лёгочной деструкции, билатеральное поражение |
|
|||||
сердца, множественные, крупные и высокоподвижные МВ, видовой состав |
|
|||||
микрофлоры (золотистый |
стафилококк, грибы, грамотрицательная |
бактерии, |
|
|||
кишечная |
палочка), быстрое (в течение 1-2-х |
недель) |
разрушение |
клапанов |
|
|
сердца. Сущность хирургического лечения ИЭ заключается в санации камер |
|
|||||
сердца и радикальной коррекции внутрисердечной гемодинамики. С этой це- |
|
|||||
лью |
проводится |
механическое |
удаление |
инфицированных |
т |
|
с последующей рациональной антибиотикотерапией. При необходимости осуществляют протезирование пораженного клапана. Лучшие результаты отмечаются у пациентов, оперированных в ранние сроки ИЭ, при сохраненном миокардиальном резерве.
В настоящее время основными показаниями к хирургическому лечению являются: перфорация или отрыв створок клапана с развитием острой сердечной недостаточности; артериальные тромбоэмболии (оперативное вмешательство показано после первого эпизода тромбоэмболии, поскольку риск повторных тромбоэмболий достаточно высококоло 54%); абсцессы миокарда, клапанного фиброзного кольца, поскольку дальнейшее консервативное лечение бесперспективно и неизбежен летальный исход; грибковый эндокардит, который в 100% случаев приводит к смертельному исходу, если не осуществляется своевременное оперативное вмешательство; инфекционный эндокардит клапанного протеза, обусловленный особо вирулентной флорой(летальность при
84
продолжении консервативной терапии- 35-55%); неэффективность этиотропной терапии в течение 3-4 недель (сохранение лихорадки, прогрессирующая деструкция клапана и сердечная недостаточность).
Профилактику ИЭ следует проводить у лиц с повышенным риском возникновения заболевания. В таблице 24 представлен перечень патологических состояний, при которых проведение медицинских манипуляций, сопровождающихся бактериемией (экстракция зуба, снятие зубных камней, тонзиллэктомия, бронхоскопия, цистоскопия, аденомэктомия, операции на желчевыводящих путях и кишечнике), наиболее часто приводит к развитию эндокардита.
Таблица 24. Риск развития ИЭ (Европейская ассоциация кардиологов, 2004)
Высокий риск |
Умеренный риск |
||
Аортальный |
|
порокАсимметричная ГКМП (субаортальный стеноз) |
|
сердца |
|
|
|
Коарктация аорты |
Аортальный склероз с обызвествлением |
||
Митральная |
недоста- |
Пролапс митрального клапана с регургитацией |
|
точность |
|
|
|
Открытый |
|
артериаль- |
Инфекционный эндокардит в анамнезе |
ный проток |
|
|
|
Искусственный клапан |
Пороки трехстворчатого клапана |
||
Дефект |
межжелудоч- |
Пороки клапана легочной артерии |
|
ковой |
|
|
|
Синдром Марфана |
Внутрисердечные неклапанные протезы |
||
|
|
|
Митральный стеноз |
|
|
|
Тромбоэндокардит |
|
|
|
Постинфарктная аневризма |
|
|
|
Имплантированные электрокардиостимуляторы |
Бактериемия, возникающая у пациентов с перечисленными патологическими состояниями, особенно часто сопровождается развитием инфекционного воспаления эндокарда. В качестве профилактики эндокардита используют короткие курсы антибактериальной терапии, примерные схемы которой приведены в таблице 25.
Таблица 25. Профилактика ИЭ (Еропейская ассоциация кардиологов, 2004)
Область |
Исходные |
Антибиотики |
|
манипуляции |
условия |
|
|
Полость |
, |
ртаСтандартная |
Амоксициллин (2 г внутрь) за 1 ч до |
пищевод, |
дыха- |
схема |
процедуры |
тельные пути |
Невозможность |
Ампициллин (2 г в/в или в/м) за 30 мин |
|
|
|
перорального |
до процедуры |
|
|
приема |
|
85

|
|
Аллергия |
|
Клиндомицин |
(600 мг) |
или |
цефалек- |
|
|||||
|
|
к пенициллинам |
син/цефадроксил (2 г), |
или |
азотроми- |
|
|||||||
|
|
|
|
цин/кларитромицин (500 мг) внутрь за 1 |
|
||||||||
|
|
|
|
ч до процедуры |
|
|
|
|
|
|
|
в/м |
|
Желудочно- |
|
Группа |
высоко- |
Ампициллин |
|
(2 |
г |
|
в/в |
|
или |
) |
|
кишечный |
илиго риска |
|
в сочетании |
с гентамицином(1,5 |
мг/кг, |
|
|||||||
урогенитальный |
|
|
|
но не более120 мг, |
в/в или |
в/)м за |
|
||||||
тракт |
|
|
|
30 мин до процедуры. Через 6 ч - ампи- |
|
||||||||
|
|
|
|
циллин (1 г в/в или в/м) или амоксицил- |
|
||||||||
|
|
|
|
лин (1 г внутрь) |
|
|
|
|
|
|
|
|
|
|
|
Группа |
высоко- |
Ванкомицин |
(1 |
г |
в/в |
в течение1-2 |
ч) |
|
|||
|
|
го |
|
врискасочетании |
с гентамицином(1,5 |
мг/кг, |
|
||||||
|
|
с аллергией |
но не более 120 мг, в/в или в/м); введе- |
|
|||||||||
|
|
к пенициллинам |
ние закончить за 30 мин до процедуры |
|
|
||||||||
|
|
Группа |
умерен- |
Амоксициллин (2 |
г |
внутрь) |
за 1 |
ч |
до |
|
|||
|
|
ного риска |
процедуры или ампициллин (2 г в/в или |
|
|||||||||
|
|
|
|
в/м) за 30 мин до процедуры |
|
|
|
|
|||||
|
|
Группа |
умерен- |
Ванкомицин (1 |
г |
в/в |
в течение1-2 ч); |
|
|||||
|
|
ного |
|
рискавведение |
|
|
|
|
|
|
|
|
|
|
|
с аллергией |
|
|
|
|
|
|
|
|
|
|
|
|
|
к пенициллинам |
|
|
|
|
|
|
|
|
|
|
|
Инфекционный эндокардит - одно из самых тяжелых и непредсказуемых заболеваний сердечно-сосудистой системы. Без лечения острый ИЭ заканчивается летальным исходом за4-6 недель, подострый - в течение 4-6 месяцев. На фоне адекватной антибактериальной терапии летальность достигает30-40%, а
убольных с инфицированными протезами клапанов - 70-80%.
Всовременных условиях ИЭ является в значительной степени хирургической проблемой. Тем не менее, для её решения необходима интеграция врачей разных специальностей: кардиологов, кардиохирургов, клинических микробиологов, специалистов по лучевой диагностике, анестезиологов, реаниматологов.
Достижение положительного лечебного эффекта невозможно без соблюдения современных установок этиотропной и патогенетической терапии. Залогом успешного лечения является своевременная диагностика, эффективная предоперационная терапия, ранняя операция. Однако, в каждом конкретном случае необходим индивидуальный подход, основанный на взвешенной оценке тяжести больного, эффекта консервативного лечения, риска развития фатальных осложнений.
86
Глава II МИОКАРДИТЫ
Миокардит - поражение сердечной мышцы преимущественно воспалительного характера, обусловленное непосредственным или опосредованным через иммунные механизмы воздействием инфекции, паразитарной и протозойной инвазии, химических и физических факторов, а также поражение, возникающее при аллергических и аутоиммунных заболеваниях.
Абсолютная частота миокардитов неизвестна, можно ориентироваться только на данные частоты встречаемости этого осложнения при различных заболеваниях. При дифтерии миокардит встречается у20-30% пациентов, а летальность у больных дифтерией от кардиальных осложнений достигает 50-60%. У больных острыми респираторными вирусными заболеваниями миокардит диагностируется в 1-15% случаев.
В период эпидемии гриппа клинические и инструментальные признаки миокардита обнаруживаются у1-5% больных. ЕСНО-вирусы поражают миокард в среднем в 5% случаев, а энтеровирусы - в 5-15%. По данным ВОЗ в 19821996 гг., стабильное поражение сердечной мышцы при заражении вирусами Коксаки группы А развивалось в3% случаев, при гриппе А - в 1,4% случаев, при гриппе В - в 1,2%, при парагриппе - в 1,7% и при аденовирусных инфекциях - в 1% случаев.
При хронических инфекционных заболеваниях клинико-инструмен- тальные признаки воспалительного поражения сердца выявляются 10у-30% больных. При гепатите В миокардит отмечается у5-15% больных, при клещевом Лайм-боррелиозе - у 15-20%, при токсоплазмозе - у 10-20%, при системном хламидиозе - у 5-20%. У ВИЧ-инфицированных поражение миокарда встречается в 20-40% случаев.
В ряде случаев миокардит возникает вследствие перекрестных - ауто иммунных реакций. Иммунный (аутоиммунный) миокардит может быть либо самостоятельным заболеванием, либо одним из синдромов при системных заболеваниях соединительной ткани или аллергических реакциях замедленного типа (реакция отторжения трансплантата, синдром Лайела, ожоговая болезнь).
При ревматоидном артрите поражение сердца выявляется у5-25% больных, при системной склеродермии - у 20-40%, при системной красной волчанке - у 5-15% пациентов. При ожоговой болезни признаки миокардита выявляются в 20-40% случаев. Миокардит может быть вызван воздействием на сердечную мышцу токсических веществ или физических факторов(например кардиотоксин - при дифтерии, ионизирующее излучение - при лучевой терапии опухолей средостеия).
По данным патологианатомических исследований, признаки воспалительния миокарда обнаруживают в4-9% аутопсий. Средний возраст заболевших составляет 30-40 лет. Женщины заболевают миокардитом несколько чаще
87
мужчин, но у мужчин чаще встречаются тяжелые формы заболевания. Несмотря на то что миокардит был выделен в качестве самостоятельного заболеванря более 200 лет назад, до сих не решены вопросы этиологии, патогенеза, клинической диагностики и специфического лечения этого заболевания.
2.1. ЭТИОЛОГИЯ
Причины миокардитов весьма разнообразны(таблица 26). Наиболее частыми из них являются инфекции(вирусные, бактериальные, риккетсиозные, спирохетозные, паразитарные, грибковые), которые служат причиной так называемых инфекционных или инфекционно-токсических миокардитов. Вызвать миокардит может практически любой инфекционный агент, однако более чем в половине случаев возбудителями миокардитов являются вирусы, первую очередь, энтеровирусы Коксаки типа В. Важную роль в возникновении инфекционных миокардитов отводят также цитомегаловирусам, аденовирусам, вирусам гриппа, кори, краснухи, инфекционного мононуклеоза.
Наиболее известными из бактериальных инфекционно-токсических миокардитов являются дифтерийный и скарлатинозный миокардиты. Дифтерийный миокардит осложняет течение этого инфекционного заболевания10-25%в и отличается очень тяжелым прогнозом(летальность - 50-60%). Вторая группа
причин, вызывающих аллергические (иммунопатологические) миокардиты, объединяет различные заболевания и синдромы, в основе которых лежат аллергические или иммунопатологические реакции, в том числе на применение лекарственных препаратов, сывороток. Нередко аллергические (аутоиммунные) миокардиты развиваются при системных заболеваниях соединительной ткани, бронхиальной астме, синдроме Лайелла, ожогах, трансплантациях сердца.
К этой же группе причин миокардитов относятся иммунопатологические
(аутоиммунные) процессы, |
которые развиваются в результате |
перенесенной |
в прошлом инфекции, вирусной инфекции Коксаки типа .ВКак правило, на |
||
этой стадии заболевания |
присутствия вирусных частиц |
в кардиомиоцитах |
и интерстициальной ткани обнаружить не удается. Отсутствуют также внесердечные проявления инфекции.
В этих случаях основное значение в возникновении воспаления сердечной мышцы имеет клеточный и гуморальный иммунный ответ, “запущенный”
инфекционным агентом, при котором миокард инфильтрируется- Т лимфоцитами, IgG, аутоиммунными антителами, комплементом и другими агрессивными иммунными факторами, повреждающими кардиомиоциты. В этих случаях речь может идти об инфекционно-аллергических миокардитах, которые нередко представляют собой лишь дальнейшую стадию повреждения сердечной мышцы инфекционным агентом.
88

Таблица 26. Основные причины миокардитов
Патогенетические ва- |
|
Основные причины миокардитов |
|
|
|||||
рианты миокардитов |
|
|
|
|
|
|
|||
Инфекционные |
|
Вирусы: коксаки типа В, аденовирусы, цитомегалови- |
|
||||||
и инфекционно- |
|
русы, гриппа, кори, краснухи, инфекционного моно- |
|
||||||
токсические |
|
нуклеоза, гепатита В и С, ветряной оспы, полиомие- |
|
||||||
|
|
|
|
лита, арбовирусы, СПИДа |
|
|
|
||
|
|
|
|
Бактерии: стрептококки (в том числе при скарлатине), |
|
||||
|
|
|
|
дифтерии, стафилококки, пневмококки, менингокок- |
|
||||
|
|
|
|
ки, гонококки, сальмонеллы |
|
|
|
||
|
|
|
|
Спирохеты: лептоспироз, болезнь Лайма, возвратный |
|
||||
|
|
|
|
тиф, сифилис |
|
|
|
|
|
|
|
|
|
Грибы: кандидоз, актиномикоз, аспергиллез, кокци- |
|
||||
|
|
|
|
диомикоз |
|
|
|
|
|
|
|
|
|
Простейшие: токсоплазмоз, трипаносомоз, шистозо- |
|
||||
|
|
|
|
матоз |
|
|
|
|
|
|
|
|
|
Паразиты: трихинеллез |
|
|
|
||
|
|
|
|
Риккетсии: лихорадка Q, сыпной тиф |
|
|
|
||
Аллергические (им- |
Лекарственные средства (в том числе антибиотики, |
|
|||||||
мунологические), |
в |
сульфаниламиды ), сыворотки |
|
|
|
||||
том |
числе инфекци- |
Системные заболевания соединительной ткани, вас- |
|
||||||
онно-аллергические |
|
кулиты |
|
|
|
|
|
||
|
|
|
|
Бронхиальная астма, синдром Лайелла |
|
|
|
||
|
|
|
|
Ожоги |
|
|
|
|
|
|
|
|
|
Трансплантации органов |
|
|
|
||
|
|
|
|
Инфекционно-аллергические процессы (иммунопато- |
|
||||
|
|
|
|
логические реакции, развивающиеся в ответ на пере- |
|
||||
|
|
|
|
несенную |
в прошлом инфекцию, признаки которой |
|
|||
|
|
|
|
в момент возникновения миокардита отсутствуют) |
|
|
|||
Токсико- |
|
|
Алкоголь, наркотики, тиреотоксикоз, уремия |
|
|
||||
аллергические |
|
|
|
|
|
|
|
||
|
К |
третьей |
группе |
причин |
миокардитов |
относятся |
|
заболева |
|
и патологические состояния, для которых типично прямое токсическое воздей- |
|||||||||
ствие |
на |
миокард |
различных химических |
и биологически |
активных |
веществ |
|||
(тиреотоксикоз, уремия, алкоголь), вызывающее иммунное воспаление сердечной мышцы с признаками реакции гиперчувствительности замедленного типа. Миокардиты, обусловленные этими причинами, принято называть токсикоаллергическими миокардитами.
2.2. ПАТОГЕНЕЗ
89
Повреждающее действие различных этиологических факторов, вызывающих развитие воспаления в миокарде, реализуется с помощью нескольких механизмов. Прямое цитолитическое действие этиологических факторов -ин фекционных агентов, внедряющихся в сердечную мышцу. Оно осуществляется с помощью миокардиальной инвазии(токсоплазмоз, бактерии) или так называемой репликации возбудителя, продолжающейся от нескольких дней до 2 недель от начала инфекции. Повреждение кардиомиоцитов и других клеток циркулирующими токсинами при системной инфекции(дифтерийный, скарлатинозный миокардиты). Неспецифическое повреждение клеток вследствие распространенных системных иммунопатологических реакций.
При системных заболеваниях соединительной ткани, лекарственной или сывороточной болезни сердце повреждается в результате реакции антигенантитело, являясь как бы одним из органов-мишеней генерализованного аутоиммунного процесса. Специфическое повреждение кардиомиоцитов факторами клеточного (Т-лимфоциты) и гуморального (антитела) иммунитета, которые вырабатываются в ответ на относительно кратковременное внедрение возбудителя (вирусы Коксаки В, гриппа) или реактивированы первичной инфекцией, длительное время персистировавшей в различных органах(цитомегаловирус, вирусы гепатита).
Последний механизм является основным при развитии вирусных миокардитов. В этих случаях даже после“инактивации” вируса и невозможности его выделения из сердца, процесс иммунного повреждения клеток, “запущенный” вирусом, поддерживается благодаря вновь вырабатываемым антигенам -кар диомиоцитов и антителам к ним. Этеровирус Коксаки В имеет большое сходство с клеточной мембраной кардиомиоцитов. Однажды запущенный процесс выработки антител к вирусу продолжается и после“инактивацииего” и стимулируется антигенной структурой самого кардиомиоцита. В результате происходит постоянное иммунное повреждение кардиомиоцитов.
Воздействие любого этиологического фактора и сопровождающего его иммунопатологического процесса на миокард приводит к глубоким нарушениям структуры кардиомиоцитов, интерстициальной ткани, микроциркуляторного сосудистого русла и к развитию в сердечной мышце воспалительного инфильт-
рата, состоящего |
из |
лимфоцитов, нейтрофилов, эозинофилов, |
макрофагов |
|||||
и других клеток. Наблюдается полнокровие сосудов микроциркуляторного рус- |
||||||||
ла, |
спазм |
артериол, |
парез |
капилляров |
и , венэритроцитарные |
стазы |
||
и |
фибриновые |
микротромбы. Нарушается |
сосудистая |
проницаемость |
||||
и развивается отек стромы. Характерно повреждение и некроз кардиомиоцитов, замещение их фиброзной тканью.
Электронно-микроскопическое, гистохимическое исследования выявляют нарушения ультраструктуры миокарда, важнейшим из которых является повреждение митохондрий. Уменьшается количество гранул гликогена
90
в мышечных клетках, нарушается процесс утилизации глюкозы и β-окисление жирных кислот, снижается энергетический метаболизм кардиoмиоцитов. Возникают изменения миокарда, определяющие клинику и прогноз болезни: воспалительный клеточный инфильтрат, отек стромы, некрозы, дистрофии, развитие фиброзной ткани; снижение сократимости миокарда, систолической функции ЛЖ, нередко с развитием значительной дилатации камер сердца; диастолическая дисфункция ЛЖ, возникающая в результате повышенной ригидности сердечной мышцы и угнетения процесса активного расслабления; застой в венах малого или(реже) большого круга кровообращения; формирование электрической негомогенности и нестабильности миокарда желудочков, существенно повышающих риск возникновения желудочковых аритмий; очаговое
повреждение проводящей системы сердца с развитием внутрижелудочковых
иатриовентрикулярных блокад.
Вответ на внедрение возбудителя в кардиомиоциты, в ткани миокарда развиваются специфические и неспецифические изменения. Специфические изменения - это клеточная инфильтрация, которая может состоять из лимфоцитов, нейтрофилов, эозинофилов и гистиоцитов. При острых миокардитах воспалительная инфильтрация в миокарде сохраняется достаточно непродолжительное время (2-3 недели), уступая место фибробластам с формированием кардиосклероза. При миокардитах затяжного и хронического течения лимфоклеточная инфильтрация сохраняется в миокарде достаточно длительное время (в течение нескольких месяцев), при этом параллельно с воспалением формируется миокардитический кардиосклероз.
Миокардитический кардиосклероз появляется после 14 дня заболевания, сначала в виде отдельных волокон коллагена, а затем - в виде локальных очагов и полей фиброза. По площади фиброз может быть диффузным и очаговым, а по структуре заместительным, интерстициальным и периваскулярным Миокардитический кардиосклероз является своеобразным маркером предшествующего воспаления, поэтому при наличии в миокарде и воспалительной инфильтрации и кардиосклероза, следует думать о рецидиве миокардита.
Помимо клеточной инфильтрации в миокарде выявляются неспецифические признаки, отек межклеточного пространства, полнокровие сосудов микроциркуляторного русла и дистрофические изменения кардиомиоцитов. Дистрофия кардиомиоцитов проявляется тем, что в цитоплазме клеток увеличивается содержание жировых включений и гликогена(жировая дистрофия), а в ядрах появляется краевая узурация и снижение хроматина. При электронной микроскопии в кардиомиоцитах отмечается«запустевание» клетки, т.е. уменьшение количества органелл (митохондрий, миофибрилл) с появлением центральной вакуоли.
При миокардитах хронического течения, воспалительная инфильтрация, кардиосклероз и дистрофия кардиомиоцитов выявляются одновременно.
91

От выраженности и соотношения этих морфологических изменений зависят клинические проявления заболевания, изменения лабораторных и инструментальных показателей.
2.3. КЛАССИФИКАЦИЯ
Международная статистическая классификация болезней(МКБ-10), переход на которую в России осуществлен с1.01.1999 г. в соответствии с Приказом Минздрава России №3 от 12 января 1998 г., выделяет миокардиты и кардиомиопатии, которые отнесены к I и IX классам (таблица 27).
Таблица 27. Классификация МКБ-10
Наименование |
|
Код |
Острый ревматический миокардит |
|
I 01.2 |
Ревматический миокардит |
|
I 09.0 |
Острый миокардит |
|
I 40 |
Инфекционный миокардит |
|
I 40.0 |
Другие виды острого миокардита |
|
I 40.8 |
Острый миокардит неуточненный |
|
I 40.9 |
Миокардит при болезнях, классифицированных |
в других |
I 41 |
рубриках |
|
|
Миокардит при бактериальных болезнях, классифицирован- |
I 41.0 |
|
ных в других рубриках |
|
|
Миокардит при вирусных болезнях, классифицированных в |
I 41.1 |
|
других рубриках |
|
|
Миокардит при инфекционных и паразитарных болезнях, |
141.2 |
|
классифицированных в других рубриках |
|
|
Миокардит при других болезнях, классифицированных в |
141.8 |
|
других рубриках |
|
|
Миокардит неуточненный |
|
I 51 4 |
Кардиомиопатия при инфекционных и паразитарных болез- |
I 43.0 |
|
нях, классифицированных в других рубриках |
|
|
Поражение сердечно-сосудистой системы при |
других -инI 98.1 |
|
фекционных и паразитарных болезнях, классифицированных |
|
|
в других рубриках |
|
|
Другие поражения сердца при бактериальных болезнях, I 52.0 |
||
классифицированных в других рубриках |
|
|
Другие поражения сердца при других инфекционных и -паI 52.1 |
||
разитарных болезнях, классифицированных в других рубри- |
|
|
ках |
|
|
Другие поражения сердца при других болезнях, классифи- |
I 52.8 |
|
цированных в других рубриках |
|
|
92
Все острые воспалительные процессы в миокарде в Международной классификации указаны как миокардиты. По виду этнологического агента они разделены па миокардит при бактериальных болезнях, миокардит при вирусных болезнях, миокардит при других инфекционных и паразитарных болезнях, миокардит при болезнях, классифицированных в других рубриках и миокардит пеуточнениый. Все хронические процессы в мышце сердца, воспалительного и невоспалителыюго гепеза в МКБ-10 называются кардиомиопатиями.
Классификация выделяет специфические кардиомиопатни: дилатациоппую, ишемическую, гипертрофическую, рестриктивпую и эндокардиальный фибробластоз. К неспецифическим кардиомиопатиям относятся: алкогольная, обусловленная воздействием лекарственных средств, внешних факторов, кардиомиопатия при инфекционных и паразитарных болезнях, при метаболических нарушениях, при расстройствах питания. МКБ-10 является статистическим перечнем болезней, она не в полной мере удовлетворяет потребности практикующих врачей, поэтому для определения патогенетического варианта заболевания, его клинической характеристики и течения необходимо пользоваться клинической классификацией.
В настоящее время единой клинической классификации миокардитов не существует. Перспективно разделение миокардитов по этиологическому принципу, применение которого возможно только при использовании всего арсенала современных лабораторно-инструментальных методов исследования, включая эндомиокардиальную биопсию, развернутое иммунологическое исследование, выявление инфекционного возбудителя миокардитов с помощью реакции PCR.
Такое обследование больных с подозрением на наличие миокардита, преимущественно инфекционного, доступно крупным кардиологическим центрам. В ряде случаев клиническая картина заболеваний, осложненных развитием миокардита, столь очевидна, что этиология воспалительного поражения сердечной мышцы не вызывает сомнений(лекарственные миокардиты, сывороточные миокардиты, миокардиты при СКВ, ожогах). Сложнее обстоит дело с выделением инфекционных, вирусных миокардитов.
Миокардиты классифицируют по патогенетическим вариантам: инфекционные и инфекционно-токсические; аллергические (иммунологические), в том числе инфекционно-аллергические; токсико-аллергические. По распространенности воспалительного процесса принято делить все миокардиты на: очаговые; диффузные. По течению миокардиты могут быть острыми; подострыми; рецидивирующими; латентными; хроническими.
По характеру воспалительного процесса различают: альтернативный миокардит (дистрофически-некробиотический); экссудативнопролиферативный (дистрофический, воспалительноинфильтративный, смешанный, васкулярный). Выделяют также патогенетические фазы инфекционных миокардитов: инфек-
93

ционно-токсическая; иммунологическая; дистрофическая; миокардиосклеротическая (таблица 28).
Таблица 28. Клиническая классификация миокардитов (Палеев Н.Р., Палеев Ф.Р., Гуревич М.А., 2007)
I. Этиологическая характеристика |
III. Морфологическая |
|
||||
и патогенетические варианты: |
характеристика: |
|
||||
1.Инфекционно-аллергические |
и - |
инАльтеративный (дистрофическинекро- |
|
|||
фекционные: |
|
биотический): |
|
|
|
|
Вирусные (грипп, вирусы |
Коксаки, |
Экссудативно-пролиферативный (ин- |
|
|||
ECHO, СПИД, полиомиелит) |
|
терстициальный): |
|
|
|
|
Инфекционные (дифтерия, скарлатина, |
а) дистрофический |
|
|
|
|
|
туберкулез, брюшной тиф) |
|
б) воспалительно-инфильтративный |
|
|||
При инфекционном эндокардите |
|
|||||
в) васкулярный |
|
|
|
|
||
Спирохетозные (сифилис, возвратный |
|
|
|
|
||
г) смешанный |
|
|
|
|
||
тиф, лептоспироз) |
|
|
|
|
|
|
Риккетсиозные (сыпной тиф, лихорад- |
IV. Распространенность: |
|
|
|||
ка Ку) |
|
Очаговые Диффузные |
|
|
|
|
Паразитарные (токсоплазмоз, болезнь |
|
|
|
|||
V. Клинические варианты: |
|
|
||||
Чагаса, трихинеллез) |
|
|
|
|||
Грибковые (актиномикоз, кандидоз, |
Псевдокоронарный, |
Декомпенсацион- |
|
|||
кокцидиомикоз, аспергиллез и др.) |
ный, Псевдоклапанный, Аритмический, |
|
||||
|
|
Тромбоэмболический, |
Смешанный, |
|
||
2. Аллергические (иммунологические): |
Малосимптомный |
|
|
|
|
|
Лекарственные, Сывороточные, Нут- |
VI. Варианты |
течения: |
Миокардит |
|
||
ритивные, При системных заболевани- |
|
|||||
ях соединительной ткани, При бронхи- |
доброкачественного |
течения (обычно |
|
|||
альной астме, При синдроме Лайелла, |
очаговая форма), |
Острый |
миокардит |
|
||
При синдроме Гудпасчера, Ожоговые, |
тяжелого течения, Миокардит рециди- |
|
||||
Трансплантационные |
|
вирующего течения с повторяющимися |
|
|||
|
|
обострениями, Миокардит с нарастаю- |
|
|||
3. Токсико-аллергические: Тиреоток- |
щей дилатацией полостей сердца и |
в |
||||
сические, Уремические, Алкогольные |
меньшей степени гипертрофией мио- |
|||||
II. Патогенетическая фаза: |
|
карда (обычно диффузная форма), Хро- |
||||
Инфек- |
нический миокардит |
|
|
|
||
ционно-токсическая, Иммуноаллерги- |
|
|
|
|
|
|
ческая, Дистрофическая, Миокар- |
|
|
|
|
|
|
диосклеротическая |
|
|
|
|
|
|
94
Важно выделение нескольких клинических вариантов болезни зависимости от преобладающих клинических проявлений миокардитов: малосимптомного; псевдокоронарного; декомпенсационного; аритмического; псевдоклапанного; тромбоэмболического; смешанного. В клинической практике точная диагностика каждой из приведенных характеристик миокардитов часто вызывает большие затруднения.
При обозначении острого воспалительного процесса в миокарде в истории болезни необходимо придерживаться рекомендаций МКБ-10 и указывать заболевание, как «острый миокардит», по возможности называя этиологический фактор. Правомочны термины «инфекционный миокардит», «бактериальный миокардит», «вирусный миокардит» или «дифтерийный миокардит» и прочие с обязательным микробиологическим подтверждением диагноза. При затяжном или хроническом течении миокардита необходимо пользоваться клинической классификацией и использовать термин«хронический миокардит». Этот термин разрешен к использованию комитетом экспертов ВОЗ в
1997 г.
Термины «инфекционно-аллергический миокардит» и «неревматический миокардит», которые использовались достаточно широко, следует заменить на «хронический миокардит». При хроническом течении миокардита, ассоциированным с хроническим инфекционным заболеванием, и сопровождающимся дилатацией камер сердца, правомочными считаются термины«кардиомиопатия при инфекционных и паразитарных болезнях» и «воспалительная кардиомиопатия».
2.4. КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина определяется этиологией, патогенетическим вариантом, распространенностью, преимущественной локализацией и характером воспалительного процесса, а также степенью нарушения сократимости ЛЖ. Признаки сердечной недостаточности развиваются при диффузном поражении сердечной мышцы, хотя даже ограниченный воспалительный процесс, локализованный в области проводящей системы сердца, может привести к тяжелым последствиям (АВ-блокады, желудочковые аритмии высоких градаций). В некоторых случаях наблюдается бессимптомное или малосимптомное течение миокардита.
Вследствие воспалительной инфильтрации, дистрофических изменений кардиомиоцитов и миокардитического кардиосклероза развивается систолическая и диастолическая дисфункции, возникают различные нарушения ритма и проводимости, и происходит постепенная дилатация камер сердца. Увеличение камер сердца может сопровождаться компенсаторной гипертрофией миокарда с увеличением индекса массы миокарда левого желудочка. В редких случаях воспаление может приводить к крупноочаговому некрозу миокарда с раз-
95
витием аневризмы левого желудочка. Миокардит может сопровождаться сопутствующим перикардитом с накоплением жидкости в полости перикарда.
Клиническим эквивалентом систолической дисфункции левого желудочка являются признаки сердечной недостаточности. Возникновение и прогрессирование СН связано со снижением сердечного выброса (с систолической дисфункцией) и с застоем крови в легочных и системных венах выше ослабленного отдела сердца. Компенсаторные механизмы коррекции ХСН включают: тахикардию, более активное участие предсердий в центральной гемодинамике, увеличение объема и массы ЛЖ; увеличение общего периферического сопротивления сосудов вследствие повышения тонуса симпатической нервной системы, повышение концентрации катехоламинов в крови, активацию ренинангиотензиновой системы и вазопрессина. Компенсация может продолжаться достаточно длительное время и только при истощении компенсаторных механизмов появляются характерные жалобы и изменения лабораторных и инструментальных показателей.
Жалобы на слабость, повышенную утомляемость, сердцебиения, небольшую лихорадку, появляющиеся на фоне реконвалесценции после перенесенной вирусной или бактериальной инфекции, нередко связывают с основным заболеванием, осложненным интоксикацией, а специального целенаправленного исследования сердечно-сосудистой системы не проводят. Через некоторое время эти клинические проявления миокардита проходят самостоятельно, и факт воспалительного поражения сердца часто остается незамеченным. В других случаях клиническая картина заболевания более определенно указывает на возможное поражение сердца(аритмии, боли в области сердца, одышка, изменения ЭКГ), что заставляет врача более внимательно отнестись к поиску объективных подтверждений миокардита.
При инфекционных, инфекционно-токсических, инфекционноаллергических миокардитах в большинстве случаев обнаруживается отчетливая связь этих и других имптомов миокардита с инфекцией. Инфекционные и инфекционно-токсические миокардиты развиваются в первые дни инфекционного заболевания, а инфекционно-аллергические - спустя 2-3 недели после него. Этого времени бывает достаточно для формирования иммунопатологических реакций на инфекционный процесс. При лекарственных миокардитах про-
слеживается связь с приемом тех или иных лекарственных препаратов и генерализованной аллергической реакции на них.
Жалобы
У больных с вирусной инфекцией сохраняются неспецифические жалобы, связанные с поражением многих органов и систем: ЦНС и вегетативной нервной системы (слабость, головная боль, повышенная утомляемость, выраженная потливость); органов дыхания (насморк, кашель, слезотечение, осиплость голо-
96
са, боли в горле при глотании); мышц и суставов (артралгии, миалгии); желу- дочно-кишечного тракта (анорексия, диарея, тошнота, боли в животе). К числу первых кардиальных жалоб относятся боли в области сердца, одышка, прогрессирующая мышечная слабость, утомляемость, снижение работоспособности.
Боли в области сердца - одна из наиболее частых кардиальных жалоб больных миокардитом. Боли локализуются в области верхушки сердца и слева от грудины, носят давящий, ноющий, колющий характер. В отличие от стенокардии при ИБС, боли при миокардите продолжительные, почти постоянные, не связаны с физической нагрузкой и не купируются нитроглицерином.
Одышка при физической нагрузке и в покое является первым субъективным признаком развивающейся левожелудочковой недостаточности. Одышка может усиливаться в горизонтальном положении больного(ортопноэ) за счет увеличения венозного притока крови к правым отделам сердца. Приступы удушья возникают сравнительно редко, лишь при значительном застое крови в легких и тяжелом течении миокардита(в случаях гигантоклеточного миокардита).
При внезапном возникновении удушья, сопровождающегося болями в грудной клетке, диагноз следует дифференцировать с тромбоэмболией легочной артерии (ТЭЛА). Сердцебиения (тахикардия) весьма характерны для миокардита и связаны с активацией САС, развивающейся на фоне уменьшения ударного выброса. Перебои в работе сердца обусловлены разнообразными нарушениями ритма (наджелудочковая и желудочковая экстрасистолия, пароксизмы фибрилляции предсердий, наджелудочковой и желудочковой тахикардии, АВ-блокады II степени).
Перебои могут появляться в покое и усиливаться при физической нагрузке. Отеки на ногах, боли в правом подреберье и другие проявления правожелудочковой недостаточности сравнительно редко выявляются у больных острым миокардитом. Они больше характерны для рецидивирующего или хронического течения заболевания, когда признаки застоя крови в венах большого круга кровообращения возникают после относительно длительного периода прогрессирующей легочной гипертензии и сопровождаются дилатацией ПЖ.
Лихорадка - частый, но не обязательный признак миокардита. В острых случаях она может быть обусловлена как инфекционным заболеванием, так и иммунным воспалением, локализованным в сердечной мышце. При хроническом или затяжном течении миокардита, когда признаки вызвавшего его инфекционного заболевания уже отсутствуют, повышение температуры тела (обычно до субфебрильных цифр) указывает на активный процесс иммунного воспаления в сердце, особенно, если лихорадка сочетается с усугублением кардиальной симптоматики и отрицательной динамикой ЭКГ. Следует все же помнить, что повышение температуры тела у больного с хроническим миокардитом имеет относительное диагностическое значение, поскольку отсутствие лихо-
97
радки еще не исключает активного воспалительного процесса в сердечной мышце.
Физикальное исследование
Общий осмотр и исследование органов дыхания, пищеварения и почек. При общем осмотре и исследовании органов дыхания, пищеварения, почек ка- ких-либо специфических признаков, характерных для миокардитов, выявить не удается, за исключением внешних проявлений левожелудочковой и(реже) правожелудочковой недостаточности, которые можно обнаружить при сравнительно тяжелом течении заболевания: положение ортопноэ, тахипноэ, акроцианоз, застойные влажные хрипы в легких, небольшие отеки ног.
Более выраженные проявления правожелудочковой или бивентрикулярной недостаточности в виде значительной гепатомегалии, асцита, анасарки для больных острым миокардитом не характерны. Они могут указывать на наличие сопутствующего выпотного или констриктивного перикардита или других -за болеваний, сопровождающихся застоем крови в венах большого круга кровообращения.
Появление внешних признаков бивентрикулярной сердечной недостаточности у больных с длительным течением миокардита в ряде случаев может указывать на трансформацию миокардита в ДКМП. Следует помнить также, что детальное физикальное исследование больного позволяет обнаружить признаки основного заболевания, явившегося причиной развития миокардита(, системных заболеваний соединительной ткани, лекарственной болезни, вирусной или бактериальной инфекции, тиреотоксикоза, уремии).
Пальпация, перкуссия сердца
При малосимптомных миокардитах каких-либо существенных изменений границ сердца выявить не удается. У больных с умеренной степенью тяжести и тяжелым миокардитом выявляется смещение верхушечного толчка и левой границы относительной тупости сердца влево. Верхушечный толчок иногда ос-
лаблен. Еще реже можно наблюдать смещение верхней границы сердца и исчезновение “талии” сердца, что указывает на дилатацию ЛП. Вправо границы сердца смещаются при тяжелой бивентрикулярной недостаточности.
Аускультация сердца
В легких случаях заболевания обычно определяется незначительное -ос лабление I и II тонов сердца. В тяжелых случаях миокардита отмечается выраженная глухость тонов. Иногда тоны вовсе не выслушиваются. Нередко обнаруживают также расщеплениеI тона, степень которого часто коррелирует с выраженностью патологического процесса в сердечной мышце. Протодиастолический ритм галопа является нередкой находкой в тяжелых случаях заболе-
98
вания, свидетельствуя о снижении сократительной способности миокарда ЛЖ и выраженной систолической дисфункции миокарда, вызванной воспалительным отеком сердечной мышцы. Нарушения ритма сердца при миокардитах встречаются довольно часто. Чаще всего речь идет о синусовой аритмии, суправентрикулярной и желудочковой экстрасистолии, тахикардии, брадикардии и других нарушениях ритма.
Систолический шум при миокардитах чаще обусловлен поражением папиллярных мышц или значительным расширением фиброзного кольца -мит рального клапана с развитием относительной митральной недостаточности. Значительная дилатация ПЖ при его перегрузке способствует возникновению относительного стеноза ЛА с появлением систолического шума во ІІ-ІІІ межреберье слева от грудины. Диастолический шум иногда также может выслушиваться у больных миокардитом при выраженной дилатации ЛЖ, способствующей формированию относительного стеноза левого атриовентрикулярного отверстия (шум Кумбса). Сочетание протодиастолического ритма галопа с коротким мезодиастолическим шумом меняющейся интенсивности свидетельствует о наличии миокардита.
Артериальный пульс, АД
В легких случаях миокардита при исследовании пульса изменений не обнаруживают, за исключением синусовой тахикардии, не соответствующей тяжести лихорадки. При уменьшении сократимости ЛЖ и развитии сердечной недостаточности выявляется тахикардия, реже брадикардия, различные нарушения ритма. Иногда можно обнаружить альтернирующий пульс. Систолическое и пульсовое давления уменьшаются при снижении сердечного выброса.
Осложнения
К числу наиболее серьезных осложнений миокардита относятся: нарушения сердечного ритма(экстрасистолия, пароксизмальные тахикардии, в том числе желудочковая тахикардия, фибрилляция предсердий; нарушения внутрижелудочковой и атриовентрикулярной проводимости; внутрижелудочковые тромбозы и тромбоэмболические осложнения; внезапная сердечная смерть.
2.5. ЛАБОРАТОРНО-ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
Лабораторные исследования
Наиболее важной является лабораторная диагностика воспалительного синдрома, а также выявление маркеров повреждения и некроза кардиомиоцитов. Повышение активности кардиоспецифических ферментов в крови, которое обнаруживается у части больных миокардитом, отражает повреждение и некроз кардиомиоцитов: увеличение ЛДГ и ее фракций (ЛДГ1 и ЛДГ2), причем ЛДГ1 >
99
ЛДГ2; КФК и МВ-фракции КФК; аспарагиновой аминотрансферазы (АсАТ); увеличение уровня сердечного тропонина.
Увеличение активности указанных ферментов (КФК, ЛДГ, АсАТ) является неспецифическим и может быть обусловлено инфекционным заболеванием, интоксикацией, разнообразными повреждениями скелетных мышц, острым ИМ, болезнями печени. По сравнению с аналогичным повышением ЛДГ, КФК и их фракций у больных острым ИМ, гиперферментемия при миокардитах выражена в меньшей степени, но сохраняется более длительное время - в течение
всего периода активного воспалительного и некробиотического процесса в сердечной мышце.
Неспецифическими маркерами воспаления являются: увеличение СОЭ; повышение содержания С-реактивного протеина; лейкоцитоз; сдвиг лейкоцитарной формулы крови влево; возросший уровень фибриногена, серомукоида “Воспалительные” изменения в анализах крови, наряду с субфебрилитетом, закономерно выявляют у больных острым миокардитом. При хронических и подострых формах миокардита эти изменения отсутствуют, несмотря на наличие активного воспалительного процесса в сердечной мышце. Иммунологические исследования позволяют выявить неспецифические изменения клеточного и гуморального иммунитета, а также четырехкратное повышение титра вируснейтрализующих и противокардиальных антител, а также повышение уровня Ig G, Ig М, Ig А.
Этиологическая диагностика
При обследовании больных миокардитом определенное внимание следует уделить выявлению этнологических причин миокардита. Воспаление в сердечной мышце может быть осложнением любого острого инфекционного заболевания, поэтому при сборе анамнеза заболевания необходимо уточнить перепесенные заболевания. Окончательное решение об объеме микробиологического обследования и методах диагностики принимает лечащий врач. Диагностический поиск необходимо проводить по следующим направлениям: 1) обследование крови на наличие антигенов и специфических антител как острых, так и хронических инфекционных патогенов; 2) целенаправленное выявление очагов хронической инфекции.
В случаях манифестации миокардита через2-3 недели после перенесенного острого респираторного заболевания следует провести обследование крови па наличие антигенов и антител к вирусам гриппа А, Коксаки А и эптеровирусам, потому что они обладают наибольшей кардиот-ропностыо. Если признаки миокардита появились после перенесенной ангины, необходимо изучать посевы слизи из зева и носоглотки на наличие патогенных стрептококков, стафилококков и возбудителей дифтерии, параллельно с этим целесообразно определить антитела к этим возбудителям.
100
В случаях появления признаков сердечного заболевания после острых кишечных инфекций, следует проводить посевы кала па дизентерийную группу, сальмонеллез, брюшной тиф и паратифы с обязательным исследованием крови па специфические антитела к этим возбудителям. Если больной параллельно с жалобами кардиологической направленности отмечает упорные артралгии, необходимо дополнительное обследование для исключения ревматизма, ревматоидного артрита и других заболеваний соединительной ткани, также проводить микробиологическое обследование на наличие хламидийной инфекции и клещевого Лайм-боррелиоза.
Однако не всегда, даже при острых миокардитах, удается верифицировать возбудителя острой инфекции. Достаточно часто воспалительное заболевание миокарда вызывают возбудители хронических инфекций -вирусы простого герпеса, вирусы Эпштейпа-Барра, боррелпи, токсоплаз-мы, хламидии, цнтомегаловирусы, вирусы гепатита В и С. Эти внутриклеточные инфекционные агенты способны к длительной персистеиции в организме, негативно влияя па состояние клеточного и гуморального иммунитета, и создавая благоприятные условия для патологического влияния факторов, в обычных условиях не имеющих самостоятельного значения (переутомление, стресс, переохлаждение).
В настоящее время в лабораторной диагностике инфекций приоритетными считаются следующие методики: выделения возбудителя из биологических сред и накопление его in vitro, что позволяет установить серотип микроорганизма н определить чувствительность его к антибактериальным препаратам; -выявление внутриклеточных патогенов в биоптатах миокарда(in situ) с помощью иммупофлюоресцептпой микроскопии с использованием индикаторных антител с флюоресцирующими веществами; поиск инфекционных антигенов (ДНК любого возбудителя) в крови больного посредством полимеразной цепной реакции; определение в крови специфических антител к инфекционным патогенам посредством иммупофермептпого анализа или непрямым методом флюоресцирующих антител.
Остальные серологические методики обнаружения микробных и вирусных антигенов и антител проигрывают вышеперечисленным методам по чувствительности, специфичности и диагностической точности. Помимо микробиологического обследования необходимо проводить у больных целенаправленное выявление очагов хронической инфекции(тонзиллит, гайморит, кариес, периодонтит, адпексит, простатит). Необходимо привлекать к осмотрам соответствующих специалистов - стоматологов, оториноларингологов, урологов, гинекологов.
Электрокардиография
Патологические электрокардиографические изменения при миокардитах наблюдаются у 50-90% больных, они неспецифичны и связаны с воспалитель-
101
ной инфильтрацией, с дистрофией кардиомиоцитов и с миокарди-тическим кардиосклерозом. В зависимости от локализации воспалительного процесса отмечается значительная вариабельность изменений па ЭКГ. Воспалительная инфильтрация в области правого предсердия может сопровождаться синусовой тахикардией, суправентрикулярной экстрасистолией и мерцательной аритмией. Вовлечение в патологический процесс межжелудочковой перегородки вызывает нарушение предсердно-желудочковой проводимости и блокады ножек пучка Гиса. Реполяризационные изменения конечной части желудочкового комплекса отмечаются при появлении жидкости в полости перикарда, при дистрофии кардиомиоцитов и при миокардитическом кардиосклерозе.
К наиболее частым ЭКГ-синдромам миокардитов по коду Миннесота относят изменение зубца Т (уплощение, инверсия), которое встречается у 50-70% больных. Вторым по частоте проявлением на ЭКГ является изменение сегмента ST (30-50%). Сегмент ST-T может смещаться вниз или вверх от изоэлектрической линии в зависимости от поражения субэндоили субэпикардиальных слоев миокарда и сопутствующего перикардита. Третьим ЭКГ-синдромом является наджелудочковая и желудочковая экстрасистолия (25-45%).
Экстрасистолы могут быть единичными и множественными, может регистрироваться пароксизмальная мерцательная аритмия и желудочковая тахикардия. Нарушения проводимости (синоатриальные и атриовентрикулярные блокады) наблюдаются достаточно редко - только в 5-15% случаев, значительно чаще (до 30%) отмечаются блокады ножек пучка Гиса. Внедрение в широкую клиническую практику суточного мониторирования ЭКГ у больных миокардитом позволяет регистрировать преходящие нарушения ритма и проводимости.
Стойкие (на протяжении нескольких месяцев и лет) нарушения ритма и проводимости, и реполяризационные изменения являются характерными признаками миокардитического кардиосклероза. В редких случаях(у 0,5-3% больных) миокардит может стать причиной развития крупных очагов некроза. В подобных случаях на электрокардиограмме отмечаются изменения, характерные для острого инфаркта миокарда(формируется патологический зубец QS) в соответствующих отведениях.
К частым электрокардиографическим находкам относятся нарушения проводимости: внутрижелудочковые и атриовентрикулярные блокады. Существует корреляция между тяжестью миокардита и выраженностью нарушений проводимости. В легких случаях нарушения проводимости обычно отсутствуют
или проявляются АВ-блокадой I степени. АВ-блокады II-III степени, блокады левой или (реже) правой ножки пучка Гиса свидетельствуют о наличии тяжелого диффузного миокардита, отличающегося весьма неблагоприятным прогнозом.
102
Нередко фиксируются различные нарушения сердечного ритма: синусовая тахикардия или(редко) брадикардия, экстрасистолия, фибрилляция или трепетание предсердий, пароксизмальная желудочковая и суправентрикулярная тахикардия. В тяжелых случаях, заканчивающихся внезапной смертью, при мониторном ЭКГ-наблюдении можно зарегистрировать фибрилляцию желудочков. Нарушения ритма и проводимости при малосимптомных миокардитах являются единственными маркерами патологического процесса в сердечной мышце.
Весьма важны в диагностике заболевания изменения желудочкового комплекса QRS. Диффузный распространенный миокардит часто сопровождается низким вольтажем зубцовR. В более редких случаях на ЭКГ выявляются инфарктоподобные изменения - патологический зубец Q, возникающий в результате неравномерного поражения сердечной мышцы, повреждения кардиомиоцитов и резкого снижения их электрической активности.
Эхокардиография
Поскольку специфические эхокардиографические признаки миокардита отсутствуют, ультразвуковое исследование сердца проводят с целью определения размеров ЛЖ и, дляЛП динамической оценки систолической и диастолической функций сердца. При бессимптомном и малосимптомном миокардитах данные ЭхоКГ могут быть нормальными или указывать лишь на небольшое увеличение КДО и КСО ЛЖ. В более тяжелых случаях, сопровождающихся снижением сократимости миокарда, выявляют уменьшение ФВ (меньше 50%), СИ и более значительное увеличение КДО, КСО и размеров ЛП. Снижение ФВ ниже 30% считают очень плохим прогностическим признаком.
Помимо снижения глобальной систолической функции ЛЖ, примерно у половины больных с тяжелым течением воспалительного процесса в сердечной мышце определяют локальные нарушения сократимости ЛЖ в виде гипокинезии и акинезии отдельных его сегментов. Эти данные требуют проведения дифференциальной диагностики с аналогичными изменениями у больных ИБС. При значительной дилатации ЛЖ и возникновении дисфункции клапанного аппарата (папиллярные мышцы, клапанные кольца) можно обнаружить признаки относительной недостаточности митрального клапана, митральной регургитации и заметное увеличение размеров ЛП.
В некоторых случаях в острой стадии заболевания можно выявить значительное диффузное утолщение стенки ЛЖ, обусловленное резко выраженным интерстициальным отеком. Эти изменения обратимы и на фоне адекватной противовоспалительной терапии толщина стенки ЛЖ сравнительно быстро нормализуется. Обычно в этих случаях определяются признаки выраженной диастолической дисфункции ЛЖ, обусловленной возросшей ригидностью отечной стенки. У 15% больных с тяжелым течением заболевания при ЭхоКГ-
103
исследовании обнаруживают внутрисердечные тромбы, являющиеся источником тромбоэмболий. Дисфункция ПЖ и его умеренная дилатация выявляются у 15-20% больных.
Важным показателем, позволяющим отслеживать увеличение камер сердца при динамическом наблюдении, является индекс сферичности. Индекс сферичности рассчитывается по четырехкамерному изображению сердца в диастолу и является отношением продольного размера полости ЛЖ(от верхушки сердца до линии клапанного кольца) максимальному поперечному размеру в средней трети левого желудочка. В норме индекс сферичности составляет 1,8-1,6. Снижение этого показателя в динамике до1,5 и ниже свидетельствует о прогрессирующей дилатации левого желудочка.
При воспалительном поражении миокарда в10-20% случаев на ЭхоКГ выявляется сопутствующий перикардит в виде сепарации листов перикарда. В 15-30% случаев у больных миокардитом снижается систолическая функция ЛЖ (фракция выброса), а изменение диастолической функции ЛЖ выявляется у 35-50% пациентов. Нарушение диастолической функции левого желудочка диагностируется по кривой трансмитрального кровотока при проведении ЭхоКГ.
Рентгенография
Рентгенологическое исследование позволяет подтвердить наличие кардиомегалии и оценить состояние малого круга кровообращения. Достоверными рентгенологическими признаками кардиомегалии являются: увеличение поперечного размера сердечной тени до 15,5 см и более у мужчин и до 14,5 см и более у женщин; увеличение кардиоторакального индекса (отношения поперечного размера тени сердца к внутреннему поперечному размеру грудной клетки) до 50% и более. У большинства больных острым миокардитом рентгенологические признаки дилатации камер сердца на фоне эффективного лечения значительно уменьшаются или исчезают совсем.
У больных миокардитом с симптомами левожелудочковой недостаточности рентгенологически можно выявить признаки венозного застоя крови в легких: усиление легочного рисунка в верхних отделах легких за счет расширения мелких сосудов; расширение корней легких; горизонтальные линии Керли; выпот в плевральных синусах, чаще справа.
Морфометрические методы
Все изменения, выявленные при лабораторном и иммунологическом обследовании, на ЭКГ и ЭхоКГ, не являются специфичными признаками, характерными для миокардита. Для установления окончательного диагноза необходимо подтверждать воспаление и его последствия морфометрическими -ме тодами. К морфометрическим методам относятся: биопсия миокарда с после-
104

дующим гистологическим изучением микропрепаратов; томосцинтиграфия сердца с «воспалительными» и кардиотропными радиофармпрепаратами; магнитно-резонансная томография сердца с контрастированием и ультразвуковая денситометрпя.
Эндомиокардиальная биопсия
Одним из методов диагностики воспалительного процесса в мышце сердца является эпдомиокарднальпая биопсия (ЭМБ). Показания к ЭМБ достаточно широки. Ее рекомендуют проводить при всех кардиомиопатиях для определения причин дилатации или гипертрофии сердца, а также при констриктивных и рестриктивных заболеваниях. Для морфологического подтверждения диагноза считается необходимым взять3-7 биоптатов сердца. Основным морфологическим признаком воспаления является наличие клеточной инфильтрации, которая состоит из лимфоцитов, нейтрофилов, эозинофилов и гистиоцитов. Можно выявить отек межклеточного пространства, полнокровие сосудов микроциркуляторпого русла, набухание эндотелия, дистрофические изменения кардиомиоцитов и миокардитический кардиосклероз. Для морфологи-
ческого подтверждения миокардита используют рекомендованные группой американских морфологов в 1986 г. - “далласские критерии” (таблица 29).
Таблица 29. Далласские критерии миокардита
Диагноз |
Гистологические признаки |
|
|
миокардита |
|
|
|
Определенный |
Воспалительная инфильтрация миокарда с некрозом и/или |
||
миокардит |
дегенерацией прилегающих миоцитов, не характерных для |
||
|
ИБС |
||
Вероятный |
Воспалительные инфильтраты достаточно редки либо кар- |
|
|
миокардит |
диомиоциты инфильтрированы лейкоцитами. Нет участков |
||
|
миоцитонекроза. Миокардит не может быть диагностирован |
||
|
в отсутствие воспаления |
||
Миокардит |
Нормальный миокард или имеются патологические измене- |
|
|
отсутствует |
ния ткани невоспалительной природы |
|
|
При первичной эндомиокардиалыюй биопсии различают: активный миокардит с фиброзом или без фиброза; пограничный миокардит с фиброзом или без фиброза(в этом случае возможна повторная биопсия); отсутствие миокардита. При повторной эндомиокардиальной биопсии: продолжающийся миокардит с фиброзом или без фиброза; разрешающийся миокардит с фиброзом или без него; разрешившийся миокардит с фиброзом или без него. Количественные морфометрические критерии активного миокардита заключаются в присутствии 14 лимфоцитов и более в поле зрения(при увеличении микроскопа в 400 раз), пограничного - от 5 до 14 клеток воспаления в поле зрения, при отсутствии миокардита - в поле зрения находят менее 5 клеток.
105
В соответствии с Марбургским соглашением Комитета экспертов ВОЗ (1997) Далласские критерии были уточнены и дополнены. Рекомендовано выделять активный миокардит с фиброзом или без фиброза, хронический миокардит с фиброзом или без фиброза и отсутствие миокардита. Отличия новых (Марбургских) морфологических критериев от Далласских заключается в следующем: 1) оценка гистологического препарата проводится не в одном поле зрения, а на площади 1 мм2; 2) количество клеток воспаления при активном миокардите должно быть не менее14, но не в поле зрения, а на площади 1 мм2; 3) при хроническом миокардите рекомендовано иммупогистохимическое выявление специфических Т-лимфоцитов (CD45) в мышце сердца, которые являются признаком хронического воспаления.
Окончательный, достоверный диагноз миокардита может быть установлен только по результатам гистологического исследования биоптата, полученного с помощью прижизненной эндомиокардиальной биопсии. Морфологическое изучение биоптатов позволяет, прежде всего, дифференцировать миокардит тяжелого течения и ДКМП, имеющие много общих клинических черт (кардиомегалия, прогрессирующая сердечная недостаточность).
В заключении морфолога должны быть указаны объемные площади межклеточного вещества, фиброза, кардиомиоцитов и количество клеток воспаления в микропрепарате (в поле зрения или на площади 1 мм3). Следует учесть, что ЭМБ не дает полной гарантии постановки диагноза, поскольку достаточно высока вероятность забора неизмененной ткани и получения ложноотрицательиого результата. Опыт многих авторов показал, что ЭМБ подтверждает клинический диагноз миокардита только в 17-50% случаев.
Вместе с тем, результаты гистологического исследования эндомиокардиальных биоптатов отличаются большой вариабельностью. Ложноотрицательные результаты прижизненной биопсии могут быть связаны с очаговым характером воспаления, когда кусочек ткани взят из интактного участка миокарда. Поэтому, чтобы получить достоверные результаты, необходимо исследование до 10 биоптатов из различных участков миокарда ЛЖ и ПЖ. На морфологическую картину оказывает выраженное влияние активное противовоспалительное лечение больных миокардитом.
Наличие |
морфологических |
признаков |
воспалительного |
процесса |
в миокарде действительно дает возможность подтвердить диагноз миокардита. |
||||
Отсутствие этих признаков не является достаточным основанием для пересмот- |
|
|||
ра этого диагноза. В клинических условиях показанием для прижизненной эн- |
|
|||
домиокардиальной биопсии может служить крайне тяжелое течение заболева- |
||||
ния, рефрактерное |
к медикаментозной терапии. Когда возникает проблема |
|||
дифференциальной |
диагностики между тяжелым |
диффузным миокардитом |
||
и ДКМП и решается вопрос о трансплантации сердца.
106
Сцинтиграфия
Для определения наличия лейкоцитарной инфильтрации в миокарде и выраженности перфузионпых нарушений, в клинической практике используется томосцинтиграфия сердца с различными радиофармпрепаратами(РФП). Для визуализации воспаления используют радиофармпрепараты, избиратель-
но накапливающиеся в зоне воспаления: цитрат галлия-67 (67Ga); аутолейкоциты, меченные технецием-99 или иидием-111-оксимом (111In) и антитела к миозину.
Использование однофотошюй эмиссионной компьютерной томографии сердца (ОФЭКТ) позволяет получать качественные многомерные изображения миокарда с толщиной каждого томографического скана до 0,88 см. Таким образом, при анализе серии компьютерных срезов сердца можно определить наличие и протяженность лейкоцитарной инфильтрации в миокарде. Помимо определения воспаления в миокарде необходимо проведение повторной томосцинтиграфии с перфузиопными РФП.
Для этого используют такие РФП, как 99Тс-технетрил (или 99Тс-М1В1) и излучающие нуклиды таллия хлорида-201 (201Т1). Перфузионный РФП накапливается в иптактной ткани сердечной мышцы, оставляя участки ишемии, некроза и кардиосклероза в виде «дефектов накопления». В диагностике стенозирующего атеросклероза коронарных артерий необходимо проведение нагрузочных проб (велоэргометрия, тредмил, пробы с дофамином или дипиридамолом) и на высоте нагрузки, когда создаются условия несоответствия доставки кислорода в ткани и его повышенным потреблением, вводят перфузионный РФП, а затем проводят сцинтиграфию миокарда. Сцинтиграфия сердца используется для оценки микроциркуляторного русла, а нарушение микроциркуляции при сохранении магистрального кровотока по венечным артериям чаще всего связано с миокардитическим кардиосклерозом. Проведение радиоизотопной диагностики в комплексе из двух исследований(определение воспалительной инфильтрации, перфузии миокарда) позволяет оценить наличие воспалительной инфильтрации в миокарде, определить нарушение перфузии. Это связано с миокардитическим кардиосклерозом.
Магнитно-резонансная томография
Воспалительную инфильтрацию в миокарде можно выявить посредством магнитно-резонансной томографии (МРТ) с контрастированием парамагнитными контрастирующими препаратами. Метод МРТ позволяет визуализировать участки внеклеточной воды, характерных для отека миокарда. Для определения воспаления в миокарде сначала необходимо выполнить первичную МРТ сердца, затем внутривенно ввести парамагнитный контраст и через10-30 минут провести повторное магнитно-резонансное исследование. Контраст избирательно накапливается в участках внеклеточной воды и изменяет резонансные свойст-
107

ва тканей. По серии изображений миокарда до и после контрастирования можно судить о локализации и протяженности воспалительной инфильтрации в миокарде.
Ультразвуковая денситометрия миокарда
Самым доступным в кардиологической практике является эхокардиография, которая позволяет оцепить размеры камер сердца, толщину стенок, состояние клапанного аппарата, глобальную и локальную сократительную способность миокарда. Использование режима «acoustic densitometry» позволяет определить плотность миокарда и сделать заключение о наличии отека и фиброза в сердечной мышце. Средние значения плотности миокарда в диастолу в норме составляют 11 ед. (9-13 ед.).
При отеке миокарда Эхо-плотность сердечной мышцы снижается, а при фиброзе - повышается. Второй показатель, позволяющий судить о наличии отека и фиброза в миокардерасчетный коэффициент соотношения плотности миокарда в диастолу и в систолу(систоло-диастолическое соотношение - СДС).
Это процентное соотношение Эхо-плотности миокарда в конце диастолы и конце систолы. В норме показатель СДС составляет от +30 до +45%, у больных с отеком в миокарде(гипотиреоз, миокардит) систоло-диастолическое соотношение снижается от +5 до +10%, а у больных с фиброзом в миокарде (системная склеродермия, кардиосклероз) оно приобретает отрицательное значение от-19
до -31%.
Диагностическимй алгоритм при миокардите
Несмотря на множество клинических симптомов заболевания, изменений лабораторных и инструментальных показателей, диагноз миокардита устанавливается после тщательного анализа результатов обследования, при этом существенное значение имеют опорные клинико-инструментальные критерии заболевания. Для первичной клинической диагностики целесообразно - ис пользовать диагностические алгоритмы, которые позволяют заподозрить у больного миокардит. В дальнейшем воспалительную инфильтрацию и кардиосклероз необходимо подтверждать морфометрическими методами. Наиболее известна схема клинико-инструментальной диагностики миокардита, рекомендованная Нью-Йоркской ассоциацией кардиологов(NYHA, 1973) (таблица 30).
Таблица 30. Схема диагностики миокрадитов (NYHA, 1973)
Критерии диагностики |
|
Признаки поражения миокарда |
Связь с перенесенной ин- |
|
Большие признаки: |
108

фекцией, |
доказанная |
кли- |
|
Патологические изменения на ЭКГ(нару- |
|
|||
нически |
и |
лабораторнымишения реполяризации, появление артимий) |
|
|||||
данными: |
выделение |
воз- |
|
повышение |
концентрации |
кардиоселек- |
|
|
будителей, |
их антигенов, |
|
тивных ферментов (КФК МВ, |
тропонин |
|
|||
выявление антител к ин- |
|
Т), увеличение размеров сердца, развитие |
|
|||||
фекционным |
патогенам, а |
|
ХСН, кардиогенного шока, изменение им- |
|
||||
также лейкоцитоз, ускоре- |
|
мунологических показателей |
|
|
||||
ние СОЭ, увеличение кон- |
|
|
Малые признаки: |
|
|
|||
центрации |
|
С-реактивногоТахикардия (или брадикардия), ослабление |
|
|||||
белка в крови |
|
|
первого тона, ритм галопа |
|
|
|||
|
|
|
|
|
|
|
|
|
По критериям NYHA (1973) появлению симптомов поражения сердца должна предшествовать инфекция. Это обязательный признак, который должен доказан клиническими данными и лабораторными методами. Кроме инфекционного фактора у больных должны быть клинические и лабораторные признаки воспаления, синдромы поражения миокарда, которые разделены на «большие» и «малые» диагностические критерии. Диагноз миокардита наиболее обоснован, если после перенесенной инфекции (доказанной лабораторно и клинически), через 2-3 недели, выявляются 2-3 «больших» и 1-2 «малых» критерия.
Позднее к большим критериям заболевания был добавлен еще один синдром - изменение иммунологических показателей. Перечисленные критерии не охватывают ни жалоб больных, ни клинических симптомов заболевания, а лишь констатируют изменения лабораторно-инструментальных показателей в связи с инфекционным заболеванием. Все клинико-лабораторные и инструментальные критерии, представленные диагностическом алгоритме, являются косвенными и встречаются при других заболеваниях сердечно-сосудистой системы. По набору вышеуказанных признаков невозможно судить о наличии и протяженности воспалительной инфильтрации и миокардитического кардиосклероза.
Для жиагностики миокардита необходимо придерживаться современного алгоритма, который включает: оценку жалоб больных и данных объективного обследования; изучение лабораторных и иммунологических показателей, характерных для повреждения кардиомиоцитов и воспалительного процесса; выявление электрической и механической дисфункции сердца; выявление признаков ХСН; визуализацию воспалительной инфильтрации в миокарде и выраженности миокардитического кардиосклероза; выявление инфекционных патогенов.
2.6. ЭТИОЛОГИЧЕСКИЕ ВАРИАНТЫ МИОКАРДИТОВ
Вирусный миокардит
Вирус Коксаки В является РНК-содержащим вирусомодним из представителей группы энтеровирусов. Вирусный (Коксаки В) миокардит является
109
наиболее частой этиологической формой миокардитов, и это должно обязательно учитываться при диагностике. Кроме того, вирус Коксаки В является также ведущей причиной острых миоперикардитов. Для вируса Коксаки В типична высокая кардиотропность. Современные методы исследования позволяют обнаружить его в кардиомиоцитах, в перикарде, в клапанах сердца.
Вирус Коксаки В может вызвать развитие миокардита в любом возрасте, хотя, как указывалось ранее, чаще болеют лица среднего и молодого возраста. Миокардит, вызванный вирусом Коксаки, часто развивается у лиц в возрасте старше 50 лет. Этот миокардит может развиться и у людей, страдающих ишемической болезнью сердца, что, конечно, затрудняет диагностику. Около 60% страдающих Коксаки-миокардитом и миоперикардитом составляют мужчины.
У женщин заболеваемость Коксаки-миокардитом чаще наблюдается во время беременности и в послеродовом периоде. При поражении вирусом Коксаки во время беременности миокардит может развиваться у плода и быть причиной мертворождения. В силу указанных причин возможно развитие миокардита у новорожденных, а также в первые 6 месяцев жизни.
Для Коксаки-миокардита характерна сезонность. Заболевание чаще развивается летом и осенью, по данным Karjalainen (1984), наиболее высокая заболеваемость отмечается в мае, ноябре, декабре. Клиническая картина вирусного (Коксаки В) миокардита в целом соответствует описанию симптоматики миокардита, сделанному нами ранее. Следует только отметить, что перед развитием кардиальной симптоматики у большинства больных отмечается лихорадка и синдром гастроэнтерита (неинтенсивные боли в эпигастрии, возле пупка, тошнота, рвота, нечастый, обильный водянистый стул без патологических примесей). В клинической картине Коксаки В миокардита наряду с симптомами миокардита часто присутствуют плевродиния(боль, обусловленная вовлечением в патологический процесс плевры, усиливающаяся при дыхании и кашле), лим- фаде-нопатия, спленомегалия, орхит.
Установлены особенности течения Коксаки-миокардита в зависимости от возраста. У молодых людей в возрасте16-20 лет миокардит протекает с выраженной клинической симптоматикой, часто с присоединением перикардита или плеврита, течение миокардита острое, как правило, заканчивается выздоровлением. У лиц в возрасте старше 40 лет симптоматика миокардита развертывается более постепенно, отчетливо доминирует выраженная кардиалгия, которая может сохраняться длительное время(заболевание часто принимается за ИБС). Могут наблюдаться одышка и сердцебиения.
При диагностике вирусной (Коксаки В) этиологии миокардита необходимо учитывать: наличие симптоматики острого гастроэнтерита в периоде, предшествующем развитию клиники миокардита, не менее, чем четырехкратное нарастание титров специфических вируснейтрализующих антител в парных сыворотках кровибольного, обнаружение вируса или вирусного антигена в фекалиях
110
больного с помощью электронной микроскопии, иммуноэлектроос-мофореза, выделение вируса в культуре клеток из различных биологических субстратов (смывы из зева, фекалии), определение РНК вируса Коксаки в крови больного и в био-птатах миокарда методом полимеразной цепной реакции. У большинства больных Коксаки В миокардит протекает благоприятно, больные выздоравливают в течение нескольких недель, однако иногда наблюдается развитие дилатационной кардиомиопатии, возможны летальные исходы.
Септический миокардит
Септический миокардит - это бактериальный миокардит, развивающийся при сепсисе и характеризующийся внедрением инфекционного агента в миокард. На долю септического миокардита в современных условиях, при лечении сепсиса высокоактивными антибиотиками, приходится около 1,5-4% всех миокардитов. Основными возбудителями септического миокардита являются стафилококки, синегнойная палочка, кишечная палочка, сочетание этих видов флоры.
Патоморфологическая картина септического миокардита достаточно характерна. При макроскопическом исследовании сердце увеличено в размерах, имеет «дряблый», «вареный» вид, в толще миокарда могут быть очаги кровоизлияний. При микроскопическом исследовании обнаруживаются значительный интерстициаль-ный отек миокарда, тромбоцитарные и эритроцитарные микроагрегаты в микроциркуляторном русле, а также множественные клеточные инфильтраты в миокарде, состоящие из нейтрофилов, гистиоцитов, лимфоцитов (в инфильтратах четкое преобладание нейтрофилов). В кардиомиоцитах определяется дистрофия (белковая, вакуольная), миолиз, расщепление миофибрилл (возможен диско-идный распад). Характерно также обнаружение в миокарде микроорганизмов. Особенно большие участки миолиза кардиомиоцитов - на блюдаются при синегнойном сепсисе.
Септический миокардит всегда протекает с выраженной клинической картиной, обычно речь идет о тяжелой форме миокардита, и он может быть непосредственной причиной смерти больных сепсисом. Симптоматика септического миокардита соответствует вышеописанным проявлениям. Однако, по мнению профессора Палеева Н.Р. для септического миокардита в отличие от вирусного характерна выраженная тахикардия, при этом наблюдается несоответствие между частотой сердечных сокращений и температурой тела, могут отмечаться мерцательная аритмия и пароксизмальная тахикардия.
Выраженная тахикардия при септическом миокардите объясняется активацией симпатического отдела вегетативной нервной системы, системы цитокинов, стимуляцией синтеза провоспалительных медиаторов. Одновременно наблюдается низкое периферическое сосудистое сопротивление в результате
111
системного раскрытия артериовенозных шунтов, которые активно функционируют при бактериемии.
На определенном этапе развития сепсиса у больных регистрируется -ги перкинетический тип гемодинамики с высоким сердечным выбросом. В последующем, по мере генерализации воспалительного процесса, происходит резкое снижение насосной функции сердца, сердечный выброс становится низким, системный кровоток уже не может компенсироваться за счет выраженной - та хикардии. Отражением этой ситуации является развитие выраженной сердечной недостаточности.
Диагностика септического миокардита осуществляется на основании вышеизложенных критериев диагностики миокардита и, конечно, учитывается наличие у больного сепсиса. Согласно решению Чикагской международной согласительной конференции (1991), сепсисом принято называть состояние, при котором наблюдается не менее двух признаков синдрома системного воспалительного ответа при наличии инфекционного очага(выявляемого клинически или подтвержденного бактериологически, но не обязательно с наличием бактериемии).
Синдром системного воспалительного ответанеспецифическая генерализованная реакция на инфекционный процесс. Синдром системного воспалительного ответа констатируется при наличии двух или более следующих клинических симптомов: температура тела выше 380С или ниже 36°С; частота сердечных сокращений выше 90; частота дыхания выше 20 или рСО2 ниже 32 мм рт. ст. (для больных на ИВЛ); количество лейкоцитов в периферической крови выше 12 х 109/л или ниже 4 х 109/л или незрелые формы лейкоцитов > 10%.
Миокардит при инфекционном эндокардите
Инфекционный эндокардит часто сопровождается развитием миокардита. Патологоанатомические и клинические проявления миокардита при инфекционном эндокардите те же, что при септическом миокардите, подробнее смотри в главе «Инфекционный эндокардит».
Дифтерийный миокардит
Дифтерия осложняется миокардитом в 6-8% случаев, а при тяжелом течении заболевания миокардит наблюдается почти у половины больных. Главным патогенетическим фактором дифтерийного миокардита является чрезвычайно высокая кардиотоксичность дифтерийного токсина и включение в патологический процесс аутоиммунного механизма, так как дифтерийный токсин вызывает выраженный распад кардиомиоцитов, компоненты которых становятся ауто- ан-тигенами. Кроме того, дифтерийный токсин сам является антигеном, причем существует определенное сходство антигена дифтерийного токсина с цитохромом ферментных систем кардиомиоцитов. Поэтому антитела к дифтерийному
112
токсину блокируют цитохром кардиомиоцитов дополнительно к непосредственному ингибирующему влиянию токсина. В результате указанных процессов резко нарушается тканевое дыхание миокарда и образование в нем энергии и белка.
Патоморфологические изменения при дифтерийном миокардите очень выражены. При макроскопическом исследовании обращают на себя внимание серовато-желтый цвет миокарда, его дряблость, дилатация полостей сердца. При микроскопическом исследовании отмечаются распад кардиомиоцитов, жировая инфильтрация, резкое поражение сосудов микроциркуляторного русла (деструкция сосудистой стенки, гиперемия сосудов, повреждение эндотелия), множественные геморрагии в периваскулярной и межмышечной строме.
В межмышечной ткани выражен отек, выявляются клеточные инфильтраты, состоящие из гистиоцитов, лимфоцитов, плазмобластов, плазмоцидов, реже обнаруживаются нейтрофильные лейкоциты и эозинофилы. Наиболее пораженными оказываются стенки левого желудочка и папиллярные мышцы. Миокардит развивается обычно на 6-10 день от начала дифтерии, клиническая картина миокардита достигает максимальной выраженности к концу2-3 недели, однако при молниеносной форме дифтерийный миокардит развивается чрезвычайно быстро и может в течение нескольких дней привести к смерти. Обычно миокардит развивается при средней степени тяжести и тяжелой дифтерии.
Характеризуя клиническое течение миокардита при дифтерии. Он всегда протекает тяжело, клиническая симптоматика его выражена, на первый план выступают признаки СН, синоаурикулярная и атриовентрикулярная блокады, нарушения внутрижелудочковой проводимости, синдром слабости синусового узла, экстрасистолическая аритмия, пароксизмальная тахикардия. Более благоприятно протекает миокардит, который развивается на 3-4 неделе от начала заболевания. В отдельных случаях дифтерийный миокардит протекает в течение нескольких недель и месяцев.
Миокардит при брюшном тифе
Поражение миокарда при брюшном тифе чаще характеризуется миокардиодистрофией, реже - миокардитом. Морфологический вариант миокардита, наиболее часто развивающийся при брюшном тифеэто интерстициальный, реже - гранулематозный миокардит. В развитии интерстициального миокардита принимают участие преимущественно лимфоциты и гистиоциты, наблюдается пролиферация и слущивание эндотелия сосудов микpоциркуляторного русла, отек интерстициальной ткани. Гранулематозный миокардит характеризуется глыбчатым распадом коллагеновых волокон и формированием вокруг очагов распада тифоидных узелков (гранулом) - очагов фибрина и скопления эпителиоидных клеток.
113
Миокардит развивается на2-4-й неделе от начала заболевания, обычно при тяжелом его течении и при недостаточно эффективном лечении. Клиническая картина миокардита при брюшном тифе типичная, при этом редко наблюдаются мерцательная аритмия, полная атриовентрикулярная блокада, прогноз обычно благоприятный. Следует помнить о возможности развития послебрюшнотифозного миокардита через 1-2 недели после брюшного тифа.
Туберкулезный миокардит
Для туберкулеза наиболее характерно развитие хронического перикардита, миокардит развивается редко. Патоморфологические проявления миокардита зависят от формы туберкулеза. При первичном туберкулезе в миокарде обычно развивается узелковая, реже - диффузная макрофагальная реакция, формируются макрофагально-лимфоцитарные околососудистые гранулемы. При гематогенном туберкулезе в строме миокарда образуются туберкулезные бугорки, не содержащие сосудов, но имеющие участки творожистого некроза. При вторичном туберкулезе развивается интерстициальный миокардит. Клиническая картина туберкулезного миокардита характеризуется типичной симптоматикой, однако отличительной особенностью является значительное расширение не только левых, но и правых отделов сердца. Кроме того, туберкулезному миокардиту свойственно длительное и даже хроническое течение.
Миокардит при клостридиальной инфекции
При клостридиальной инфекции может наблюдаться множественное поражение органов, часто развивается миокардит. Поражение миокарда является следствием влияния на него клостридиального токсина. Типичным является обнаружение пузырьков газа в миокарде при патологоанатомическом исследовании, а также выраженных деструктивных изменений в миокардиальных -во локнах, вместе с тем воспалительная инфильтрация обычно отсутствует. Clostridium perfringens может также вызвать формирование абсцессов в миокарде, перфорацию миокардиальной стенки и гнойный перикардит. Течение миокардита при клостридиальной инфекции тяжелое, прогноз неблагоприятен.
Миокардит при легионеллезе
Известно, что при легионеллезной инфекции(болезни легионеров) поражаются не только легкие, но и скелетная мускулатура(может отмечаться рабдомиолиз), почки (может развиться почечная недостаточность), печень, центральная нервная система, но поражение сердца считается не характерным или маловыраженным, проявляющимся только неспецифическими изменениями зубца Т, интервала ST. Однако иногда у больных развивается миокардит, в редких случаях с очагами некроза в миокарде, с застойной сердечной недостаточностью, возможно появление перикардиального выпота.
Миокардит при менингококковой инфекции
114
Миокардит может наблюдаться при менингококковой инфекции, но обычно при тяжелом течении менингита. Патоморфологические изменения в миокарде характеризуются воспалительными инфильтратами в интерстиции, состоящими из лимфоцитов, полиморфно-ядерных лейкоцитов, плазматических клеток, могут определяться миокардиальные некрозы. Менингококковый миокардит протекает типично, может приводить к развитию сердечной недостаточности. Возможно тяжелое течение миокардита с присоединением экссудативного перикардита и даже тампонады сердца. Менингококковый миокардит характеризуется также поражением проводящей системы сердца, атриовентрикулярного и синусового узлов, что может привести к внезапной смерти.
Миокардит при микоплазменной пневмонии
Клинически выраженный миокардит при пневмонии, вызванной микоплазмой, бывает редко. Чаще это миокардит, не проявляющийся клинически, но характеризующийся неспецифическими электрокардиографическими изменениями со стороны зубца Т и интервала ST, в редких случаях возможно развитие атриовентрикулярной блокады. Обычно электрокардиографические изменения исчезают через 1-2 недели. Причиной этих изменений считается аутоиммунный воспалительный процесс в миокарде. Однако возможно и тяжелое течение миокардита с развитием застойной сердечной недостаточности и присоединением экссудативного перикардита. У большинства больных наступает выздоровление, у некоторых пациентов возможно длительное течение миокардита с развитием сердечных аритмий.
Миокардит при пситтакозе
Миокардит при пситтакозе, вызванном Chlamydia psittaci, наблюдается довольно часто и характеризуется застойной сердечной недостаточностью и острым перикардитом. Возможно вовлечение в патологический процесс эндокарда, в этом случае развивается панкардит. Клиническая симптоматика поражения сердца включает лихорадку, кардиомегалию, застойную СН, артериальную гипотензию, ритм галопа, системные тромбоэмболии. Однако надо отметить, что лечение пситтакоза препаратами тетрациклинового ряда оказывается успешным и благоприятно влияет на течение миокардита.
Миокардит при сальмонеллезе
Клинически выраженный миокардит при сальмонеллезе наблюдается редко, обычно при тяжелом течении заболевания, преимущественно у детей, и ассоциируется с высокой смертностью. При тяжелой сальмонеллезной инфекции могут формироваться абсцессы в миокарде, которые могут разрываться и приводить к фатальной тампонаде сердца. Течение клинически выраженного миокардита обычно тяжелое, но развивается он постепенно, приводя к выра-
женной застойной сердечной недостаточности и тромбоэмболиям в сосуды
115
большого и малого круга кровообращения. Все же у большинства больных миокардит протекает субклинически и проявляется преимущественно лишь неспецифическими изменениями зубца Т и интервалаST на электрокардиограмме.
Миокардит при болезни Уиппла
Болезнь Уиппла или кишечная липодистрофия - системное инфекционное заболевание тонкой кишки, вызываемое возбудителем Tropheryma whippelii, характеризующееся блокадой лимфатических сосудов тонкого кишечника, развитием синдрома экссудативной энтеропатии и нередко поражением других органов и систем. Заболевание развивается преимущественно у лиц со стойким угнетением Т-клеточного иммунитета. Возбудитель заболевания Tropheryma whippelii относится к некультивируемым грамотрицательным актиномицетам. Они обнаруживаются при электронной микроскопии внутри и вокруг макрофагов собственной пластинки слизистой оболочки тонкой кишки, в энтероцитах и макрофагах, в виде палочковидных образований размерами 0,3 х (1,5-2,5) мкм.
В основе заболевания лежит закупорка лимфатических сосудов тонкого кишечника PAS-положительными макрофагами. Основными симптомами заболевания являются боли в животе неопределенного характера, поносы, стеаторея, значительное снижение массы тела, синдром нарушенного всасывания, субфебрильная температура тела, полиартралгии, лимфаденопатия (увеличение забрюшинных и реже периферических лимфоузлов), полисерозит. Возможно появление геморрагии и узловатой эритемы на коже. У некоторых больных наблюдаются симптомы поражения нервной системы с парезом глазодвигательных мышц, атаксией, тремором.
Поражение миокарда наблюдается у1/3 больных с болезнью Уиппла. В миокарде, а также в перикарде, створках клапанов обнаруживаютсяPASположительные макрофаги. Наблюдаются повреждения коронарных артерий с некрозами их гладкой мускулатуры. В миокарде могут обнаруживаться воспалительные инфильтраты и даже рубцовые изменения. Клинически миокардит при болезни Уиппла проявляется кардиомегалией, застойной сердечной недостаточностью, развитием аритмий сердца. В связи с фиброзом клапана аорты и митрального клапана появляется звуковая симптоматика их недостаточности.
Основным методом диагностики болезни Уиппла является гистологическое исследование биоптатов слизистой оболочки тонкой кишки, полученных во время фибродуоденоскопии. В биоптатах определяется инфильтрация собственной пластинки слизистой оболочки тонкой кишки крупными, пенистыми PAS-положительными макрофагами. Они обнаруживаются также в лимфатических узлах, биоптатах миокарда, печени, нервных стволов.
Миокардит при лептоспирозе Васильева-Вейля
116
При лептоспирозе Васильева-Вейля поражение миокарда чаще всего протекает субклинически, однако если при тяжелом течении лептоспироза развивается миокардит, то обычно он характеризуется очень выраженной симптоматикой и тяжелым течением. Выраженный миокардит при лептоспирозе характеризуется появлением мерцательной аритмии, атриовентрикулярной блокады I-II степени, возможно развитие сердечной недостаточности, перикардита. На электрокардиограмме обнаруживаются неспецифические изменения интервала ST и зубца Т. При патологоанатомическом исследовании сердца больных, погибших при фатальном течении лептоспироза, обнаруживаются обширные геморрагические инфильтраты в межуточной ткани миокарда, аорты, коронариит.
Миокардит при болезни Лайма
Болезнь Лайма - системный клещевой боррелиоз, природноочаговая трансмиссивная инфекционная болезнь, вызываемая Borrelia burgdorferi, и протекающая с распространенной кожной эритемой, лихорадкой, признаками поражения центральной и периферической нервной системы, сердца и крупных суставов. Название заболевания происходит от города Лайм в штате Коннектикут (США), в котором в 1982 г. Burgdorfer выделил из иксодова клеща возбудителя болезни, относящегося к спирохетам. Резервуаром обитания боррелий являются мелкие и крупные дикие(грызуны, сумчатые, олени, птицы) и некоторые домашние (кошки, собаки, овцы, крупный рогатый скот) животные, выделяющие возбудителя с мочой.
Переносчиком инфекции являются иксодовые клещи. Механизм заражения - трансмиссивный, через укус клеща. Распространенность заболевания совпадает с ареалом иксодовых клещей - северо-восточные и центральные регионы США, Китай, Япония, Австралия, Западная Сибирь, Дальний Восток. В месте укуса клеща возбудитель болезни проникает в кожу, вызывая развитие хронической мигрирующей эритемы, а также проникает в кровь и вместе с кровью распространяется по всему организму. Инкубационный период составляет от 3 до 32 дней.
Заболевание протекает в три фазы. I фаза - общетоксическая длится от 3 до 35 дней, проявляется лихорадкой, головными болями, миалгиями, полиартралгиями, тошнотой, симптомами фарингита, увеличением периферических лимфоузлов, печени, селезенки. В месте укуса клеща появляется папула, затем кольцевидная эритема, в последующем у 75% больных принимающая длительное, хроническое мигрирующее течение. II фаза - диссеминированная инфекция - развивается на 4-5 неделе и продолжается в течение 1-2 месяцев. В этой фазе наступает гематогенная диссеминация возбудителя. Наиболее существенными проявлениями болезни являются неврологические и кардиальные нарушения. Поражение нервной системы характеризуется симптомами серозного менингита, менингоэнцефалита, энцефаломиелита с пара- и тетрапарезами, парезами
117
лицевого нерва, глазодвигательного нерва, часто развивается полирадикулоневрит.
Поражение сердца наблюдается у8-10% больных. Характерно развитие атриовентрикулярной блокады различных степеней, при этом нередко возникает полная блокада с развитием синкопальных состояний. Возможна симптоматика типичного диффузного миокардита с кардиомегалией и сердечной недостаточностью, но все-таки это бывает редко. У некоторых больных развивается миоперикардит. Симптомы поражения сердца сохраняются около6 недель, в дальнейшем у большинства больных наступает нормализация функций сердца.
У отдельных больных в биоптатах миокарда обнаруживаются боррелий, что является прямым диагностическим признаком заболевания и подтверждает точку зрения о том, что повреждение сердца обусловлено непосредственным внедрением возбудителя в миокард и воздействием его токсинов. Для диагностики повреждения миокарда при болезни Лайма применяют ЭКГ(выявляются нарушения атриовентрикулярной проводимости, неспецифические изменения зубца Т и интервалаST), радиоизотопное сканирование миокарда с радиоактивным галлием (накапливается в очагах поражения миокарда) или сканирование с применением антимиозиновых антител, меченных радиоактивным индием (антитела концентрируются в пораженных участках миокарда).
III фаза (артритическая) развивается через 6 и более недель от начала болезни (иногда через 2-3 месяца) и характеризуется поражением суставов в виде асимметричных артритов коленных и локтевых, межфаланговых, височночелюстных суставов. Пораженные суставы болезненны, отечны, однако почти не гиперемированы. Возможны неоднократные рецидивы полиартрита, которые могут длиться несколько недель и даже месяцев. Однако развитие хронического артрита или полиартрита с развитием эрозий суставных поверхностей костей с разрушением хряща наблюдается лишь у отдельных больных. III фаза называется многими исследователями также хронической(Steere, 1998), потому что в этой стадии проявляется хроническое поражение нервной системы(энцефалопатия, полинейропатия, энцефаломиелит), кожи (хронический атрофический акродер-матит) и возможен рецидивирующий полиартрит.
Диагноз болезни Лайма ставится на основании следующих признаков: укусы клеща в анамнезе; появление мигрирующей кольцевидной эритемы с последующими признаками поражения нервной системы, сердца, суставов,обнаружение боррелий в спинномозговой жидкости, синовиальной жидкости, биоптатах кожи; определение наличия и концентрации специфических антителк боррелиям в организме больного такими ,методамикак иммунофлюоресценция, реакция связывания комплемента, реакция непрямой гемагглютинации, иммуноферментный анализ ииммунный блоттинг.
118
Наиболее точными методами являютсяиммуноферментный анализ и иммуноблоттинг. Антитела к боррелиям обычно появляются у больных с болезнью Лайма на 3-6 неделе от начала заболевания, причем вначале образуются антитела класса Ig M, в более поздние сроки (через 1 месяц и позже) - антитела класса Ig G; определение ДНК боррелий методом полимеразной цепной реакции в биологическом материале: в кожном биоптате, крови, моче, суставной и цереброспинальной жидкости. Метод высокочувствителен и позволяет определить инфицированность пациента на7 день от момента присасывания клеща, часто еще в инкубационном периоде.
Грибковые поражения миокарда
Грибковые поражения сердца являются довольно редкой патологией и наблюдаются лишь при тяжелом генерализованном течении грибковой инфекции. Обычно это бывает у больных, получавших массивную, длительную антибиотикотерапию, а также длительно и в больших дозах принимавших глюкокортикоидные препараты. Кроме того, генерализованная грибковая инфекция налюдается у больных СПИДом. Наиболее частыми видами грибковой инфекции, встречающимися в практике врача, являются актиномикоз, аспергиллез, кандидамикоз. При генерализованном течении чаще возникают перикардит и эндокардит. Миокард вовлекается в патологический процесс редко.
При генерализованном актиномикозе актиномицеты могут проникать в миокард, вызывать развитие некротизирующих абсцессов, окруженных грануляционной тканью. При этом отмечается тяжелая сердечная недостаточность. Поражение перикарда при актиномикозе характеризуется появлением выпота в полости перикарда, в последующем развитием констриктивного перикардита. Поражение миокарда при аспергиллезе наблюдается редко, но если оно возникает, то может привести к летальному исходу.
При патологоанатомическом исследовании больных, погибших от генерализованного аспергиллеза, в миокарде обнаруживаются грибковые мицеллы, абсцессы и некрозы миокарда. Кандидамикозное поражение миокарда обнаруживается также только при генерализованном течении кандидамикоза, в миокарде возможно развитие абсцессов, причем микроабсцессы локализуются чаще всего в области АВ-соединения и межжелудочковой перегородки, что приводит к развитию атриовентрикулярной блокады.
О грибковом поражении миокарда можно думать у больных с тяжелым, генерализованным системным микозом (обычно у лиц с выраженным иммунодефицитом, длительно лечившихся глюкокортикоидами, антибиотиками, цитостатиками) при наличии электрокардиографических изменений и клинических признаков дисфункции миокарда. У большинства больных при этом определяются симптомы поражения перикарда, а также почек, легких и других органов.
119
Миокардит при трипаносомозе
Трипаносомоз (болезнь Чагаса) - заболевание, вызываемое разновидностью простейших Tripanosoma cruzi (описана впервые Chagas в 1909 г.). Заболевание распространено преимущественно в Центральной и Южной Америке, Бразилии, Аргентине, Чили. В этих странах болезнь является ведущей причиной смерти в группе сердечно-сосудистых болезней. В настоящее времяTripanosoma cruzi инфицированы около 20 млн. человек. На других континентах, кроме Америки, заболевание не встречается.
Tripanosoma cruzi передается от млекопитающего к млекопитающему триатомовыми клопами, которые заражаются при заглатывании крови инфицированного животного или человека. В кишечнике клопа трипаносомы подвергаются ряду превращений, размножаются и выделяются с экскрементами клопа во время последующего кровососания Заражение человека происходит при попадании экскрементов клопа на участки поврежденной кожи и слизистые оболочки (например, конъюнктивы). Кроме того, возможно заражение от инфицированного человека при переливании его крови, при контакте с его кровью, а также трансплацентарным путем.
Первые симптомы болезни появляются приблизительно через7-10 дней после заражения. Различают 3 фазы болезни: острую, латентную и хроническую. В острой фазе болезни в месте внедрения возбудителя появляется припухлость и покраснение кожи, увеличиваются регионарные лимфоузлы, при внедрении инфекции через конъюнктиву появляется отек век и периорбитальных тканей (симптом Романьи). Кроме местных проявлений наблюдаются общая слабость, лихорадка, отсутствие аппетита, отеки нижних конечностей, лица, увеличение печени, селезенки, периферических лимфоузлов. В острой фазе болезни Чагаса возможно развитие миокардита.
Трипаносомы проникают в миокард, вызывают развитие воспалительной клеточной инфильтрации, деструкцию кардиомиоцитов. В развитии миокардита при болезни Чагаса большое значение придается также развитию аутоиммунных процессов в миокарде и повреждающему влиянию цитотоксических Т- лимфоцитов. Миокардит в острой фазе заболевания имеет типичную клиническую картину и протекает обычно тяжело. В острой фазе возможно также развитие экссудативного перикардита, эндокардита, образование внутрисердечных тромбов. Однако постепенно все проявления острой фазы стихают, и больные вступают в латентную фазу заболевания. В этой фазе болезни нет отчетливой клинической симптоматики, однако в это время формируется кардиомиопатия, проявляющаяся неспецифическими изменениями электрокардиограммы. Хроническая фаза болезни Чагаса развивается спустя годы после заражения и -на блюдается у 30% больных.
120
Важнейшей особенностью хронической фазы является поражение сердца в виде синдрома дилатационной кардиомиопатии и недостаточности кровообращения. Основными клиническими симптомами являются слабость, головокружения, одышка, отечность голеней и стоп, тахикардия, расширение границ сердца влево, глухость тонов сердца, часто протодиастоличес-кий ритм галопа, систолический шум в области верхушки сердца и мечевидного отростка, увеличенная болезненная печень. У многих больных отмечаются тахиаритмии, экстрасистолии, нарушение атриовентрикулярной проводимости.
У некоторых больных в дальнейшем развивается аневризма левого желудочка. Часто заболевание осложняется тромбоэмболией в сосуды малого и большого круга кровообращения. На рентгенограмме органов грудной клетки определяются кардиомегалия, застойные явления в легких. При электрокардиографическом исследовании выявляются изменения интервалаST, зубца Т, патологический зубец Q преимущественно в левых грудных отведениях, атриовентрикулярная блокада, нарушения внутрижелудочковой проводимости, различные нарушения сердечного ритма.
Характерными эхокардиографическими изменениями являются кардиомегалия, увеличение конечного диастолического и систолического объемов, снижение фракции выброса левого желудочка, нарушение диастолического наполнения желудочков, гипокинезия задней стенки левого желудочка, апикальная аневризма. Радионуклидная вентрикулография выявляет локальные нарушения подвижности стенок правого и левого желудочков, нарушение глобальной функции желудочков. Радиоизотопное сканирование миокарда с таллием201 обнаруживает дефекты накопления изотопа в очагах фиброза и ишемии.
Диагностика болезни Чагаса в острой стадии осуществляется путем обнаружения трипаносом в свежей гепаринизированной крови больного или в лейкоконцентратах. Можно определить возбудителя в мазках крови и толстой капле, окрашенной по методу Гимза. В случае получения отрицательных результатов производят посевы крови на специальные среды или применяют ксенодиагностику, суть которой заключается в том, что неинфициро-ванным триатомовым клопам дают возможность насытиться кровью пациента и затем через 30 суток проверяют наличие трипаносом в экскрементах клопа. Этот же метод нередко применяют для диагностики заболевания в хронической фазе. Однако общепринятым методом диагностики хронической фазы болезни Чагаса является определение антител к антигенам трипаносом. Для этого используют реакцию связывания комплемента, иммуноферментный анализ, радиоиммунопре-
ципитацию. Высокой специфичностью и чувствительностью обладает тест фиксации комплемента Мачало-Гуеррейро.
Миокардит при токсоплазмозе
121
Токсоплазмоз - паразитарное заболевание, вызываемое облигатным внутриклеточным паразитом Toxoplasma gondii (относится к типу простейших), характеризующееся хроническим течением, поражением нервной системы, лимфоаденопатией, гепатоспленомегалией, частым поражением скелетной мускулатуры, миокарда и глаз. Источником инфекции служат многие виды домашних и диких млекопитающих и птиц. Особое значение придается кошкам, в их организме происходит полный цикл развития токсоплазм, они выделяются с фекалиями в виде овоцист. Заражение происходит алиментарным путем при попадании в желудочно-кишечный тракт овоцист и употреблении сырого или недостаточно термически обработанного мяса овец, свиней, кроликов. Кроме того, возможно попадание в желудочно-кишечный тракт овоцист, выделенных кошками с фекалиями при загрязнении рук почвой, песком или при контакте с кошками. Возможно внутриутробное заражение плода от больной токсоплазмозом матери, потому что токсоплазмоз передается трансплацентарно. Токсоплазмоз является частой оппортунистической инфекцией у больных СПИДом.
Токсоплазмоз бывает врожденным и приобретенным. Поражение сердца в виде токсоплазменного миокардита бывает при обеих формах, однако чаще наблюдается при приобретенной форме. Основными клиническими проявлениями токсоплазмоза являются общая слабость, снижение аппетита, субфебрильная температура тела, полимиалгия, полиартралгия, головная боль, снижение остроты зрения, генерализованная лимфаденопатия (лимфоузлы плотные, безболезненные), гепатоспленомегалия, поражение нервной системы и миокарда, хориоретинит. Изменения нервной системы наблюдаются у большинства больных. Наиболее выраженные изменения относятся к центральной нервной системе (эмоциональная лабильность, мнительность, снижение памяти, умственной работоспособности, гипоталамическая дисфункция с выраженными симптомами дисфункции вегетативной нервной системы). Периферическая нервная система страдает значительно реже.
Поражение сердечно-сосудистой системы является частым клиническим признаком токсоплазмоза. У больных развивается миокардит с типичной клинической картиной, возможно развитие сердечной недостаточности. На ЭКГ обнаруживаются неспецифические изменения сегментаST и зубца Т, нарушения атриовентрикулярной проводимости. Возможно присоединение перикардита, однако перикардит и эндокардит все же наблюдаются редко. В биоптатах миокарда при токсоплазменном миокардите обнаруживается воспалительная инфильтрация (часто инфильтраты содержат эозинофилы), распад кардиомиоцитов, характерен также выраженный отек между мышечными волокнами, иногда в кардиомиоцитах выявляются токсоплазмы.
В диагностике токсоплазмоза наибольшее значение имеютразитологический метод, обнаружение токсоплазм при микроскопии окрашенных мазков крови, в центрифугате спинномозговой жидкости, в биоптатах лимфоузлов. При помощи серологического метода выявляют высокие титры
122
антител к токсоплазме методом непрямой иммунофлуоресценции и методом иммуноферментного анализа. Результат положителен через2-3 недели после заражения. Максимальный титр антител регистрируется в течение первых6-8 недель. Затем снижается и достигает уровня, который сохраняется пожизненно.
Поражение миокарда при эхинококкозе
Поражение сердца при эхинококкозе наблюдается редко, менее чем у 2% больных. Эхинококковые кисты обнаруживаются в межжелудочковой перегородке или в свободной стенке левого желудочка, в патологический процесс может вовлекаться также правый желудочек или правое предсердие. Эхинококковые кисты в миокарде дегенерируют и кальцифицируются, возможно появление дочерних кист. Эхинококковые кисты могут разрываться, что является очень опасным осложнением, так как при их разрыве в перикард развивается перикардит, который в последующем трансформируется в констриктивный, а при разрыве кист в камеры сердца развиваются эмболии в сосуды большого или малого кругов кровообращения. Поступление содержимого эхинококковых кист в кровь может привести к развитию тяжелого коллапса, что обусловлено анафилактической реакцией на белки содержимого кист.
Поражение миокарда возможно также и в виде эхинококкового миокардита, однако следует отметить, что клиническая симптоматика поражения сердца все-таки определяется, прежде всего, локализацией, размерами, целостностью эхинококковых кист. Долгое время кисты в миокарде клинически могут ничем не проявляться. На ЭКГ возможны изменения зубца Т, снижение вольтажа комплекса QRS при поражении левого желудочка. При вовлечении в патологический процесс межжелудочковой перегородки отмечаются нарушения атриовентрикулярной проводимости.
При рецидивирующих эмболиях легочной ткани сколексами эхинококков развивается прогрессирующая легочная гипертензия. Обнаружение эхинококковых кист в миокарде возможно с помощью двухмерной эхокардиографии, компьютерной томографии, магнитно-резонансной томографии. При рентгенографии сердца можно видеть кальцификаты в проекции эхинококковых кист и изменение силуэта сердца. Диагноз эхинококкоза сердца облегчается при наличии выраженной эозинофилии в крови, положительной аллергической кожной реакции Каццони с эхинококковым антигеном, а также при обнаружении в крови антител к эхинококковым антигенам с помощью иммуноблоттинга(менее информативны реакции непрямой гемагглютинации, латекс-агглютинации).
Миокардит при трихинеллезе
Клинически выраженный миокардит при трихинеллезе развивается редко. В биоптатах миокарда обнаруживаются воспалительные инфильтраты, состоящие из лимфоцитов и эозинофилов, а также дегенерация и некрозы мышечных
123
волокон, в редких случаях можно выявить личинки трихинелл. Миокардит при трихинеллезе обычно умеренно выраженный, однако возможно и тяжелое течение с развитием застойной сердечной недостаточности, кардиомегалией. Клиника миокардита может появиться через3-4 недели от начала заболевания. Описаны случаи внезапной сердечной смерти при поражении миокарда у больных трихинеллезом. Диагностика трихинеллеза осуществляется на основе анализа клинической картины заболевания, положительного непрямого иммунофлюоресцентного теста, позволяющего определить антитела к трихинеллам.
Миокардит при уремии
Для уремии характерен асептический перикардит. Однако по данным профессора Палеева Н.Р. в 20-25% случаев развивается миокардит, который имеет токсикоаллергический генез. Макроскопически сердце при этом представляется увеличенным, дряблым. При микроскопическом исследовании выявляются тяжелая дистрофия кардиомиоцитов, воспалительные инфильтраты в строме миокарда, состоящие из лимфоцитов, нейтрофильных лейкоцитов, отмечаются выраженный интерстициальный отек и выраженные изменения сосудов микроциркуляторного русла(стаз в капиллярах, венулах, микротромбы, утолщение мембран капилляров, десквамация эндотелия, новообразования артериоловенулярных анастомозов).
Клинические проявления уремического миокардита выражены четко. Состояние больных тяжелое вследствие наличия уремии, артериальной гипертензии. Присоединение миокардита еще больше ухудшает состояние пациентов. Больных беспокоят выраженная одышка, боли в области сердца, возможны приступы удушья вследствие левожелудочковой недостаточности. Характерна выраженная общая слабость. Пульс частый, малого напряжения, особенно при развитии миокардита на фоне перикардита, значительно расширены границы сердца, больше влево.
Значительно расширены границы сердца у больных в сочетании с экссудативным перикардитом, тоны сердца глухие. При наличии перикардита прослушивается и пальпируется в зоне абсолютной тупости сердца грубый шум трения перикарда. В нижних отделах легких прослушиваются мелкопузырчатые хрипы и крепитация(признак застоя в легких). Возможны увеличение печени и болезненность ее при присоединении правожелудочковой недостаточности. Обычно у больных имеются выраженные периферические отеки, асцит, гидроторакс. При рентгенографии сердца и легких обращают на себя внимание кардиомегалия, признаки венозного застоя в легких. Эхокардиография выявляет гипертрофию миокарда и дилатацию полостей сердца, снижение сократительной функции миокарда левого желудочка, при развитии перикардита - выпот в полости перикарда, нарушение диастолического наполнения желудочков.
124
Изменения электрокардиограммы обусловлены не только токсическими влияниями на миокард, но также и электролитными нарушениями, прежде всего гиперкалиемией и гипокальциемией. Как правило, наблюдается отклонение электрической оси сердца влево, уширение и уплощение комплексаQRS, смещение книзу сегмента ST во всех отведениях. Зубец Т чаще всего отрицательный или двухфазный в отведенияхI, II, V3-V6. Однако при выраженной гиперкалиемии он становится положительным, резко увеличенным. Часто при гиперкалиемии отмечается замедление атриовентрикулярной проводимости, а гипокальциемия приводит к удлинению интервалаST. Прогноз больных с хрониче-
ской почечной недостаточностью при развитии миокардита и перикардита очень плохой.
Миокардит при ревматоидном артрите
Наиболее часто при ревматоидном артрите развивается перикардит, причем это наблюдается обычно при наличии поражений других внутренних органов. Миокардит при ревматоидном артрите развивается сравнительно редко. Патоморфологические проявления его характеризуются очаговым или диффузным неспецифическим интерстициальным воспалением, однако иногда в миокарде могут обнаруживаться ревматоидные узелки и сравнительно редко - воспалительные изменения мелких ветвей коронарных артерий. Миокардит при ревматоидном артрите протекает обычно субклинически и может проявиться только изменениями зубца Т, интервала ST на электрокардиограмме и нарушениями атриовентрикулярной проводимости. Описаны редкие случаи тяжелого течения миокардита при ревматоидном артрите с кардиомегалией и выраженной застойной сердечной недостаточностью.
Миокардит при системной красной волчанке (СКВ)
Поражение миокарда при системной красной волчанке отмечается 10в - 25% случаев и обусловлено иммунокомплексным механизмом и воспалительным процессом в мелких ветвях коронарных артерий. Патоморфологически миокардит проявляется очаговой или диффузной воспалительной инфильтрацией (инфильтраты представлены лимфоидными клетками), очагами некроза, заместительного склероза, облитерацией и тромбозами мелких сосудов (в связи с развитием вторичного антифосфолипидного синдрома). Регистрируется большая частота развития при СКВ перикардита(фибринозного или экссуда-
тивного) и эндокардита, за симптоматикой которых скрываются проявления миокардита. Возможно развитие тяжелого панкардита.
Волчаночный миокардит часто не имеет выраженных клинических проявлений и диагностируется с помощью эхокардиографии (обнаруживаются очаговые или диффузные изменения миокарда, возможно нарушение систолической или диастолической функции миокарда левого желудочка) и ЭКГ (обычно неспецифические изменения желудочкового комплекса). Однако иногда вол-
125
чаночный миокардит сопровождается тахикардией, болями в области сердца, аритмиями. Наличие выраженной симптоматики недостаточности кровообращения требует, в первую очередь, исключения выпотного перикардита или панкардита.
Миокардит при дерматомиозите
Миокардит развивается у25-38% больных дерматомиозитом. Патоморфологически проявляется лимфоцитарной инфильтрацией миокарда, очагами некроза мышечных волокон, отеком межуточной ткани. Клинически миокардит может протекать с выраженной симптоматикой и проявляться кардиалгиями, сердцебиениями, одышкой и клиникой сердечной недостаточности. Однако чаще миокардит протекает бессимптомно, проявляясь только электрокардиографическими изменениями, или в легкой форме без симптоматики недостаточности кровообращения Большая роль в диагностике миокардита при дерматомиозите принадлежит эхокардиографии, которая выявляет нарушения систолической или диастолической функции миокарда левого желудочка В неясных случаях поражения миокарда целесообразно производить эндомиокардиальную биопсию. Важно подчеркнуть, что тяжесть миокардита и выраженность его симптоматики четко коррелирует с выраженностью поражения скелетной мускулатуры.
Лекарственный аллергический миокардит
Лекарственный аллергический миокардит может развиваться при лечении антибиотиками, сульфаниламидами, пиразолоновыми производными, новокаином, витаминами группы В и другими лекарственными препаратами. Установлена непосредственная фиксация Ig E на кардиомиоцитах. Их повреждение при контакте аллергенов с антителами. Патоморфологические изменения характеризуются аллергическими васкулитами в микроциркуляторном русле, выраженной дистрофией и некрозом кардиомиоцитов, интерстициальным отеком, скоплением лимфоцитов, плазматических клеток вокруг очагов некроза.
Развитию лекарственного аллергического миокардита может предшествовать повышение температуры тела до 38-39°С Симптоматика миокардита появляется через 3-4 дня после начала применения лекарственного препарата Больных беспокоят общая слабость, одышка, боли и перебои в области сердца При объективном исследовании отмечаются учащенный пульс, часто аритмичный, расширение левой границы, глухость тонов сердца, могут обнаруживаться аритмии, негромкий систолический шум на верхушке сердца При неблагоприятном, тяжелом течении миокардита может развиваться левожелудочковая недостаточность с приступами сердечной астмы.
Изменения электрокардиограммы характеризуются смещением интервала ST книзу от изолинии, сглаженностью, двухфазностью или негативностью зуб-
126
ца Т преимущественно в левых грудных от ведениях, появлением экстрасистол, иногда нарушением атриовентрикулярной проводимости Обычно изменения электрокардиограммы обнаруживаются на2-3 день аллергической реакции. Обычно лекарственный аллергический миокардит сопровождается эозинофилией. Выявить аллерген-виновник, вызвавший развитие лекарственного аллергического миокардита, удается с помощью реакции выброса ионов калия из сенсибилизированных лейкоцитов под влиянием аллергена, что позволяет судить о наличии в сыворотке крови больного Ig E-антител к препарату Можно также определить эти антитела методом иммуноферментного анализа. Прогноз лекарственных миокардитов обычно благоприятный, после отмены препаратавиновника симптоматика миокардита постепенно исчезает.
Гигантоклеточный миокардит
Гигантоклеточный миокардит - редко встречающийся вариант миокардита неизвестной этиологии, характеризующийся инфильтрацией миокарда гигантскими мультинуклеарными клетками и тяжелым течением Многие называют этот вариант миокардита также гранулематозным миокардитом. Этиология гигантоклеточного миокардита до сих пор остается окончательно не выяснен-
ной В медицинской литературе высказываются предположения о возможной связи гигантоклеточного миокардита с системной красной волчанкой, саркоидозом, туберкулезом, сифилисом, тиреотоксикозом, злокачественной тимомой. Действительно, при этих заболеваниях возможно развитие гигантоклеточного миокардита, но это бывает не часто, и пока нет убедительных доказательств, что названные болезни являются обязательными причинами гигантоклеточного миокардита
Существует мнения о возможной этиологической связи гигантоклеточного миокардита с вирусной инфекцией, в частности, Коксаки В2. Общепринятой является точка зрения о ведущей роли в патогенезе гигантоклеточного миокардита аутоиммунных реакций, направленных против миокарда больного Доказательством роли аутоиммунного механизма служат экспериментальные исследования, которые воспроизвели гигантоклеточный миокардит на крысах путем аутоиммунизации миозином.
Патологические изменения в миокарде значительно выражены Желудочки резко дилатированы, часто определяются пристеночные тромбы В стенках
правого и левого желудочков имеются крупные очаги некроза полулунной формы, очаги некроза окружены многоядерными гигантскими клетками макрофагального происхождения В очагах некроза имеются воспалительныеин фильтраты, состоящие из лимфоцитов, эозинофилов, гистиоцитов, плазматических клеток и в меньшей мере - из нейтрофильных лейкоцитов. Особенности клинического течения. Гигантоклеточным миокардитом болеют одинаково часто мужчины и женщины, преимущественно молодого и среднего возраста. Клинические проявления соответствуют тяжелой степени миокардита. Больных
127
беспокоят нарастающая общая слабость, боли в области сердца, сердцебиения, перебои в работе сердца, одышка не только при ходьбе, но и в покое, периферические отеки, возможны приступы удушья (особенно по ночам) как проявление левожелудочковой недостаточности.
Заболевание начинается остро и быстро, неуклонно прогрессирует. Характерно повышение температуры тела. Пульс у больных частый, слабого наполнения, нередко аритмичный, артериальное давление обычно снижено. Определяется значительное расширение границ сердца преимущественно влево, сердечный толчок разлитой, ослаблен. Тоны сердца глухие, часто аритмичны, прослушиваются ритм галопа(обычно протодиастолический), систолический шум в области верхушки сердца(вследствие развития относительной митральной недостаточности). В легких в нижних отделах прослушиваются мелко пузырчатые хрипы, крепитация, как отражение венозного застоя в легких. При тотальной сердечной недостаточности увеличивается и становится болезненной печень, возможно появление асцита. Заболевание часто сопровождается тромбоэмболическими осложнениями.
Электрокардиография выявляет изменения, характерные для тяжелого течения миокардита: выраженное снижение амплитуды зубца Т и часто его негативность, депрессию интервала ST во многих грудных отведениях, преимущественно в левых. В связи с развитием в миокарде очагов некроза на электрокардиограмме могут появиться патологические зубцы Q, требующие дифференциальной диагностики с инфарктом миокарда. При ЭхоКГ отмечаются кардиомегалия, дилатация полостей сердца, митральная (трикуспидальная) регургитация, снижение фракции выброса. Течение гигантоклеточного миокардита очень тяжелое, прогноз - плохой. Средняя продолжительность жизни составляет около 5-6 лет. Больные погибают от тяжелой сердечной недостаточности, тромбоэмболических осложнений, фибрилляции желудочков. Развитие прогрессирующей сердечной недостаточности замедляется при лечении глюкокортикоидными препаратами, цитостатиками. Даже трансплантация сердца не всегда бывает успешной, потому что в пересаженном сердце возможен рецидив гигантоклеточного миокардита.
Изолированный идиопатический миокардит Фидлера
В настоящее время нозологическая сущность этого варианта миокардита окончательно не определена. В 1897 году Абрамов С.С. описал заболевание, характеризующееся тяжелой застойной СН с летальным исходом через4 месяца от начала заболевания. При патологоанатомическом исследовании Абрамов С.С. обнаружил резкую дилатацию всех четырех полостей сердца, тромбы в полости левого желудочка, очаги некроза и склероза в миокарде, гипертрофию кардиомиоцитов, интерстициальный фиброз, но при этом в миокарде отсутствовала воспалительная инфильтрация. Таким образом, Абрамов С.С.описал идиопатическую дилатационную кардиомиопатию.
128
Fidler в 1899 г. описал тяжелый вариант миокардита неизвестной этиологии без сопутствующего поражения перикарда и эндокарда с летальным исходом, морфологическим субстратом которого были круглоклеточные инфильтраты, отек (т. е. признаки воспалительной реакции) и выраженные дистрофические изменения кардиомиоцитов. Fidler высказывал предположение об инфекционной природе миокардита, но других убедительных данных в пользу этой точки зрения, кроме воспалительной инфильтрации миокарда, не было.
Таким образом, термин миокардит Абрамова-Фидлера неправомочен, так как речь идет о двух фактически разных заболеваниях. Вместе с тем, миокардит, описанный Fidler, не имеет каких-либо специфических морфологических особенностей, которые отличали бы его от тяжелой формы других миокардитов. В то же время установлена важная роль аутоиммунного механизма в развитии этого заболевания. Профессор Палеев Н.Р. считает, что миокардит Fidler является не самостоятельной нозологической единицей, а чисто клиническим понятием, которое обозначает крайне тяжелый вариант течения миокардита любой этиологии с аутоиммунным патогенезом. В зарубежной кардиологической литературе термин «миокардит Fidler» не употребляется.
Учитывая распространенность термина «миокардит Абрамова-Фидлера» среди отечественных врачей-терапевтов и отсутствие единого согласованного мнения по поводу терминологии заболевания среди ведущих кардиологов, следует считать, что термин «миокардит Фидлера» следует сохранить и его можно определить следующим образом. Идиопатический изолированный миокардит Фидлера - это тяжело протекающий миокардит с неблагоприятным исходом и
неизвестной этиологией, имеющий аутоиммунный генез и не - сопро вождающийся поражением эндокарда и перикарда. Как указывалось ранее, этиология миокардита Фидлера остается неясной. Активно обсуждается возможная вирусная его природа, однако окончательно она считается не доказанной. В патогенезе миокардита Фидлера ведущую роль играют аутоиммунные реакции, направленные против компонентов самого миокарда.
Патоморфологическая характеристика идиопатического миокардита была представлена Рапопортом Я.Л. в 1936 году. Были выделены 4 варианта этого заболевания: дистрофический, воспалительно-инфильтративный, васкулярный и смешанный. Дистрофический вариант характеризуется выраженными - де структивными изменениями кардиомиоцитов, глыбчатым распадом, коагуляционным некрозом. При воспалительно-инфильтративном типе отмечается наличие обширных клеточных инфильтратов по ходу межмышечной и периваскулярной стромы, состоящих из лимфоидных клеток, гистиоцитов, плазматических клеток, макрофагов, нейтрофильных лейкоцитов, а также нередко гигантских многоядерных клеток.
Таким образом, среди больных с миокардитом Фидлера могут оказаться и больные, страдающие гигантоклеточным миокардитом. Наблюдается также вы-
129
раженный отек стромы миокарда и наличие в ней большого количества тучных клеток, а с помощью иммуногистохимического исследования в клетках инфильтрата (лимфоидных, плазматических, тучных) определяется наличие Ig E. Васкулярный вариант идиопатического миокардита Фидлера характеризуется выраженным поражением сосудов микроциркуляторного русла миокарда(развивается аллергический васкулит с отеком, дистрофией эндотелия, фибриноидным некрозом стенок сосудов), однако при этом также отмечаются воспалительные и деструктивные изменения интерстициальной ткани миокарда и кардиомиоцитов. При смешанном патоморфологическом варианте наблюдается сочетание деструктивного, воспалительно-инфильтративного и сосудистого вариантов идиопатического миокардита. Миокардит Фидлера встречается преимущественно у лиц молодого и среднего возраста, хотя могут болеть и дети, и лица преклонного возраста.
Клиническая картина миокардита Фидлера соответствует наиболее тяжелой форме миокардита. Основные клинические проявления заболевания следующие: выраженная одышка, слабость, боли в области сердца, сердцебиения, клиника тяжелой застойной сердечной недостаточности (ортопноэ, акроцианоз, периферические отеки, набухание шейных вен, увеличенная болезненная печень, возможно развитие асцита, гидроторакса); резкое расширение границ относительной тупости сердца, преимущественно влево, глухость тонов сердца, патологический трехчленный ритм(чаще протодиастолический ритм галопа), систолический шум относительной митральной или трикуспидальной недостаточности, часто аритмии сердца; выраженные изменения электрокардиограммы (сглаженные или отрицательные зубцы ,Тдепрессия интервала ST, возможно по явление патологических зубцов Q во многих, преимущественно левых грудных отведениях; различные нарушения сердечного ритма); характерные данные эхо кардиографии: расширение полостей сердца, часто обнаружение пристеночных тромбов, резкое на рушение сократительной функции миокарда левого желудочка, относительная митральная и трикуспидальная недостаточность; рентгенологические данные, кардиомегалия, признаки венозного застоя в легких; эпизоды тромбоэмболии в сосуды большого и малого кругов кровообращения.
Теодори М.И. предложил выделять следующие клинические формы идиопатического миокардита Фидлера: асистолическую (с клиникой тяжелейшей СН), тромбоэмболическую, аритмическую (с мерцательной аритмией, пароксизмальной тахикардией, полной атриовентрикулярной блокадой), псевдокоронарную с болями в области сердца, инфарктоподобными изменениями ЭКГ, смешанную. Профессор Гуревич М.А. впервые описал псевдоклапанный вариант миокардита Фидлера. Выделение указанных вариантов подчеркивает особенности клинической картины идиопатического миокардита требует проведения тщательной дифференциальной диагностики этого заболевания.
130

Идиопатический миокардит имеет острое течение, иногда развивается молниеносное. Причинами смерти больных являются тяжелая тотальная СН, массивные тромбоэмболии, тяжелые нарушения сердечного ритма. В последние годы доказана возможность хронического течения идиопатического миокардита, но клиническая симптоматика и данные инструментальных исследований в этой ситуации не отличаются от картины идиопатической дилатационной кардиомиопатии.
Дифференциальный диагноз
Миокардит приходится дифференцировать со многими заболеваниями, наиболее часто с ревматическим миокардитом, невоспалительными кардиомиопатиями, ИБС, заболеваниями эндокарда, перикарда. При легкой форме миокардита проводят дифдиагноз с нейроциркуляторной дистонией. В этой главе приведены основные дифференциально-диагностические различия между миокардитом и часто встречающимися в практике врача-терапевта заболеваниями.
Ревматический миокардит
Наиболее часто приходится исключать диагноз ревматизма и проводить дифференциальную диагностику между ревматическим и неревматическим миокардитом. В первую очередь, следует пользоваться диагностическими критериями ревматизма. Кроме того, необходимо учесть дифференциальнодиагностические различия между неревматическим и ревматическим - мио кардитом (таблица 32).
Нейроциркуляторная дистония
Дифференцировать миокардит с нейроциркуляторной дистонией приходится при легком течении миокардита у больных молодого возраста. Имеется некоторое сходство в симптоматике этих заболеваний: общая слабость, астенизация, боли в области сердца, экстрасистолия, ощущение нехватки воздуха, изменения зубца Т и интервала ST на ЭКГ.
Таблица 32. Дифференциально-диагностические различия между неревматическим и ревматическим миокардитом
Признаки |
|
Ревматический миокардит |
Неревматический |
|
|||
|
|
|
|
|
миокардит |
|
|
Заболевания и состояния, |
Острая |
носоглоточная ин- |
Часто симптомы |
острой |
|||
предшествующие |
разви- |
фекция |
или |
обострениереспираторной |
вирусной |
||
тию миокардита |
|
хронического тонзиллита |
инфекции, острого гастро- |
||||
|
|
|
|
|
энтерита, лекарственная |
||
|
|
|
|
|
аллергия, крапивница, ва- |
||
|
|
|
|
|
зомоторный ринит, |
острая |
|
131

|
|
|
|
|
|
|
|
|
|
носоглоточная инфекция |
|
||||
Длительность латентного |
2-4 недели |
|
|
|
|
1-2 недели, |
иногда |
мио- |
|
||||||
периода |
между |
|
перене- |
|
|
|
|
кардит |
развивается |
|
во |
||||
сенной |
острой |
|
носогло- |
|
|
|
|
время самой инфекции |
|
|
|||||
точной инфекцией |
|
|
|
|
|
|
|
|
|
|
|
|
|
||
Возраст больных |
|
|
Первичный |
ревмокардитПреимущественно |
|
сред- |
|||||||||
|
|
|
|
|
развивается обычно в воз- |
ний |
|
|
|
|
|
||||
|
|
|
|
|
расте 7-15 лет (детский, возраст |
|
|
|
|
|
|||||
|
|
|
|
|
юношеский возраст) |
|
|
|
|
|
|
|
|||
Наличие суставного синСарактерно |
|
|
|
Не характерно |
|
|
|
||||||||
дрома |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Начало заболевания |
|
Неимущественно острое |
Постепенное |
развитие |
за- |
|
|||||||||
|
|
|
|
|
или подострое |
|
|
|
болевания |
у |
большинства |
||||
|
|
|
|
|
|
|
|
|
|
больных |
|
|
|
|
|
Особенности |
систоличеМожет постепенно усили- |
Обычно негромкий, не му- |
|
||||||||||||
ского шума в области вер- |
ваться,становится |
|
музызыкальный, |
|
постепенно |
||||||||||
хушки сердце |
|
|
|
кальным |
при |
формирова- |
ослабевает |
|
и чезаетис |
|
|
||||
|
|
|
|
|
нии |
|
|
|
|
ходе успешного |
лечен |
||||
|
|
|
|
|
митральной |
недостаточмиокардита |
|
|
|
|
|
||||
|
|
|
|
|
ности |
|
|
|
|
|
|
|
|
|
|
Состояние |
клапанного ап- |
Возможно |
развитие |
валь- |
Без изменений |
|
|
|
|||||||
парата сердца |
по |
данным |
вулита митрального |
кла- |
|
|
|
|
|
||||||
ультразвукового |
исследо- |
пана (утолщение |
створо |
|
|
|
|
|
|
||||||
вания |
|
|
|
|
и хорд, ограничение под- |
|
|
|
|
|
|
||||
|
|
|
|
|
вижности |
задней |
створки, |
|
|
|
|
|
|
||
|
|
|
|
|
уменьшение |
|
систоличе- |
|
|
|
|
|
|||
|
|
|
|
|
ской экскурсии сомкнутых |
|
|
|
|
|
|
||||
|
|
|
|
|
митральных |
створок, |
не- |
|
|
|
|
|
|
||
|
|
|
|
|
большое |
пролабирование |
|
|
|
|
|
|
|||
|
|
|
|
|
створок в конце систолы, |
|
|
|
|
|
|
||||
|
|
|
|
|
митральная регуогитапия |
|
|
|
|
|
|
||||
Сопутствующий |
перикар- |
Встречается часто |
|
|
Зстречается редко |
|
|
|
|||||||
дит |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||||
Высокие |
титры |
- антиХарактерно |
|
|
|
Не характерно |
|
|
|
||||||
стрептококковых |
антител |
|
|
|
|
|
|
|
|
|
|
|
|||
в крови |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Нарастание титров |
протиНе характерно |
|
|
|
Характерно при вирусном |
|
|||||||||
вовирусных антител |
|
|
|
|
|
|
миокардите |
|
|
|
|
|
|||
в крови |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
«Активный», |
«упорный» Наблюдается редко |
|
Наблюдается часто |
|
|
|
|||||||||
характер кардиальных жа- |
|
|
|
|
|
|
|
|
|
|
|
||||
лоб |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Миокардит исключают на основании отсутствия четкой связи с перенесенной вирусной инфекцией; лабораторных признаков воспаления, повышения в крови концентрации кардиоспецифических ферментов; кардиомегалии и эхо-
кардиографических признаков нарушения сократительной функции миокарда
132
левого желудочка; клинических проявлений СН. Кроме того для нейроциркуляторной дистонии не характерны нарушения атриовентрикулярной проводимости, развитие мерцательной аритмии.
Идиопатическая дилатационная кардиомиопатия
Дифференцировать остро протекающий миокардит и идиопатическую дилатационную кардиомиопатию несложно. Для острого миокардита характерны связь с перенесенной вирусной инфекцией, повышение температуры тела, наличие лабораторных признаков воспаления(лейкоцитоз, сдвиг лейкоцитарной формулы влево, ускорение СОЭ, повышение содержания в крови серомукоида, фибрина, сиаловых кислот, гаптоглобина), отчетливая положительная динамика состояния больного и клинических проявлений заболевания на фоне лечения, нарастание титров специфических вируснейтрализующих антител в парных сыворотках крови больного при вирусном миокардите. При миокардите, связанном с системным заболеванием соединительной ткани, присутствуют симптомы воспаления и аутоиммунного поражения других органов(полиартралгии, полисерозиты, полинейропатии, нефрит).
Значительные трудности возникают при дифференциальной диагностике хронического миокардита и идиопатической дилатационной кардиомиопатии. Сходство клиники заболеваний заключается в наличии кардиомегалии, постепенном развитии симптомов СН. Дифференциальная диагностика затрудняется тем, что при длительном течении миокардита выраженность лабораторного синдрома воспаления несколько уменьшается. Существует возможность трансформации хронически протекающего миокардита в дилатационную кардиомиопатию. При дифференциальной диагностике необходимо провести -тща тельный анализ данных анамнеза и медицинских документов больного. Это позволит определить этиологические факторы миокардита, уточнить особенности течения патологического процесса в миокарде на протяжении многих лет.
У больных хроническим миокардитом часто можно установить связь развития заболевания и его обострений с перенесенной вирусной инфекцией, приемом лекарственных препаратов или другими этиологическими факторами. Дилатационная кардиомиопатия развивается постепенно без связи с каким-либо известным этиологическим фактором. В пользу миокардита свидетельствует наличие лабораторных проявлений обострения в начале заболевания и в последующем при ухудшении состояния больного. Эти изменения не характерны для дилатационной кардиомиопатии. В дифференциальной диагностике может помочь анализ эффективности проводимых лечебных мероприятий. Отсутствие положительной динамики от лечения, сохранение в течение длительного времени ХСН и кардиомегалии, диффузная гипокинезия стенок желудочков при ЭхоКГ свидетельствуют в пользу дилатационной кардиомиопатии. В наиболее трудных случаях необходимо использовать эндомиокардиальную биопсию. При выраженной кардиомегалии, рефрактерной к проводимому лечению, раз-
133
витии тяжелой СН дифдиагностика хронического миокардита и дилатационной кардиомиопатии не актуальна, потому что лечение будет заключаться в трансплантации сердца.
Ишемическая болезнь сердца
Необходимость дифдиагностики миокардита и ИБС возникает у людей пожилого возраста и обусловлена наличием болей в области сердца, аритмиями и характером изменений на ЭКГ при этих заболеваниях. Развитие миокардита возможно на фоне ишемической болезни . сердцаДифференциальнодиагностические различия миокардита и ИБС представлены в таблице33. При длительном течении миокардита, развитии выраженной кардиомегалии и СН возникает необходимость дифдиагностики с ишемической кардиомиопатией.
Нередко миокардит приходится дифференцировать с экссудативным и констриктивным перикардитом в связи с развитием кардиомегалии и СН. а основании данных физикального исследования сделать это бывает достаточно сложно. Вместе с тем можно диагностировать перикардит с помощью ЭхоКГ, компьютерной томографии. Доказать или отвергнуть поражение миокарда можно с помощью радиоизотопного сканирования миокарда с радиоактивным таллием 99m. Эхокардиография позволяет диагностировать различные виды пороков сердца, с которыми иногда необходимо дифференцировать миокардит.
Миокардиты легкого течения случается дифференцировать с метаболическими кардиомиопатиями, потому что такие варианты миокардита могут проявиться как и метаболические кардиомиопатии лишь изменениями на ЭКГ. Метаболические кардиомиопатии возникают на фоне различных заболеваний, сопровождающихся нарушением обмена белков, жиров, углеводов, электролитов (токсический зоб, сахарный диабет, ожирение, гипокалиемия), не сопровождаются лабораторно-клиническими признаками воспаления. У женщин миокардит целесообразно дифференцировать с климактерической кардиомиопатией.
Таблица 33. Дифференциально-диагностические различия миокардита и ИБС
Признаки |
Миокардит |
|
ИБС |
Связь заболевания или |
Характерна |
|
Отсутствует |
его обострения с перенесен- |
|
|
|
ной вирусной инфекцией |
|
|
|
Возраст |
Преимущественно |
до 40 |
Чаще после 40-50 лет |
|
лет |
|
|
Боли в области сердца |
Типа кардиалгии |
|
Типа стенокардии |
134
Изменения на ЭКГ: |
|
|
||||
- |
горизонтальная |
депрессия |
Не характерна |
Характерна |
||
интервала ST |
|
|
|
|
||
- |
отрицательные |
симмет- |
Не характерны |
Характерны |
||
ричные зубцы 1 |
|
|
|
|||
- очаговые рубцовые изме- |
Отсутствуют (редко пр |
Встречаются часто |
||||
нения |
|
|
|
тяжелом течении миокар- |
|
|
- |
положительная |
динамик |
дита) |
Характерна |
||
зубца Т и интервалаST при |
Отсутствует |
|
||||
проведении проб с нитрата- |
|
|
||||
ми и b-блокаторами |
|
|
||||
Наличие |
зон |
гипокинезии в |
Менее характерно (бывает |
Часто после перенесен- |
||
миокарде |
левого |
желудочка |
при тяжелом миокардите) |
ных инфарктов миокар- |
||
(по данным ЭхоКГ) |
|
да |
||||
Наличие лабораторных |
Характерно |
На характерно |
||||
признаков воспаления |
|
|
||||
Повышение в крови |
Может быть при тяжелом |
Не характерно для |
||||
уровня ЛДГ, КФК, МВ-КФК |
течении |
ИБС |
||||
Наличие атерогенной |
Не характерно |
Характерно |
||||
гипеолипогюотеинемии |
|
|
||||
Выраженные |
признаки ате- |
Отсутствуют |
Всегда присутствуют |
|||
росклероза аорты (по дан- |
|
|
||||
ным рентгенографии и эхо- |
|
|
||||
кардиографии) |
|
|
|
|
||
Быстрое развитие тотальны- |
Бывает часто при тяжелом |
Не характерно |
||||
ой СН |
|
|
|
течении миокардита |
|
|
2.7. КРИТЕРИИ ДИАГНОСТИКИ
Достоверная диагностика заболевания представляет собой одну из наиболее сложных задач современной клинической кардиологии. В случае возникновения острого диффузного миокардита особое внимание следует уделять связи внезапно появившихся кардиальных симптомов с предшествующими эпизодами респираторных, вирусных и бактериальных инфекций, а также с аллергическими реакциями, контактом с токсическими веществами.
Важным диагностическим признаком миокардита является наличие признаков воспалительного синдрома (субфебрилитет, увеличение СОЭ, лейкоцитоз, фибриногенемия, С-реактивный протеин, серомукоид), сохраняющегося после купирования инфекционного заболевания, аллергических реакций или воздействия на организм токсических веществ. В этих случаях диагноз может основыван на рекомендациях Нью-Йоркской кардиологической ассоциации (1998). Для диагностики острого диффузного миокардита используют 2 группы диагностических критериев - “больших” и “малых” симптомов (таблица 31).
Таблица 31. Диагностические критерии острого миокардита (NYHA, 1998)
135
|
“Большие” критерии |
|
“Малые” критерии |
|
||||||
Хронологическая связь перенесенной |
1.Лабораторное |
подтвержде- |
|
|||||||
инфекции (аллергической реакции, ток- |
|
ние перенесенной |
инфекции |
|
||||||
сического воздействия) с |
появлением |
|
(высокие |
титры |
|
противови- |
|
|||
следующих кардиальных симптомов: |
|
русных антител) |
|
|
|
|||||
1. Кардиомегалия 2. СН 3. Кардиоген- |
|
2.Ослабление I тона |
|
|
|
|||||
ный |
шок 4. |
Синдром |
Морганьи- |
|
3.Протодиастолический ритм |
|
||||
Адамса-Стокса |
5. |
Патологические из- |
|
|
||||||
менения на ЭКГ, в том числе сердечные |
|
галопа |
|
|
|
|
||||
аритмии 6. Повышение активности кар- |
|
|
|
|
|
|
||||
диоспецифических |
ферментов (МВ- |
|
|
|
|
|
|
|||
КФК, тропонин Т) |
|
|
|
|
|
|
|
|
||
Результаты эндомиокардиальной биопсии могут подтвердить воспалительные изменения миокарда, а иммунологические исследования - продемонстрировать высокие титры противокардиальных антител. Сложнее обстоит дело с диагностикой хронического диффузного миокардита, при котором часто не прослеживается связь с инфекционным заболеванием или другими этиологическими факторами и “большие” критерии теряют свое диагносическое значение. В этих случаях в диагностике может помочь определение высоких титров противокардиальных антител, других нарушений клеточного, гуморального иммунитета; лабораторное подтверждение наличия воспалительного синдрома(субфебрилитет, увеличение СОЭ, лейкоцитоз, фибриногенемия, С-реактивный протеин, серомукоид), повышение активности кардиоспецифических ферментов; результаты прижизненной пункционной биопсии миокарда.
Еще более трудной является диагностика малосимптомного или бессимптомного вариантов острого миокардита. В этих случаях нередко единственным симптомом, указывающим на возможное наличие воспалительного поражения миокарда, является отрицательная динамика ЭКГ(смещение сегмента RS-Т и/или изменения зубца )Т или появление нарушений АВ-проводимости. Связь этих изменений с перенесенной инфекцией или другими этиологическими факторами делает возможным лишь предположительный диагноз острого миокардита. В связи со значительным полиморфизмом симптомов острого или
хронического миокардита, диагноз этого заболевания нередко приходится дифференцировать с ДКМП и острым ИМ.
Необходимость дифференциального диагноза с ДКМП возникает в случае тяжелого течения миокардита, выраженной кардиомегалии и прогрессирования признаков сердечной недостаточности. Основным диагностическим критерием миокардита является связь кардиомегалии и других клинических проявлений сердечной недостаточности с перенесенной инфекцией или другими этиологическими факторами воспаления сердечной мышцы. Однако при затяжном и хроническом течении заболевания такую связь в большинстве случаев установить не удается. В этих случаях наиболее достоверное подтверждение диаг-
136
ноза может быть получено при гистологическом исследовании биоптатов и обнаружении клеточных воспалительных инфильтратов и повреждения кардиомиоцитов неишемического происхождения.
Воспалительние миокарда можно предположить на основании следующих клинических данных: указания на перенесенный в прошлом инфекционный или инфекционно-токсический миокардит; результаты лабораторного исследования (стойкое ускорение СОЭ, повышение показателя С-реактивного белка, гипергаммаглобулинемия, возрастание активности кардиоспецифических ферментов, высокие титры противокардиальных антител); поражение других органов и систем у больных с аутоиммунным характером заболевания (длительная лихорадка или стойкий субфебрилитет, наличие суставного синдрома. признаки полисерозита, гепато- и спленомегалия, увеличение лимфатических узлов).
Необходимость дифференцирования миокардита с инфарктом миокарда возникает в тех случаях, когда имеется псевдокоронарный клинический вариант миокардита, который проявляется длительными интенсивными болями в области сердца; инфарктоподобными изменениями ЭКГ (патологический зубец Q или комплекс QS, смещение сегмента RS-Т и изменения зубца Т); увеличением активности кардиоспецифических ферментов (МВ-КФК, тропонин Т).
Для миокардита характерен чрезвычайно длительный болевой синдром. Боли не связаны с физической нагрузкой и не купируются нитроглицерином. Изменения комплекса QRS при миокардите не претерпевают характерной для острого ИМ динамики. Изменения ЭКГ не соответствуют тяжести клинической картины, выраженности кардиомегалии и СН. Гиперферментемия при миокардите выражена в меньшей степени, чем при остром ИМ. Важным дифференци- ально-диагностическим признаком миокардита является связь кардиальной симптоматики с перенесенной инфекцией, аллергией, токсическим воздействием.
2.8. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Клиническая картина миокардита неспецифична, диагностика заболевания в ряде случаев представляет определенную сложность и сопряжена с большим количеством ошибок. Поэтому при воспалительных поражениях миокарда важное значение имеет дифференциальный диагноз.
Для исключения методических ошибок при проведении обследования, необходимо строго придерживаться современного диагностического алгоритма. Он включает: выявление неспецифических признаков воспалительного поражения миокарда и хронической сердечной недостаточности по данным объективней о обследования; выполнение рентгенографии грудной клетки, ЭКГ, суточного мониторирования ЭКГ, ЭХОКГ; изучение лабораторных и иммуноло-
137
гических показателей, характерных для воспалительного процесса и поражения кардиомиоцитов; верификацию воспалительной инфильтрации в миокарде и кардиосклероза посредством морфометрических методик; поиск очагов хронической инфекции, инфекционных антигенов и антител к ним.
Дифференциальная диагностика должна проводиться постоянно, круг синдромосходной патологии не должен ограничиваться только заболеваниями сердца. Обязательно следует проводить обследование щитовидной железы для исключения тиреоидита, тиреотоксикоза или гипотиреоза. Всем больным необходимо проводить ультразвуковое исследование железы, а при необходимости - определять концентрацию тироксина, трийодтиронина, тиреотропного гормона
иантител к тиреоглобулину.
Улиц молодого возраста(14-35 лет) всегда необходимо исключать ревматизм, ревматические пороки сердца и соединительнотканные дисплазии сердца. В диагностике помогают тщательный сбор анамнеза заболевания, внимательный осмотр костно-суставного аппарата, выявление критериев и синдромов ревматизма, определение концентрации антистрептолизина-О, а также подтверждение патологии клапанного аппарата и наличия малых аномалий сердца при ЭХОКГ.
Убольных средней возрастной группы(35-50 лет) в ходе дифференциальной диагностики необходимо исключать гипертоническую болезнь, симптоматические гипертензии и ишемическую болезнь сердца, для чего следует проводить суточное мониторирование артериального давления, нагрузочные ЭКГ-пробы, а при необходимостиисследовать коронарные артерии сердца.
Кардиалгии, одышка, перебои в работе сердца и другие жалобы и изменения па ЭКГ могут быть и у больных с анемией, уремией, алкогольным поражением сердца, хроническим тонзиллитом и дисфункцией вегетативной нервной системы. Любой патологический процесс как инфекционной, так и не инфекционной природы может сопровождаться дистрофическими изменениями в клетках сердца. При проведении дифференциальной диагностики миокардита и дистрофии миокарда помогают следующие клинико-инструментальные показатели: быстрое купирование клинических признаков и нарушений ритма после устранения причин, вызвавших дистрофические изменения кардиомиоцитов и курса метаболической терапии, отсутствие в крови кардиального антигена и антител к миокарду; нормальные значения концентрации фактора некроза опухо- ли-ос; отсутствие дилатации камер сердца и систолической дисфункции; отсутствие воспалительной инфильтрации и миокардитического кардиосклероза.
После перенесенного миокардита у больных в течение длительного времени могут сохраняться боли в области сердца, перебои, клинические признаки ХСН, регистрироваться нарушения ритма и проводимости, что связано с мио-
138
кардитическим кардиосклерозом. В дальнейшем любое переохлаждение или перенесенное острое инфекционное заболевание может вызвать дестабилизацию состояния, при этом возникает необходимость исключить миокардит.
При миокардитическом кардиосклерозе, в отличие от рецидива миокардита, не наблюдается следующих лабораторных и инструментальных показателей: повышения концентрации кардиоселективных ферментов и белков(КФК, КФК-МВ, ЛДГ, Тропонипа-Т и I); повышения концентрации биохимических маркеров воспаления (С-реактивного белка, фибриногена, а-, р- и -у глобулипов); изменений иммунологических показателей (в крови пет кардиального антигена, адгезионных молекул); в миокарде не выявляется воспалительная инфильтрация (по данным эндомиокардиальной биопсии, ОФЭКТ с «воспалительными» РФП, МРТ с контрастированием или ультразвуковой денситометрией).
Один из самых сложных вопросов дифференциальной диагностикиэто отличие миокардита от дилатационной кардиомиопатии(ДКМП). При ДКМП могут наблюдаться все клинические признаки, изменения лабораторных, иммунологических и инструментальных показателей, характерные для миокардита, потому что основные этиопатогетические факторы этих заболеваний совпадают. Даже эндомиокардиальная биопсия не является методом, способным разграничить эти болезни, ведь в биоптатах миокарда при ДКМП в35% случаев выявляется воспалительная инфильтрация. Параллельно с признаками воспаления, выявляется дистрофия, некроз кардиомиоцитов различной выраженности и глубины и миокардиальный фиброз.
Исследования последних лет свидетельствуют о том, что ДКМП - заболевание, имеющее в основе многочисленные генетические нарушения с -воз можным наследованием по аутосомно-доминаптному, аутосомно-рецессивному типам, при сцеплении с Х-хромосомой. Изменения в геноме приводят к изменению структуры кардиальных белков(актина, дистрофина), мембран и митохондрий. В конечном итоге происходит снижение энергопродукции, гибель кардиомиоцитов вследствие дефекта липопротеидного комплекса мембран, постепенная дилатация камер сердца, нарушения сердечного ритма и снижение систолической функции с исходом в ХСН. Следует учесть, что миокардит может являться «пусковым механизмом» манифестации ДКМП.
В1997 году Комитетом экспертов ВОЗ рассмотрел вопрос о диагностике
итерминологии воспалительных поражений миокарда, и рекомендовал использовать термин «воспалительная кардиомиопатия» для обозначения заболеваний сердца хронического течения, сопровождающихся воспалительной инфильтрацией в миокарде, специфическими иммунными нарушениями, кардиомегалией
ипроявлениями ХСН.
2.9. ЛЕЧЕНИЕ
139
ЛЕЧЕНИЕ ОСТРОГО МИОКАРДИТА
Малосимптомные формы острого миокардита не требуют специфического лечения. В этих случаях бывает достаточно ограничения физической активности, дезинтоксикационной, общеукрепляющей терапии. При необходимости применяют антигистаминные лекарственные средства. Антибиотики при отсут-
ствии специальных показаний не назначают при аллергических реакциях и аутоиммунных нарушениях, потому что их применение в этих случаях может нанести вред. Необходим контроль за динамикой ЭКГ и гемодинамических показателей (повторные ЭКГ, ЭхоКГ).
Лечение острого миокардита тяжелого течения с признаками кардиомегалии, застойной сердечной недостаточности и выраженными аутоиммунными нарушениями вызывает большие трудности. В этих случаях лечение должно быть направлено на коррекцию гемодинамических нарушений, терапию основного заболевания, коррекцию иммунного статуса и иммунопатологических реакций, лечение и профилактику аритмий и тромбоэмболических осложнений.
Лечение СН должно предусматривать: ограничение физической активности, в тяжелых случаях назначение постельного режима; ограничение потребления поваренной соли до 2-3 г в сутки; ограничение потребления жидкости до 1-1,2 л в сутки; назначение калиево-магниевой диеты. Медикаментозное лечение проводится согласно общим принципам лечения этого патологического синдрома.
В комплекс терапии СН обычно включают диуретики, ингибиторы АПФ, сердечные гликозиды. Прием сердечных гликозидов обязательно сочетают с ингибиторами АПФ в малых суточных дозах, оказывающими не только положительное влияние на гемодинамические параметры, но и обладающими противовоспалительными свойствами. При наличии гипокалиемии, способствующей развитию гликозидной интоксикации, следует назначить препараты калия в сочетании с калийсберегающими диуретикамиантагонистами альдостерона (верошпирон). При застойных явлениях в легких показаны также периферические вазодилататоры, осуществляющие гемодинамическую разгрузку сердца (снижение преднагрузки и постнагрузки). С этой целью назначаются препараты изосорбид-динитрата или изосорбид-5-мононитратa. Для купирования острой левожелудочковой недостаточности внутривенно капельно вводят раствор натрия нитропруссида, нитроглицерина или изокета.
При лечении острого миокардита применяют различные группы лекарственных препаратов, обладающих противовоспалительными, десенсибилизирующими свойствами. Их назначение способствует уменьшению проницаемости сосудистой стенки, стабилизации лизосомальных мембран, снижению титров противокардиальных антител, подавлению возможных аллергических реакций замедленного типа. Чаще используют препараты аминохинолинового ряда
140
(делагил, резохин, хлорохин). Их назначают в суточной дозе0,25-0,5 г. Возможно применение плаквинила (0,4 г в сутки). Эти препараты применяют для лечения миокардита в течение6-9 месяцев, а при рецидивирующем течении-
до |
1 года. Ацетилсалициловую кислоту назначают |
в дозе до3 г |
в |
сутки |
в |
течение 4-5 недель. Индометацин применяют в |
дозе75-100 мг |
в |
сутки |
в течение 4-6 недель, иногда в сочетании с хинолиновыми производными. Мовалис, диклофенак (вольтарен). Пиразолоновые производные (бутадион, бруфен, ибупрофен), хотя и применяются для лечения миокардитов, все же обладают малой эффективностью.
Хотя перечисленные нестероидные противовоспалительные препараты оказывают определенное влияние на клинические проявления заболевания(болевой синдром, лихорадку, динамику клинико-лабораторных показателей), убедительных доказательств их благоприятного действия на исходы миокардита до сих пор не получено. Антибактериальная терапия показана в случаях распространенной бактериальной инфекции, на фоне которой развивается миокардит, при ИЭ или сепсисе, осложненных бактериальным миокардитом. Эффективность применения противовирусных препаратов(рекомбинантного -α интерферона, рибаверина) при вирусных миокардитах в настоящее время изучается.
Глюкокортикоиды в течение последних 10-15 лет достаточно широко используется для лечения миокардитов. Хотя применение этих препаратов при иммунном воспалении сердечной мышцы теоретически вполне обосновано, многие исследователи весьма негативно оценивают перспективу их использования при острых миокардитах. В настоящее время получены убедительные экспериментальные данные, свидетельствующие о том, что использование глюкокортикоидов в ранней стадии вирусного миокардита приводит к усилению поражения сердца и увеличению смертности экспериментальных животных.
При сравнении результатов различных способов консервативного лечения больных миокардитом, осложненным СН II-IV ФК (по NYHA), выявлено, что подключение к стандартной терапии(сердечные гликозиды, эналаприл, диуретики) иммуносупрессантов (глюкокортикоидов с азатиоприном, циклоспорином) сопровождается более выраженным ухудшением гемодинамических показателей. Эти данные свидетельствуют о том, что назначение глюкокортикоидов, иммуносупрессантов должно быть избирательным дифференцированным.
Глюкокортикоиды целесообразно использовать при хронических и рецидивирующих формах миокардита, в генезе которых большее значение приобретают аутоиммунные механизмы: при тяжелых миокардитах, протекающих с выраженным аллергическим компонентом или иммунными нарушениями; при миокардитах затяжного и рецидивирующего течения; при миокардитах, сопровождающихся перикардитом (миоперикардитах); возможно, при миокарди-
141
тах, протекающих с выраженным болевым синдромом. Целесообразно также |
|
|||||||||
назначение глюкокортикоидов |
при |
тяжелом |
гигантоклеточном миокардите, |
|||||||
а также у больных СПИДом. В этих |
случаях |
преднизолон |
назначают |
обычно |
||||||
в дозе 0,4-0,75 мг/кг массы тела в сутки. Длительность приема составляет 1,5-2 |
|
|||||||||
месяца с постепенным снижением дозы и отменой препарата. |
|
|
|
|
||||||
|
Гепарин |
назначают |
при |
тяжелых |
формах |
острого |
миокард |
|||
с выраженной клиническо-лабораторной активностью. В этих случаях гепарин |
|
|||||||||
способствует профилактике тромбоэмболических осложнений, снижает актив- |
|
|||||||||
ность |
лизосомальных ферментов, угнетает |
перекисное |
окисление |
липидов |
||||||
(ПОЛ), уменьшает сосудистую проницаемость, стимулирует иммунитет. Гепа- |
|
|||||||||
рин назначают в дозе 5000-10 000 ЕД 4 раза в день подкожно в течение7 дней. |
|
|||||||||
Затем снижают дозировку, продолжая инъекции до 10-14 дней. В последующем |
|
|||||||||
назначают непрямые антикоагулянты или антиагреганты. |
|
|
|
|
||||||
|
Метаболические препараты также традиционно используют при острых |
|||||||||
миокардитах. В остром периоде заболевания целесообразно использовать внут- |
|
|||||||||
ривенное |
капельное |
введение |
|
глюкозо-инсулино-калиевой. |
с |
|||||
В дальнейшем показан прием триметазидина(предуктала). Хотя влияние этого |
|
|||||||||
препарата на исходы миокардитов пока детально не изучено, положительные |
|
|||||||||
результаты его использования у больных ИБС и ХСН, а также отсутствие по- |
|
|||||||||
бочных явлений, делают вполне обоснованным его применение при миокарди- |
|
|||||||||
тах, протекающих с дисфункцией ЛЖ. В то же время эффективность традици- |
|
|||||||||
онно |
используемых в кардиологической практике кокарбоксилазы, рибоксина |
|
||||||||
и других ЛС вызывает сомнение
Прогноз заболевания зависит от распространенности поражения сердечной мышцы и особенностей воспалительного процесса в миокарде, наличия дисфункции ЛЖ и тяжести течения заболевания, на фоне которого развивается миокардит. В большинстве случаев имеется латентное малосимптомное течение миокардита, которое обычно заканчивается полным клиническим выздоровлением в течение нескольких недель. Даже в тех случаях, когда миокардит осложняется сердечной недостаточностью, на фоне адекватной терапии происходит уменьшение или исчезновение этих явлений.
В тяжелых случаях течение острого миокардита осложняется быстропрогрессирующей СН, желудочковой аритмией высоких градаций и/или возникновением внезапной смерти. Особенно тяжело протекают гигантоклеточный миокардит (смертность 100% при консервативной терапии), дифтерийный миокардит (смертность 50-60%), миокардит при болезни Чагаса (американском трипаносомозе) В этих случаях средством выбора становится трансплантация сердца, существенно улучшающая прогноз заболевания при этих формах миокардита. При малосимптомных очаговых миокардитах, не сопровождающихся выраженной дисфункцией ЛЖ, возможно развитие фибрилляции или асистолии желудочков.
142
ЛЕЧЕНИЕ ХРОНИЧЕСКОГО МИОКАРДИТА
Последовательность назначения медикаментов
В план лечения должны быть включены этиотропные (антибиотики и противовирусные препараты), противовоспалительные, антигистаминные, антиаритмические, метаболические средства, антикоагулянты, (b-адреноблокаторы, ингибиторы АПФ, антагонисты альдостерона, диуретики. На каждом этапе терапии необходимо выбирать главное направление лечения.
На первоначальном этапе лечения миокардита необходимо сосредоточить все усилия на проведении этиотропной, антикоагулянтной и метаболической терапии. Метаболическая терапия должна начинаться до антибактериальной и противовирусной терапии, так как введение этиотропных средств может -вы звать ухудшение состояния, что выражается в увеличении функционального класса хронической сердечной недостаточности и тяжести нарушений ритма. Ухудшение состояния больных на фоне этиотропной терапии связано, с одной стороны, с эндогенной интоксикацией, вследствие разрушения микробных клеток и вирусов, а с другой - с токсическим действием этиотропных средств на поврежденные кардиомиоциты. Минимизировать побочное действие антибиотиков и противовирусных средств позволяет цитопротективная терапия.
После окончания этиотропного лечения необходимо провести курс противовоспалительной, антиоксидантной терапии и вакцинопрофилактику. Помимо курсового лечения назначаются препараты, которые больной принимает постоянно и длительное время, а другие - только по показаниям. К препаратам, назначаемым для постоянного приема, относят ингибиторы АПФ, b- адреноблокаторы, антагонисты альдостерона. По строгим показаниям назначаются антиаритмические средства, диуретики и стероидные противовоспалительные препараты (группа преднизолона).
Через 5-6 месяцев целесообразно оценить первые результаты лечения, для чего необходимо посмотреть в динамике концентрацию кардиоселективных ферментов, биохимических маркеров воспаления, кардиального антигена, антител к миокарду, оценить размеры камер сердца и систолическую функцию миокарда по данным ЭхоКГ, выраженность нарушений ритма и проводимости с помощью ЭКГ-мониторирования. При необходимости целесообразно выполнить ультразвуковую денситометрию миокарда или повторную сцинтиграфию сердца с «воспалительным» и кардиотропным радиофармпрепаратами.
Лучше контрольное обследование проводить стационарно, так как по его итогам выносится заключение о профессиональной пригодности пациента. В медицинском заключении необходимо указать вариант течения заболевания (доброкачественное, прогрессирующее или рецидивирующее), выраженность нарушений ритма и ХСН. Особое внимание следует обратить не только на кли-
143
ническое течение заболевания, но и на наиболее важные лабораторные показатели: на концентрацию кардиального антигена, антител к миокарду и фактора некроза опухоли. Увеличение вышеуказанных показателей более чем 4в раза свидетельствует о прогрессировании миокардита с выраженной аутоиммунной перестройкой. При таком варианте течения заболевания необходимо провести повторное лечение с акцентом на иммунокорригирующую терапию(лечебный плазмаферез, индукторы интерферона, стероидные противовоспалительные средства).
Если за время наблюдения у больного возрастают проявления ХСН, прогрессируют нарушения ритма на фоне респираторного вирусного заболевания, переохлаждения, физического или выраженного психоэмоционального стресса, можно полагать о рецидивирующем течении воспалительного процесса миокарде. В этом случае показан повторный курс противовирусной и метаболической терапии.
В некоторых случаях течение воспалительного процесса в миокарде -со провождается упорными и длительными кардиалгиями в покое в вечернее и ночное время. При этом на фоне нагрузки боли в области сердца практически не беспокоят, нет и изменений на ЭКГ при нагрузочных пробах. Такой характер болевого синдрома в основном связан с ишемией, возникающей вследствие изменения (замедления) микроциркуляторного кровотока в миокарде во время отдыха. Для лечения подобных проявлений целесообразно повторить курс -те рапии сулодексидом, обладающим антитромботическим, фибринолитическим и ангиопротективным действием.
Контрольное обследование проводится через 12-16 месяцев после начала лечения, во время которого определяется характер течения заболевания, и при необходимости вырабатывается дальнейшая тактика терапии. Предложенная выше схема лечебных мероприятий имеет рекомендательный характер, поскольку окончательное решение по поводу конкретного больного всегда принимает лечащий врач. Однако, следует заметить, что данный алгоритм лечения является результатом анализа как позитивного, так и негативного собственного опыта, который считаем целесообразным донести до сведения практикующих врачей.
Течение хронического миокардита сопряжено с наличием хронической системной внутриклеточной инфекции и с аутоиммунными изменениями. Поэтому в комплексной терапии используют противовирусные препараты, экзогенные интерфероны, индукторы интерферонов, средства вакцинотерапии и вакцинопрофилактики, активная цитопротективная терапия(оптимизация энергопродукции, антиоксидантные средства).
При использовании антибиотиков, НПВС, средств метаболической и симптоматической терапии синдром Яриша-Герксгеймера(Я-Г) встречался в
144
12% случаев, а прогрессирование заболевания и рецидивы миокардита отмечались у 63% пациентов. Где проводилась кроме того и иммуномодулирующая терапия, осуществлялась вакцинопрофилактика, синдром Яриша-Герксгеймера встречался в 78% случаев, но прогрессирование и рецидивы были отмечены у 27% больных. Где проводилась терапия в полном объеме, включая и цитопротективную, синдром Яриша-Герксгеймера встречался в 26% случаев, а прогрессирование заболевания и рецидивы миокардита отмечались только у 25%.
Для достижения хорошего отдаленного эффекта лечение должно включать санацию очагов хронической инфекции, повторные курсы антибактериальной и противовирусной терапии, назначение противовоспалительных и метаболических средств, индукторов интерферона (b-адреноблокаторов, ингибиторов АПФ, антагонистов альдостерона, цитопротекторов). Наилучший эффект дает весь комплекс лечении, при этом синдром Яриша-Герксгеймера отмечается реже в 3 раза, а рецидивы заболевания в 2,4 раза, чем при не полном использовании арсенала лечебных мероприятий.
Антибактериальная и противовирусная терапия
Одной из основных причин хронизации воспаления при хроническом миокардите является участие в патологическом процессе внутриклеточных возбудителей: вирусов Коксаки, вирусов простого герпеса1 и 2 типов, вирусов Эпштейна-Барра, цитомегаловирусов, аденовирусов, хламидий, токсоплазмы. Внутриклеточный характер существования микроорганизмов существенно -за трудняет полную санацию организма. При этом длительное персистирование возбудителей с постоянным повреждением кардиомиоцитов создает все необходимые условия для вторичного иммунодефицитного состояния и перекрестных аутоиммунных реакций.
В 40-80% случаев миокардит протекает на фоне хронической очаговой инфекции. Основными клиническими формами хронической очаговой инфекции являются хронический тонзиллит, периапикальные зубные гранулемы, пародонтоз, хронический синусит, холецистит, аднексит, простатит. Роль хронической инфекции как этиологического фактора миокардитов до конца не ясна, но несомненно, что постоянная интоксикация и сенсибилизация организма является неблагоприятным фоном для развития и прогрессирования миокардита.
Выраженность воспалительного процесса в миокарде определяется вирулентностью возбудителя и адекватностью иммунного ответа организма. Наиболее бурный воспалительный ответ вызывают внеклеточные возбудители (стрептококки, стафилококки, пневмококки). Однако эти возбудители легче поддаются воздействию на них антибиотиков, а также с меньшей вероятностью вызывают хронизацию процесса(за исключением стрептококков, имеющих уникальную антигенную структуру).
145
Этиотропное лечение миокардитов, вызванных внеклеточными бактериями (как правило, это острые миокардиты или дебют хронических миокардитов), в настоящее время не вызывает трудностей. Назначение антибиотиков, в первую очередь цефалоспоринов и макролидов, достаточно легко позволяет решить эту проблему. Наличие хронической внутриклеточной инфекции изменяет ход патологического процесса и определяет иной подход к этиотропной терапии. Поэтому необходимо прибегать к повторным курсам антибиотиков(макролиды, цефалоспорины 3 поколения, фторхинолоны), а также подавлять вирусную инфекцию иммуномодулирующими препаратами.
Вкачестве иммуномодулирующих препаратов, обладающих противовирусным действием, в острый период заболевания целесообразно использовать экзогенные интерфероны, индукторы эндогенного интерферона и противовирусные иммуноглобулины. Их применение целесообразно и при рецидивах хронического миокардита. При лечении больных хроническим миокардитом эффективен неовир (индуктор интерферона, оказывающий противовирусное и противохламидпйное действие), виферон (препарат человеческого рекомбинантного интерферона альфа-2.
Впериод реконвалесценции и ремиссии проводится курс профилактической вакцинотерапии препаратом ИРС-19. Профилактическая вакцинотерапия применяется с целью ознакомления иммунной системы больного человека с антигенами острых и хронических инфекций, что в долгосрочной перспективе позволяет снизить риск возникновения острых респираторных заболеваний. Применение экзогенных интерферонов и противовирусных иммуноглобулинов является отдельным (этиотропным) элементом терапии хронических миокардитов.
Противовоспалительная терапия
Подавление инфекции - это первый, но не единственный шаг на пути лечения хронического миокардита. Помимо инфекционных возбудителей прямое негативное влияние на миокард оказывают воспалительные и аутоиммунные процессы. При хронических миокардитах местные нейтрофильная и лимфоклеточная инфильтрации обусловлены повышенной сенсибилизацией лейкоцитов не столько к инфекционным патогенам, сколько к миокарду. Выраженность воспалительной реакции в миокарде, при таком течении заболевания, чаше всего бывает неадекватно велика, а главное неэффективна в плане элиминации возбудителя, но разрушительна для кардиомиоцитов.
В ходе длительных воспалительных и иммунных реакций в миокарде высвобождаются биологически активные вещества(простагландины, кинины, серотонин, гистамин), способствующие повреждению кардиомиоцитов вследствие местного отека, геморрагии и гипоксии, стимулирующие и поддерживающие фиброзирование в миокарде. Избыточные воспалительные и ауто-
146
иммунные реакции провоцируют прогрессию еще одной из патологических основ хронического миокардита - образование избыточного кардиосклероза. Поэтому помимо назначения антибактериальных и противовирусных средств необходимо проводить противовоспалительную и иммуномодулирующую терапию.
Нестероидные противовоспалительные средства достаточно широко применяются при лечении миокардитов. Назначать их следует коротким курсом на 2-3 недели в средних терапевтических дозах параллельно с проведением антибактериальной и противовирусной терапии. Оправдано назначение делагила, римикейда хорошо зарекомендовавших себя при лечении диффузных заболеваний соединительной ткани. Длительный прием делагила (до 4-6 месяцев) оказывает умеренно выраженное противовоспалительное и иммунодепрессивное действие.
Цель назначения антигистаминных средств - это уменьшение выраженности воспалительных реакций вследствие блокирования биологически активных веществ, снижение антигенной нагрузки на иммунную систему и угнетение аутоиммунных реакций. Препараты назначают на3-4 недели в средних терапевтических дозах с последующей полной отменой.
Непростой вопрос терапии хронических миокардитовэто назначение стероидных противовоспалительных средств. Эти препараты целесообразно назначать в тех случаях, когда доказан выраженный аутоиммунный компонент воспаления (выявлены антитела к миокарду в больших титрах, значительно повышена концентрация ФНО-а), а также доказана повышенная сенсибилизация лимфоцитов к миокарду. Оправданное назначение стероидных противовоспалительных препаратов способствует быстрому купированию воспалительных и аутоиммунных реакций.
Преднизолон целесообразно назначать коротким курсом. Лучше применять препарат в виде пульстерапии(внутривенно через день 5 инъекций в дозе 3-5 мг/кг массы тела больного). Возможно назначение преднизолона внутрь(в дозе 0,5 мг/кг массы тела в течение7-10 дней) с последующей отменой в течение месяца. Положительные клинические эффекты после назначения преднизолона отмечаются достаточно быстро. Уменьшаются отеки и одышка, несколько увеличивается фракция выброса, возможна стабилизация нарушений ритма и проводимости.
В качестве иммунокоррекции эффективны повторные сеансы плазмафереза, которые позволяют уменьшить концентрацию антител к миокарду и ФНО-а. Одновременно назначались повторные курсы индукторов интерферона и вакцинотерапии. Отмечен хороший эффект в течение 1-2 месяцев и в отдаленные сроки.
147
Цитопротективная терапия
Некроз кардиомиоцитов в период обострения хронических итокардитов может предотвращен посредством торможения деятельности инфекционных агентов, уменьшения выраженности воспалительных и аутоиммунных реакций.
На период этиотропной, иммунокорригирующей и противовоспалительной терапии целесообразна госпитализация больного и соблюдение постельного режима. Помимо этого необходимо применение метаболической терапии, назначение b-адреноблокагоров, ингибиторов АПФ, антиоксидантов.
Патогенетическая оправданность метаболической терапии обусловлена облигатностью дистрофических процессов при любом патологическом процессе в миокарде, при этом, как уже говорилось, дистрофия может достигать крайней степени выраженности вплоть до гибели кардиомиоцитов. Дистрофия кардиомиоцитов признается всеми исследователями и практическими врачами как неизбежно присутствующий процесс при миокардитах, но редко получающий свою истинную патогенетическую и клиническую оценку. Поэтому оптимизация процессов образования и расхода энергии, нормализация баланса между интенсивностью свободнорадикального окисления и эффективностью антиоксидантной защиты должны быть обязательным компонентом терапии миокардитов. Данный вид лечебных мероприятий относится к метаболической терапии или «цитопротекции».
Для острой фазы воспалительного процесса характерно торможение аэробного гликолиза и аэробного бета-окисления СЖК, а также активация анаэробного гликолиза. В этот период времени необходима внутривенная инфузия глюкозо-инсулиновой смеси (исследования ECLA, DIGAMI), при этом очень желательно одновременное введение стимулятора окисления глюкозы. Послед-
ний доказал свою эффективность в исследовании CEDIM.
В клинической практике для метаболического лечения производятся -за мещение макроэргов (неотон, рибоксин) и стимуляция энергопродукции (мексикор). Препарат неотон является одной из самых оптимальных транспортных форм АТФ-КФ. После внутривенного введения неотона купируются проявления энергетического дефицита, так как проникая непосредственно в клетку, он способствует полноценному сокращению миофибрилл. Помимо восполнения энергетической задолженности плейотропные эффекты неотона связаны с прерыванием процессов анаэробного окисления жирных кислот, что в конечном итоге приводит к сохранению целостности клеточных мембран, с этим связан антиаритмический эффект препарата. Основным достоинством мексикора -яв ляется его высокая антиоксидантная эффективность, выраженные свойства стимулятора энергопродукции.
Второе направление метаболической терапии заключается в оптимизации баланса между свободно-радикальным окислением и антиоксидантной защи-
148
той. При острых миокардитах свободно-радикальное окисление, направленное на уничтожение инфекционных агентов, является биологически оправданным процессом, поэтому тормозить его не стоит, несмотря на то, что выраженность окислительных реакций может быть даже несколько избыточной. При хроническом течении заболевания, на фоне постепенного истощения антиоксидантной защиты, избыточное свободно-радикальное окисление приобретает патологический характер, поэтому требует активной компенсации. В период обострений во время проведения активной антибактериальной терапии целесообразно назначение естественных антиоксидантов в больших дозахвитамин С (1 г/сутки), витамин Е.
Через 4-6 недель после этиотропной терапии показаны препараты, которые либо тормозят окисление жирных кислот(триметазид), либо инактивируют ферменты, ответственные за транспорт жирных кислот в митохондрию (этомоксир), либо ингибируют биосинтез самого переносчика жирных кислот через митохондриальные мембраныкарнитина (милдронат). Именно в это время угнетение транспорта жирных кислот оказывает положительное влияние на метаболизм клетки. Раннее назначение вышеуказанных препаратов при лечении миокардита целесообразно только в сочетании неотоном, потому что тормозя окисление жирных кислот до ацетилкоэнзима А при остром воспалительном процессе, эти препараты нарушают естественный метаболизм макроэр-
гов на 60-80%.
Противосклеротическая терапия
Торможение прогрессирования миокардиосклероза должно осуществляться по трем основным направлениям: уменьшение количества погибающих кардиомиоцитов, снижение активности ренинангиотензин-альдостероновой и симпатоадреналовой систем, улучшение микроциркуляции. Соответственно для реализации первого направления необходимо проведение этиотропной, иммунокорригирующей, противовоспалительной, метаболической терапии, второго - назначение ингибиторов АПФ, антагонистов альдостерона, b-адреноблокаторов, а для реализации третьего необходимо назначение антитромботических средств (дезагрегантов, антикоагулянтов).
Этиотропная, иммунокорригирующая, противовоспалительная и метаболическая терапия проводятся по собственным показаниям, и какой-либо корректировки для профилактики развития кардиосклероза не проводится. Снижение активности ренин-ангиотензин-альдостероновой и симпатоадреналовой систем осуществляется с помощью ингибиторов АПФ и селективных бетаадреноблокаторов (метопролол). Самостоятельное значение в плане -про филактики развития фиброзной ткани имеет антагонист альдостерона(верошпирон). Назначение ингибиторов АПФ, бета-адреноблокаторов и антагонистов альдостерона позволяет решать одновременно две задачи. Наиболее опти-
149
мальным является назначение на |
длительный |
срок малых |
доз ингибиторов |
АПФ: эналаприл по 5-10 мг в сутки, верошпирон по 25 мг в сутки. |
|
||
Антитромботическая терапия |
в целях |
улучшения |
микроциркуляции |
должна начинаться уже в период проведения этиотропной терапии(в стационаре). Для этих целей целесообразно назначение инъекционных антикоагулянтов (фраксипарин, фрагмин, клексан). Антикоагулянты необходимо использовать достаточно долго (3-4 недели), а в дальнейшем больному рекомендовать постоянный прием пероральных антитромботических средств(аспирин). Весьма эффективным фармакологическим средством из группы гепариноидов для лечения больных хроническим миокардитом является сулодексид, который обладает антитромботическим, фибринолитическим и ангиопротективным действием.
Сулодексид способствует уменьшению вязкости крови вследствие снижения содержания фибриногена и тромбина в плазме и уменьшает адгезию тромбоцитов на сосудистой стенке, а дерматан сульфат, содержащийся в препарате активизирует фибринолиз. Препарат обладает высокой степенью тропизма к эндотелию сосудов и способен сорбироваться на его поверхности(до 90% от вводимой дозы), что объясняет его ангиопротективные свойства. Курс терапии сулодексидом рассчитан на 2-3 месяца, а в дальнейшем больному рекомендован длительный прием дезагрегантов.
Лечение сердечной недостаточности
В основе лечения сердечной недостаточности лежат современные классические принципы терапии ХСН, предполагающие использование ингибиторов АПФ, диуретиков, бета-адреноблокаторов и антагонистов альдостерона, при выраженной систолической дисфункции - сердечных гликозидов. Однако есть и некотрые особенности её проведения.
Первая касается той категории больных, у которых развитие ХСН обусловлено дебютом или рецидивом воспаления в миокарде. В большинстве случаев у этих больных быстрый регресс симптоматики сердечной недостаточноcти наблюдайся при назначении ингибиторов АПФ и диуретиков на фоне формирование фиброза миокарда. Также не исключен эффект омапатрилата, представляющего собой комбинацию ингибитора АПФ с ингибитором нейтральной эндопепгидазы, разрушающей натрийуретические пептиды.
Лечение ХСН, обусловленной диастолической дисфункцией, согласно рекомендациям Рабочей группы Европейского общества кардиологов по изучению диастолической сердечной недостаточности(1998) предполагает: коррекцию тахиаритмии (восстановление синусового ритма); назначение препаратов, замедляющих А-В проведение при тахикардии(бета-блокаторы, верапамил); применение нитратов (при ишемии миокарда); использование диуретиков (без выраженного снижения преднагрузки); назначение ингибиторов АПФ;
150
применение сердечных гликозидов противопоказано(если нет снижения систолической функции). Наиболее отчетливый эффект лечения диастолической сердечной недостаточности у больных хроническим миокардитом достигался комбинацией ингибиторов АПФ с верошпироном. Такая терапия носит исключительно патогенетический характер и сочетает в себе свойства купирования симптоматики и предупреждения прогрессии развития диастолической и систолической дисфункций.
Лечение аритмий
Целенаправленному лечению подлежат атрио-ветрикулярная блокада с явлениями брадикардии, выраженная синусовая брадикардия, мерцательная аритмия, желудочковые нарушения сердечного ритма. АВ-блокада в основном наблюдается в дебюте или при рецидиве заболевания. В основе ее развития лежит воспаление и отек, а также выраженный вегетативный дисбаланс. Если блокада достигает II степени, могут назначаться холинолитики, а при необходимости возможна установка временного кардиостимулятора. Синусовая брадикардия и мерцательная аритмия развиваются, как правило, вследствие прогрессии кардиосклероза и наблюдаются уже в поздних стадиях заболевания.
В том случае если синусовая брадикардия начинает отчетливо способствовать прогрессии сердечной недостаточности, усугублению коронарной недостаточности на фоне имеющейся ИБС или появлению пресинкопальных или синкопальных состояний, таким больным показана имплантация постоянного ЭКС. Лечение мерцательной аритмии осуществляется по общим принципам и предполагает предупреждение пароксизмов, коррекцию частоты сердечных сокращений и профилактики тромбоэмболических осложнений.
Причиной появления желудочковых нарушений ритма(желудочковой экстрасистолии и желудочковой тахикардии) является дебют или рецидив воспаления миокарда. Поэтому назначение антибиотиков, иммунокорректоров и противовоспалительных препаратов является этиопатогенети-ческим способом лечения таких нарушений ритма у больных хроническим миокардитом. Гораздо сложнее обстоит дело с назначением собственно антиаритмиков этим больным.
Лечение аритмий при миокардитах необходимо проводить для уменьшения риска внезапной сердечной смерти. То есть, в случае наличия у больных миокардитом высокого риска внезапной смерти главная цель антиартмической терапии должна заключаться в профилактике пароксизмов устойчивой желудочковой тахикардии. Если осуществлять выбор антиаритмиков для профилак-
тики пароксизмов устойчивой ЖТ |
с позиции |
классификации - Вогана |
Вильямса и критериев Сицилианского гамбита, то при ХСН коронарогенного |
||
происхождения это должны быть препараты III класса (амиодарон, соталол, до- |
||
бутилид), а при некоронарогенном происхождении ХСНантиаритмики III и I |
||
класса (за исключением дизопирамида и |
флекаинида). При |
этом необходимо |
151
помнить, что если у больного сохраняется процесс воспаления в миокарде, то одновременно должны назначаться средства для его подавления.
Таким образом, лечение аритмий при хронических миокардитах должно иметь обоснованные показания. Безусловными показаниями для их назначения являются наличие желудочковой экстрасистолии высоких градаций и эпизодов желудочковой тахикардии у больных, выживших после предыдущей внезапной смерти, и у больных с рецидивирующими синкопэ неизвестного генеза, а также в случае подтверждения эпизодов устойчивой ЖТ. Наиболее эффективным и безопасным антиаритмиком для больных миокардитом является амиодарон.
При частой суправентрикулярной экстрасистолии, а также для удержания синусового ритма после купирования пароксизмов мерцательной аритмии целесообразно применение сотолола в средних терапевтических дозах. Назначение антиаритмических средств должно происходить на фоне активного подавления воспаления в миокарде.
2.9. ОЦЕНКА ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ
При проведении комплексной терапии у больных миокардитом практическому врачу необходимо отслеживать клинические, лабораторные и инструментальные показатели для того, чтобы сделать вывод о течении заболевания и вовремя скорректировать лечение. Для оценки выраженности воспалительной инфильтрации в миокарде можно использовать методы лучевой диагностики: томосцинтиграфию грудной клетки с мечеными99mТс-аутолейкоцитами, которая основана на феномене естественной миграции лейкоцитов в очаги воспаления, и магнитно-резонансную томографию сердца с контрастированием, позволяющую оценить выраженность внеклеточного отека. Оценить выраженность кардиосклероза позволяет перфузионная сцинтиграфия и эходенсинометрия. Эти диагностические процедуры могут быть рекомендованы к использованию в крупных медицинских стационарах, оснащенных соответствующей аппаратурой.
Для оценки результатов лечения практикующему врачу необходимо помнить, что улучшение состояния больного наступает достаточно быстро через 1-2 месяца от начала терапии. Однако воспалительная инфильтрация в миокарде, несмотря на нормализацию клинических и лабораторных показателей, может сохраняться весьма длительное время (6-12 месяцев) и сопровождается определенными иммунными нарушениями. Контрольную ОФЭКТ с мечеными аутолейкоцитами или МРТ с контрастированием следует выполнять не ранее, чем через 6-8 месяцев после лечения.
Помимо лейкоцитарной инфильтрации в миокарде заболевание проявляется изменениями лабораторных показателей. В дебюте и при обострении заболевания отмечается повышение концентрации кардиоселективных ферментов
152
и белков, биохимических маркеров воспаления и иммунологических показателей. При хроническом течении заболевания превышение концентрации КФК и ЛДГ выше нормативных значений отмечается только у25-30% больных и сохраняется до 5-10 суток, поэтому целесообразно определять в крови кардиальный белок тропонин-Т, который циркулирует до 14-20 дней после повреждения кардиомиоцитов.
Из большого спектра общепринятых биохимических и иммунологических тестов при хроническом миокардите повышаются всего лишь1-2 показателя. Гораздо более чувствительными и специфичными иммунологическими тестами являются кардиальный антиген, антитела к миокарду, РТМЛ с кардиальным антигеном и гест дегрануляции базофилов. Изменения вышеуказанных показателей отражают выраженность воспаления в миокарде и косвенно позволяют судить о начале преобладания кардиосклеротических процессов.
Для |
контроля |
иммуновоспалительного |
синдрома |
при - сердечн |
сосудистых заболеваниях Американская кардиологическая ассоциация реко- |
||||
мендовала |
использовать |
следующие серологические |
показатели, на |
которые |
разработаны унифицированные тестовые наборы: высокоспецифичный С- реактивный белок, фибриноген, интерлейкины 1, 3, 6, 8, 10, ФНО-а. Если после проведенного лечения состояние больного улучшилось, а концентрация биохимических и иммунологических показателей возросла, следует ожидать рецидива миокардита.
Признаками миокардита являются дилатация камер сердца(кардиомегалия) и снижение систолической функции. Увеличение камер сердца и снижение фракции выброса отмечаются только у20-40% больных, но отрицательная динамика данных показателей свидетельствует о неблагоприятном варианте развития заболевания в целом. Изменение диастолической функции ЛЖ обнаруживается у 35-50% больных и зачастую является предиктором снижения систолической функции. Поэтому при повторном обследовании после лечения и при ка-
ждом следующем обращении этих больных обязательно следует оценивать фракцию выброса, наличие диастолической дисфункции и размеры камер сердца.
В динамике рекомендуется измерять фракцию выброса не только по формуле Тейхольца (Teihholz), но и планиметрически с помощью однопланового метода (Ellipsoid), что дает возможность оценить глобальную сократительную способность миокарда. Важным показателем, позволяющим объективно отслеживать увеличение камер сердца при динамическом наблюдении, является индекс сферичности. Индекс сферичности рассчитывается по четырехкамерному изображению сердца в диастолу и является отношением продольного размера полости ЛЖ(от верхушки сердца до линии клапанного кольца) максимальному поперечному размеру в средней трети левого желудочка. В норме ин-
153
декс сферичности составляет 1,6-1,8. Снижение этого показателя в динамике до 1,5 и ниже свидетельствует о прогрессирующей дилатации левого желудочка.
Изменения, выявляемые на ЭКГ, зависят от трех патологических составляющих в миокарде: от наличия и выраженности воспалительной инфильтрации, от дистрофии кардиомиоцитов, от локализации и протяженности кардиосклероза. Поэтому при динамическом наблюдении нарушения ритма и проводимости изменяются в силу того, что степень дистрофии кардиомиоцитов уменьшается, а воспаление уступает место фиброзу. При дебюте воспаления и при его ре-
цидиве помимо других клинических и лабораторных признаков миокардита возможно появление миграции водителя ритма, преходящей пердсердножелудочковой блокады и пробежек желудочковой тахикардии. При наличии у больных воспаления и фиброза одновременно характерно появление реполяризационных изменений, блокад ножек пучка Гиса, синусовой тахикардии, мерцательной аритмии, частой суправентрикулярной и желудочковой экстрасистолии.
Наиболее важными показателями, свидетельствующими о стойкой клини- ко-лабораторной ремиссии миокардита, являются: отсутствие прогрессирующей дилатации камер сердца (по индексу сферичности); увеличение фракции выброса (планиметрически с помощью однопланового метода); стабилизация и регресс признаков хронической сердечной недостаточности; постоянная масса тела; стабилизация нарушений ритма и проводимости; отсутствие в крови кардиальных антигенов и адгезивных молекул; снижение концентрации антител к миокарду, интерлейкинов-1, -6, -8 и ФНО-а; отсутствие лейкоцитарной инфильтрации в миокарде; отсутствие рецидивов миокардита в течение года после проведенного лечения.
2.10. ТЕЧЕНИЕ И ПРОГНОЗ
Латентное течение миокардита характеризуется отсутствием клинической симптоматики, и выявить его можно только с помощью инструментальных и лабораторных методов исследования. Прогноз при миокардите зависит от распространенности воспалительного процесса в миокарде(очаговый, диффузный миокардит), степени тяжести миокардита, наличия сопутствующих заболеваний Легкие (часто очаговые) миокардиты заканчиваются полным выздоровлением При миокардите средней степени тяжести у большинства больных наступает выздоровление, однако процесс выздоровления может затягиваться до3-6 месяцев, при этом у 10-15% больных могут в последующем определяться явления постмиокардитического кардиосклероза (в зарубежной литературе этот термин не используется) в виде экстрасистолической аритмии, нарушений внутрижелудочковой или атриовентрикулярной проводимости, но симптоматики сердечной недостаточности нет.
При тяжелой форме миокардита прогноз может быть неблагоприятным, летальные исходы могут быть у8-15% больных Смерть может наступить от
154
сердечной недостаточности, тромбоэмболических осложнений, фибрилляции желудочков. Прогноз в определенной мере зависит также от этиологической формы и варианта течения миокардита. Острые вирусные миокардиты имеют более благоприятный прогноз, чем подострые и хронические. Крайне редко встречающийся гигантоклеточный миокардит имеет очень плохой, практически безнадежный прогноз. Неблагоприятен прогноз при миокардите у больных ВИЧ-инфекцией и системными заболеваниями соединительной ткани. В ряде случаев у больных, перенесших острый миокардит, развивается хронический миокардит.
В настоящее время имеются клинические наблюдения за течением вирусного миокардита с использованием эндомиокардиальной биопсии(Quigley и соавт., 1987; O'Connel и соавт., 1989), согласно которым одним из возможных исходов вирусного миокардита, преимущественно тяжелого течения, является развитие дилатационной кардиомиопатии. Гистологическая картина биоптатов миокарда у этих больных была идентична гистологической картине биоптатов миокарда пациентов с идиопатической дилатационной кардиомиопатией без предшествующего инфекционного миокардита.
Дилатационную кардиомиопатию как исход миокардита многие называют постмиокардитической дилатационной кардиомиопатией. Воспалительные заболевания миокарда могут протекать в острой, подострой и хронической формах с постепенным исходом в ХСН. Клиническое течение миокардитов бывает разнообразным: с выздоровлением при адекватном лечении, или быстро наступающей смертью; с медленно прогрессирующей дилатацией и гипертрофией сердца; с повторными обострениями и нарастанием СН.
У большинства пациентов (60-70%) отмечается улучшение состояния па фоне лечения п обратная динамика лабораторных и инструментальных показателей. Но о выздоровлении можно говорить не ранее, чем через 6-12 месяцев после лечения, потому что течение миокардита может иметь волнообразное течение с периодами обострений и ремиссий. У 15-20% больных заболевание имеет рецидивирующее течение с исходом каждого эпизода воспаления в кардиосклероз и с неуклонным прогрессировапием застойной сердечной недостаточности. В 5-10% случаев миокардит имеет непрерывнопрогрессирующее течение. Летальные исходы заболевания, несмотря на лечение, отмечаются в 1-5% случаев.
К неблагоприятным факторам, влияющим па течение и исход миокардитов, относят: снижение фракции выброса менее35%; увеличение диастолических размеров левого желудочка более65 мм; уменьшение индекса сферичности ЛЖ менее 1,4; хроническую сердечную недостаточность III-IV ф.к.; признаки крупноочагового миокардитического кардиосклероза(зубец QS на ЭКГ, аневризма ЛЖ на ЭхоКГ); повышение центрального венозного давления выше 25 мм водного столба.
155
Все летальные исходы при миокардитах связаны с хронической , СН аритимиями (фибрилляция желудочков, остро возникшая AV блокада 2-3 степени, тахисистолическая форма мерцательной аритмии), тромбоэмболиями. Прогноз заболевания зависит от частоты и продолжительности рецидивов заболевания, от состояния гуморального иммунитета, особенно от концентрации ФНО-а и антител к миокарду. Критерии стойкой клинико-лабораторной ремиссии миокардита - это отсутствие прогрессирующей дилатации камер сердца; увеличение фракции выброса; стабилизация признаков хронической сердечной недостаточности; стабилизация нарушений ритма и проводимости; отсутствие в крови кардиальных антигенов и адгезионных молекул; снижение концентрации антител к миокарду, интерлейкинов 1, 6, 8 и фактора некроза опухоли; отсутствие лейкоцитарной инфильтрации в миокарде.
2.11. РЕАБИЛИТАЦИЯ
Важным аспектом медицинской реабилитации в период стационарного этапа является постепенное восстановление физической активности. На период проведения этиотропной терапии необходим постельный режим, продолжительность которого зависит от степени декомпенсации. Критерием возможности расширения двигательного режима является уменьшение функционального класса ХСН, положительная динамика лабораторных и инструментальных показателей. Различают строгий постельный, постельный, полупостельный и свободный двигательный режимы. Жестких сроков активизации больных не существует. Вся физическая реабилитация основана на индивидуальной переносимости предписанного режима. Однако неоправданно раннее расширение двигательного режима может приводить к активации воспалительного процесса в мышце сердца, к увеличению степени дистрофии кардиомиоцитов и к декомпенсации заболевания.
Программа физической реабилитации планируется с учетом тяжести поражения миокарда и предусматривает применение различных комплексов -ле чебной физкультуры. Больным, находящимся на строгом постельном режиме, назначают комплексы лечебной гимнастики с физическими упражнениями для мелких мышечных групп в сочетании с дыхательными упражнениями умеренной глубины. Темп выполнения медленный, длительность занятий 8-10 минут.
При расширении режима до постельного рекомендуются следующие формы лечебной физкультуры: утренняя гигиеническая гимнастика, лечебная гимнастика (упражнения на мелкие и средние мышечные группы с постепенно возрастающей амплитудой, специальные дыхательные упражнения умеренной глубины, длительность занятий 10-15 минут) и самостоятельные занятия по облегченному комплексу (6-8 упражнений 2-3 раза в день по 10 минут).
Больным, находящимся на полупостельном режиме, назначают следующие формы лечебной физкультуры: лечебную гимнастику, утреннюю гигиени-
156
ческую гимнастику, самостоятельные занятия лечебной физкультурой, дозированную ходьбу. Занятия проводятся в положениях лежа, сидя и стоя. Упражнения для всех мышечных групп, проводятся в медленном темпе с полной амплитудой. Продолжительность занятий лечебной гимнастикой20-25 минут. Включаются паузы отдыха при полном мышечном расслаблении и дыхательные упражнения динамического и статического характера.
Больным, находящимся на свободном двигательном режиме, лечебная физкультура применяется в форме занятий лечебной гимнастикой, утренней гигиенической гимнастикой, дозированных прогулок и индивидуальных занятий. Важное место в комплексе лечебно-восстановительных мероприятий занимает психологическая реабилитация. Декомпенсация психологического статуса у больных миокардитом развивается на фоне упорных кардиалгии и нарушений ритма, вызывающих страх смерти, а также субфебрильной лихорадки и интоксикации, способствующих астенизации с постоянным желанием пациентов лечь в постель.
Определенное значение может иметь достаточно большое количество диагностических и лечебных процедур. Рациональная психотерапия, направленная на разъяснение больному сущности заболевания, как доброкачественного по своей природе, в большинстве случаев заканчивается восстановлением психологического статуса. В целях психологической реабилитации рекомендуется использовать также аутогенную тренировку и применять седативные средства и дневные транквилизаторы.
По завершении стационарного этапа больных, перенесших миокардит, отправляют на дальнейшие этапы реабилитации: санаторный или амбулаторнополиклинический. Больные направляются только в местные санатории после купирования острых явлений и стабилизации патологического процесса, при недостаточности кровообращения не вышеIIА стадии. Отбор больных осуществляется в соответствии с положениями руководств по отбору больных в санатории и дома отдыха.
В санатории продолжается медикаментозная терапия, включающая противовоспалительные средства (делагил), метаболические препараты (рибоксин, милдронат или мексикор, витамины С и Е, соли калия и магния). На данном этапе обязательно назначаются антагонисты альдостерона, (b-адреноблокаторы и ингибиторы АПФ. Физическая реабилитация предусматривает дальнейшее постепенное расширение двигательной нагрузки. Большое значение имеет возможность правильной самооценки больным своего функционального состояния по таким критериям, как самочувствие, частота пульса, уровень артериального давления, переносимость дозированных физических нагрузок. На этом этапе продолжается психологическая реабилитация больных(психотерапия, аутогенная тренировка, применение седативных средств и дневных транквилизаторов по показаниям).
157
Амбулаторно-поликлинический этап осуществляется врачами поликлиник при обязательном участии кардиологов. Медицинский аспект реабилитации включает применение медикаментозных средств, направленных на продолжение терапии миокардитов и профилактику рецидивов заболевания. Учитывая то, что больной значительно меньшее время проводит под контролем медицинского персонала, при каждом визите его в поликлинику необходимо обучение методикам самоконтроля функционального состояния организма.
В отдаленные сроки после проведения медикаментозной терапии(через 8-12 месяцев) при отсутствии рецидивов заболевания больному необходимо продолжать активные занятия физкультурой. Врач должен настаивать на посещении больным спортивного зала или плавательного бассейна (1 раз в неделю). Постоянные занятия физкультурой улучшают работу скелетной мускулатуры, тренируют сердечно-сосудистую систему, что положительно отражается на состоянии больных. Перед допуском к занятиям больному следует объяснить цель таких занятий и возможные ошибки.
Профессиональная реабилитация больных включает вопросы трудоспособности и трудоустройства. Трудовой прогноз может решаться только после полной ликвидации острых явлений, поэтому экспертиза, даже при легком течении заболевания, проводится не ранее, чем через 4 месяца от начала лечения. При тяжелых миокардитах ВТЭК принимает решение через6-10 месяцев после начала лечения. Благоприятным считается трудовой прогноз при бесследном исчезновении признаков воспаления в миокарде. Если же в процессе динамического врачебного наблюдения зарегистрирован исход миокардита в кардиосклероз, то трудовой и профессиональный прогноз определяется выраженностью сердечной недостаточности и нарушений ритма.
Общая длительность медикаментозной терапии, физической и психологической реабилитации больных острым миокардитом составляет4-6 месяцев, а при тяжелом и рецидивирующем течении хронического миокардита - около одного года. Только длительное, целенаправленное и вдумчивое проведение всего комплекса лечебно-оздоровительных мероприятий обеспечивает благоприятный исход течения хронического миокардитаи восстановление физической работоспособности больных.
158

Глав III ПЕРИКАРДИТЫ
Перикардит - это инфекционное или неинфекционное (асептическое) воспаление висцерального и париетального листков перикарда. Перикардит встречается при многих заболеваниях внутренних органов, являясь или их осложнением, или одним из клинических проявлений болезни.
Нередко перикардит приобретает самостоятельное значение и его клинические проявления и гемодинамические нарушения выходят на первый план в клинической картине болезни, тогда как остальные симптомы имеют второстепенное значение. Признаки перенесенного в прошлом воспаления серозной оболочки сердца обнаруживают на аутопсии в3-6% случаев, хотя число диагностированных при жизни перикардитов гораздо меньше. Женщины заболевают чаще, чем мужчины, особенно в возрасте до 40 лет.
Частота выявления врожденных дефектов перикарда при аутопсиисо ставляет 1 на 10000. Они могут проявляться частичным левосторонним(70%), частичным правосторонним (17%), полным отсутствием перикарда. В 30% случаев такие дефекты перикарда сочетаются с другими врожденными аномалиями. Полное отсутствие перикарда в большинстве случаев не проявляется клинически. Гомолатеральное смещение сердца и увеличение его подвижности повышают риск травматического расслоения аорты. Частичные левосторонние дефекты перикарда осложняются образованием грыж и ущемлением сердца в месте дефекта.
3.1. ЭТИОЛОГИЯ
Причинами острых перикардитов являются многочисленные инфекционные и неинфекционные агенты, перечень которых представлен в таблице33. Если в прошлом значительно преобладали инфекционные(бактериальные) перикардиты, то в настоящее время отмечается повсеместное увеличение числа асептических (неинфекционных) форм заболевания, вызванных аллергическими и аутоиммунными факторами.
Таблица 33. Причины перикардитов
Инфекционные
Вирусная инфекция (вирусы Коксаки, ЕСНО, гриппа, герпеса, аденовирус)
Бактериальная инфекция (пневмококки, стафилококки, менингококки, стрептококки, микобактерии туберкулеза, хламидии, сальмонеллы )
Грибковая инфекция
159

Риккетсии
Неинфекционные
Аллергические заболевания (сывороточная болезнь, лекарственная аллергия)
Диффузные заболевания соединительной ткани(СКВ, ревматоидный артрит, системная склеродермия, ревматизм)
Инфаркт миокарда (эпистенокардитический перикардит и перикардит при постинфарктном синдроме Дресслера)
Заболевания с выраженным нарушением обмена веществ(гипотиреоз, уремия, подагра, амилоидоз)
Травма грудной клетки
Ионизирующая радиация, рентгенотерапия
Злокачественные опухоли (метастатическое поражение, первичные опухоли перикарда)
Гемобластозы
Геморрагические диатезы
Из числа инфекционных перикардитов чаще встречаются: неспецифические кокковые перикардиты, осложняющие течение инфекционного эндокардита, сепсиса, пневмонии и других заболеваний; туберкулезные перикардиты, развивающиеся у больных туберкулезом легких, костей, мочевыводящей системы; туберкулез перикарда как одна из форм туберкулеза; вирусные перикардиты, являющиеся осложнением вирусной инфекции (вирусов ЕСНО, коксаки); ревматические перикардиты. Инфекционные перикардиты встречаются при брюшном и возвратном тифе, холере, дизентерии, бруцеллезе, сифилисе, кандидозе.
В последнее десятилетие в клинической практике все чаще встречаются различные неинфекционные (асептические) перикардиты: аллергические перикардиты, медикаментозные (новокаинамид, гидралазин, гепарин, непрямые антикоагулянты и другие лекарственные средства); перикардиты при системных заболеваниях соединительной ткани; аутоиммунные перикардиты (у больных инфарктом миокарда, после операции комиссуротомии); перикардиты при заболеваниях, протекающих с выраженными обменными нарушениями; перикардиты при злокачественных новообразованиях(раке легкого, молочной железы, мезотелиоме, лимфомах).
Таким образом, все перикардиты, в зависимости от этиологии, можно подразделить на три большие группы: идиопатические, инфекционные, не инфекционные. Среди них наибольшее значение в практике врача имеют перикардиты, развивающиеся при системных заболеваниях соединительной ткани и васкулитах, нарушениях метаболизма (почечной недостаточности, подагре), травме сердца, метастазах опухолей в сердце (таблица 34).
160
Таблица 34. Этиологическая классификация перикардитов
I. Идиопатические перикардиты II. Инфекционные перикардиты:
1. Бактериальные
1.1.Пиогенные бактерии (пневмококк, стрептококк, стафилококк, нейссериа, легионелла)
1.2.Микобактерии туберкулеза и другие микобактерии
1.3.Бактерии, вызывающие специфические инфекционные заболевания (брюшной тиф, дизентерия, бруцеллез, чума, сибирская язва, сальмонеллез, туляремия и др.)
1.4.Хламидии
2.Вирусные:
2.1.Вирус Коксаки А, В, ECHO
2.2.Вирус гриппа
2.3.Вирус иммунодефицита человека
2.4.Вирусы гепатита А, В, С
2.5.Вирус инфекционного мононуклеоза
2.6.Аденовирусы
2.7.Вирус герпеса
2.8.Вирус кори
3.Грибковые (гистоплазмоз кандидамикоз, бластомикоз)
4.Риккетсиозные
5.Вызванные спирохетами (сифилис, желтушный лептоспироз)
6.Микоплазменные
7.Паразитарные
8.Протозойные
III. Перикардиты при васкулитах и системных заболеваниях соединительной ткани:
1.Ревматоидный артрит
2.Ревматическая лихорадка
3.Системная красная волчанка
4.Лекарственно-индуцированная красная волчанка
5.Склеродермия
6.Синдром Шегрена
7.Смешанное соединительнотканное заболевание
8.Анкилозирующий спондилоартрит
9.Дерматомиозит
10.Гранулематоз Вегенера
11.Синдром Бехчета
12.Узелковый периартериит
13.Гигантоклеточный темпоральный артериит (болезнь Хортона)
14.Синдром Чарга-Стросса
15.Лейкоцитокластический ангиит
161
16.Тромбогемолитическая тромбоцитопеническая пурпура
17.Гипокомплементарный уремический васкулитный синдром
18.Пакмезенхимальная реакция на отмену глюкокортикоидной терапии
19.Периодическая болезнь
20.Неспецифический аортоартериит (синдром Такаясу)
IV. Перикардит, развивающийся при заболеваниях органов, с которыми контактирует перикард:
1.Расслаивающая аневризма аорты с прорывом в полость перикарда
2.Заболевания легких и плевры
2.1.Пневмония
2.2.Плеврит
2.3.Тромбоэмболия легочной артерии 3. Аневризма желудочка сердца 4. Острый инфаркт миокарда 5. Постинфарктный синдром
V. Перикардит при заболеваниях, сопровождающихся нарушением обмена веществ:
1. Почечная недостаточность 1.1.Острая или хроническая почечная недостаточность 1.2.«Диализный» перикардит 2. Микседема
2.1.Холестериновый перикардит
3.Подагра
4.Цинга (гиповитаминоз С)
VI. Неопластические перикардиты:
1.Вторичные, обусловленные метастазами опухоли в перикард, непосредственным прорастанием опухоли в перикард(при раке, саркоме, лимфоме, лейкемии, карциноидном синдроме, синдроме Сиппла - сочетании феохромоцитомы и медуллярного рака щитовидной железы)
2.Первичные (мезотелиома, саркома, фиброма, липома)
VII. Травматические перикардиты:
1.Проникающая травма грудной клетки
2.Перфорация пищевода
3.Перфорация желудка
4.Непроникающая травма грудной клетки
5.Повреждение перикарда при хирургических манипуляциях(во время установления водителя ритма, катетерной абляции при аритмиях, чрескожнойтранслюминальной коронарной ангиопластике, диагностической катетеризации сердца)
6.Перикардит, обусловленный инородным телом перикарда
7.Перикардит после перикардотомии
VIII. Перикардиты при лучевой терапии(«лучевой» перикардит)
IX. Перикардиты с неясным патогенезом и в сочетании с различными синдромами:
162
1.Перикардит после перенесенного повреждения миокарда и перикарда(результат иммунных нарушений)
2.Перикардиальный жировой некроз
3.Воспалительные заболевания кишечника (неспецифический язвенный колит, болезнь Крона)
4.Болезнь Уиппла
5.Цепиакия
5.Синдром Леффлера
6.Талассемия и другие врожденные анемии
7.Лекарственно-индуцированные перикардиты (новокаинамид, гидралазин, апрессин, изониазид, миноксидип, метипсергид, антикоагулянты, фенитоин, доксорубицин)
8.Панкреатит
10.Саркоидоз
11.Холестериновый перикардит, не связанный с гипотиреозом (микседемой)
12.Жировая эмболия
13.Желчный свищ с проникновением в перикард
14.Синдром Висслера-Фанкони (субсепсис аллергический)
15.Синдром Стивенса-Джонсона(буллезная форма обширной экссудативной многоформной эритемы)
16.Болезнь Гоше
17.Диафрагмальная грыжа
18.Дефект межпредсердной перегородки
19.Болезнь Фабри (наследственный дефект галактозидазы)
20.Болезнь Кастлемана(гигантская гиперплазия лимфоузлов, ангиофолликулярная гиперплазия лимфоузлов)
21.Гистиоцитоз Х
22.Синдром кампилодактилии-плеврита-перикардита
23.Легкое фермера (экзогенный аллергический альвеолит, обусловленный актиномицетами)
24.Афибриногенемия, гипофибриногенемия
25.Герпетиформный дерматит
26.Гиперэозинофильные синдромы
27.Ювенильная ксантогранулема
28.Миелоидная метаплазия
29.Врожденный констриктивный перикардит
3.2. ПАТОГЕНЕЗ
Экссудативный (выпотной) перикардит характеризуется распространенным (тотальным) воспалением листков перикарда, в связи с чем нарушается всасывание образующегося экссудата, в полости перикарда накапливается большое количество воспалительной жидкости. В большинстве случаев выпотной перикардит проходит стадию сухого перикардита. У больных с туберкулезной, аллергической, опухолевой и некоторыми другими формами
163
воспаления формирование выпотного перикардита минует стадию сухого перикардита, и экссудат накапливается в полости перикарда с самого начала заболевания.
Гемодинамическое значение перикардиального выпота определяется объемом и скоростью его накопления, а также состоянием листков перикарда. Медленное накопление воспалительного экссудата сопровождается постепенным растяжением наружного листка перикарда, заполнением перикардиальных карманов и медленным увеличением объема полости. В этих случаях повышения внутриперикардиального давления долго не происходит и внутрисердечная гемодинамика заметно не изменяется.
В то же время значительное скопление экссудата в полости перикарда может привести к сдавлению трахеи, пищевода, возвратного нерва, участков легочной ткани, непосредственно прилегающих к сердцу, что сопровождается соответствующими клиническими симптомами. Если перикардиальный выпот накапливается очень быстро, растяжения наружного листка перикарда, адекватного увеличенному объему воспалительной жидкости, не происходит, и давление в полости перикарда существенно возрастает.
Это приводит к сдавлению камер сердца и резкому уменьшению диастолического наполнения желудочков, далее развивается тампонада сердца. В отличие от рестриктивной или гипертрофической кардиомиопатии, при которых также нарушено диастолическое наполнение желудочков, при тампонаде сердца никогда не бывает застоя крови в легких. Это объясняется тем, что при внешнем сдавлении сердца прежде всего нарушается диастолическое наполнение правого желудочка, возникает застой крови в венах большого круга кровообращения, тогда как в легочную артерию поступает сравнительно малый объем крови.
В результате уменьшается величина преднагрузки на ЛЖ, его ударный выброс и нарушается перфузия периферических органов и тканей, тогда как давление наполнения ЛЖ остается нормальным или пониженным. При тампонаде сердца наблюдается выраженное сдавление полых вен, которое еще больше усугубляет нарушения кровообращения. В положении лежа в большей степени нарушается отток из верхней полой вены, а в положении сидя - из нижней (почечное и портальное кровообращение).
3.3. КЛАССИФИКАЦИЯ
Этиологический диагноз перикардита нередко представляет большие трудности, особенно при инфекционном воспалении серозной оболочки сердца.
В то же время клиническая симптоматика, характер нарушений гемодинамики и прогноз перикардитов различного генеза во многом определяются клиникоморфологической формой заболевания.
164
Клинико-морфологичекая классификация
I. Острые перикардиты (менее 6 недель от начала заболевания): 1. Катаральный 2. Сухой (фибринозный). 3. Выпотной экссудативный (серозный, се- розно-фибринозный, гнойный, геморрагический): без тампонады сердца, с тампонадой сердца.
II. Подострые перикардиты (от 6 недель до 6 месяцев от начала заболевания): 1. Выпотной, экссудативный. 2. Слипчивый, адгезивный. 3. Сдавливающий, констриктивный: без тампонады сердца, с тампонадой сердца.
III. Хронические перикардиты (более 6 месяцев от начала заболевания): 1. Выпотной, экссудативный. 2. Слипчивый, адгезивный. 3. Сдавливающий, констриктивный. 4. Сдавливающий с обызвествлением (“панцирное сердце”): без тампонады сердца, с тампонадой сердца.
Острый перикардит начинается с ограниченного катарального, затем фибринозного воспаления, чаще всего локализующегося в устье крупных сосудов. Образующийся воспалительный выпот, содержащий большое количество фибриногена, подвергается обратному всасыванию. Жидкие фракции выпота эффективно “отсасываются” через лимфатические сосуды, а нити фибрина откладываются на висцеральном и париетальном листках перикарда, несколько ограничивая их движение друг относительно друга и придавая им шероховатый складчатый вид. Ограниченный фибринозный перикардит, не сопровождающийся накоплением в полости перикарда сколько-нибудь заметных количеств экссудата, получил название сухого перикардита. Это наиболее частая форма острого перикардита.
Если происходит тотальное вовлечение в воспалительный процесс сердечной сорочки, нарушается обратное всасывание экссудата и он начинает накапливаться в большом количестве в полости перикарда. В этих случаях говорят о выпотном, или экссудативном перикардите. Воспалительный выпот может быть серозным, серозно-фибринозным, гнойным или геморрагическим. Чаще всего выпотной перикардит следует за стадией сухого фибринозного перикардита и лишь в некоторых случаях минует эту стадию при развитиито тальных аллергических, туберкулезных или опухолевых перикардитов. Воспа-
лительная жидкость вначале располагается в нижнедиафрагмальн и заднебазальной частях полости перикарда, а затем распространяется на всю полость. В отдельных случаях объем жидкости может достигать 1-2 л.
В дальнейшем (подострая стадия), по мере стихания воспалительного процесса, экссудат рассасывается, а в листках перикарда разрастается грануляционная ткань, которая затем замещается соединительнотканными волокнами. Если этот продуктивный процесс сопровождается образованием выраженных соединительнотканных спаек между листками перикарда, говорят о так назы-
165
ваемом адгезивном (слипчивом) перикардите. Иногда рубцовая ткань облитерирует всю полость перикарда, стягивает висцеральный и париетальный листки, что приводит к сдавлению сердца. Такой исход выпотного перикардита получил название констриктивного, сдавливающего перикардита. В некоторых случаях в рубцово-измененном перикарде откладывается кальций и происходит обызвествление перикарда, который превращается в ригидный, плотный, малоподвижный мешок (панцирь), окружающий сердце (“панцирное сердце”).
Выделяют два варианта клинического течения хронического перикардита: интермиттирующий (с бессимптомными периодами без применения терапии) и непрерывный (прекращение противовоспалительной терапии приводит к возникновению рецидива). Редко развиваются перикардиальный выпот, тампонада сердца, констрикция. К признакам наличия иммунопатологического процесса относят: латентный период длительностью до нескольких месяцев; выявление антикардиальных антител; быструю ответную реакцию на применение КСП, а также сходство рецидивирующего перикардита с другими сопутствующими аутоиммунными состояниями(системной красной волчанкой, сывороточной болезнью, полисерозитом, постперикардиотомным и постинфарктным синдромом, целиакией, герпетиформным дерматитом, частыми артралгиями, эозинофилией, лекарственной аллергией и наличием аллергии в анамнезе).
Хронический рецидивирующий перикардит может быть обусловлен генетическими нарушениями: аутосомальным доминантным наследованием с неполной пенетрантностью и связанным с полом наследованием(рецидивирующий перикардит, сопровождающийся повышением внутриглазного давления).
3.4. КЛИНИЧЕСКАЯ КАРТИНА
ОСТРЫЙ ПЕРИКАРДИТ
Клиническая картина острого перикардита современного течения определяется характером и тяжестью основного заболевания, которое осложняется воспалением сердечной сорочки (вирусная или кокковая инфекция, туберкулез, диффузные заболевания соединительной ткани, аллергические реакции, инфаркт миокарда). У больных с острым перикардитом различного генеза можно обнаружить общие проявления заболевания, которые позволяют заподозрить воспалительное поражение перикарда.
Жалобы
Нередко кардиальным симптомам острого инфекционного(вирусного или бактериального) перикардита предшествуют неспецифические проявления воспалительного синдрома: небольшое повышение температуры тела, познабливание, недомогание, боли и тяжесть в скелетных мышцах. Боль в области сердца является основным симптомом сухого перикардита, хотя обнаруживается не во всех случаях заболевания. Обычно больные жалуются на тупые, одно-
166
образные, не слишком интенсивные боли, которые локализуются за грудиной или слева от нее и иррадиируют в обе, трапециевидныеуки мышцы,
вэпигастральную область.
Вбольшинстве случаев боли появляются и нарастают постепенно, могут несколько ослабевать после приема анальгетиков, но затем возобновляются снова и длятся часами и сутками. В других случаях боли могут быть достаточно интенсивными, напоминая приступ стенокардии или даже ангинозный статус при инфаркте миокарда.
Характерной особенностью перикардиальных болей является их усиление в положении больного лежа на спине, при глубоком вдохе, кашле и глотании. Часто боли уменьшаются в положении сидя и при поверхностном дыхании. Нитроглицерин не купирует боль. Иногда больные предъявляют жалобы на сухой кашель, одышку, сердцебиения, дисфагию, преимущественно рефлекторного характера. При туберкулезных, уремических и опухолевых перикардитах боли в области сердца могут отсутствовать совсем или быть слабо выраженными.
Осмотр
При наличии болевого синдрома нередко обращает на себя внимание вынужденное сидячее положение больного в постели, которое несколько уменьшает соприкосновение друг с другом воспаленных листков перикарда, и боль в области сердца становится менее интенсивной. Отмечается также поверхностное частое дыхание.
Осмотр, пальпация, перкуссия
При осмотре, пальпации и перкуссии сердца никаких специфических признаков сухого перикардита обычно выявить не удается. В редких случаях, при более распространенном и выраженном воспалении листков перикарда, пальпаторно над областью сердечной тупости можно ощутить слабое низкочастотное дрожание - своеобразный эквивалент шума трения перикарда.
Аускультация
При сухом перикардите тоны сердца не изменены. Основным аускультативным признаком заболевания является шум трения перикарда. Шум имеет непостоянный характер, синхронен с фазами сердечной деятельности, но не всегда совпадает с ними, начинаясь в систоле и заканчиваясь в диастоле. Начало заболевания проявляется нежным, ограниченным по протяжению шумом, возникающим обычно на высоте боли. Такой шум трудно отличим от короткого систолического шума. Увеличение фибринозных наложений формирует классический характер шума трения перикарда. Он становится грубым, жестким, высокочастотным, напоминающим скрип снега под ногами или трение листков бумаги друг о друга. В половине случаев к двухкомпонентному шуму(систола
167

предсердий и желудочков) присоединяется третий компонент шума в период раннего диастолического наполнения желудочков.
Местом аускультации шума трения перикарда является зона абсолютной тупости сердца. Важным отличительным признаком описываемого шума является его плохая проводимость. Он не проводится даже в зону относительной тупости сердца. Шум носит непостоянный, преходящий характер (может исчезать в течение нескольких часов и появляться на следующий день). Усиление контакта висцерального и париетального листков с соответствующим усилением шума трения перикарда возможно при выполнении таких приемов, как надавливание стетоскопом на грудную стенку, наклон больного вперед, запрокидывание головы назад, глубокий выдох. Отсутствие при аускультации шума трения перикарда еще не исключает диагноз сухого перикардита. Шум трения перикарда следует отличать от плевроперикардиальных шумов, которые выслушиваются при прекардиальном сухом плеврите. Плевроперикардиальный шум выслушивается синхронно с сердечным ритмом, но отличается от шума трения перикарда некоторыми особенностями (таблица 35).
Таблица 35. Отличия шума трения перикарда
Признаки |
Шум трения |
|
Плевроперикардиальный |
|
||
|
перикарда |
|
|
шум |
|
|
Причина |
Сухой перикардит |
Сухой |
прекардиальный |
|
||
|
|
|
плеврит |
|
|
|
Место выслушивания |
Абсолютная |
ту- |
Относительная |
тупость |
||
|
пость сердца |
|
сердца |
|
|
|
Изменение при задерж- |
Сохраняется |
|
Исчезает |
|
|
|
ке дыхания |
|
|
|
|
|
|
Артериальный пульс, АД
При сухом перикардите практически не изменяются. Лабораторные данные Лабораторные данные неспецифичны. Возможен лейкоцитоз, сдвиг формулы крови влево, увеличение СОЭ, повышение содержания серомукоида, С- реактивного протеина, гипергаммаглобулинемия.
ЭКССУДАТИВНЫЙ ПЕРИКАРДИТ
Выпот в полость перикарда может представлять собой скопление таких жидкостей, как транссудат (гидроперикард), экссудат, гной (пиоперикарда), кровь (гемоперикарда). Большой объем выпота характерен для опухолевых, туберкулезных, холестериновых, уремических, микседематозных перикардитов, паразитарных поражений перикарда. Выпоты, накапливающиеся в полости перикарда медленно, протекают бессимптомно. Быстро накапливающиеся выпоты при меньшем количестве жидкости могут проявляться тампонадой сердца.
168
Многокамерные выпоты чаще выявляются после образования рубцовой ткани. Массивные хронические перикардиальные выпоты наблюдаются редко(2-3,5% от всех выпотов большого объема).
Жалобы
Если экссудат в полости перикарда накапливается медленно и тампонада сердца не развивается, клинические проявления болезни могут ограничиться признаками воспалительного синдрома. Больные с инфекционным экссудативным перикардитом жалуются на лихорадку, ознобы, симптомы интоксикации. В самом начале заболевания (стадия сухого перикардита) могут отмечаться боли в области сердца, однако по мере накопления экссудата и расхождения листков перикарда боли уменьшаются и исчезают.
Многие больные отмечают сохраняющееся ощущение тяжести в области сердца. В более редких случаях могут появиться симптомы, связанные со сдавлением близлежащих органов: трахеи (“лающий” кашель); пищевода (нарушение проглатывания пищи - дисфагия); легких (одышка); возвратного гортанного нерва (осиплость голоса). Хотя перечисленные симптомы могут встречаться при любых формах выпотного перикардита, все же они более характерны для случаев, сопровождающихся тампонадой сердца.
Осмотр
При больших объемах перикардиального выпота больные нередко занимают вынужденное сидячее положение в постели. При экссудативном перикардите это связано с тем, что в положении лежа на спине значительно усугубляются гемодинамические нарушения, связанные с затруднением притока крови к сердцу. В горизонтальном положении больного происходит резкое сдавление экссудатом устья верхней полой вены. В результате нарушается приток крови к сердцу, уменьшается сердечный выброс, снижается уровень АД, появляются тахикардия, одышка.
Осмотр, пальпация, перкуссия сердца
При осмотре грудной клетки иногда можно заметить некоторое выбухание передней грудной стенки в прекардиальной области, а также легкую отечность кожи и подкожной клетчатки в области сердца(перифокальная воспалительная реакция). Верхушечный толчок ослаблен или не пальпируется совсем. В типичных случаях границы сердца расширены во все стороны, причем почти
над всей поверхностью сердца определяется абсолютно тупой перкуторный звук. Создается впечатление резко расширенной абсолютной тупости сердца, которая в нижних отделах практически совпадает с границами относительной тупости. Конфигурация сердца приобретает своеобразную треугольную или
трапециевидную |
форму. Причем |
границы сердечной |
тупости изменяются |
в зависимости от |
положения тела |
больного. В положении |
лежа сердечная ту- |
169
пость принимает более округлую форму. В положении сидя или стоя сердечная тупость еще больше расширяется в области нижних межреберий, тогда как во II-III межреберьях ее размеры по понятным причинам уменьшаются.
Аускультация
В начальных стадиях заболевания (стадия сухого перикардита) над областью абсолютной тупости сердца может выслушиваться шум трения перикарда. Однако по мере накопления в полости перикарда экссудата шум трения перикарда исчезает из-за отсутствия контакта между перикардиальными листками. При сравнительно небольшом или умеренном количестве экссудата у больного можно иногда выслушать непостоянный шум трения перикарда, слышимый только при определенном положении тела больного и быстро исчезающий при его изменении. Шум улавливается иногда только при запрокидывании головы назад (симптом Герке) или во время глубокого вдоха(симптом Потена). В результате смещения сердца кзади тоны сердца становятся слышимыми медиальнее верхушечного толчка, а в нижнелевых отделах сердечной тупости они резко ослаблены.
Артериальный пульс, АД
При отсутствии признаков сдавления (тампонады) сердца АД может быть не изменено. Тенденция к снижению систолического и пульсового АД указывает на возможные гемодинамические нарушения, связанные со сдавлением крупных вен (уменьшение преднагрузки) или развивающуюся тампонаду сердца.
ТАМПОНАДА СЕРДЦА
Тампонада сердца - это декомпенсированная фаза его сдавления, обусловленного накоплением выпота и повышением давления в полости перикарда. При «хирургической» тампонаде (кровотечениях в перикард) давление в полости перикарда повышается в течение нескольких минут или часов. При воспалительных процессах небольшой интенсивности признаки сдавления сердца появляются через несколько дней или недель. К факторам, способствующим развитию тампонады, относятся гиповолемия, пароксизмальные тахиаритмии и сопутствующий острый перикардит.
У больных |
экссудативным |
перикардитом |
с |
тампонадой |
серд |
|
в клинической |
картине |
обычно |
преобладают |
|
, симптомысвязанные |
|
с уменьшением венозного притока крови к сердцу и низким сердечным выбросом: прогрессирующая общая слабость и неспособность больных выполнять даже минимальные физические нагрузки; сердцебиение (тахикардия рефлекторного происхождения); головокружение, а в тяжелых случаяхпреходящие нарушения сознания, указывающие на недостаточную перфузию головного мозга; нарастающая одышка.
170
Дальнейшее нарастание давления в полости перикарда и критическое снижение сердечного выброса приводят к возникновению мучительных приступов резкой слабости, сопровождающихся тахикардией, одышкой, падением АД, нитевидным пульсом, профузным холодным потом, нарушениями сознания, снижением диуреза, признаками кардиогенного шока. Нередко у больных появляется страх смерти. Сдавление органов, сосудов и нервных стволов, расположенных в непосредственной близости от сердца(трахеи, пищевода, полых вен, возвратного гортанного нерва), нередко приводит к появлению следующих симптомов: кашель (сдавление трахеи); дисфагия (сдавление пищевода); осиплость голоса (сдавление возвратного гортанного нерва).
При медленном прогрессировании тампонады сердца и длительном ее существовании нарастают признаки венозного застоя в большом круге кровообращения, причем увеличение печени и появление асцита обычно предшествуют возникновению периферических отеков. Больные предъявляют жалобы на боли в правом подреберье, связанные с увеличением размеров печени; увели-
чение |
живота |
в объеме(асцит); диспепсические |
явления, похудание |
|
||||
и анорексия, |
обусловленные |
венозным |
застоем |
в |
портальной |
системе |
||
и нарушением функции органов брюшной полости. появление отеков нижних |
||||||||
конечностей. |
Хотя |
перикардиальные боли в грудной |
клетке у |
больных |
||||
с тампонадой сердца отсутствуют, многие пациенты жалуются на своеобразное ощущение постоянного давления в области сердца (“камень на сердце”).
Осмотр
Больные занимают вынужденное положение. Они сидят в постели, туловище наклонено вперед, и как бы застывают в позе глубокого поклона. Иногда больные встают на колени, упираясь лбом и плечами в подушку (поза Брейтмана). Такое положение уменьшает сдавление экссудатом устья верхней полой вены и частично разгружает бассейн этой вены, способствуя небольшому увеличению венозного притока крови к сердцу. Характерны бледность кожных покровов, нередко в сочетании с диффузным серым цианозом, похолодание конечностей.
Исследование органов брюшной полости, легких
При возникновении приступов резкой слабости, сопровождающихся падением АД, частым нитевидным пульсом, бледность и цианоз усиливаются, появляется липкий холодный пот и другие симптомы, свойственные кардиогенному шоку. Отечный синдром, обусловленный нарушением венозного притока крови к сердцу, сдавлением полых вен и повышением ЦВД, обычно появляется
убольных с хронической тампонадой сердца.
Вэтих случаях у больных можно выявить: болезненность в правом подреберье и увеличение размеров печени, особенно левой доли, что связано со
171
сдавлением нижней полой вены; наличие свободной жидкости в брюшной полости (асцит); отеки на стопах и голенях. изредка развивается отек одной из рук (чаще левой), сопровождающийся расширением вен и цианозом; такая односторонняя отечность может быть вызвана сдавлением безымянной вены. При исследовании легких нет влажных хрипов и других признаков застоя крови в системе малого круга кровообращения, несмотря на нарастающую одышку.
Исследование сердечно-сосудистой системы
У больных с тампонадой обычно обнаруживают те же изменения, что и при экссудативном перикардите без сдавления камер сердца: ослабление или исчезновение верхушечного толчка, расширение границ сердца, треугольную или шаровидную конфигурацию сердца ослабление тонов сердца, стойкую тахикардию. Отличительной особенностью экссудативного перикардита, осложненного тампонадой сердца, является парадоксальный пульс. Этот феномен заключается в значительном (более 10-12 мм рт. ст.) снижении систолического АД во время вдоха. Возникновение этого важного диагностического признака объясняют следующим образом. При тампонаде сердца, которая закономерно сопровождается уменьшением размеров его камер, ПП и ПЖ очень чутко реа-
гируют на фазы дыхания. |
|
|
|
|
|
||
Во |
время |
вдоха |
за счет возникновения отрицательного давлени |
||||
в плевральной полости |
происходит |
увеличение венозного возврата крови |
|||||
к правым отделам сердца; их кровенаполнение несколько возрастает, что при- |
|||||||
водит к неизбежному увеличению диастолических размеров этих камер сердца. |
|||||||
Во время |
выдоха, |
приток |
крови |
к |
правым |
отделам |
сердца уменьшается |
и давление |
в них |
быстро |
падает |
до |
уровня |
давления |
в полости перикарда. |
В результате ПЖ и ПП во время выдоха спадаются (коллабируют).
Поскольку увеличение объемов правых отделов сердца на вдохе лимитируется большим количеством экссудата в полости перикарда, находящегося под высоким давлением, увеличение объема ПЖ осуществляется за счет парадоксального движения МЖП в сторону ЛЖ, объем которого в результате этого резко уменьшается). Во время выдоха происходит коллабирование ПЖ; МЖП смещается в сторону ПЖ, что сопровождается увеличением размеров ЛЖ. При уменьшении объема ПЖ (на выдохе) ЛЖ увеличивается, а при увеличении ПЖ (на вдохе) ЛЖ уменьшается в размерах. Это и является основной причиной колебаний величины УО в зависимости от фаз дыхания, а также соответствующих изменений величины систолического АД и скорости изгнания крови из ЛЖ, которая оценивается при допплеровском исследовании потоков крови.
Парадоксальный пульс не является патогномоничным признаком тампонады сердца. Этот феномен встречается также при хронических обструктивных заболеваниях легких, ТЭЛА, инфаркте миокарда ПЖ и(реже) при констриктивном перикардите и рестриктивной кардиомиопатии. Вторым важным отли-
172
чительным признаком тампонады сердца является выраженное набухание югулярных вен и значительное уменьшение их пульсации, вызванные увеличением ЦВД и высоким внутриперикардиальным давлением, которое препятствует наполнению правых отделов сердца и опорожнению полых вен.
Этот |
феномен |
лучше |
определяется |
при |
регистрации кривой давления |
|
в ПП или югулярной флебограммы в виде отсутствия так называемогоY-спада |
||||||
флебограммы. Добавим, что при аускультации сердца выявляется ослаблениеI |
||||||
и II тонов. Несмотря |
на выраженное |
нарушение |
диастолического наполнения |
|||
желудочков, |
дополнительные |
тоны, |
в том |
числе перикард-тон, у больных |
||
с тампонадой сердца не выявляются.
КОНСТРИКТИВНЫЙ (СДАВЛИВАЮЩИЙ) ПЕРИКАРДИТ
Констриктивный перикардит - это редкое, но очень тяжелое последствие хронического воспаления перикарда, которое приводит к нарушению наполнения желудочков сердца и снижению их функции. Характеризуется утолщением листков перикарда, облитерацией его полости, нередко кальцификацией перикарда, что приводит к сдавлению сердца и нарушению диастолического наполнения камер сердца.
Причинами развития констриктивного перикардита являются: туберкулезный перикардит; гнойный перикардит; перикардит при ревматических болезнях (ревматизм, ревматоидный артрит, системная красная волчанка); посттравматический перикардит; послеоперационный перикардит (после операций на сердце); перикардит вследствие лечебного радиационного облучения средостения; перикардит, развивающийся на фоне гистоплазмоза; опухолевый перикардит; острый вирусный (идиопатический) перикардит; перикардит при уремии, леченной гемодиализом.
Туберкулез как причина констриктивного перикардита встречается более чем у1/2 больных, ревматическое поражение сердечной сорочки- в 15-20% случаев, травма сердца (послеоперационная) - в 10%, стрептококковая инфекция - в 5-10%. В последние годы большую роль в возникновении констриктивного перикардита отводят вирусному, идиопатическому поражению перикарда.
Констриктивный перикардит в большинстве случаевэто неблагоприятный исход любого острого экссудативного перикардита(серозного, серознофибринозного, гнойного). В большинстве случаев процесс заживления экссудативного перикардита заканчивается практически полным рассасыванием воспа-
лительного выпота. Иногда в силу разных причин этого не происходит и начинается организация выпота с образованием фиброзных перикардиальных спаек (сращений) между утолщенными листками перикарда(адгезивный, или слипчивый перикардит), а в дальнейшем - с постепенной частичной или полной облитерацией полости перикарда(констриктивный, или сдавливающий пери-
173
кардит). В результате образуется плотный рубец, который окружает сердце со всех сторон, сдавливает его и ограничивает диастолическое наполнение камер сердца. При длительном течении констриктивного перикардита возникает выраженная кальцификация перикарда. В этих случаях сердце окружено еще более жестким известковым панцирем, образуется так называемое“панцирное сердце”.
Основной причиной тяжелых гемодинамических расстройств у больных констриктивным перикардитом является выраженное нарушение диастолического наполнения обоих желудочков, обусловленное наличием преграды, создаваемой на пути диастолического потока крови ригидным перикардом. В отличие от тампонады сердца при констриктивном перикардите наполнение желудочков происходит в очень короткий промежуток времени, сразу после открытия атриовентрикулярных клапанов, что на югулярной флебограмме или кривой давления в ПП проявляется крутымY-спадом (“Y-коллапсом”), свидетельствующим о быстром опорожнении ПП. Как только объем желудочка достигает своего предела, обусловленного ригидным перикардом, наполнение желудочков внезапно прекращается.
Нарушение диастолического наполнения сердца приводит к уменьшению ударного объема сердца, снижению уровня АД и нарушению перфузии периферических органов и тканей; повышению диастолического давления в обоих желудочках, среднего давления в предсердиях, давления в венах большого круга кровообращения; наличию малых или нормальных размеров желудочков сердца (“малое сердце”).
Жалобы
Характерно наличие “триады Бека”: высокого венозного давления; асцита; “малого тихого сердца”. Скорость формирования развернутой клинической картины констриктивного перикардита колеблется от1 месяца до нескольких лет до момента возникновения выпотного перикардита. Довольно рано появляются симптомы, связанные с низким сердечным выбросом: слабость, быстрая утомляемость, сердцебиения (тахикардия). Вначале эти симптомы появляются только во время физической нагрузки, а затем и в покое.
К этим симптомам вскоре присоединяется одышка, возникающая при фи- |
|
||
зической нагрузке. В покое ощущение нехватки воздуха выражено слабо. При- |
|
||
чиной |
возникновения |
одышки являются не столько застойные |
явления |
в легких, которые в целом не характерны для констриктивного перикардита, |
|||
сколько снижение объема крови, поступающей в легочную артерию, что при- |
|
||
водит |
к изменению |
перфузионно-вентиляционных соотношений в |
легких |
и нарушению газового состава крови. Эти явления усугубляются на фоне физической нагрузки, что связано с развивающейся тахикардией, выраженным укорочением диастолы и критическим уменьшением диастолического наполнения
174
желудочков и сердечного выброса. В отличие от сердечной недостаточности, одышка при констриктивном перикардите не нарастает в горизонтальном -по ложении больного, отсутствуют признаки ортопноэ. Приступы сердечной астмы и отек легких практически не встречаются.
Повышение венозного давления и связанный с этим застой крови в большом круге кровообращения сопровождаются жалобами на увеличение живота в объеме (асцит), чувство тяжести в правом подреберье (гепатомегалия). Позже появляются отеки на ногах. Диспепсические явления (анорексия), а также снижение массы тела объясняются, прежде всего, нарушением функции печени.
Осмотр и исследование органов брюшной полости, легких
В далеко зашедших случаях заболевания обращают на себя внимание выраженное похудание больного и цианоз. При значительном сдавлении устья верхней полой вены лицо становится одутловатым, шея выглядит утолщенной, отечной, кожа лица и шеи приобретает выраженную цианотическую окраску, вены шеи набухшие. Отек и цианоз распространяются на голову и плечи. Такой симптомокомплекс, получивший название “воротник Стокса”, свидетельствует о существенном нарушении кровотока по верхней полой вене и встречается не только при констриктивном перикардите, но и при других заболеваниях, сопровождающихся сдавлением вены при раке легкого или опухоли средостения.
|
Больные обычно занимают горизонтальное положение в постели, лежат |
|||||
низко, без подголовника, хотя резко усиливаются цианоз и одутловатость лица. |
||||||
Это |
отличает |
больных |
с констриктивным |
перикардитом |
от |
пациенто |
с бивентрикулярной недостаточностью, которые стремятся занять вертикальное |
||||||
положение (ортопноэ). Самый характерный и постоянный внешний признак |
||||||
констриктивного |
перикардита, |
выявляемый при объективном исследовании, |
- |
|||
это выраженный асцит и гепатомегалия, являющиеся следствием надпеченочной портальной гипертензии. Последняя развивается не только в результате повышения ЦВД, но и вследствие сдавления печеночных вен у места их прохождения через париетальный листок сердечной сумки.
Печень увеличена значительно, особенно ее левая доля. Печень плотная, болезненная при пальпации. К другим проявлениям портальной гипертензии относятся развитие венозных коллатералей(портокавальных анастомозов) на передней брюшной стенке и спленомегалия. Асцит и гепатомегалия предшествуют появлению отеков на ногах, что является характерным признаком конст-
риктивного перикардита. Часто асцит и гепатомегалия преобладают в клинической картине заболевания, напоминая клинические проявления цирроза печени (“псевдоцирроз” Пика). Несмотря на значительные гемодинамические нарушения и наличие одышки, признаков застойных явлений в легких выявить не удается.
175
Исследование сердца, сосудов
Важными признаками констриктивного перикардита являются расширение и набухание шейных вен, сохраняющиеся даже после интенсивной терапии диуретиками. Хорошо заметна пульсация вен их диастолический коллапс(симптом Фридрейха), что отражает характерную для констриктивного перикардита форму кривой давления в ПП и югулярных венах, очень крутую и глубокую волну Y (“Y-коллапс”).
Констриктивный перикардит - единственное заболевание, при котором ЦВД достигает столь высоких значений (200-300 см. вод. ст.). Причем венозное давление и набухание шейных вен заметно увеличиваются на вдохе(симптом Куссмауля). Во время вдоха развивается отрицательное внутриплевральное
давление, что приводит к |
увеличению притока крови |
к правому .сердцу |
В норме это сопровождается некоторым спадением вен, поскольку кровь более |
||
интенсивно заполняет ПП |
и ПЖ, обладающие нормальной |
сократимостью |
и диастолическим тонусом. |
|
|
При констриктивном перикардите объем диастолического наполнения строго лимитирован перикардиальным рубцом, окружающим сердце. Поэтому усиление венозного притока крови к крупным венам не сопровождается более активным расслаблением камер сердца, и венозное давление еще больше возрастает на вдохе.
При пальпации сердца верхушечный толчок обнаружить не удается, отсутствует и эпигастральная пульсация. При глубоком вдохе иногда может определяться необычное систолическое западение или втяжение нижней части грудины и межреберных промежутков. Этот феномен указывает на наличие спаек между наружным листком перикарда и передней стенкой грудной клетки и диафрагмой. Границы сердца в большинстве случаев не расширены. Интересно, что при перемене положения тела(при повороте больного на левый бок),
границы сердца |
не смещаются, поскольку неподвижный |
рубцовый панцирь, |
в который заключено сердце, фиксирован к средостению. |
При аускультации I |
|
и II тоны глухие. |
|
|
Часто определяется трехчленный ритм(ритм галопа), образованный дополнительным патологическим III тоном, который определяется в самом начале диастолы. Это так называемый “перикард-тон” или “тон броска”. Он возникает
врезультате внезапной остановки диастолического потока крови из предсердий
вжелудочки, обусловленной наличием рубцово-измененного и ригидного перикарда. Перикард-тон обычно отличается большой интенсивностью. Систолическое и пульсовое АД обычно понижены. В отличие от тампонады сердца, парадоксальный пульс при констриктивном перикардите встречается достаточно редко (не более чем в 20-25% случаев).
176
3.5. ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
ОСТРЫЙ ПЕРИКАРДИТ
Электрокардиография
Электрокардиографические изменения при остром перикардите обусловлены сопутствующим повреждением субэпикардиальных слоев миокарда, что выражается в смещении сегментаRS-Т выше изолинии. В отличие от субэпикардиального (трансмурального) повреждения миокарда при ИБС, когда эти изменения выявляются лишь в нескольких электрокардиографических отведениях, при острых перикардитах подъем сегментаRS-Т регистрируется в большинстве стандартных, усиленных однополюсных отведений от конечностей и в нескольких грудных отведениях. Это обусловлено тем, что при остром перикардите имеет место большая площадь поражения, затрагивающая многие участки сердечной мышцы.
При острых перикардитах имеет место конкордантный(однонаправленный) подъем сегмента RS-Т, не наблюдается дискордантного смещения сегмента ниже изолинии в отведениях, активные электроды которых расположены над участками миокарда, противоположными субэпикардиальному повреждению. Через несколько дней сегмент RS-Т возвращается к изолинии и в этих же отведениях нередко формируются отрицательные зубцы , Тчто указывает на нарушение процесса реполяризации в субэпикардиальных участках миокарда. Возникновение экссудативного перикардита обычно не сопровождается появлением патологических зубцов Q.
Эхокардиография
В большинстве случаев при ограниченном сухом(фибринозном) перикардите на ЭхоКГ каких-либо специфических признаков заболевания обнаружить не удается. Если имеется более распространенное и выраженное воспаление перикарда, при М-модальном и двухмерном эхокардиографическом исследовании выявляется утолщение листков перикарда, иногда небольшое расхождение листков (сепарация) и появление между ними узкого эхонегативного пространства, что свидетельствует о наличии в полости перикарда очень - не большого количества экссудата.
ЭКССУДАТИВНЫЙ ПЕРИКАРДИТ
Электрокардиография
Появление выпота в перикарде может сопровождаться значительным снижением вольтажа всех зубцов ЭКГ. Можно выявить признаки синусовой тахикардии, а также различные нарушения ритма и проводимости.
177
Рентгенография
При рентгенологическом исследовании отмечают увеличение тени сердца, сглаживание сердечного контура, исчезновение “талии” сердца. Тень сосудистого пучка становится короткой. При изменении положения тела контуры сердца также изменяются. Характерна ослабленная пульсация контура тени сердца, тогда как пульсация аорты остается достаточно интенсивной. Треугольная форма тени сердца возникает при длительно существующем хроническом выпоте, поскольку наружный листок перикарда теряет свою эластичность, становится ригидным.
Эхокардиография
При наличии патологического выпота в полости перикарда, превышающего нормальный объем серозной жидкости (30-50 мл), на ЭхоКГ обнаруживают разделение листков перикарда с образованием эхонегативного пространства за задней стенкой ЛЖ. Диагностическое значение имеет диастолическая сепарация листков перикарда. Движение париетального листка перикарда уменьшается или исчезает совсем, экскурсия эпикардиальной поверхности сердца возрастает (гиперкинезия эпикарда), что служит косвенным признаком наличия жидкости в полости перикарда.
Количественное определение объема выпота в полости перикарда с помощью ЭхоКГ затруднено, хотя считается, что 1 см эхонегативного пространства между листками перикарда соответствует150-400 мл, а 3-4 см - 5001500 мл жидкости. Незначительное количество выпота при М-модальном исследовании можно обнаружить только в области задней стенки ЛЖ, причем величина сепарации листков перикарда не превышает3-5 мм. При двухмерном исследовании из парастернального доступа по короткой или длинной оси эхонегативное пространство также располагается за ЛЖ и имеет вид тонкого -по лумесяца.
При умеренном количестве выпота величина эхонегативного пространства достигает 4-8 мм. Жидкость можно обнаружить не только за ЛЖ, но и за ЛП. При двухмерном исследовании максимальное количество жидкости выявляется в области верхушки. Значительное количество выпота сопровождается появлением эхонегативного пространства (9-20 мм и более) как сзади, так и спереди камер сердца. Возникает гиперкинезия свободных стенок ЛЖ и МЖП и другие нарушения.
ТАМПОНАДА СЕРДЦА
Электрокардиография
На ЭКГ при тампонаде сердца выявляются признаки, свойственные больным с экссудативным перикардитом: низкий вольтаж ЭКГ; относительно крат-
178
ковременный подъем сегментаRS-Т в нескольких отведениях; неспецифические изменения зубца Т(сглаженность, инверсия). В некоторых случаях при наличии тампонады сердца можно обнаружить феномен электрической альтернации (изменения амплитуды) комплекса QRS за счет смещения сердца, как бы “плавающего” внутри воспалительной жидкости. Альтернация комплекса QRS, кроме тампонады сердца, может встречаться при напряженном пневмотораксе, ДКМП, констриктивном перикардите и у больных ИБС, перенесших ИМ. Более специфичным для тампонады сердца является полная электрическая альтернация - изменения амплитуды зубца Р, комплекса QRS и зубца Т.
Эхокардиография
Эхокардиографическое исследование позволяет диагностировать наличие экссудата в перикарде, выявить ранние признаки формирующейся тампонады сердца. Эти изменения могут быть обнаружены до формирования клинических признаков гемодинамических нарушений. В норме во время вдоха за счет отрицательного давления в плевральной полости происходит увеличение венозного притока крови к правому сердцу. В результате нижняя полая вена на вдохе спадается, причем глубокий вдох сопровождается уменьшением диаметра нижней полой вены более чем на50% от исходных значений. При развитии тампонады сердца степень коллабирования нижней полой вены после глубокого вдоха уменьшается (меньше 50%).
|
Наиболее |
важный признак - это изменение объемов полостей желудочков |
||||
в |
зависимости |
от фаз дыхания. На |
вдохе |
увеличиваются |
размеры |
ПЖ |
и |
уменьшаются размеры ЛЖ, а на |
выдохе- |
увеличиваются |
размеры |
ЛЖ |
|
и уменьшаются размеры ПЖ. Эти изменения сопровождаются парадоксальными движениями МЖП: на вдохе она смещается в сторону ЛЖ, а на выдохе - в сторону ПЖ.
Во время выдоха может наблюдаться диастолический коллапс ПЖ, когда его свободная стенка соприкасается с МЖП. Это указывает на то, что давление в полости перикарда начинает превышать диастолическое давление в ПЖ. При
допплеровском исследовании можно обнаружить значительное повышение давления в ПЖ, ПП, а также давления наполнения ПЖ, которое иногда становится равным давлению наполнения ЛЖ.
При допплеровском исследовании можно выявить также колебания значений скорости потока крови в выносящем тракте ЛЖ и трансмитрального диастолического потока крови: она увеличивается во время выдоха и уменьшается
во время |
вдоха. Эти |
признаки соответствуют |
выявляемому клинически |
у больных |
с подострой |
тампонадой сердца феномену парадоксального пульса |
|
и дыхательным колебаниям систолического АД. 6. |
У больных с тампонадой |
||
сердца выявляются расхождение листков перикарда и жидкости в перикарде.
179
Рентгенография
При значительном выпоте в полости перикарда размеры тени сердца увеличены, а контуры сглажены. Тень сердца располагается по середине. При рентгеноскопии можно заметить резкое снижение амплитуды пульсации контуров сердца или пульсация не определяется совсем. В то же время пульсация аорты и ствола легочной артерии сохранена. При накоплении в полости перикарда сравнительно небольшого количества экссудата (менее 200-300 мл) рентгенологическая картина может оказаться практически нормальной. При рентгенологическом исследовании у больных с тампонадой сердца определяется нормальный легочный рисунок и отсутствуют признаки застоя крови в легких. Высокой информативностью обладает компьютерная томография.
Катетеризация сердца
Обнаруживают значительное повышение среднего давления в ПП, которое на 2-3 мм рт. ст. превышает давление в полости перикарда. Именно этот градиент давления обеспечивает в условиях развившейся тампонады сердца медленное диастолическое наполнение ПЖ. Часто давление в ПП повышается настолько, что становится почти равным ДЗЛА, диастолическому давлению в легочной артерии и ПЖ. Такое “выравнивание давлений” - один из характерных, хотя и неспецифических, признаков тампонады сердца. На кривой давления в ПП определяются пологий или отсутствующийY-спад и крутой Х-спад. Феномен парадоксального пульса выявляется на кривой давления в ЛЖ.
Пункция полости перикарда
Пункция перикарда у больных экссудативным перикардитом проводится с диагностической и лечебной целями. Основными показаниями к проведению пункции являются: нарастающие симптомы тампонады сердца(обычно пункция проводится экстренно, по жизненным показаниям, с целью эвакуации жидкости и уменьшения сдавления сердца); подозрение на гнойный экссудативный перикардит; отсутствие тенденции к рассасыванию экссудата(затяжное течение выпотного перикардита); уточнение природы выпотного перикардита. Пункция перикарда противопоказана при значительных нарушениях в системе гемостаза и геморрагическом синдроме.
Наиболее безопасным способом пункции перикарда считается методика Марфана. Пункцию осуществляют в положении больного лежа на спине с приподнятым на 30° головным концом кровати. Такое положение обеспечивает скопление выпота в нижней части полости перикарда. Пункцию делают под местной анестезией (1% раствор лидокаина) в надчревной области, примерно на 0,5 см левее мечевидного отростка. Для пункции чаще используют длинную иглу, присоединенную к шприцу. К игле зажимом присоединяют проводник, соединенный с электродом грудного отведения ЭКГ. Иглу вводят под углом 45°
180
к поверхности грудной клетки по направлению к левому плечевому суставу до соприкосновения ее с париетальным листком перикарда. Об этом свидетельствует появление на ЭКГ негативных комплексовQRS. Иглу продвигают еще на 2-3 см в полость перикарда.
Если на ЭКГ внезапно регистрируется подъем сегментаRS-Т, это указывает на контакт иглы с миокардом. В этом случае иглу следует потянуть назад, в полость перикарда. Подъем сегмента RS-Т исчезает. Подтягивая поршень шприца на себя, удаляют содержимое полости перикарда. В полость вводят раствор фурациллина или антибиотиков и иглу удаляют. Иногда в полости перикарда оставляют мягкий тефлоновый катетер, с помощью которого осуществляют постоянное дренирование полости, повторные промывания и введение лекарственных средств. Катетер должен быть удален не позже чем через48-72 ч после его постановки. Описанная методика пункции полости перикарда достаточно безопасна и редко приводит к развитию осложнений (прокол миокарда; гемоторакс или пневмоторакс; воздушная эмболия; нарушения сердечного ритма; инфекция).
Исследование перикардиальной жидкости
Позволяет провести: оценку физико-химических свойств перикардиального выпота; цитологическое исследование клеточного состава выпота; бактериологическое исследование; иммунологические тесты. Изучение физических свойств полученной жидкости позволяет дифференцировать экссудат от накопления в полости перикарда жидкости невоспалительного генеза(транссудата). Скопление в полости перикарда транссудата, получившее название “гидроперикард”, встречается при целом ряде патологических состояний: сердечной недостаточности (правожелудочковой или бивентрикулярной); заболеваниях, сопровождающихся гипоальбуминемией и снижением онкотического давления плазмы; заболеваниях, при которых имеются выраженные нарушения сосудистой проницаемости; кахексии; гипотиреозе; марантических отеках.
Транссудат при гидроперикарде прозрачен. Содержание белка не превышает 30 г/л, плотность ниже 1,018, проба Ривальта отрицательная. Воспалительный экссудат отличается более высоким содержанием белка(более 30 г/л), более высокой удельной плотностью(больше 1,018) и положительной пробой Ривальта. Важное диагностическое значение имеет характер экссудата(серозный, фибринозный, гнойный, геморрагический), который нередко можно оценить макроскопически. Цитологическое и бактериологическое исследование полученной жидкости проводят с целью уточнения природы выпотного перикардита. Преобладание в пунктате нейтрофилов свойственно для гнойных экссудатов, возбудителями которых являются стрептококки, пневмококки, грамотрицательные бактерии, а высокое содержание лимфоцитов характерно для туберкулезных перикардитов.
181
Клиническое значение имеет определение вида перикардиального экссудата. Серозно-фибринозный экссудат имеет прозрачный, лимонно-желтый цвет. Количество белка достигает30-40 г/л, клеточный состав зависит от стадии и этиологии заболевания. При туберкулезном экссудативном перикардите в перикардиальном выпоте содержится много лимфоцитов. При нетуберкулезных экссудативных перикардитах в перикардиальном выпоте преобладают нейтрофильные лейкоциты, лимфоциты.
Серозно-фибринозные перикардиальные экссудаты чаще наблюдаются при инфекционном бактериальном, вирусном перикардите. Серозно-гнойные и гнойные перикардиальные экссудаты мутные, имеют желтый или желтозеленый цвет. Для гнойного экссудата характерна сливкообразная консистенция. После отстаивания появляется сероватый осадок, который содержит большое количество нейтрофильных лейкоцитов и бактерий. Количество белка достигает 45-50 г/л и более. Причиной развития серозно-гнойных экссудативных перикардитов является бактериальная инфекция.
Геморрагический перикардиальный экссудат мутный, имеет красноватый или красно-коричневый цвет, содержит много белка (более 30-35 г/л) и большое количество эритроцитов. В экссудате присутствуют нейтрофильные лейкоциты и лимфоциты в небольшом количестве. Геморрагический перикардиальный экссудат наблюдается при злокачественных новообразованиях сердца, резко выраженном воспалительном процессе в перикарде туберкулезной и неспецифической бактериальной этиологии, травмах области сердца. Гемоперикард может развиться при геморрагических диатезах, остром лейкозе. В период рассасывания геморрагического экссудата в нем появляются эозинофилы, макрофаги, клетки мезотелия.
При поражении перикарда злокачественным новообразованием в экссудате выявляются атипичные клетки, можно обнаружить раковый эмбриональный антиген. Атипичные клетки выглядят как полиморфные клетки с нежной сетью хроматина. Особенно характерны «перстневидные клетки» с крупными вакуолями, оттесняющими ядро к периферии.
Хилезный перикардиальный экссудат содержит лимфу, имеет характерные особенности. Имеет мутный или молочный цвет, содержит белок (35-40 г/л), глюкозу, электролиты, холестерин, большое количество хиломикронов. Количество холестерина близко к его концентрации в крови. Клеточный состав представлен лимфоцитами, эритроцитами, нейтрофилами. Хилезный экссудат в полости перикарда наблюдается при злокачественных новообразованиях, лимфангиоматозной гематоме, повреждении грудного лимфатического протока во время операций на сердце и торакальных хирургических операциях. В редких случаях хилоперикард обусловлен наличием патологического соединения между перикардом и грудным лимфатическим протоком.
182
Хилоперикард обычно достаточно выражен, количество лимфы в полости перикарда большое. Хилезный экссудативный перикардит имеет тенденцию к хроническому течению. Холестериновый перикардиальный экссудат характеризуется содержанием большого количества холестерина и других липидов. Одновременно наблюдается отложение кристаллов холестерина в самом перикарде. Обычно холестеринсодержащие выпоты имеют большой объем и рассасываются медленно. Часто холестериновый перикардит принимает хроническое течение.
Холестериновый выпот мутный, имеет различную окраску: коричневатую, желтую, оранжевую, янтарную, пурпурную. Часто в холестериновом выпоте содержатся эритроциты, лимфоциты. Относительная физическая плотность холестеринового выпота больше1,02 кг/л. Количество общего белка соответствует его концентрации в крови. Перикард значительно утолщен за счет рубцовых изменений, покрыт налетами фибрина и жёлтыми узелками и бляшками, богатыми холестерином.
Воспалительный процесс обнаруживается в перикарде наряду с интенсивным фиброзом, отложением кристаллов холестерина. Перикардиальный выпот, богатый холестерином, наблюдается при туберкулезном перикардите, ревматоидном артрите, травматическом перикардите, микседеме. С целью уточнения природы перикардиального выпота проводят цитологическое, бактериологическое исследование. При подозрении на системную красную волчанку определяют наличие волчаночных клеток и антинуклеарного фактора.
КОНСТРИКТИВНЫЙ (СДАВЛИВАЮЩИЙ) ПЕРИКАРДИТ
Электрокардиография
На ЭКГ выявляется низкий вольтаж комплексаQRS; отрицательные и двухфазные зубцы Т во всех стандартных и грудных отведениях; расширенный высокий зубец Р или фибрилляция предсердий. Мерцательная аритмия встречается у 1/3 больных констриктивным перикардитом. Если имеется вовлечение в патологический процесс миокарда желудочков, то на ЭКГ могут появляться признаки внутрижелудочковых или атриовентрикулярных блокад.
Рентгенография
При рентгенологическом исследовании обычно обнаруживается ряд важных диагностических признаков: относительно маленькое или нормальное сердце (точнее, желудочки) при одновременном увеличении размеров предсердий; отсутствие “талии” сердца и дифференциации дуг в связи с характерным
выпрямлением контуров сердца; неровность контуров сердца в связи с наличием многочисленных сращений перикарда; обызвествление перикарда, обнаруживаемое примерно у 1/3 больных констриктивным перикардитом.
183
Катетеризация сердца |
|
|
|
|
|
|
||
На |
кривой |
давления |
в ПП |
определяются |
отрицательная |
Х-волн |
||
и особенно глубокая и крутая отрицательнаяY-волна (“Y-коллапс”), отражаю- |
|
|||||||
щая быстрое, но кратковременное движение крови из предсердий в желудочки |
|
|||||||
в самую |
раннюю |
фазу |
диастолы. Одновременно |
на |
кривой |
давления |
||
в желудочке определяется феномен“диастолического заполнения |
и плато”, |
|
||||||
кривая давления имеет вид квадратного корня. |
|
|
|
|
||||
Важным признаком является повышение давления в ПП и выравнивание диастолического давления в ПП, ПЖ, легочной артерии, а также давления заклинивания легочной артерии(ДЗЛА). Обычно разница между величинами диастолического давления в этих камерах сердца не превышает 5 мм рт. ст. При констриктивном перикардите среднее давление в ПП не снижается на вдохе. При изучении систолической функции ЛЖ обращает на себя внимание снижение величины УО при сохраненной ФВ. Сердечный выброс (МО) обычно нормальный за счет высокой частоты сердечных сокращений (ЧСС).
Эхокардиография
Позволяет не только выявить морфологические изменения перикарда и количественно оценить гемодинамические изменения, обусловленные сдавлением сердца. Вывляются следующие признаки: уолщение, значительное уплотнение и сращение листков перикарда, эхонегативное пространство между листками заполнено негомогенной слоистой массой, эта слоистая масса склеивает оба листка перикарда(адгезия), поэтому во время сердечного цикла наблюдается одинаковое параллельное переднезаднее движение листков перикарда и эпикарда; отсутствие движения миокарда ЛЖ после короткого раннего диастолического наполнения, этот признак соответствует глубокой Y-волне на югулярной флебограмме или кривой давления в ПП; нормальные или уменьшенные размеры желудочков и умеренная дилатация предсердий; недостаточное коллабирование нижней полой вены(менее 50%) после глубокого вдоха, свидетельствующее о высоком венозном давлении.
3.6. ЭТИОЛОГИЧЕСКИЕ ФОРМЫ ПЕРИКАРДИТОВ
Вирусный перикардит
Вирусный перикардит является наиболее часто встречающимся видом перикардита. В развитии вирусного перикардита имеют значение не только непосредственное внедрение и репликация вируса в тканях перикарда, но и аутоиммунные реакции. В перикарде и миокарде в течение многих лет могут обнаруживаться вирусоспецифические антитела класса IgM, часто IgG и значитель-
но реже - IgA. Большинство кардиотропных вирусов проникают в перикард и миокард гематогенным путем, а также путем прямой имплантации в ткани во время хирургических вмешательств на сердце и легких. Большинство перикар-
184
дитов неизвестного происхождения обычно имеют вирусное происхождение. Наиболее часто вирусный перикардит вызывается вирусами Коксаки В, гриппа, эпидемического паротита, цитомегаловирусом. Вирусный перикардит в 3-4 раза чаще встречается у мужчин по сравнению с женщинами.
Клиническая картина острого вирусного перикардита характеризуется болями в области сердца, шумом трения перикарда, повышением температуры тела, изменениями электрокардиограммы, лейкопенией, повышением содержания в крови кардиоспецифичных энзимов. Это указывает на вовлечение в воспалительный процесс миокарда (миоперикардит). Развитие миоперикардита характерно для Коксаки-В-вирусной инфекции. Вирусный перикардит может развиваться во время самой вирусной инфекции, но чаще спустя 1-3 недели после появления респираторного или гастроинтестинального синдромов.
У многих больных одновременно с клинической картиной перикардита появляются инфильтративные изменения в легких, выпот в плевральных полостях, часто кашель. Большинство вирусных фибринозных перикардитов имеет доброкачественное течение. Значительно реже развивается тампонада сердца.
Следует обратить внимание на выраженные боли в сердце при гриппозном перикардите. Боль может быть настолько интенсивной, что требует дифференциальной диагностики с инфарктом миокарда. Вирусный перикардит продолжается от нескольких дней до нескольких недель, обычно выздоровление наступает через 2 недели. Возможно рецидивирующее течение вирусного перикардита, количество которых может колебаться от 1 до 3. Наступают рецидивы через 8 месяцев после начала заболевания, протекают легче и продолжительность их короче.
Вирусный генез перикардитов подтверждается серийным определением титров вируснейтрализующих антител, которые могут повыситься в3-4 раза в периоде выраженных клинических проявлений перикардита, а затем снижаются в периоде выздоровления. Имеет значение также четкая связь развития перикардита с перенесенной вирусной инфекцией (респираторной, энтеровирусной). В последние годы проводится обнаружение вирусного генома в перикардиальном выпоте методом полимеразной цепной реакции..
Идиопатический перикардит
Перикардит неизвестной этиологии - это наиболее частая форма заболевания. В его развитии, вероятно, ведущую роль играют вирусы и иммунные механизмы. Идиопатический перикардит возникает чаще у молодых людей. Клиническая картина соответствует сухому(фибринозному) перикардиту с выраженными болями в области сердца. Возможно появление выпота в полости перикарда, исход в хронический перикардит. У 15-20% больных наблюдаются рецидивы заболевания в течение первого года. Исход в хронический констрик-
185
тивный перикардит нехарактерен. Идиопатический перикардит у подавляющего большинства больных заканчивается выздоровлением.
Гнойный бактериальный перикардит
Гнойный бактериальный перикардит вызывается стафилококком, стрептококком, пневмококком, грамотрицательной флорой (кишечной палочкой, сальмонеллами, гемофильной палочкой). Возможной причиной гнойного перикардита может быть сочетание грамположительной и грамотрицательной флоры. В редких случаях причиной бактериального перикардита может быть анаэробная газообразующая инфекция (клостридии), развивается пневмоперикард.
Инфекция проникает в перикард гематогенно и контактным путем при наличии инфекционного очага в близлежащих органах(пневмония, абсцесс легкого, гнойный плеврит, медиастинит, поддиафрагмальный абсцесс слева, ранения грудной клетки). Описаны случаи развития перикардита при наличии инфекции в полости рта (перитонзиллярный абсцесс, пародонтоз, альвеолярная пиорея). В последние годы участились случаи развития перикардита, обусловленного нозокомиальной грамотрицательной инфекцией.
Гнойный бактериальный перикардит развивается быстро, протекает тяжело с высокой температурой тела, интоксикацией и потрясающими ознобами, потливостью, выраженной одышкой, тахикардией, быстрым появлением выпота в полости перикарда, развитием тампонады сердца. Клиническая картина гнойного бактериального перикардита соответствует клинике тяжело протекающего экссудативного перикардита с тампонадой сердца. Общий анализ крови характеризуется лейкоцитозом, выраженным сдвигом лейкоцитарной формулы влево, токсической зернистостью нейтрофилов, увеличением СОЭ.
Перикардиальный выпот содержит большое количество белка, фибрина, нейтрофильных лейкоцитов, наряду с этим в экссудате снижено количество глюкозы и повышена активность ЛДГ, возможно обнаружение бактерий. Рентгенологическое исследование выявляет значительное увеличение сердечной тени, а при инфицировании перикарда газообразующей анаэробной флорой определяется газ в полости перикарда. Эхокардиография выявляет наличие большого количества выпота в полости перикарда. Течение бактериального гнойного перикардита тяжелое, нередко затяжное. Прогноз при невыполнении перикардиоцентеза может быть неблагоприятным.
Туберкулезный перикардит
Туберкулезный перикардит встречается у10% больных легочным туберкулезом, чаще у мужчин. Туберкулез является причиной развития острого перикардита в 4% случаев, тампонады сердца - в 7%, констриктивного перикардита - в 6%. Часто заболевание развивается у ВИЧ-инфицированных. Перикард инфицируется туберкулезными бациллами гематогенно, лимфогенно или путем
186
непосредственного перехода туберкулезного процесса с пораженных бронхов, легких, плевры, медиастинальных лимфатических узлов. Иногда первичный туберкулезный очаг располагается в мочеполовой или костно-суставной системе. Туберкулезный перикардит может протекать остро. Его симптоматика соответствует клинике острого сухого(фибринозного) перикардита. Болевой синдром при туберкулезном перикардите менее выражен..
Гораздо чаще наблюдается хронический экссудативный перикардит. Отличительной особенностью хронического экссудативного туберкулезного -пе рикардита является медленное прогрессирование, постепенное накопление большого количества экссудата, который быстро накапливается после его эвакуации. При туберкулезе количество внутриперикардиального выпота может быть большим без развития тампонады сердца. Важными клиническими признаками туберкулезного перикардита являются субфебрилитет, потливость особенно по ночам, отсутствие аппетита, прогрессирующее похудание, появление асцита, гепатомегалия, кровохарканье, появление участков обызвествления перикарда. Хронический туберкулезный перикардит может привести к констрикции миокарда.
Выделяют 8 клинических вариантов течения туберкулезного перикардита: 1 - острый перикардит с выраженным болевым синдромом без перикардиального выпота или с выпотом, лихорадкой, кашлем, недомоганием или без их развития; 2 - хронический экссудативный с большим количеством выпота в перикарде; 3 - тампонада сердца без других клинических признаков кроме лихорадки; 4 - острый констриктивный перикардит развивается после дренирования перикарда или исчезновения жидкости после лечения; 5 - подострый констриктивный перикардит (экссудативно-констриктивный); 6 - хронический констриктивный перикардит; 7 - кальцификация перикарда с наличием или без гемодинамических нарушений; 8 - лихорадка неизвестного происхождения со слабостью и похуданием.
Жидкость, полученная при парацентезе перикарда, является экссудатом, содержит большое количество фибрина, белка, часто бывает геморрагической, среди клеток преобладают лимфоциты. Нередко в перикардиальном выпоте обнаруживаются туберкулезные бациллы. Диагноз туберкулезного перикардита основан на следующих признаках: указание в анамнезе на перенесенный туберкулез легких; наличие клинических проявлений туберкулеза при обследовании больного; длительное, торпидное течение экссудативного перикардита с накоплением большого количества жидкости в полости перикарда без развития тампонады; быстрое накопление выпота в полости перикарда после парацентеза; обнаружение в перикардиальном экссудате большого количества лимфоцитов, бацилл туберкулеза; обнаружение в перикардиальной жидкости микобактериальных антигенов энзимосвязанным или иммуносорбентным методом или микобактериальной ДНК методом полимеразной цепной реакции; обнаружение в перикардиальном выпоте высокой активности аденозиндезаминазы(более 40
187
ЕД/л); положительные туберкулиновые пробы; рентгенологические и эхокардиографические признаки обызвествления перикарда; обнаружение в ткани перикарда, полученной при его биопсии, эпителиоидно-клеточных гранулем, казеозного некроза, микобактерий туберкулеза; положительные результаты противотуберкулезного лечения.
Грибковые перикардиты
Эти перикардиты встречаются редко и вызываются преимущественно актиномицетами, кандидами, аспергиллами, гистоплазмами. Обычно развиваются у пациентов с иммунодефицитным состоянием, получавших длительную и часто массивную терапию антибиотиками, глюкокортикоидами. Имеются клинические признаки поражения грибковой инфекцией других органов. На перикард актиномикоз распространяется чаще из первичного легочного очага или плевры, нередко наблюдается поражение кожи со свищами. Кандидамикозный перикардит развивается у пациентов, имеющих кандидамикоз слизистой полости рта, мочевыводящих путей..
Грибковые перикардиты экссудативные, протекают тяжело и длительно. Течение заболевания может осложняться развитием тампонады при гистоплазменном перикардите. В диагностике грибкового перикардита придается большое значение определению в мокроте и перикардиальной жидкости грибков с помощью специальных методов окраски. Диагноз гистоплазменного перикардита подтверждается высокими титрами специфических комплементфиксированных антител.
Эхинококковый перикардит
При эхинококкозе наиболее часто поражаются печень и легкие. Поражение сердца возможно, при этом в перикарде образуются кисты, заполненные жидким содержимым, могут вовлекаться в патологический процесс средостение и крупные сосуды. Обычно эхинококковый перикардит развивается при разрыве эхинококковых кист миокарда или печеночных кист с пенетрацией в диафрагму с последующим вовлечением перикарда. Эхинококковый перикардит сопровождается сильными болями в области сердца, развивающейся анафилактической реакцией с выраженной эозинофилией при разрыве перикардиальных эхинококковых кист. Перикардиальные и медиастинальные эхинококковые кисты могут вызывать компрессию полостей сердца и крупных сосудов.
При ультразвуковом исследовании сердца можно видеть одиночные или множественные кисты в миокарде, перикарде, разделенные перегородками. Эхинококковый перикардит может осложниться вторичной бактериальной инфекцией, тампонадой или констрикцией сердца, обструкцией коронарных артерий. В диагностике заболевания помогает наличие клинической и ультразвуковой симптоматики поражения эхинококком печени, использование реакции не-
188
прямой гемагглютинации, реакции латекс-агглютинации с антигеном из жидкости эхинококкового пузыря, аллергической кожной реакции Каццони.
Перикардиты при почечной недостаточности
Уремический перикардит развивается при хронической почечной недостаточности. До применения гемодиализа, пересадки почки перикардит обнаруживался у 50% больных с хронической почечной недостаточностью. Уремический перикардит может быть фибринозным, экссудативным с тампонадой или без тампонады сердца, констриктивным. В большинстве случаев наблюдается кальцификация перикарда.
В клинической картине регистрируются боли в области сердца, шум трения перикарда. Большую угрозу для жизни представляет тампонада сердца. Нередко присоединяющаяся бактериальная инфекция приводит к развитию гнойного перикардита. Наряду с уремическим перикардитом возможно развитие гемодиализного перикардита на фоне эффективного гемодиализа. Механизм развития гемодиализного перикардита остается неясным. В развитии этого перикардита придается значение накоплению в крови“средних молекул”, иммунокомплексным механизмам и присоединению инфекции(вирус гепатита В, С, цитомегаловирус). Гемодиализный перикардит чаще экссудативный, может приводить к развитию тампонады сердца.
У больных с острой почечной недостаточностью возможно развитие острого перикардита, который может быть фибринозным или экссудативным, тампонадой или без тампонады сердца. Появление перикардита у больного с хронической почечной недостаточностью свидетельствует о неблагоприятном прогнозе (“шум трения перикарда - похоронный звон”). Внедрение программного гемодиализа увеличило продолжительность жизни, в 20-30% случаев признаки перикардита исчезают.
Перикардит при гипотиреозе
С помощью эхокардиографического исследования у 5-30% больных гипотиреозом обнаруживается накопление жидкости в перикарде. Перикардиальный выпот при гипотиреозе обычно прозрачен, содержит большое количество белка, холестерина, кристаллы холестерина придают выпоту золотистый цвет. Гистологическое исследование перикарда выявляет утолщение и воспалительную реакцию перикардиальных листков. Экссудативный перикардит при гипотиреозе характеризуется постепенным накоплением большого количества жидкости в полости перикарда. Тампонада сердца обычно не развивается в связи с медленным накоплением экссудата. В редких случаях развивается констриктивный перикардит. Тяжелая форма гипотиреоза сопровождается появлением выпота в полости перикарда, в плевральной и в брюшной полости (асцит).
Перикардит при системной красной волчанке
189
У большинства больных СКВ развиваются различные формы перикардита, протекающего с выраженной клинической картиной или субклинически. Перикардит может быть сухим или экссудативным. Перикардиальные выпоты большие, но не вызывают развития тампонады сердца и его констрикции. Перикардит развивается у больных с высокой активностью и тяжелым течением СКВ и характеризуется эпикардиальным васкулитом, микронекрозами перикарда, появлением антинуклеарных антител, антифосфолипидных антител, формированием иммунных комплексов.
Иммунные комплексы откладываются в перикарде и содержат Ig M, Ig G. В развитии волчаночного перикардита имеет также значение хроническая -по чечная недостаточность, развивающаяся у больных СКВ при поражении почек. Причиной перикардита может быть присоединение бактериальной или вирусной инфекции. Этому способствует длительное лечение глюкокортикоидами, цитостатиками. В перикардиальном выпоте могут обнаруживаться волчаночные клетки.
Перикардит при склеродермии
При склеродермии имеется чрезмерное, интенсивное образование соединительной ткани в коже, синовиальных оболочках, сосудах, желудочнокишечном тракте, легких, почках, миокарде и перикарде. Поражение миокарда с развитием СН распознается клинически, а выраженный фиброз перикардапреимущественно на аутопсии. Эхокардиография позволяет выявить перикардиальный выпот в различном количестве почти у половины больных. Клинически перикардит при склеродермии проявляется редко, у небольшого количества пациентов, при этом может наблюдаться как острый фибринозный, так и экссудативный перикардит с тампонадой или без тампонады сердца. Прогрессирующий фиброз перикарда может привести к констрикции сердца (констриктивный перикардит).
Перикардиальный выпот при экссудативном перикардите у больных склеродермией часто геморрагический. В отличие от выпотов при других системных заболеваниях соединительной ткани и системных васкулитах, не содержит антител, иммунных комплексов. В нем мало лейкоцитов, количество белка бывает различным. При склеродермии постепенно могут развиваться выраженные рубцовые изменения в перикарде с облитерацией мелких сосудов. Перикардит часто развивается одновременно с поражением миокарда, что проявляется неспецифическими изменениями электрокардиограммы. Следует отметить, что вовлечение миокарда в патологический процесс при склеродермии приводит к развитию рестриктивной кардиомиопатии, которая может маскировать перикардиальную констрикцию. Может быть сочетание рестриктивной кардиомиопатии и констриктивного перикардита у больных системной склеродермией, при этом отмечаются резко выраженные нарушения гемодинамики..
190
Перикардит при дерматомиозите
При дерматомиозите (полимиозите) перикардит обычно протекает без отчетливой клинической симптоматики, чаще встречается у детей. Перикардит может быть фибринозным или экссудативным, причем выпот в перикарде часто выявляется при случайном эхо-кардиографическом исследовании. Редко наблюдается большой выпот в перикардиальной полости, но тампонада и констрикция сердца обычно не развиваются.
Перикардит при смешанном соединительнотканном заболевании
Смешанное соединительнотканное заболевание характеризуется сочетанием признаков волчанки, склеродермии и дерматомиозита (полимиозита). Перикардит при смешанном соединительнотканном заболевании развивается часто и может быть фибринозным(сухим) или экссудативным. Клинические проявления перикардита не всегда яркие, и нередко он выявляется только на аутопсии. В клинической картине смешанного соединительнотканного заболевания обычно присутствуют полиартрит, лимфаденопатия, дисфункция пищевода, поражение кожи, мускулатуры легких (с развитием легочной гипертензии), нередко наблюдается пролапс митрального клапана, митральная регургитация.
В постановке диагноза смешанного соединительнотканного заболевания большую роль играет обнаружение в крови высоких титров антинуклеарных антител и антител к рибонуклеопротеиду. Эхокардиография обычно выявляет небольшое количество жидкости в перикардиальной полости и утолщение перикарда. Перикардиальная жидкость обычно серозная или - серозно геморрагическая. Тампонада сердца нехарактерна и бывает очень редко. Перикардит быстро купируется глюкокортикоидными препаратами.
Перикардит при ревматоидном артрите
Поражение перикарда очень характерно для ревматоидного артрита, причем чаще наблюдается у мужчин среднего возраста. При эхокардиографическом исследовании почти у половины больных ревматоидным артритом выявляется выпот в полости перикарда. Ревматоидный перикардит развивается чаще у больных, имеющих высокие титры ревматоидного фактора в крови и высокую активность заболевания.
При ревматоидном артрите могут наблюдаться все морфологические варианты перикардита. Острый фибринозный перикардит протекает обычно субклинически и развивается при активном ревматоидном артрите. Экссудативный перикардит при ревматоидном артрите протекает, как правило, с неярко выраженной клинической симптоматикой, объем выпота невелик, однако, у некоторых больных может развиться тяжелый экссудативный перикардит с большим количеством выпота и даже тампонадой сердца. Возможно развитие адгезивного генерализованного перикардита и констриктивного перикардита. Иногда пе-
191
рикардит у больных ревматоидным артритом обусловлен интеркуррентной вирусной или бактериальной инфекцией. Описаны также случаи лекарственноиндуцированного перикардита, например, при лечении фенилбутазоном. Перикардит при ревматоидном артрите часто сочетается с одноили двусторонним сухим или экссудативным плевритом или синдромом Каштана(поражение легких при ревматоидном артрите).
Перикардиальный выпот, синовиальная жидкость и плевральный выпот сходны между собой. Перикардиальный выпот серозный или с небольшой примесью крови, реже - геморрагический, характеризуется низким содержанием глюкозы, нейтрофильным лейкоцитозом (количество лейкоцитов > 15000 в 1 мм3), многие клетки содержат цитоплазматические включения (иммунные комплексы), содержание белка высокое, нередко обнаруживаются кристаллы холестерина в значительном количестве.
Перикардит при системных васкулитах
Гигантоклеточный артериит, гранулематоз Вегенера, узелковый периартериит, синдром Бехчета могут сопровождаться развитием перикардита, который у большинства больных обычно сухой(фибринозный), однако иногда наблюдается экссудативный перикардит(с небольшим количеством жидкости), протекающий с неярко выраженной клинической картиной и распознающийся с помощью эхокардиографии. У больных узелковым периартериитом перикардит сочетается с гепатитом В. При узелковом периартериите возможно поражение коронарных артерий с развитием инфаркта миокарда и фибринозного перикардита (pericarditis epistenocardiaca). Довольно часто экссудативный перикардит развивается при аллергическом, эозинофильном, гранулематозном ангиите (синдроме Чарга-Стросса), при этом в перикардиальной жидкости содержится большое количество эозинофилов.
Эпистенокардитический перикардит
Этот вариант перикардита развивается в остром периоде инфаркта миокарда (обычно в течение срока от нескольких часов до7 дней) при распространении некроза до эпикарда при трансмуральном инфаркте обычно передней, переднебоковой стенки, но может определяться и при заднебоковом инфаркте миокарда. Эпистенокардитический перикардит в подавляющем большинстве случаев фибринозный (сухой), но иногда развивается экссудативный перикардит. Перикардит может сопровождаться болями в области сердца, усиливающимися при глубоком вдохе или кашле, что отличает их от болей при инфаркте миокарда. Интенсивность боли при перикардите значительно меньшая по сравнению с инфарктной болью.
Эпистенокардитический перикардит часто наблюдается при обширном трансмуральном инфаркте миокарда, который может осложниться развитием
192
аневризмы левого желудочка и тромбоэмболическим синдромом. В этом отношении можно считать, что эпистенокардитический перикардит может быть предиктором плохого отдаленного прогноза при инфаркте миокарда. Если экссудативный перикардит развивается в остром периоде инфаркта миокарда, количество жидкости в полости перикарда невелико. Большое скопление жидкости в полости перикарда может быть обусловлено развитием сердечной недостаточности (гидроперикард). Гидроперикард чаще наблюдается при обширном переднем инфаркте и инфаркте миокарда правого желудочка.
У некоторых больных инфарктом миокарда может появляться геморрагический выпот. Это наблюдается иногда спонтанно, а в некоторых случаях как осложнение фибринолитической и антикоагулянтной терапии или может быть следствием разрыва миокарда. Большие количества выпота в перикардиальной полости могут обусловить развитие тампонады сердца, особенно при быстром накоплении жидкости. Особенно быстро тампонада сердца развивается при разрыве миокарда в зоне некроза. Эпистенокардитический перикардит часто сопровождается мерцательной аритмией и нарушениями атриовентрикулярной проводимости. Подробно эпистенокардитический перикардит описан в главе «Инфаркт миокарда».
Поздняя форма инфарктного перикардита
Этот вариант перикардита развивается обычно на2-8-й неделе после начала инфаркта миокарда. Он обусловлен аутоиммунными механизмами и является главным проявлением послеинфарктного аутоиммунного синдрома Дресслера, который в типичных случаях включает перикардит, пневмонит, плеврит, лихорадку, эозинофилию, увеличение СОЭ, иногда еще и синовиит. Наиболее часто при постинфарктном синдроме развивается сухой перикардит с типичной клинической картиной. Однако в ряде случаев наблюдается экссудативный перикардит, как правило, не приводящий к тампонаде сердца или вызывающий ее очень редко. Экссудат серозно-фибринозный или геморрагический, содержит много полиморфнонуклеарных лейкоцитов (реже преобладают эозинофилы), но является стерильным.
Перикардит после повреждения сердца
Развивается после хирургических операций на сердце со вскрытием -по лости перикарда, при ранениях области сердца и травмах грудной клетки с повреждением перикарда. Постперикардиотомический синдром развивается спустя 6 или более дней, иногда недель и месяцев после операции на сердце. Пост-
перикардиотомический перикардит проявляется сильными болями в области сердца, усиливающимися при дыхании, общей слабостью, повышением температуры до 38-39°С, потливостью, шумом трения перикарда, значительным увеличением СОЭ и лейкоцитозом более11х109/л. С помощью эхокардиографии выявляется небольшое количество жидкости в полости перикарда, при рентге-
193
нографии - «летучие» инфильтраты в легких, сухой плеврит. Постперикардиотомический перикардит имеет хороший прогноз.
Опухолевый перикардит
Первичные опухоли перикарда наблюдаются редко(мезотелиома перикарда). Значительно чаще наблюдается метастатическое поражение перикарда при злокачественных лимфомах, лимфогранулематозе, раке легкого, желудка, яичников, кишечника, меланоме. Опухолевый перикардит вначале может быть сухим, затем быстро становится экссудативным с большим количеством экссудата, может осложниться тампонадой. Выпот часто бывает геморрагическим. Предположить опухолевый характер перикардита позволяют следующие признаки: большой и быстро рецидивирующий после перикардиальной пункции выпот; геморрагический характер выпота; синдром сдавления верхней полой вены; рефрактерная к лечению СН с очень высоким венозным давлением; гепатомегалия.
Характерны нарастающая слабость, одышка, интенсивные боли в груди, непродуктивный кашель. Для постановки диагноза метастатического перикардита и первичной опухоли применяются рентгенография органов грудной клетки, ЭхоКГ, магнитно-резонансная томография с 111mIn, 67Ga, 99тТс. Большое значение имеет исследование перикардиального выпота. В 80-90% случаев обнаруживают атипичные клетки. При мезотелиоме в перикардиальной жидкости обнаруживается большое количество мезотелиальных клеток с фигурами митоза.
Лучевые перикардиты
Развиваются у больных, которые получали лучевую терапию на область средостения, щитовидной железы, легких по поводу лимфогранулематоза, рака щитовидной железы, легких. Среди всех структур сердца наиболее чувствительным к лучевому воздействию является перикард. Перикардит развивается спустя 5-9 месяцев после лучевой терапии, чаще экссудативный геморрагический. В экссудате содержится большое количество белка, лимфоцитов. Возможно развитие тампонады сердца при прогрессирующем накоплении жидкости в перикардиальной полости. Течение лучевого перикардита доброкачественное. Исходом заболевания является развитие большого количества перикардиальных спаек, хроническое течение с формированием в последующем констриктивного перикардита. Лучевой перикардит развивается при суммарной дозе облучения около 2500-4000 рад.
Лекарственный перикардит
Различные лекарственные, токсические вещества вызывают развитие острого, подострого перикардита, экссудативного с тампонадой или без тампонады. Возможно развитие констриктивного перикардита.
194
Развитие перикардита вызывают следующие лекарственные средства: аминосалициловая кислота, амиодарон, антикоагулянты, асбест, бромкриптин, вакцина против желтой лихорадки, гидралазин, гранулоцитомакрофагальноколониестимулирующий фактор, изониазид, кромолиннатрий, месалазин, месалазин, метилдопа, метилсергид, миноксидил, ампициллин, прокаинпенициллин, практолол, препараты крови, магния силикат, прокаинамид, противостолбнячная сыворотка, серосодержащие средства, силиконы, тетрациклины, стрептокиназа, стрептомицин, тиазиды, тиоурацил, токаинид, тромболитики, фенилбутазон, фенитоин, фторурацил, хинидин, циклоспорин, циклофосфамид, циторабин. Перикардиты, вызываемые лекарственными веществами, необходимо дифференцировать от перикардитов вирусных, бактериальных, опухолевых.
Чаще всего в основе развития лекарственного перикардита лежат реакции -ги перчувствительности, аутоиммунные и воспалительные процессы.
Хронический констриктивный перикардит
Хронический констриктивный (сдавливающий) перикардит - вариант хронического перикардита, характеризующийся резким утолщением, уплотнением, рубцовым перерождением и обызвествлением перикарда, облитерацией его полости. Это приводит к сдавлению сердца и нарушению диастолического наполнения его желудочков. Среди названных причин констриктивного перикардита наибольшее значение имеют туберкулез (30-45%), ревматизм (15-20%), травма сердца (5-10%), вирусная и бактериальная инфекция(4-9%). Иногда этиология хронического констриктивного перикардита остается неизвестной (идиопатическая форма заболевания). Большинство хронических констриктивных перикардитов являются идиопатическими.
3.7. КРИТЕРИИ ДИАГНОСТИКИ ТАМПОНАДЫ СЕРДЦА
Диагностические критерии тампонады сердца представлены в таблице 36.
Таблица 36. Диагностика тампонады сердца
Исследования |
Диагностические признаки |
|
||
Клинические |
прояв- |
|
1 |
|
Повышение системного венозного давления , артери- |
|
|||
ления |
|
альная гипотония2, парадоксальный пульс или тахи- |
|
|
|
|
кардия3, одышка или тахипноэ в отсутствие хрипов в |
|
|
|
|
легких4 |
|
|
Электрокардиография |
Результаты либо нормальные, либо отмечаются не- |
|
||
|
|
специфические |
изменения (сегмента ST и зубца T), |
|
|
|
электрическая |
альтернация (комплекса QRS, реже |
|
|
|
зубца Т), брадикардия (в терминальной стадии), элек- |
|
|
|
|
тромеханическая диссоциация (в агональной фазе) |
|
|
Рентгенологическое |
Увеличение силуэта сердца в отсутствие признаков |
|
||
исследование |
груд- |
застоя в легких |
|
|
195

ной клетки |
|
|
|
|
|
ЭхоКГ (М-режим и Диастолический коллапс передней свободной стенки |
|
||||
двухмерное исследо- |
ПЖ5, коллапс ПП, ЛП и очень редко ЛЖ, увеличение |
|
|||
вание) |
|
толщины стенок ЛЖ за счет«псевдогипертрофии», |
|
||
|
|
расширение нижней полой вены (отсутствие спадения |
|
||
|
|
на вдохе), «качающееся сердце» |
|
|
|
Допплер-ЭхоКГ |
|
На вдохе поток через трикуспидальный клапан уве- |
|||
|
|
личивается, а через митральный уменьшается(обрат- |
|||
|
|
ная картина на выдохе). На выдохе систолический и |
|||
|
|
диастолический потоки в крупных венах уменьшены, |
|||
|
|
а во время сокращения предсердия в них увеличива- |
|||
|
|
ется обратный кровоток |
|
|
|
Цветная |
допплерСущественные |
колебания потоков через митральный |
|
||
ЭхоКГ (М-режим) |
и/или трикуспидальный клапаны |
|
|
||
Катетеризация сердца |
1) Давление в ПП повышено(сохранение систоличе- |
|
|||
|
|
ского снижения, отсутствие или уменьшение диасто- |
|||
|
|
лического снижения на кривой давления в ПП); давле- |
|||
|
|
ние в полости перикарда также повышено и практиче- |
|||
|
|
ски равно давлению в ПП(оба показателя снижаются |
|||
|
|
на вдохе); давление в ПЖ в середине диастолы повы- |
|||
|
|
шено и равно |
давлению в ПП и |
полости перик |
|
|
|
(отсутствует конфигурация снижения и плато); диа- |
|||
|
|
столическое давление в легочной артерии слегка -по |
|||
|
|
вышено, может соответствовать давлению в ПЖ; дав- |
|||
|
|
ление заклинивания легочных капилляров также -по |
|||
|
|
вышено, почти равно давлению в полости перикарда и |
|||
|
|
ПП; систолическое давление в ЛЖ и аорте может быть |
|||
|
|
нормальным |
или пониженным2) |
Подтверждение |
|
|
|
улучшения гемодинамических показателей после -ас |
|||
|
|
|
|
6 |
|
|
|
пирации жидкости из полости перикарда3) Оценка |
|||
|
|
сопутствующих нарушений гемодинамики(недоста- |
|||
|
|
точность ЛЖ, застой, легочная гипертензия) 4) Выяв- |
|||
|
|
ление сопутствующих сердечно-сосудистых заболева- |
|||
|
|
ний (кардиомиопатия, ишемическая болезнь сердца) |
|||
Ангиография |
|
ПЖКоллапс предсердия, небольшой объем и повышенная |
|
||
и/или ЛЖ сердца |
|
подвижность желудочков |
|
|
|
Ангиография |
короСдавление коронарных артерий во время диастолы |
|
|||
нарных артерий |
|
|
|
|
|
Компьютерная |
томо- |
Отсутствие визуализации субэпикардиального отло- |
|
||
графия сердца |
|
жения жира вдоль обоих желудочков, имеющих ци- |
|||
|
|
линдрическую форму, и переднее отклонение пред- |
|||
|
|
сердий |
|
|
|
196
Примечание: 1 - набухание яремных вен менее выражено при гиповолемии или «хирургической» тампонаде; повышение давления или отсутствие его снижения в яремных венах на вдохе в случаях подтвержденной тампонады или после дренирования полости перикарда(признак Куссмауля) указывает на наличие экссудативно-констриктивного поражения; 2 - частота сердечных сокращений обычно > 100 ударов в минуту, но при гипотиреозе и уремии может быть ниже; 3 - парадоксальный пульс отсутствует при развитии тампонады на фоне дефекта межпредсердной перегородки и у больных с выраженной -аор тальной недостаточностью; 4 - редко отмечается артериальная гипертония; 5 - коллапс ПЖ может отсутствовать при повышенном давлении в ПЖ и гипертрофии ПЖ или при инфаркте ПЖ; 6 - если после удаления перикардиального выпота давление в полости перикарда не становится ниже давления в ПП, следует рассмотреть возможность развития экссудативно-констриктивного поражения
3.8. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Чаще экссудативный перикардит приходится дифференцировать с заболеваниями, сопровождающимися развитием кардиомегалии (дилатационная кардиомиопатия, тяжело протекающий миокардит, рестриктивная кардиомиопатия, аневризма сердца, сложные пороки сердца). Решающая роль в дифдиагностике названных заболеваний и экссудативного перикардита принадлежит доступному неинвазивному диагностическому методу - эхокардиографии.
Дифференциальный диагноз хронического констриктивного перикардита необходимо проводить с экссудативным перикардитом, рестриктивной кардиомиопатией, циррозом печени, синдромом Бадди-Киари. Дифференциальный диагноз конструктивного перикардита с циррозом печени приходится проводить потому, что при обоих заболеваниях развиваются асцит и гепатомегалия, спленомегалия. Однако при циррозе печени отсутствуют признаки застоя в области верхней полой вены, центральное венозное давление нормальное, рентгенологическое и ультразвуковое исследование сердца не выявляет патологии перикарда и миокарда.
Синдром Бадди-Киари - это тромбоз или нетромботическая окклюзия печеночных вен, приводящая к нарушению оттока венозной крови от печени. Причинами синдрома Бадди-Киари могут быть опухолевая инфильтрация печеночных вен; врожденные тромбофилические состояния (дефицит протеинов С и S, антитромбина III, мутация фактора V Лейдена); истинная полицитемия; антифосфолипидный синдром; эндофлебит печеночных вен; болезнь Бехчета; саркоидоз; возможна идиопатическая форма. Классическая триада синдрома Бадди-Киари включает гепатомегалию, асцит, боли в области печени. В отличие от констриктивного перикардита, при синдроме Бадди-Киари эхокардиографическое исследование не обнаруживает признаков поражения перикарда, центральное венозное давление нормальное.
197
Для верификации диагноза используются методы, позволяющие выявить тромбоз или нетромботическую окклюзию печеночных вен: цветное доплеровское ультразвуковое исследование(чувствительность, специфичность метода составляет 85-90%); магнитно-резонансная томография в пульсовом режиме(чувствительность, специфичность - 90%); компьютерная томография; печеночная венография позволяет выявить тромбоз печеночных вен и развитие коллатералей; при биопсии печени выявляют характерные признакивенозный застой, атрофию гепатоцитов в центролобулярной зоне.
При дифференциальной диагностике хронического констриктивного -пе рикардита с экссудативным перикардитом необходимо использовать метод эхокардиографии, достоверно выявляющий наличие выпота в перикардиальной полости при экссудативном перикардите и отсутствие его при констриктивном перикардите. При дифференциальной диагностике хронического констриктивного перикардита с рестриктивной кардиомиопатией необходимо учитывать, что в пользу рестриктивной кардиомиопатии свидетельствуют нормальный сердечный толчок, кардиомегалия, положение ортопноэ, частые приступы сердечной астмы и отека легких, блокада ножек пучка Гиса(чаще левой), патологические зубцы Q на электрокардиограмме. Все указанные признаки не характерны для констриктивного перикардита.
В дифференциальной диагностике констриктивного перикардита и рестриктивной кардиомиопатии большое значение имеют данные давления в сердце. При констриктивном перикардите давление в левом предсердии, давление заклинивания в легочной артерии и правом предсердии примерно одинаковы, обычно превышают 15 мм. рт. ст. Систолическое давление в легочной артерии ниже 50 мм. рт. ст. и менее чем втрое превышает конечное диастолическое давление в правом же-
лудочке. При рестриктивной кардиомиопатии давление в левом предсердии больше по сравнению с правым предсердием на5 мм рт. ст.; среднее давление в правом предсердии обычно ниже 15 мм рт: ст., систолическое давление в легочной артерии более 50 мм рт. ст. и более чем в 3 раза превышает конечное диастолическое давление в правом желудочке.
По данным ЭхоКГ объем желудочков при констриктивном перикардите нормальный, фракция выброса близка к норме или незначительно снижена. Раннее диастолическое наполнение желудочков резко преобладает над систолой предсердий. Ранний кровоток через митральное отверстие снижается на вдохе. При рестриктивной кардиомиопатии колебаний диастолического кровотока в зависимости от фаз дыхания нет. Отсутствуют признаки утолщения перикарда и его обызвествления. На компьютерной томографии при констриктивном перикардите определяется утолщение перикарда более чем на3 мм. При рестриктивной кардиомиопатии перикард не изменен.
198
3.9. ЛЕЧЕНИЕ
Выбор наиболее способа лечения острого перикардита зависит от клини- ко-морфологической формы заболевания и его этиологии.
ОСТРЫЙ СУХОЙ (ФИБРИНОЗНЫЙ) ПЕРИКАРДИТ
Впервые выявленный острый перикардит требует госпитализации больного и ограничения физической активности. Необходимо регулярно контролировать уровни артериального и венозного давлений и ЧСС. Показаны также повторные эхокардиографические исследования с целью своевременной диагностики формирования выпота в полости перикарда. В большинстве случаев ограничиваются назначением нестероидных противовоспалительных лекарственных средств (НПВС): диклофенак (вольтарен) - 100-200 мг в сутки; индометацин - 25-50 мг каждые 6-8 ч; ибупрофен - 400-800 мг; мовалис - 7,5-15 мг 2 раза в сутки.
Глюкокортикоиды назначают в следующих клинических ситуациях: при интенсивном болевом синдроме, не поддающемся лечению НПВС; при тяжелом течении диффузных заболеваний соединительной ткани(системная красная волчанка, ревматоидный артрит, полимиозит), осложненных острым перикардитом; при аллергическом лекарственном перикардите; при аутоиммунных острых перикардитах. Суточные дозы и длительность приема глюкокортикои-
дов |
подбираются в зависимости |
от этиологии |
и |
характера перикардита |
и основного заболевания. При интенсивном болевом синдроме глюкокортикои- |
||||
ды |
назначают в суточной дозе40-60 мг |
в течение 5-7 |
дней |
с последующим |
снижением дозы и отменой препарата. При вирусном (идиопатическом) перикардите рекомендуют воздерживаться от применения глюкокортикоидов.
Антибиотики при фибринозном перикардите назначают только в тех случаях, когда воспаление сердечной сорочки возникает на фоне явной бактериальной инфекции - сепсиса, ИЭ, пневмонии, наличия гнойного очага. В зависимости от установленного или предполагаемого возбудителя этих патологических процессов назначают антибиотики пенициллинового ряда(оксациллин, ампициллин, аугментин), цефалоспорины, современные макролиды (сумамед), фторхинолоновые производные (ципрофлоксацин, офлоксацин).
При туберкулезном перикардите назначают комбинированную противотуберкулезную терапию, изониазид, рифампицин, пиразинамид и другие в сочетании с глюкокортикоидами. В этих случаях специфическое лечение назначается и проводится под контролем фтизиатра. В остальных случаях от применения антибиотиков следует воздержаться в связи с возможными побочными, в том числе аллергическими, реакциями, способными только осложнить течение перикардита.
ОСТРЫЙ ЭКССУДАТИВНЫЙ ПЕРИКАРДИТ
199
Тактика лечения острых выпотных перикардитов без сдавления сердца аналогична тактике лечения сухих перикардитов. Требуется строгий и регулярный контроль за гемодинамическими показателями(АД, ЦВД, ЧСС, УИ, СИ), объемом экссудата. Лечение включает назначение постельного режима и НПВС. Антибиотики используют при экссудативных перикардитах, развившихся на фоне бактериальной инфекции или при гнойных перикардитах. Возможно также назначение глюкокортикоидов, в большинстве случаев способствующих более быстрому рассасыванию выпота, особенно в случаях аллергических, аутоиммунных перикардитов и перикардитов, развившихся на фоне диффузных заболеваний соединительной ткани.
При установленном или предполагаемом гнойном перикардите, помимо парентерального введения антибиотиков, показана пункция перикарда, максимальное удаление гнойного экссудата, промывание полости перикарда раствором фурациллина или антибиотиков и повторное введение антибиотиков через катетер. Пункция перикарда показана при затягивающемся рассасывании экссудата (более 2 недель лечения), необходимости уточнения его природы и характера. В этих случаях результаты пункции помогают выбрать более адекватную тактику ведения больных.
ТАМПОНАДА СЕРДЦА
Тампонада сердца, развившаяся в результате выпотного перикардита, требует проведения неотложного перикардиоцентеза. Предварительно для стабилизации гемодинамики внутривенно капельно вводят300-500 мл плазмы, коллоидных растворов или 0,9% раствора натрия хлорида, а также инотропные средства (дигоксин, добутамин). Это позволяет восстановить уровень системного АД и ударный объем и подготовить больного к проведению перикардиоцентеза.
При наличии признаков дегидратации или гиповолемии состояние больных можно временно улучшить с помощью в/в введения жидкостей. Даже при идиопатических выпотах в полость перикарда применение постоянного катетерного дренажа (на протяжении 3±2 сут) по сравнению с отсутствием такого вмешательства снижало частоту дальнейшего возникновения рецидивов(6 и 23%, соответственно).
При устойчивых к лечению опухолевых процессах следует выполнять внутриперикардиальные вмешательства, чрескожную баллонную перикардиотомию или перикардэктомию. Хирургическое лечение рекомендуются при очень больших хронических выпотах, когда повторные процедуры перикардиоцентеза и внутриперикардиальная терапия оказываются неэффективными.
При тампонаде сердца перикардиоцентез применяется для спасения жизни больного (уровень доказательности В, класс I). Его выполнение показано
200
также для удаления выпота большого объема (размер эхонегативного пространства > 20 мм), выявляемого с помощью ЭхоКГ во время диастолы. При меньших объемах выпота перикардиоцентез может выполняться с диагностическими целями: для анализа перикардиальной жидкости и тканей, перикардиоскопии и биопсии эпикарда или перикарда(уровень доказательности В, класс IIа). Основным противопоказанием к проведению перикардиоцентеза считается расслоение аорты. К относительным противопоказаниям относятся некорригированная коагулопатия, применение антикоагулянтов, тромбоцитопения (< 50 000/мкл), наличие некоторых видов выпота (очень небольшого по объему, расположенного сзади или многокамерного). При травматическом гемоперикарде и гнойном перикардите эффективнее хирургический дренаж.
Перикардиоцентез под контролем рентгеноскопии выполняется в отделении катетеризации сердца с постоянной регистрацией ЭКГ. Прямая регистрация ЭКГ с использованием в качестве электрода пункционной иглы недостаточно безопасна. Для исключения констрикции перикарда одновременно с перикардиоцентезом может выполняться катетеризация правых отделов сердца. Для предотвращения острого расширения правого желудочка сердца целесообразно проводить ступенчатое удаление жидкости из полости перикарда (< 1 л за один сеанс).
Чаще применяется подгрудинный доступ. При этом длинная игла с мандреном (Tuohy или тонкостенная игла 18-го размера) направляется к левому плечу под углом 30° к поверхности кожи. Если геморрагическая жидкость свободно поступает в шприц, то можно под рентгеноскопическим контролем ввести несколько миллилитров контрастного вещества. Затем вводится мягкий проводник с J-образным концом, который после расширения заменяется на гибкий катетер с большим числом отверстий. До введения дилататора и дренирующего катетера необходимо проверить позицию проводника по крайней мере в2-х ангиографических проекциях.
Перикардиоцентез под контролем ЭхоКГ технически более прост и может выполняться у постели больного. С помощью ЭхоКГ определяется кратчайший путь, по которому можно достичь полости перикарда при межреберном доступе (обычно в шестом или седьмом межреберном промежутке по передней подмышечной линии). Длительное дренирование полости перикарда осуществляется до тех пор, пока объем выпота, удаляемого с помощью периодической аспирации (каждые 4-6 ч), не достигнет 25 мл в сутки. Эффективность удаления выпота при использовании этого доступа составляет93% при выпоте большого объема (≥10 мм) и передней локализации, но лишь 58% при выпоте небольшого объема и задней локализации.
Использование рентгеноскопического и гемодинамического контроля по сравнению с экстренной пункцией полости перикарда без визуального контроля повышает эффективность перикардиоцентеза с73,3 до 93%. При небольшом
201
выпоте (200-300 мл) использование тангенциального подхода в боковой проекции статистически значимо повышает эффективность перикардиоцентеза, проводимого под рентгеноскопическим контролем(с 84,9 до 92,6% и с 76,7 до 89,3%, соответственно). При многокамерном перикардиальном выпоте эффективность перикардиоцентеза, выполняемого под контролем ЭхоКГ, составляет 96%. При тампонаде сердца, обусловленной перфорацией его стенки, экстренный перикардиоцентез под контролем ЭхоКГ уменьшает выраженность тампонады у 99% больных, а у 82% больных имеет выраженный лечебный эффект.
К тяжелым осложнениям перикардиоцентеза относятся разрыв или перфорация миокарда, коронарных артерий. Могут наблюдаться воздушная эмболия, пневмоторакс, аритмии, прокол брюшины или органов брюшной полости. Редко возникают фистулы внутренней грудной артерии, острый отек легких, гнойный перикардит. Безопасность проведения перикардиоцентеза увеличивается при использовании ЭхоКГ, рентгеноскопического контроля. Частота возникновения тяжелых осложнений перикардиоцентеза под контролем ЭхоКГ не превышает 1,3-1,6%. При проведении чрескожного перикардиоцентеза под контролем рентгеноскопии частота развития инфекций составляет0,3%, тяжелых вагусных реакций - 0,3%, пневмоторакса - 0,6%, тяжелых аритмий - 0,6%, перфорации сердца - 0,9%, артериальных кровотечений - 1,1%.
КОНСТРИКТИВНЫЙ ПЕРИКАРДИТ
Единственным радикальным способом лечения констриктивного перикардита является субтотальная перикардэктомиярезекция перикарда. Сердце освобождается от сдавливающей капсулы, вначале в области левого, а затем - правого желудочка. Обратная последовательность приводит к развитию отека легких. Во время подготовки к операции назначают диуретики, ограничивают соль, обеспечивают соблюдение постельного режима. С осторожностью назначают сердечные гликозиды, которые уменьшают риск СН после проведения операции, следствием которой является значительное и внезапное увеличение преднагрузки на правый и левый желудочки. В большинстве случаев прогноз сухого (фибринозного) перикардита вполне благоприятный. На фоне адекватно назначенной терапии происходит быстрое уменьшение признаков воспаления.
У части больных перикардит характеризуется затяжным или рецидивирующим течением.
Примерно в 1/4 случаев возможна трансформация сухого (фибринозного) перикардита в выпотной (экссудативный) перикардит, очень редко – в констриктивный. При остром экссудативном перикардите в большинстве случаев выздоровление наступает через2-6 недель. Тампонада сердца развивается примерно у 15% больных с острым перикардитом, а исход в констриктивный перикардит наблюдается у 10% больных. Еще в 10-20% случаев происходит рецидивирование перикардита.
202
Прогноз определяется характером, тяжестью и адекватностью терапии основного заболевания, осложнившегося перикардитом. Отдаленный прогноз констриктивного перикардита зависит от эффективности оперативного вмешательства (перикардэктомии). В большинстве случаев успешно проведенная операция обеспечивает высокую выживаемость и качество жизни больных. При отсутствии оперативного лечения прогноз неблагоприятный.
ХРОНИЧЕСКИЙ РЕЦИДИВИРУЮЩИЙ ПЕРИКАРДИТ
Симптоматическое лечение состоит в ограничении физических нагрузок и применении вмешательств, рекомендуемых при остром перикардите. У пожилых больных следует избегать применения индометацина, снижающего коронарный кровоток. Применение колхицина для профилактики рецидивов эффективно в тех случаях, когда использование НПВС и кортикостероидных препаратов (КСП) не предотвращает их развитие. На фоне терапии колхицином частота возникновения новых рецидивов составляет14%. При длительном наблюдении у 61% больных не отмечено возникновения рецидива.
Рекомендуемая начальная доза колхицина составляет 2 мг/сутки, через 1- 2 дня ее следует снизить до1 мг/сутки (уровень доказательности В, класс I). Применение КСП показано лишь при плохом общем состоянии или при частых рецидивах (уровень доказательности С, класс IIа). Наиболее распространенные ошибки при проведении терапии КСПприменение слишком низких доз или чрезмерно быстрые темпы снижения дозы. Рекомендуемая схема терапии заключается в использовании преднизолона по1-1,5 мг/кг/сутки в течение 1 месяца.
При недостаточной эффективности терапии можно назначить азатиоприн (по 75-100 мг/сутки) или циклофосфамид. Снижение дозы КСП следует проводить на протяжении 3 месяцев. Если симптомы перикардита появляются снова, необходимо вернуться к последней дозе, на фоне которой удавалось добиться подавления клинических проявлений, продолжать ее применение в течение2-3 недель. После этого можно предпринимать повторные попытки снижения дозы КСП. Незадолго до отмены КСП к терапии следует добавить противовоспалительные препараты - колхицин или НПВС.
Возобновленная терапия должна продолжаться не менее3 месяцев. Проведение перикардэктомии показано только при частых рецидивах с тяжелыми клиническими проявлениями, устойчивыми к медикаментозной терапии(уровень доказательности В, класс IIа). Перед выполнением перикардэктомии больной не должен принимать КСП в течение нескольких недель. Рецидивы перикардита могут наблюдаться и после выполнения перикардэктомии. Это обусловлено неполным иссечением перикарда.
3.10. ТЕЧЕНИЕ И ПРОГНОЗ
203
Течение и прогноз зависят от характера основного заболевания, количества экссудата в полости перикарда, интенсивности его накопления и скорости рассасывания. Часто экссудативный перикардит может не проявиться выраженной симптоматикой при медленном накоплении экссудата и сравнительно небольшом его количестве, маскируется клиническими проявлениями основного заболевания. В этом случае прогноз определяется основным заболеванием. Туберкулезный экссудативный перикардит может продолжаться долго, принимать хроническое течение с периодическими обострениями.
Исходом острого экссудативного перикардита является образование спаек между листками перикарда, развитие картины хронического констриктивно-
го перикардита. Прогноз заболевания значительно ухудшает развитие -там понады сердца. Острая тампонада сердца может быстро привести к летальному исходу. При медленном развитии тампонады сердца прогноз лучше, если лечебные мероприятия проводятся правильно и своевременно. Доброкачественный острый экссудативный перикардит вирусного генеза у большинства больных заканчивается выздоровлением. Вместе с тем могут остаться небольшие спайки перикарда, не сдавливающие и не нарушающие гемодинамику сердца. Течение хронического констриктивного перикардита без своевременного -хи рургического лечения быстро прогрессирует. Состояние постепенно ухудшается, нарастают одышка, цианоз лица и шеи, появляются гепатомегалия, отеки, асцит. Срок жизни без хирургического лечения колеблется от 5 до 10 лет. Своевременное хирургическое лечение больных значительно улучшает прогноз и удлиняет продолжительность жизни пациентов с этой патологией.
204
Глава IV ДИЛАТАЦИОННАЯ КАРДИОМИОПАТИЯ
Термин “кардиомиопатии” (КМП) предложен W. Brigden в 1957 г. для обозначения первичных поражений миокарда неизвестной этиологии, вызывающих нарушение функции сердца и не являющихся следствием заболеваний коронарных артерий, клапанного аппарата, перикарда, системной или легочной гипертензии, поражения проводящей системы сердца. Основным критерием отграничения КМП от других поражений миокарда считался признак“неизвестности” происхождения этих заболеваний.
Благодаря внедрению современных методов инвазивной и неинвазивной диагностики, удалось установить генез некоторых вариантов КМП. Причины большинства случаев РКМП - эндомиокардиальный фиброз, болезнь Леффлера, болезнь Фабри, амилоидоз сердца. В генезе ДКМП доказана роль вирусной инфекции, аутоиммунных процессов, наследственности и других факторов. По-
этому обозначение J. Goodwin кардиомиопатий как |
заболеваний неизвестной |
||||
этиологии |
в значительной |
мере |
потеряло |
свой первоначальный. |
смысл |
В половине |
случаев причину |
КМП |
установить |
не удается(идиопатические |
|
формы КМП). При многих заболеваниях внутренних органов инфекционной, обменно-метаболической, токсической и другой природы происходит закономерное специфическое поражение миокарда с нарушением его функций, которое иногда приобретает некоторые черты описанных выше КМП.
Дилатационная кардиомиопатия (ДКМП) - это первичное поражение миокарда, характеризующееся выраженной дилатацией полостей и нарушением систолической функции желудочков. Термин ДКМП применим только к тем случаям поражения сердца, при которых значительная дилатация полостей не является следствием нарушения коронарного кровообращения (ИБС), врожденных аномалий развития, клапанных пороков сердца, системной и легочной артериальной гипертензии и заболеваний перикарда. Распространенность ДКМП неизвестна, поскольку до сих пор отсутствуют четкие критерии ее диагностики, что затрудняет проведение эпидемиологических исследований. Заболеваемость по данным разных авторов колеблется от5 до 10 человек на 100 тысяч населения в год. ДКМП в 2–3 раза чаще встречается у мужчин, особенно в возрасте
30–50 лет.
Ежегодная встречаемость ДКМП сосатвляет 5–8 случаев на 100000 населения. Однако поскольку у части больных нет клинических проявлений, распространенность этого заболевания, вероятно, выше. В США встречаемость ДКМП составляет 36 случаев на 100000 населения, это заболевание приводит к летальному исходу 10000 человек в год. Частота ДКМП среди лиц негроидной расы и мужчин в2,5 раза выше, чем среди лиц европеоидной расы и женщин.
205
Прогноз заболевания у лиц негроидной расы также менее благоприятен: из-за более позднего клинического манифестирования заболевания выживаемость более низка.
Больные с ДКМП составляют от 26 до 60% всех больных с кардиомиопатиями. Несмотря на то, что ДКМП считается «диагнозом исключения», имеются сообщения о связи ДКМП с гипертенз, приеймом агонистов b- адренергических рецепторов или умеренным потреблением алкоголя. Поскольку дилатация и дисфункция желудочков могут возникать вследствие множества приобретенных или наследственных нарушений, большое прогностическое значение имеет дифференциация идиопатической формы заболевания от вторичных и потенциально обратимых форм поражения миокарда.
4.1. ЭТИОЛОГИЯ
В последнее десятилетие в большинстве случаев этиологию ДКМП установить не удается (идиопатическая форма ДКМП). Примерно у 20% больных заболевание ассоциируется с перенесенным ранее инфекционным миокардитом. Считают, что воздействие на миофибриллы персистирующих в организме инфекционных агентов (в первую очередь энтеровирусов), в том числе включение вирусной РНК в генетический аппарат кардиомиоцитов или влияние“запущенного” вирусами аутоиммунного процесса, ведет к повреждению митохондрий и нарушению энергетического метаболизма клеток. При использовании полимеразной цепной реакции(ПЦР) у части больных удается выявить присутствие вирусов Коксаки В, вируса гепатита С, герпеса, цитомегаловируса.
У части обнаруживаются высокие титры кардиоспецифических аутоантител к миозину тяжелых цепей, актину, тропомиозину, митохондриальной мембране кардиомиоцитов, увеличение цитокинов в крови. Это подчеркивает роль аутоиммунных нарушений. Больные с аутоиммунным дефицитом в большей степени подвержены повреждающему воздействию вирусов и развитию ДКМП.
В происхождении ДКМП большое значение имеет также генетическая предрасположенность к возникновению заболевания. Семейные ДКМП встречаются примерно в случаев заболевания. Для них характерно аутосомнодоминантное наследование. У части больных ДКМП обнаруживаются также гаплотипы НLА В27 и НLА DR4. Имеются данные о неблагоприятном воздействии алкоголя на миокард: нарушение синтеза сократительных белков кардиомиоцитов, повреждение митохондрий, нарушение энергетического метаболизма клеток, критическое снижение сократительной способности миокарда, расширению полостей сердца и формированию ДКМП.
В генезе ДКМП имеет значение взаимодействие нескольких факторов: генетической предрасположенности к возникновению заболевания; воздействия экзогенных факторов (вирусная инфекция, алкоголь) и аутоиммунных нарушений. Если на начальных стадиях развития ДКМП в ряде случаев удается под-
206
твердить вторичную природу поражения сердца (наличие вирусной инфекции), то на поздних стадиях клиническая картина уже мало зависит от возможных пусковых механизмов болезни. На практике в большинстве случаев конкретные
причины остаются невыясненными и ДКМП трактуется как идиопатическая форма заболевания, удовлетворяющая традиционным критериям КМП по J. Goodwin.
4.2. ПАТОГЕНЕЗ
В результате воздействия перечисленных выше и некоторых других снижение энергетического метаболизма клеток и уменьшение количества - нор мально функционирующих миофибрилл. Это ведет к прогрессирующему уменьшению сократительной способности миокарда и насосной функции сердца. В результате снижения инотропной функции миокарда происходит дилатация полостей сердца, которая, согласно механизму Старлинга, в течение некоторого времени поддерживает УО и ФВ на достаточном уровне. Одновременно развивающаяся тахикардия (активация САС) также способствует сохранению сердечного выброса (МО, СИ). Однако такая компенсация весьма невыгодна с энергетической точки зрения, поскольку согласно закону Лапласа, для созда-
ния адекватного давления в полости желудочка дилатированная стенка ЛЖ должна развивать значительно большее внутримиокардиальное напряжение.
Следствиями такого прогрессирующего увеличения постнагрузки являются: развитие компенсаторной гипертрофии миокарда желудочков, которая способствует некоторому снижению внутримиокардиального напряжения; увеличение потребности миокарда в кислороде, которое со временем ведет к развитию относительной коронарной недостаточности и ишемии миокарда; дальнейшее повреждение кардиомиоцитов и еще большее снижение сократимости; развитие диффузного и очагового кардиофиброза.
В результате происходит снижение насосной функции сердца, повышается КДД в желудочках и развивается выраженная миогенная дилатация полостей сердца. Эти явления усугубляются развитием относительной недостаточности митрального и трехстворчатого клапанов, что способствует еще большей дилатации предсердий и желудочков. Формируется и быстро прогрессирует ХСН с преимущественным нарушением систолической функции желудочков, застоем крови в малом и большом кругах кровообращения, падением сердечного выброса и нарушением перфузии периферических органов и тканей.
Значительное увеличение массы сердца за счет гипертрофии миокарда обычно не сопровождается заметным утолщением стенки желудочков, поскольку при ДКМП всегда преобладает выраженная дилатация камер сердца, которая как бы нивелирует увеличение мышечной массы. Важное значение в ремоделировании сердечной мышцы и развитии сердечной декомпенсации
207

имеет чрезмерная активация нейрогормональных систем организма, в том числе САС, РААС, АДГ, тканевых РАС и эндотелиальных факторов.
В результате активации этих систем происходит задержкаNа+ и воды в организме, что усугубляет застойные явления в малом и большом кругах кровообращения. Повышенное содержание катехоламинов, ангиотензина II, цитокинов, фактора роста опухолей, тромбоксана приводит к еще большему повреждению миокарда, периферической вазоконстрикции, а также к значительным нарушениям свертывающей и фибринолитической систем крови.
4.3. КЛАССИФИКАЦИЯ
По классификации J. Goodwin (1989) различают 3 группы КПМ: 1. Дилатационная КМП (ДКМП) характеризуется значительной дилатацией камер сердца, систоло-диастолической дисфункцией миокарда и отсутствием выраженной гипертрофии сердечной мышцы. 2. Гипертрофическая КМП (ГКМП) отличается значительной, чаще асимметричной, гипертрофией миокарда левого и/или правого желудочков, отчетливым преобладанием диастолической дисфункции миокарда и отсутствием дилатации полостей сердца. 3. Рестриктивная КМП (РКМП) характеризуется нарушением диастолического наполнения ЛЖ и/или ПЖ, уменьшением их объема, нормальной или почти нормальной систолической функцией.
В 1995 г. экспертами ВОЗ и Международного общества кардиологов рекомендовано использовать термин “кардиомиопатия” для всех случаев поражения миокарда, ассоциированных с нарушением его функции. Согласно этой классификации ВОЗ выделяют 6 групп КМП: ДКМП; ГКМП; РКМП; аритмогенная дисплазия ПЖ; специфические КМП; неклассифицируемые КМП (таблица 37).
Таблица 37. Классификация кардиомиопатий (ВОЗ, 1995)
Груп- |
Варианты КМП |
Примечание |
|
пы |
|
|
|
1 |
Дилатационная |
КМП |
В 80% случаев - идиопатическая |
2 |
Гипертрофическая КМП |
Идиопатическая |
|
3 |
Рестриктивная |
|
В большинстве случаев этиология |
|
|
|
известна |
4 |
Аритмогенная |
дисплазия ПЖ |
Этиология неизвестна |
208
5 |
Специфические КМП **: 1. Ише- |
Поражения миокарда известной |
|
|||
|
мическая * 2. Гипертензивная * 3. |
этиологии |
|
|||
|
Клапанные * 4. Воспалительные * |
|
|
|||
|
5.Дисметаболические |
(сахарный |
|
|
||
|
диабет, гипертиреоз, гипотиреоз, |
|
|
|||
|
гемохроматоз, |
гиповитаминозы, |
|
|
||
|
амилоидоз, болезни “накопле- |
|
|
|||
|
ния”) 6.Токсические и аллергиче- |
|
|
|||
|
ские (алкогольная, радиационная, |
|
|
|||
|
лекарственная) |
.Нейромышечные |
|
|
||
|
нарушения (мышечная |
дистро- |
|
|
||
|
фия, миотоническая |
дистрофия, |
|
|
||
|
атаксия |
|
|
) |
Фридрейха |
|
|
8.Генерализованные |
|
системные |
|
|
|
|
(болезни соединительной ткани, |
|
|
|||
|
инфильтрации, гранулематозные |
|
|
|||
|
заболевания) |
|
|
|
|
|
6 |
Неклассифицируемые |
КМП |
Имеются черты различных видов |
|
||
|
|
|
|
|
КМП. Этиология неизвестна. |
|
Примечание: * - термины, которые должны быть заменены на традиционные: ИБС, АГ, пороки сердца, миокардит; ** - “специфические (вторичные) поражения миокарда”.
Приведенная классификация несовершенна. Во-первых, термин “кардиомиопатия” предлагается использовать для обозначения неограниченного количества заболеваний сердца известной и неизвестной этиологии, для которых характерно поражение миокарда, ассоциированное с нарушением его функции. Это приводит к неоправданно широкому употреблению понятия “кардиомиопатия” и полной утрате его нозологической самостоятельности. Во-вторых, вызывает большие сомнения правомочность включения в группу“специфических КМП” так называемых “ишемической”, “гипертензивной”, “клапанной” кардиомиопатий, которые на самом деле представляют собой лишь последствия известных заболеваний сердечно-сосудистой системы (ИБС, АГ, пороков сердца), осложненных сердечной недостаточностью и/или дисфункцией желудочков.
В рекомендациях ВОЗ упоминается, что к этим вариантам специфических КМП отнесены те случаи заболевания, при которых выраженность нарушений функции сердца не соответствует степени нарушений коронарного кровотока, клапанных поражений, уровню АД. На практике решить вопрос о таком соответствии или несоответствии в большинстве случаев довольно сложно.
4.4. КЛИНИЧЕСКАЯ КАРТИНА
209
Делатационная кардиомиопатия манифестирует чаще в возрасте20-50 лет, однако встречается у детей и пожилых людей. Наиболее частым клиническим проявлением является СН (75-85%). При этом в момент установления диагноза у 90% пациентов определяется уже III–IV ФК ХСН по NYHA. Доминирует симптоматика левожелудочковой СН– снижение переносимости физической нагрузки, прогрессирующая одышка, вплоть до ортопноэ и сердечной астмы. Основные жалобы пациентов обычно на одышку при нагрузке(86%), сердцебиение (30%), периферические отеки (29%). Бессимптомная кардиомегалия выявляется у 4–13% больных. С прогрессированием заболевания симптоматика СН появляется у 95% больных.
Современная клиническая картина ДКМП проявляется тремя основными синдромами: 1. Систолической ХСН (левожелудочковой или бивентрикулярной) с признаками застоя крови в малом и большом кругах кровообращения. 2. Частым возникновением нарушений ритма и проводимости(желудочковые аритмии, фибрилляция предсердий, АВ-блокады и блокады ножек пучка Гиса). 3. Тромбоэмболическими осложнениями (ТЭЛА и эмболия в артерии большого круга кровообращения). Клинические проявления ДКМП и результаты инстру- ментально-лабораторных исследований неспецифичны, что затрудняет дифференциальный диагноз. Поэтому диагноз ДКМП ставится методом исключения других заболеваний сердца с систолической дисфункцией желудочков(ИБС, АГ, миокардит, легочное сердце.
Жалобы
Заболевание длительное время может протекать бессимптомно, несмотря на наличие объективных(эхокардиографических) признаков дилатации желудочков и нарушения их функции. Обычно первые клинические проявления болезни связаны с сердечной декомпенсацией, застоем крови в малом, а затем
ив большом кругах кровообращения и снижением сердечного выброса. Больные жалуются на одышку при физической нагрузке и в покое, усиливающуюся в горизонтальном положении больного (ортопноэ). В далеко зашедших случаях возникают приступы удушья, чаще развивающегося по ночам (сердечная астма
иотек легких).
Характерна быстрая утомляемость, мышечная слабость, тяжесть в ногах при выполнении физических нагрузок. Признаки правожелудочковой недоста-
точности |
(отеки ног, тяжесть в |
правом |
подреберье, увеличение |
живота |
в объеме, |
диспептические явления) |
появляются |
позже. Примерно у |
полови- |
ны больных развиваются разнообразные нарушения ритма и проводимости, часть которых вызывает у больных ДКМП неприятные ощущения(сердцебиения, перебои в работе сердца, приступы пароксизмальной тахикардии и мерцательной аритмии). Наиболее тяжелыми осложнениями являются тромбозы и тромбоэмболии, развивающиеся у 20% больных ДКМП. Наиболее часто эти осложнения возникают у больных с фибрилляцией предсердий. Иногда
210
больные ДКМП отмечают боли в области сердца, которые в большинстве случаев отличаются от типичных приступов стенокардии. Боли часто имеют атипичную локализацию и не связаны с физической нагрузкой.
Физикальное исследование
Физикальные данные, получаемые при обследовании больных ДКМП, неспецифичны. При общем осмотре выявляются признаки :СНакроцианоз, отеки ног, положение ортопноэ, увеличение живота в объеме, набухание шейных вен, иногда положительный венный пульс. При исследовании легких в нижних отделах могут выслушиваться влажные мелкопузырчатые хрипы. Отмечается увеличение печени, появляются признаки сердечной кахексии.
Осмотр, пальпация, перкуссия сердца
|
Верхушечный толчок усилен, разлитой и смещен влево и вниз. Чаще все- |
|
|||||||
го |
можно |
выявить |
также |
усиленный |
и |
разлитой |
сердечный |
то |
|
и |
эпигастральную |
пульсацию, что |
указывает |
на |
наличие |
гипертрофии |
|
||
и дилатации ПЖ. Обычно выявляется смещение влево левой границы относительной тупости сердца и вправо - правой границы. Дилатация ЛП сопровождается смещением вверх верхней границы сердца и сглаживанием “талии” сердца. Абсолютная тупость сердца обычно расширена за счет дилатации ПЖ.
Аускультация сердца
Превый тон на верхушке ослаблен. При развитии легочной гипертензии определяется акцент и расщеплениеII тона. Нередко на верхушке выслушивается протодиастолический ритм галопа(за счет появления III патологического тона), что связано с выраженной объемной перегрузкой желудочков. Характерны систолические шумы на верхушке и в точке выслушивания трехстворчатого клапана, которые указывают на формирование относительной недостаточности митрального и трикуспидального клапанов. При возникновении фибрилляции предсердий или экстрасистолии тоны сердца аритмичные. Специфических изменений артериального пульса нет.
При значительном снижении сердечного выброса отмечается снижение систолического и пульсового АД, а в тяжелых случаях - уменьшение наполнения и напряжения пульса. При возникновении фибрилляции предсердий пульс аритмичный. Тахисистолическая форма мерцательной аритмии сопровождается дефицитом пульса. Внезапная смерть при ДКМП может наступить в результате фибрилляции, асистолии или тромбоэмболии в легочный ствол или мозговые
сосуды. К числу частых осложнений относятся также тромбоэмболии в легочную артерию и артерии большого круга кровообращения(мозговые, почечные, мезентериальные, артерии верхних и нижних конечностей).
4.5. ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
211
Электрокардиография
Электрокардиографическое исследование не позволяет выявить специфические особенности электрического поля сердца, характерные для ДКМП. На ЭКГ обычно определяются: признаки гипертрофии ЛЖ и, ЛПиногда в сочетании с гипертрофией ПЖ. Особенно характерна депрессия сегмента RS– Т в левых грудных отведениях(V5 и V6) и отведениях I и аVL; признаки блокады левой ножки пучка Гиса(частая находка); фибрилляция предсердий и/или другие нарушения ритма сердца; удлинение интервала Q–Т. В ряде случаев на
ЭКГ можно выявить признаки крупноочагового или трансмурального рубца миокарда в виде патологических зубцовQ и комплекса QS. Эти изменения отражают характерное для ДКМП развитие очагового фиброза миокарда ЛЖ.
Эхокардиография
ЭхоКГ является наиболее информативным неинвазивным методом исследования больных ДКМП. Во многих случаях эхокардиографическое исследование позволяет впервые выдвинуть диагностическую концепцию ДКМП, оценить степень нарушений систолической и диастолической функций желудочков, а также доказать отсутствие клапанных поражений, заболеваний перикарда. Наиболее характерными эхокардиографическими признаками ДКМП являются значительная дилатация ЛЖ при нормальной или уменьшенной толщине его стенок и снижение ФВ(ниже 30-20%). Часто отмечается расширение других камер сердца (ПЖ, ЛП).
Развиваются тотальная гипокинезия стенок ЛЖ, значительное снижение скорости кровотока в восходящем отделе аорты и выносящем тракте ЛЖ и в легочной артерии(допплеровский режим). Нередко визуализируются внутрисердечные пристеночные тромбы. В некоторых случаях при ДКМП можно обнаружить региональные нарушения сократимости ЛЖ, аневризму верхушки ЛЖ. Это затрудняет дифференциальную диагностику этого заболевания с ИБС. Исследование в двухмерном и допплеровском режимах позволяет выявить признаки относительной недостаточности митрального и трехстворчатого клапанов без деформации их створок.
Рентгенография
Рентгенологическое исследование позволяет визуализировать следующие изменения: признаки кардиомегалии; сглаженность контуров левых отделов сердца; шаровидную форму сердца за счет дилатации всех полостей(в тяжелых случаях); признаки венозной и артериальной легочной гипертензи и расширение корней легких.
Коронароангиография и вентрикулография
212
Эти инвазивные методы исследования используются в тех случаях, когда возникает необходимость проведения дифференциальной диагностики ДКМП и ИБС при решении вопроса о хирургическом лечении. У больных ДКМП отсутствует гемодинамически значимое сужение КА, определяются повышение показателей КДО и резкое снижение ФВ. Иногда можно выявить нарушения локальной сократимости миокарда ЛЖ.
Эндомиокардиальная биопсия
Проводится в специализированных медицинских центрах. Метод позволяет оценить степень разрушения мышечных филаментов в биоптате, что имеет прогностическое значение.
4.6. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Диагностика ДКМП начинается после выявления дилатации ЛЖ сердца с низкой систолической функцией у пациента, который обращается с жалобами на одышку, отеки и слабость. Данные анамнеза, аускультативная картина, рентгенологическое исследование и эхокардиограмма (ЭхоКГ) чаще всего сразу позволяют исключить определенный круг причин дилатации и СН (аневризму ЛЖ сердца, АГ, злоупотребление алкоголем, приобретенные и врожденные пороки
сердца). Сбор семейного анамнеза помогает в диагностике наследственных кардиомиопатий, однако при бессимптомных нарушениях выявить больных родственников возможно только с помощью ЭхоКГ.
Электрокардиограмма может оставаться нормальной или отражать лишь неспецифические нарушения реполяризации. Нарушения проводимости встречаются почти у80% больных и включают атрио-вентрикулярную блокадуI степени, блокаду левой ножки пучка Гиса, блокаду передней левой ветви и неспецифические нарушения внутрижелудочковой проводимости. Блокада правой ножки пучка Гиса встречается реже.
Нарушения проводимости чаще наблюдаются у больных с длительно текущим заболеванием и свидетельствуют о нарастании интерстициального фиброза и гипертрофии кардиомиоцитов. Часто встречаются также признаки гипертрофии ЛЖ, комплексы типа QS в отведениях, отражающих потенциал передней стенки, и отсутствие нарастания амплитуды зубцаR в грудных отведениях. Мерцание предсердий, плохо переносимое больными, развивается почти у 20% пациентов, однако это не является свидетельством плохого прогноза. Наиболее широко используемой неинвазивной методикой является ЭхоКГ. Она позволяет выявить дилатацию ЛЖ, оценить толщину его стенок и их сократимость.
Нарушение сократимости является обязательным симптомом ДКМП, обычно диагноз устанавливается при снижении ФИ ниже45%. Хотя обычным при ДКМП является глобальное нарушение сократимости, почти у 60% боль-
213
ных выявляются сегментарные дисфункции ЛЖ. Более благоприятный прогноз имеется у больных с более выраженным сегментарным, чем тотальным поражением. Дилатация предсердий также встречается часто, однако имеет меньшее значение, чем дилатация желудочков. Внутриполостные тромбы чаще всего выявляются в верхушке ЛЖ. Хотя ДКМП в основном является диффузным процессом, некоторые авторы наблюдали10-15% больных с изолированной дисфункцией ЛЖ без вовлечения правого. В такой ситуации необходимо в первую очередь исключить коронарный генез дилатации. Допплеровское исследование позволяет выявить умеренную митральную или трикуспидальную регургитации, не слышные при аускультации.
Сцинтиграфия миокарда с 99mТс позволяет количественно оценить систолическую и диастолическую функции ЛЖ и используется в ситуациях, когда проведение ЭхоКГ невозможно (плохое ультразвуковое окно). Нет необходимости проводить катетеризацию полостей сердца всем пациентам, тем более нет необходимости в проведении нескольких последовательных исследований.
Катетеризация правых отделов используется для подбора терапии у больных с тяжелым течением заболевания, но исходная оценка гемодинамики перед началом лечения показана редко.
Низкая диагностическая ценность эндомиокардиальной биопсии делает необходимым переосмысление значения этой процедуры. Проведение эндомиокардиальной биопсии необходимо при наличии дисфункции миокарда и системного заболевания, поражающего миокард и поддающегося специфическому лечению (саркоидоз, эозинофилия). Ценность этого метода может возрасти, когда будут внедрены новые технологии диагностики ДКМП на субклеточном и молекулярном уровнях.
Чаще всего сложности возникают при исключении ИБС и миокардита, как причин дилатации ЛЖ. Данные анамнеза и клиническая картина дилатационной кардиомиопатии зачастую имеют сходство со стенокардией, ЭКГ изменения (наличие патологических зубцовQ) не позволяют исключить постинфарктные изменения. Поэтому в сомнительных случаях больным с СН и дилатацией ЛЖ сердца показана коронарография, поскольку реваскуляризация при наличии стенозов коронарных артерий может привести к восстановлению систолической функции.
Недавно перенесенное вирусное заболевание, особенно сопровождавшееся миалгиями или перикардитом, позволяет предположить главенствующую роль миокардита. Однако дифференциальный диагноз дилатационной кардиомиопатии и хронического рецидивирующего миокардита(воспалительной кардиомиопатии) не всегда прост. Более редкой причиной дилатации ЛЖ и снижения его систолической функции является длительно существующая аритмия с частым ритмом сокращения желудочков (кардиомиопатия, индуцированная тахикардией). Дифференциально-диагностическим критерием является восста-
214
новление систолической функции ЛЖ и полная обратимость его дилатации после восстановления синусового ритма или контроля ЧСС.
4.7. ЛЕЧЕНИЕ
Лечение больных ДКМП является в настоящее время трудной задачей. Поскольку причину заболевания установить не удается, патогенетическая терапия больных должна быть направлена на коррекцию; лечениеХСН и профилактику аритмий; лечение и профилактику тромбоэмболических -ос ложнений. Больные ДКМП рефрактерны к лечению инотропными средствами, которые не приводят к уменьшению клинических проявлений ХСН, способствуют возникновению сердечных аритмий.
Консервативное лечение
Лечение ХСН у больных ДКМП основано на определенных принципах. Ограничение физических нагрузок, потребления поваренной соли, особенно при наличии отечного синдрома. Ингибиторы АПФ являются средством первого выбора в лечении больных ДКМП. Назначение этих препаратов (при отсутствии противопоказаний) целесообразно на всех стадиях развития болезни, даже при отсутствии выраженных клинических проявлений ХСН. Ингибиторы АПФ способны предупреждать некроз кардиомиоцитов, развитие кардиофиброза; способствуют обратному развитию гипертрофии, снижают величину постнагрузки (внутримиокардиальное напряжение), уменьшают степень митральной регургитации, давление в ЛП и секрецию ПНУФ.
Под влиянием длительного регулярного приема ингибиторов АПФ улучшается качество жизни больных ДКМП. Применение ингибиторов АПФ достоверно увеличивает продолжительность жизни больных ДКМП. Эффект ингибиторов АПФ при этом заболевании объясняется угнетением чрезмерной активации РААС, САС, тканевых и нейрогормональных систем, ответственных за прогрессирование болезни. Использовать ингибиторы АПФ у больных ДКМП следует осторожно из-за возможности гипотензивной реакции и ортостатической гипотонии. Начальная доза препарата: эналаприл 2,5 мг 2 раза в сутки; рамиприл 1,25 мг 1 раз в сутки; периндоприл 2 мг 1 раз в сутки. При хорошей переносимости дозы необходимо увеличить(20-40 мг/сутки - для эналаприла, 10 мг - для рамиприла, 4 мг - для периндоприла).
В-адреноблокаторы целесообразно комбинировать с ингибиторами АПФ. Особенно показаны b-адреноблокаторы у больных со стойкой синусовой тахикардией, а также у пациентов с мерцательной аритмией. У больных ДКМП b- адреноблокаторы используются не только как средство профилактик и лечения нарушений сердечного ритма и контроля ЧСС, но и как препараты, оказывающие влияние на гиперактивированные САС и РААС. Их действие на эти системы сопровождается улучшением гемодинамики, уменьшением ише-
215
мии миокарда и повреждения кардиомиоцитов. В-адреноблокаторы улучшают качество жизни, прогноз и выживаемость больных ДКМП. Используют любые b-адреноблокаторы (метопролол, бисопролол, атенолол, карведилол).
Лечение начинают с малых доз препаратов, постепенно увеличивая их до максимально переносимых. У части больных в первые2–3 недели лечения b- адреноблокаторами могут наблюдаться уменьшение ,ФВУО и некоторое ухудшение состояния, что связано преимущественно с отрицательным инотропным действием этих препаратов. Однако у большинства таких больных со временем начинают преобладать положительные эффекты b-адреноблокаторов, обусловленные стабилизацией нейрогормональной регуляции кровообращения, восстановлением плотности b-адренорецепторов на клеточных мембранах кардиомиоцитов и уменьшением кардиотоксического действия катехоламинов.
Постепенно |
возрастает |
ФВ |
и |
уменьшаются |
клинические |
проявлен |
||
ХСН.Применение b-адреноблокаторов при ДКМП требует осторожности, осо- |
||||||||
бенно у больных ХСН III–IV ФК по NYHА, хотя принципиально они не проти- |
||||||||
вопоказаны и при тяжелой декомпенсации. |
|
|
|
|
||||
|
Диуретики применяют при наличии застоя крови в легких или/и в боль- |
|||||||
шом |
круге |
кровообращения. Применяют |
тиазидовые, тиазидоподобные |
|||||
и петлевые мочегонные по обычной схеме. При наличии выраженного отечного |
||||||||
синдрома |
целесообразно |
|
перечисленные |
диуретики |
комбиниров |
|||
с назначением антагонистов альдостерона(альдактон, верошпирон). Для лечения больных с хронической левожелудочковой СН в качестве дополнительного лекарственного средства можно использовать нитраты- изосорбид-динатраты или изосорбид-5-мононитраты. Последние отличаются высокой биодоступностью и предсказуемостью действия (оликард, имдур). Эти лекарственные средства способствуют депонированию крови в венозном русле, уменьшают величину преднагрузки и застой крови в легких.
Сердечные гликозиды показаны больным с постоянной формой мерцательной аритмии. В этих случаях положительные эффекты сердечных гликозидов (уменьшение ЧСС) объясняются не положительным инотропным действием этих препаратов, а их ваготропным действием, проявляющимся увеличением
рефрактерных периодов АВ-узла и замедлением проведения электрического импульса по АВ-соединению. В результате тахисистолическую форму мерцательной аритмии удается перевести в нормосистолическую, что улучшает процессы диастолического наполнения ЛЖ, снижает давление в ЛП и венах малого круга кровообращения и способствует уменьшению одышки и других проявлений застоя крови в легких.
Дискуссионным остается вопрос о целесообразности применения сердечных гликозидов у больных ДКМП с синусовым ритмом и выраженной систолической дисфункцией ЛЖ (ФВ = 25-30%). Монотерапия сердечными гликозидами бывает неэффективной, поскольку в большистве случаев отсутствует мор-
216
фологический субстрат для действия этих инотропных лекарственных средств, а именно: имеется значительное и распространенное повреждение кардиомиоцитов, уменьшение количества миофибрилл, нарушения клеточного метаболизма и выраженный кардиофиброз.
Применение сердечных гликозидов у тяжелых больных с выраженной систолической дисфункцией ЛЖ и синусовым ритмом, возможно только в комбинации с ингибиторами АПФ, диуретиками под контролем содержания электролитов и мониторинга ЭКГ. Длительное применение негликозидных инотропных средств у больных ДКМП и ХСН не рекомендуется, так как достоверно увеличивает смертность этих больных. Кратковременное применение негликозидных инотропных лекарственных средств (леводопа, добутамин, милринон, амринон) оправдано при подготовке больных к трансплантации сердца.
Назначение антиагрегантов показано всем больным ДКМП, поскольку в 30% случаев течение заболевания осложняется внутрисердечным тромбозом
и развитием тромбоэмболий. С этой целью используется постоянный прием ацетилсалициловой кислоты в дозе 0,25–0,3 г в сутки, применение других антиагрегантов по схемам (трентал, дипиридамол, вазобрал, тонакан). У больных с мерцательной аритмией показано назначение непрямых антикоагулянтов (варфарин) под контролем показателей коагулограммы. Дозы препарата подбираются так, чтобы величина МНО составляла 2-3 ед. Многие специалисты считают показанием для назначения непрямых антикоагулянтов выявление у больных ДКМП внутрисердечных тромбов.
Хирургическое лечение
Трансплантация сердца является высокоэффективным способом лечения больных ДКМП, рефрактерных к медикаментозной терапии. Показаниями к операции трансплантации являются: быстрое прогрессирование СН у больных ДКМП, отсутствие эффекта от консерватвной терапии; возникновение жизнеопасных нарушений сердечного ритма; высокий риск тромбоэмболических осложнений. Последние мировые данные показывают улучшение качества жизни после пересадки сердца и увеличение выживаемости больных до79% за 1 год, 74% - за 5 лет, 72% за - 10 лет.
Серьезной проблемой, ограничивающей широкое распространение этого метода лечения, является высокая стоимость оперативного вмешательства и организационные проблемы. В последние годы в экономически развитых странах длина листа ожидания трансплантации сердца значительно выросла. Тщательный отбор пациентов основан на определении предоперационных характеристик, являющихся лучшими предикторами хорошего исхода.
Двухкамерная электростимуляция сердца с помощью имплантируемого электрокардиостимулятора типа DDD в некоторых случаях позволяет добиться
217

улучшения внутрисердечной гемодинамики, повышая систолическую функцию желудочков, предупредить развитие тяжелых осложнений.
Динамическая кардиомиопластика играет важную роль в лечении больных ДКМП. Используется мышечный лоскут из левой широчайшей мышцы спины, который оборачивается вокруг сердца. Сокращения синхронизируются с помощью электрокардиостимулятора. Эта процедура позволяет улучшить функциональный статус больных, качество жизни, повысить переносимость физической нагрузки. Снижается потребность в госпитализации, медикаментах. Однако не очень оптимистично выглядит показатель выживаемости(70%) при исключении смертности в раннем периоперационном периоде. Кардиомиопластика наиболее эффективна у больных сIII ФК ХСН. При более выраженной симптоматике эффект медикаментозной терапии равен или более выражен, чем эффект от операции.
В последнее десятилетие контингент больных ДКМП существенно изменился. Возросло число больных с доклиническими и субклиническими проявлениями болезни. Это связано с широким внедрением в клиническую практику эхокардиографии, позволяющей проводить раннюю диагностику заболевания. Тем не менее, остается много нерешенных проблем в отношении причин, механизмов развития, ранней диагностики и специфического лечения ДКМП.
4.8. ТЕЧЕНИЕ И ПРОГНОЗ
С помощью клинических, гемодинамических, вентрикулографических данных можно оценить риск на большой популяции, однако оценка прогноза конкретного больного ДКМП остается весьма затруднительной. Известно, что ДКМП характеризуется неблагоприятным течением и прогнозом. В течение пяти лет умирает до 50% больных, большинство из них внезапно вследствие фибрилляции желудочков. К другим причинам летальных исходов относятся прогрессирующая хроническая СН, тромбоэмболические осложнения. Неблагоприятный прогноз связан со степенью дисфункции ЛЖ, в меньшей степени - с развитием желудочковых аритмий, эмболических осложнений. Хотя дилатация ЛЖ обычно является точным прогностическим признаком, описана форма ДКМП с умеренной дилатацией, при которой значительно страдает сократимость, а прогноз пациентов сходен с обычной ДКМП. Факторы неблагоприятного прогноза представлены в таблице 38.
Таблица 38. Предикторы смертности у больных ДКМП
Увеличение кардиоторакального индекса
Увеличение конечного диастолического объема и фракции выброса левого желудочка сердца, снижение сердечного индекса мене 2,5 л/мин/м2
Глобальное снижение сократимости, повышенная сферичность ЛЖ
Синкопальные состояния в анамнезе
218

Системная гипотония
S3 - гаплотип, развитие правожелудочковой сердечной недостаточности
Атриовентрикулярная блокада I - II степени, блокада левой ножки пучка Гиса
Снижение вариабельности сердечного ритма
Гипонатриемия (Na2+ сыворотки менее 137 ммоль/л)
Максимальное системное потребление кислорода при спироэргометрии
Давление заклинивания в легочной артерии более20 мм. рт. ст., легочная гипертензия, повышение центрального венозного давления
Снижение содержания внутриклеточных микрофиламентов при эндомиокардиальной биопсии
Пятилетняя выживаемость больных ДКМП составляет60-76%. Более благоприятный прогноз у женщин с ДКМП иI-III ФК СН, а также у пациентов относительно молодого возраста. В последние годы продолжительность жизни этих пациентов значительно увеличилась. С помощью комплексной терапии ингибиторами АПФ, блокаторами b-адренергических рецепторов, диуретиками удается продлить жизнь некоторых больных ДКМП до8-10 лет. Трансплантация сердца существенно улучшает прогноз. После операции десятилетняя выживаемость достигает 70-80%.
219
Глава V
ИШЕМИЧЕСКАЯ ДИЛАТАЦИОННАЯ
КАРДИОМИОПАТИЯ
Ишемическая кардиомиопатия - заболевание миокарда, характеризующееся увеличением размеров полостей сердца и клинической симптоматикой ХСН, обусловлено атеросклеротическим поражением коронарных артерий. В иностранной медицинской литературе под ишемической дилатационной кардиомиопатией понимают заболевание миокарда, характеризующееся увеличением всех камер сердца до степени кардиомегалии, с неравномерным утолщением его стенок и явлениями диффузного или очагового фиброза, развивающиеся на фоне атеросклеротического поражения коронарных артерий.
В МКБ-10 ишемическая кардиомиопатия представлена в классеIX «Болезни системы кровообращения» в рубрике I 25.5 как форма хронической ишемической болезни сердца. В классификации кардиомиопатии(ВОЗ/МОФК, 1995) ишемическая кардиомиопатия отнесена в группу специфических кардиомиопатий. Ишемическая дилатационная кардиомиопатия - это поражение миокарда, обусловленное диффузным, значительно выраженным атеросклерозом коронарных артерий, проявляющееся кардиомегалией и симптомами застойной сердечной недостаточности. Больные ишемической дилатационной кардиомиопатией -со ставляют около 5-8% от общего количества пациентов, страдающих клинически выраженными формами ИБС. Среди всех случаев кардиомиопатий на долю ишемической приходится около 11-13%. Ишемическая кардиомиопатия встречается преимущественно в возрасте45-55 лет, среди всех больных мужчины составляют 90%.
5.1. ЭТИОЛОГИЯ
Причиной развития заболевания является множественное атеросклеротическое поражение эпикардиальных или интрамуральных ветвей коронарных артерий. Ишемическая кардиомиопатия характеризуется кардиомегалией (за счет дилатации камер сердца и левого желудочка в первую очередь) и застойной СН.
5.2. ПАТОГЕНЕЗ
Патогенез заболевания включает несколько важных механизмов: гипоксия сердечной мышцы вследствие снижения коронарнго кровотока в связи с атеросклеротическим процессом в коронарных артериях и со снижением объема кровотока на единицу массы миокарда в результате его гипертрофии и уменьшения коронарной перфузии в субэндокардиальных слоях; гибернация миокарда - локальное снижение сократительной способности миокарда левого
220
желудочка, вызванное его длительной гипоперфузией; ишемическая контрактура миофибрилл миокарда, которая развивается вследствие недостаточного кровоснабжения, способствует нарушению сократительной функции миокарда и развитию СН; ишемизированные участки миокарда во время систолы растягиваются с развитием в последующем дилатации полостей сердца; ремоделирование желудочков (дилатация, гипертрофия миокарда, развитие фиброза); развивается гипертрофия кардиомиоцитов, активируются фибробласты и процессы фиброгенеза в миокарде; диффузный фиброз миокарда участвуюет в развитии СН; апоптоз миокарда активируется вследствие ишемии и способствует наступлению сердечной недостаточности и развитию дилатации полостей.
В развитии заболевания участвуют факторы, играющие важную роль в патогенезе ХСН: дисбаланс в продукции эндотелием вазоконстрикторов и вазодилататоров с недостаточным синтезом последних, активация нейрогормональных факторов, гиперпродукция цитокинов, фактора некроза опухоли.
5.3. КЛИНИЧЕСКАЯ КАРТИНА
Чаще развивается у мужчин в возрасте старше45-55 лет. Обычно речь идет о пациентах, которые уже перенесли ранее инфаркт миокарда или страдают стенокардией. Однако в ряде случаев ишемическая кардиомиопатия развивается у больных, которые не перенесли инфаркта миокарда и не страдают стенокардией. Возможно, у таких пациентов имеет место безболевая ишемия миокарда, не диагностированная ранее. В типичных случаях клиническая картина характеризуется триадой симптомов: стенокардией напряжения, кардиомегалией,
ХСН. У многих больных отсутствют клинические и ЭКГ-признаков- сте нокардии.
Клиническая симптоматика ХСН не имеет каких-либо специфических особенностей и в основном идентична проявлениям СН у больных с идиопатической дилатационной кардиомиопатией. Сердечная недостаточность быстрее прогрессирует при ишемической кардиомиопатии по сравнению с дилатационной кардиомиопатией. Обычно речь идет о систолической форме СН, но возможно развитие диастолической СН или сочетания обеих форм.
Кардиомегалия при физикальном исследовании характеризуется расширением всех границ сердца и преимущественно левой. При аускультации обращают на себя внимание тахикардия, часто различные аритмии, глухость тонов сердца, протодиастолический ритм галопа. Аритмия обнаруживается при ишемической кардиомиопатии значительно реже(17%), чем при идиопатической дилатационной кардиомиопатии. Признаки тромбоэмболических осложнений в клинической картине ишемической кардиомиопатии наблюдаются несколько реже, чем при идиопатической дилатационной кардиомиопатии.
221
5.4. ЛАБОРАТОРНО-ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
Биохимический анализ крови
Характерно повышение содержания в крови общего холестерина, холестерина липопротеинов низкой плотности, триглицеридов, что характерно для атеросклероза.
Электрокардиография
Могут выявляться рубцовые изменения после перенесенных ранееин фарктов миокарда или признаки ишемии в виде горизонтального смещения кни-
зу от изолинии интервала ST в различных отделах миокарда. У многих больных обнаруживаются неспецифические диффузные изменения в миокарде в виде снижения или сглаженности зубца Т. Иногда зубец Т бывает отрицательным несимметричным или симметричным. Характерны также признаки гипертрофии миокарда левого желудочка или других отделов сердца. Регистрируются различные аритмии (чаще экстрасистолия, мерцательная аритмия) или нарушения проводимости. Суточное мониторирование ЭКГ по Холтеру часто выявляет скрыто протекающую, безболевую ишемию миокарда.
Эхокардиография
При ЭхоКГ обнаруживаются дилатация полостей сердца, небольшая гипертрофия миокарда, увеличение конечного диастолического объема, диффузная гипокинезия стенок левого желудочка, снижение фракции выброса. Фрак-
ция выброса правого желудочка у больных ишемической кардиопатией по сравнению с фракцией выброса левого желудочка снижена в меньшей мере, чем при идиопатической дилатационной кардиомиопатии.
При наличии хронической ишемии миокарда значительно возрастает жесткость, ригидность стенок левого желудочка, снижается их эластичность. Это обусловлено дефицитом макроэргических соединений в связи с недостаточным обеспечением миокарда кислородом. Что приводит к замедлению процесса раннего диастолического расслабления миокарда левого желудочка. Указанные обстоятельства приводят к развитию диастолической формы СН. Диастолическая дисфункция левого желудочка при ИБС может возникать без нарушения систолической функции.
По данным доплер-эхокардиографии выделяют два основных типа нарушения диастолической функции левого желудочкаранний и рестриктивный. Ранний тип характеризуется нарушением ранней фазы диасто-лического наполнения левого желудочка. В эту фазу уменьшаются скорость и объем кровотока через митральное отверстие (пик Е) и увеличиваются объем и скорость кровотока в период предсердной систолы(пик А). Увеличивается время изометрического расслабления миокарда левого желудочка и удлиняется время замедления потока Е, отношение Е/А < 1. При рестриктивном типе диастолической дисфункции левого желудочка в нем значительно повышается диастолическое давление, растет давление в левом предсердии, увеличивается пик Е, уменьшается пик А, укорачи-
222

вается время изометрического расслабления левого желудочка и время замедления потока Е, отношение Е/А > 2.
При ишемической кардиомиопатии возможно развитие диастолической дисфункции, рестриктивный тип наблюдается значительно реже. При развитии изолированной диастолической СН систолическая функция левого желудочка сохранена, фракция выброса нормальная. При ишемической кардиомиопатии изолированная диастолическая недостаточность бывает редко, чаще при выраженной застойной СН речь идет о комбинированной систолической и диастолической дисфункции левого желудочка.
Рентгенологическое исследование
Определяет значительное увеличение размеров всех камер сердца.
Радиоизотопная сцинтиграфия
Выявляет мелкие очаги нарушения накопления таллия-201 в миокарде, что отражает ишемию и фиброз миокарда.
Коронароангиография
Обнаруживает значительно выраженное атеросклеротическое поражение коронарных артерий. При этом одна из артерий может быть сужена более чем на
50%.
5.5. КРИТЕРИИ ДИАГНОСТИКИ
Диагноз заболевания уставливается на основании вышеизложенной клинической картины, данных инструментальных исследований. Прежде всего учитываются наличие стенокардии, анамнестические данные о перенесенном инфаркте миокарда, кардиомегалия, застойная СН. Диагностику ишемической дилатационной кардиомиопатии диагностические критерии, изложенные в таблице 9.
Таблица 9. Диагностические критерии ишемической дилатационной кардиомиопатии
Диагностические критерии |
Примечания к критериям |
|
|||
1. Наличие стенокардии в наКритерий подтверждается ЭКГ, ЭхоКГ. Стенокар- |
|
||||
стоящее время или в прошлом, дия или перенесенный инфаркт миокарда не всегда |
|
||||
или |
перенесенного фарктаин предшествуют |
развитию ХСН, возможно наличие |
|
||
миокарда, которые |
предшестбезболевой ишемии задолго до появления клиники |
|
|||
вуют |
развитию |
хронической ишемической |
кардиомиопатии. Иногда предшест- |
|
|
сердечной недостаточности |
вовавшие приступы стенокардии исчезают или ос- |
|
|||
|
|
|
лабевают |
|
|
2. Кардиомегалия |
|
Определяется |
при перкуссии сердца, но должна |
|
|
|
|
|
быть верифицирована с помощью эхокардиографии |
|
|
|
|
|
|
|
|
223

3. Наличие клинических и эхо- |
При выраженной застойной сердечной недостаточ- |
|||||
кардиографических признаков |
ности обычно имеется комбинированная систоли- |
|||||
сердечной |
недостаточно |
ческая сердечная недостаточность (ФВ левого же- |
||||
(уменьшение фракции выбро- |
лудочка) и диастолическая дисфункция левого же- |
|||||
са, увеличение конечного диа- |
лудочка (доплер-эхографические признаки наруше- |
|||||
столического объема и давле- |
ния диастолического наполнения левого желудоч- |
|||||
ния, диффузная |
гипокинези ка) |
|
|
|
||
миокарда) |
|
|
|
|
|
|
|
|
|
|
|
||
4. Обнаружение |
в |
миокар Используются |
методы: стресс-эхокардиография с |
|||
участков, находящихся |
в содобутамином, |
позитронно-эмиссионная томография |
||||
стоянии гибернации |
|
с |
фтор-флуородезоксиглюкозой; сцинтиграфия |
|||
|
|
|
миокарда с 100Т1 и 221Тс и сравнением участков на- |
|||
|
|
|
рушения накопления изотопа с участками асинер- |
|||
|
|
|
гии, выявленными при эхокардиографии |
|||
5.Обнаружение при коронароангиографии выраженного атеросклеротического процесса сужением просвета одной главных
6.Отсутствие аневризмы желудочков и органической -па тологии клапанного аппарата, других причин кардиомегалии
5.6. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференцировать ишемическую кардиомиопатию необходимо с различными видами дилатационной кардиомиопатии. Диагностические критерии отдельных форм дилатационной кардиомиопатии представлены в соответствующих главах. В таблице 10 приведены дифференциально-диагностические признаки ишемической и идиопатической кардиомиопатий.
Таблица 10. Дифференциально-диагностические признаки идиопатической и ишемической дилатационной кардиомиопатий
|
Идиопатическая |
Ишемическая |
Признаки |
дилатационная |
дилатационная |
|
кардиомиопатия |
кардиомиопатия |
Возраст больных |
Обычно молодой (20-40 |
Обычно 50-55 лет и |
|
лет) |
старше |
Указания в анамнезе |
Отсутствуют |
Характерны |
стенокардию или перене- |
|
|
сенный инфаркт миокар- |
|
|
да |
|
|
224

Связь |
начала |
|
клиниче- |
Наблюдается |
у 1/3 |
боль- |
Нехарактерна |
|
|
||||
ских |
|
|
|
|
|
ных |
|
|
|
|
|
|
|
проявлений СН с перене- |
|
|
|
|
|
|
|
|
|||||
сенной инфекцией |
|
|
|
|
|
|
|
|
|
|
|||
Семейный характер забо- |
Прослеживается в 20-30% |
Прослеживается |
оч |
|
|||||||||
левания |
|
|
|
|
|
случаев |
|
|
|
редко |
|
|
|
|
|
|
|
|
|
|
|
|
|
||||
Наличие |
приступов |
стеНе характерно |
|
|
|
Характерно |
|
|
|||||
нокардии |
в |
настоя |
|
|
|
|
|
|
|
||||
время |
|
|
|
|
|
|
|
|
|
|
|
|
|
Безболевая ишемия миоРедко |
|
|
|
|
Довольно часто |
|
|
||||||
карда |
|
|
|
|
|
|
|
|
|
|
|
|
|
Время |
от |
начала |
появле- 4-7 лет (за исключением |
Обычно менее 5 лет |
|
|
|||||||
ния клиники СН до -леварианта течения с про- |
|
|
|||||||||||
тального исхода |
|
|
|
грессированием |
болезни |
|
|
|
|||||
|
|
|
|
|
|
и смертью в течение1 -2 |
|
|
|
||||
|
|
|
|
|
|
лет) |
|
|
|
|
|
|
|
Тромбоэмболический |
|
В 60% случаев |
|
|
|
В 40% случаев |
|
|
|||||
синдром |
|
|
|
|
|
|
|
|
|
|
|
|
|
Мерцательная аритмия |
|
В 35-40% случаев |
|
|
В 15-20% случаев |
|
|
||||||
Атриовентрикулярная |
|
В 30-40% случаев |
|
|
В 10-15% случаев |
|
|
||||||
блокада |
|
|
|
|
|
|
|
|
|
|
|
|
|
Блокады |
ножек |
|
пу В 30-40% случаев |
|
|
В 10-15%случаев |
|
|
|||||
Гиса |
|
|
|
|
|
|
|
|
|
|
|
|
|
Дилатация |
левого |
желуРезко выражена |
|
|
Резко выражена |
|
|
||||||
дочка |
|
|
|
|
|
|
|
|
|
|
|
|
|
Дилатация правого желуХарактерна, |
выражена Менее выражена |
|
|
||||||||||
дочка |
|
|
|
|
|
значительно |
|
|
|
|
|
|
|
|
|
|
|
|
|
||||||||
Наличие |
зон |
локальн Менее |
характерно, |
чаще Встречается часто (обыч- |
|
||||||||
гипокинезии |
|
миока диффузная |
гипокинез но после перенесенного |
|
|||||||||
при эхокардиографии |
|
миокарда |
|
|
|
инфарк |
|
|
|||||
|
|
|
|
|
|
|
|
|
|
|
та миокарда), при разви- |
|
|
|
|
|
|
|
|
|
|
|
|
|
тии СН - диффузная ги- |
|
|
|
|
|
|
|
|
|
|
|
|
|
покинезия |
|
|
Эхокардиографические |
и Не |
характерны, |
иногда Характерны, встречаются |
|
|||||||||
рентгенологические привстречаются, слабо |
выравсегда, выражены |
значи- |
|
||||||||||
знаки атеросклероза аоржены |
|
|
|
|
тельно |
|
|
||||||
ты |
|
|
|
|
|
|
|
|
|
|
|
|
|
Снижение ФВ левого жеХарактерно |
|
|
|
Характерно |
|
|
|||||||
лудочка |
|
|
|
|
|
|
|
|
|
|
|
|
|
Повышение ФВ правого Более выражено, чем при Менее выражено, чем при |
|
||||||||||||
желудочка |
|
|
|
|
ишемической |
|
|
кардиоидиопатической |
дилата- |
|
|||
|
|
|
|
|
|
миопатии |
|
|
|
ционной кардиомиопатии |
|
||

Наличие атерогенной |
ги- |
Не характерно |
Очень характерно |
|
перлипопротеинемии |
|
|
|
|
Наличие |
признаков |
ате- |
Не характерно |
Характерно |
росклероза |
при нешнемв |
|
|
|
осмотре больного |
|
|
|
|
226
Глава VI
АЛКОГОЛЬНАЯ ДИЛАТАЦИОННАЯ
КАРДИОМИОПАТИЯ
Алкогольная кардиомиопатия - это поражение сердца, развивающееся при злоупотреблении алкоголем и обусловленное токсическим влиянием алкоголя на миокард. Заболевание является достаточно распространенным. В странах Евросоюза алкогольная кардиомиопатия составляет более30% от всех дилатационных кардиомиопатий. В современных условиях это заболевание является актуальной проблемой. От нарушения сердечной деятельности погибают около1222% больных алкоголизмом. Алкогольное поражение сердца в 35% случаев является причиной внезапной коронарнорй смерти.
Точная распространенность алкогольной кардиомиопатий неизвестна. Это объясняется тем, что многие лица, злоупотребляющие алкоголем, тщательно скрывают этот факт. Примерно 25-80% больных дилатационной кардиомиопатией имеют продолжительный анамнез злоупотребления алкоголем. Отчетливые признаки поражения сердца выявляяются лишь у 50% лиц. Около 2/3 взрослого неселения употребляют алкоголь в небольших количествах, а более 10% употребляют значительные количества спиртных напитков. Средние показатеди употреблении алкоголя в литрах на1 человека в год в странах Евросоюза и России составляют: в РФ - 18 л; во Франции - 10,8 л; в Германии - 10,6 л; в Италии - 7,7 л. Эксперты ВОЗ оценивает ситуацию как опасную при употреблении алкоголя в количестве более 8 л на 1 человека в год, потому что способствует развитию алкогольной висцеропатии(алкогольная кардиопатия, алкогольный стеатогепатоз, гепатит, цирроз печени, энцефалопатия, панкреатит, нефропатия).
6.1. ЭТИОЛОГИЯ
В развитии заболевания определяющую роль играет количество употребляемого алкоголя. В эпидемиологических исследованиях убедительно доказано, что смертность от ИБС и количество потребляемого алкоголя находятся в U-образной зависимости. Смертность от ИБС наиболее высока у лиц, не употребляющих алкоголь и у злоупотребляющих алкоголем. У лиц, умеренно употребляющих алкоголь, смертность от ИБС находится на низком уровне.
Все пациенты подразделяются на мало или умеренно пьющих(употребляющих менее трех дринков в день) и много пьющих(употребляющих в день три или больше дринка алкогольных напитков). Один дринк соответствует 180 мл пива, 75 мл сухого вина, 30 мл крепких спиртных напитков (коньяк, водка, виски, текила). Установлено, что употребление алкоголя в больших
227
количествах увеличивает не только смертность от сердечно-сосудистых -за болеваний. Небольшое или умеренное употребление алкоголя(1-2 дринка в день или 3-9 дринков в неделю) снижает риск развития инфаркта миокарда и других форм ИБС на 20-40%.
При употреблении одной условной порции алкоголя в сутки, что соответствует 50 мл водки, смертность от ССЗ снизилась на30-40%. При увеличении количества употребляемого алкоголя исчезает его протективный эффект. Профилактический эффект алкоголя в отношении неблагоприятного исхода уже существующих ССЗ не доказан. У молодых людей с низким риском развития кардиоваскулярных заболеваний преобладает отрицательное влияние алкоголя на их развитие. Прием алкоголя не более2 порций в день предупреждает развитие атеросклероза, ИБС, инсульта. Безопасным является ежедневное потребление алкоголя мужчиной не больше30 грамм в пересчете на чистый алкоголь. Это соответствует 240 грамм сухого вина, 660 грамм пива, 75 грамм крепких 40° напитков (водка, коньяк, виски, текила). Для женщин доза спиртных напитков в 2 раза меньше.
По мнению группы экспертов ВОЗ(“Рационы питания, предупреждение хронических заболеваний”, 2004) доза алкоголя, которая оказывает профилактическое действие в отношении развития ИБС, составляет 10-20 г чистого алкоголя в сутки. Предпочтительнее употребление сухих красных вина. В котором содержатся полифенолы, обладающие выраженным антиоксидантным эффектом и торможением перекисного окисления липидов, играющего важную роль в развитии ИБС. Протективный эффект малых доз алкоголя в отношении развития
ИБС связан с уменьшением содержания в крови атерогенных липопротеинов низкой плотности, повышением уровня липопротеинов высокой плотности и фибринолитической активности крови, понижением агрегации тромбоцитов.
Риск развития алкогольной кардиомиопатии прямо пропорционален количеству употребляемого алкоголя и длительности его употребления. До сих пор нет единого мнения относительно минимальной суточной дозы алкоголя, которая способна при ежедневном длительном применении вызвать развитие алкогольного поражения миокарда. Окончательно не определена минимальная продолжительность приема “опасной дозы”, необходимой для развития болезни.
По данным многоцентровых рандомизированных исследований, проведенных в странах Евросоюза, США и Канады ишемическая кардиомиопатия развивалась при ежедневном приеме125 мл этанола на протяжении10 лет, употреблении свыше 80 грамм этилового спирта в течение более5 лет, при употреблении 120 грамм алкоголя в течение 20 лет. Существует индивидуальная чувствительность к алкогольсодержащим напиткам, что объясняется генетически детерменированной различной активностью ферментных систем, участвующих в метаболизме алкоголя. В связи с этим у разных лиц алкогольная кардиомиопатия
228
развивается под влиянием различных ежедневных доз и разной длительности приема спиртных напитков. Вероятно в развитии алкогольной кардиомиопатии решающее значение имеет чрезмерный прием любых алкогольных напитков.
6.2. ПАТОГЕНЕЗ
Механизмы развития алкогольной кардиомиопатии многообразны, однако в основе всех патогенетических факторов лежит влияние на миокард алкоголя и его токсичного метаболита ацетальдегида. Основные патогенетические факторы алкогольной кардиомиопатии следующие.
Этанол и ацетальдегид подавляют активностьNa+K+-AT<t>a3bi, что при-
водит к накоплению в кардиомиоцитах ионовNa |
+ |
+ |
|
и потере ионов К. Одновре- |
|
|
++ |
|
|
менно нарушается деятельность Са -АТФазы, вследствие чего наблюдается мас- |
||||
сивное поступление ионов |
++ |
связывание саркоплазматическим ретику- |
||
Са и их |
||||
лумом - |
депо ионов кальция. Кардиомиоциты оказываются перегруженными |
|||
кальцием. |
Указанные |
нарушения |
электролитно-ионного |
гомеостаза - спо |
собствуют разобщению процессов возбуждения и сокращения кардиомиоцитов. Это приводит к нарушению сократительной функции миокарда, что усугубляется изменением свойств сократительных белков кардиомиоцитов(нарушение взаимодействия кальция с тро-понином и снижение АТФазной активности миозина).
Основным источником энергообразования в миокарде являются свободные жирные кислоты. Они обеспечивают синтез60-90% всего аденозинтрифосфата, образующегося в кардиомиоцитах. Остальные 10-40% АТФ образуются вследствие гликолиза. Свободные жирные кислоты при помощи переносчика карнити-на транспортируются к митохондриальным кристам, где подвергаются р-окислению с образованием ацетил-КоА, который далее метаболизируется в цикле трикарбоновых кислот. Распад каждой молекулы ацетил-КоА в цикле Кребса сопровождается образованием восстановленной формы никотинамидадениндинуклеотида NADH, который поступает в митохондриальную цепь направленного транспорта электронов («дыхательную цепь») и далее обеспечивает синтез АТФ в процессе окислительного фос-форилирования.
Под влиянием алкоголя и ацетальдегида угнетается р-окисле-ние свободных жирных кислот и резко активируется процесс их перекисного окисления с образованием перекисей и свободных радикалов. Продукты перекисного окисления жирных кислот оказывают резко выраженное повреждающее действие на мембраны кардиомиоцитов и способствуют развитию дисфункции миокарда.
Энергетическими субстратами для миокарда являются свободные жирные кислоты и глюкоза. Как было указано выше, в митохондриях кардиомиоцитов свободные жирные кислоты подвергаются (3-окислению с последующим образованием АТФ (130 молекул АТФ на1 молекулу пальмитиновой кислоты). Глюкоза в цитозоле кардиомиоцитов подвергается окислению до пирувата, ко-
229
торый в аэробных условиях при наличии кислорода поступает в митохондрии и с помощью ферментной системы - пируватдегид-рогеназного комплекса - превращается в ацетил-КоА. Далее ацетил-КоА подвергается метаболизму в цикле Кребса с образованием NADH, который в свою очередь окисляется в митохондриальной дыхательной цепи, что сопряжено с синтезом АТФ в процессе окислительного фосфорилирования. В итоге в ходе гликолиза из 1 молекулы глюкозы образуется 38 молекул АТФ. Образование ацетил-КоА является общим процессом для метаболизма в миокарде свободных жирных кислот и глюкозы, далее два пути энергообразования - гликолиз и окисление свободных жирных кислот протекают одинаково.
Под влиянием алкоголя и его метаболита ацетальдегида в миокарде уменьшаются количество и активность митохондриальных окислительных ферментов, в том числе ферментов цикла Кребса, ингибируется окислительное фосфорилирование, вследствие чего в миокарде уменьшается образование энергии. Этому способствует и усиление окисления свободных жирных кислот по перекисному (свободнорадикальному) пути, который не приводит к образованию и накоплению энергии в миокарде.
Уменьшение энергообразования в миокарде, а также снижение активности Са++-АТФазы саркоплазматического ретикулума(кальциевый насос) приводят к нарушению сократительной функции миокарда. Большую роль в развитии дисфункции миокарда играет нарушение синтеза белка и гликогена в кардиомиоцитах под влиянием ацетальдегида.
Алкоголь и его метаболит ацетальдегид вызывают гиперкатехоламинемию вследствие усиления синтеза и высвобождения из надпочечников большого количества катехоламинов. Миокард оказывается в условиях своеобразного катехоламинового стресса. Высокий уровень катехоламинов значительно повышает потребность миокарда в кислороде, стимулирует метаболизм свободных жирных кислот по пути свободнорадикального(перекисного) окисления, оказывает кардиотоксическое действие, способствует нарушению сердечного ритма и перегрузке миокарда ионами кальция.
Нарушения микроциркуляции в миокарде наблюдаются уже на ранних стадиях алкогольной кардиопатии. Они характеризуются поражением эндотелия мелких сосудов, повышением проницаемости их стенок, появлением тромбоцитарных микроагрегатов в микроциркуляторном русле. «Расстройства микроциркуляции обусловливают гипоксию, способствуя развитию диффузного кардиосклероза и гипертрофии миокарда».
На развитие алкогольной кардиомиопатии большое значение имеют -на рушения белкового обмена, белково-синтетической функции печени. При алкоголизме сердце поражается по типу диспротеинемического миокардоза. Предполагалось также, что развитие белковой недостаточности в определенной степени
230
связано с несбалансированным питанием. В настоящее время известно, что белковая недостаточность выявляется менее чем у 10% больных хроническим алкоголизмом. Принято считать, что поражение сердца, в том числе и дефицит белка в миокарде, обусловлены прежде всего непосредственным воздействием алкоголя на миокард.
Длительное время (с 20-30-х годов XX века) обсуждается роль дефицита витамина В, в развитии алкогольной кардиомиопатии. В эти годы в США и странах Западной Европы бьш обнаружен дефицит витамина В, у больных хроническим алкоголизмом с поражением сердца. Витамин В, участвует в ферментных реакциях окислительного декарбоксилирования кетокислот, входящих в состав кофермента ти-аминпирофосфата. При дефиците витамина В, нарушается обмен углеводов, накапливаются пировиноградная и молочная кислоты, снижается образование энергии. Развитие тканевого ацидоза в связи с накоплением пировиноградной и молочной кислот обусловливает раскрытие артериовенозных шунтов, расширение периферических сосудов, приводит к увеличению минутного объема крови, развитию гиперкинетического типа гемодинамики и последующей недостаточности кровообращения.
Однако в настоящее время установлено, что дефицит тиамина (витамина В,) имеется лишь у 10 - 15% больных хроническим алкоголизмом, а поражение сердца у алкоголиков без дефицита витамина В,, в отличие от классической болезни бери-бери (гиповитаминоз Bj), протекает без периферической вазодилатации и увеличения минутного объема крови. Лечение тиамином в этих случаях неэффективно. Таким образом, дефицит витамина В, не является ведущим патогенетическим фактором алкогольной кардиомиопатии и может иметь значение лишь у отдельных больных.
Окончательно роль иммунологических нарушений в патогенезе алкогольной кардиомиопатии не уточнена, но предполагается, что они могут играть роль в развитии поражения миокарда при алкогольной интоксикации. У половины больных с тяжелой алкогольной кардиомиопатией обнаружены циркулирующие в крови антитела к миокардиальным белкам, одифицированным ацетальдегидом. Эти антитела не были выявлены в крови обследованных лиц различных контрольных групп. Предполагается, что антитела к миокардиальным белкам усугубляют повреждающее влияние алкоголя и ацетальдегида на миокард.
При хронической алкогольной интоксикации имеется угнетение- Т клеточ-ного иммунитета. Это может способствовать персистенции различных вирусных инфекций у больных алкогольной кардиомиопатией. В развитии алкогольной кардиомиопатии и воспалительной реакции, возможно, вторичной (в ответ на формирование антител к комплексу белок-ацетальдегид), а также редуцированной экспрессии р-адренорецепторов в миокарде и коронароспазма.
231
Большую роль в развитии алкогольной кардиомиопатии играет артериальная гипертензия, возникающая при злоупотреблении алкоголем. Небольшие дозы алкоголя (15-20 г в день) не приводят к повышению артериального давления. Превышение указанной дозы сопровождается подъемом артериального давления и обусловливает развитие артериальной гипертензии у10-20% муж- чин-«гипертоников». Доказано существование прямой связи между количеством ежедневно употребляемого алкоголя и уровнем артериального давления. Сокращение приема алкоголя до15-20 г в день или полное прекращение его приема может привести к нормализации артериального давления. Индуцированная приемом алкоголя артериальная гипертензия, разумеется, вносит свой дополнительный, весьма существенный вклад в развитие гипертрофии и дисфункции миокарда при алкогольной кардиомиопатии.
6.3. КЛИНИЧЕСКАЯ КАРТИНА
Алкогольная кардиомиопатия наиболее часто развивается у мужчин в возрасте 30-55 лет, злоупотребляющих крепкими спиртными напитками(виски, коньяком, водкой), пивом или вином более 10 лет. Женщины болеют алкогольной кардиомиопатией значительно реже, причем срок злоупотребления алкоголем, необходимый для проявления его кардиотоксического эффекта и развития заболевания, обычно меньший по сравнению с мужчинами. Общая кумулятивная доза алкоголя (lifetime dose of alcohol), вызывающая развитие алкогольной кардиомиопатии у женщин, значительно меньшая и составляет 60% этой дозы у мужчин. Это объясняется значительно большей чувствительностью женщин к кардиотоксическим эффектам алкоголя.
Алкогольная кардиомиопатия чаще встречается среди низших социальноэкономических слоев населения, особенно среди бездомных, плохо питающихся лиц, злоупотребляющих алкоголем, нередко больные являются хорошо обеспеченными людьми. Заболевание развивается постепенно, появлению выраженных клинических признаков болезни у многих больных предшествует длительный бессимптомный период, и только специальные инструментальные исследования, в первую очередь эхокардиография, могут выявить поражение миокарда (дилатацию полости левого желудочка и умеренную его гипертрофию).
Субъективные проявления алкогольной кардиомиопатии неспецифичны. Больные жалуются на быструю утомляемость, общую слабость, повышенную потливость, одышку и ощущение выраженного сердцебиения при физической нагрузке, боли в области сердца постоянного характера. Вначале обычно указанные жалобы больные предъявляют на следующий день после употребления больших количеств алкоголя(алкогольного эксцесса). Затем при воздержании от приема алкоголя вышеназванные субъективные проявления алкогольной -кар диомиопатии значительно уменьшаются, но при длительном злоупотреблении алкоголем не исчезают полностью. В дальнейшем по мере прогрессирования заболевания сердцебиения и одышка становятся постоянными, у многих больных
232
появляются приступы удушья по ночам, отеки на ногах. Указанные симптомы свидетельствуют о развитии выраженной сердечной недостаточности.
Осмотр
При осмотре обнаруживаются характерные внешние признаки, указывающие на длительное злоупотребление алкоголем: одутловатость, синюшность, «помятость» лица; выраженное расширение капилляров, особенно в области носа, что придает ему багрово-цианотичную окраску; тремор рук; потливость; контрактура Дюпюитрена; гинекомастия; значительный дефицит массы тела или, напротив, ожирение, развитие которого в значительной мере обусловлено высокой калорийностью алкоголя; инъекция сосудов склер и субиктеричность склер; похолодание конечностей.
Характерны многословие и суетливость больного, большое количество предъявляемых жалоб. При резко выраженной клинической картине алкогольной кардиомиопатии и развитии СН можно наблюдать одышку в покое, отечность в области нижних конечностей, акроцианоз. Нередко алкогольная кардиомиопатия сочетается с алкогольным циррозом печени, и тогда при осмотре больных обнаруживаются «малые признаки цирроза»: карминово-красные губы; телеангиэктазии в виде «сосудистых звездочек» в области туловища; гинекомастия; уменьшение выраженности вторичных половых признаков у мужчин, атрофия яичек; красновато-желтая окраска ладоней в области thenar и hypothenar - «печеночные ладони» (palmer liver). Часто обнаруживается истощение больных, а при декомпенсированной портальной гипертензии или тяжелой сердечной -не достаточности - асцит.
Физикальное исследование сердечно-сосудистой системы
У больных определяется учащенный, нередко аритмичный пульс, при перкуссии сердца - умеренное увеличение размеров сердца преимущественно влево. Кардиомегалия является ранним клиническим признаком алкогольной -кар диомиопатии. При аускультации обращают на себя внимание приглушенность или даже глухость тонов сердца, тахикардия, часто нарушения сердечного ритма (подробно см. далее в разделе «Клинические формы алкогольной кардиомиопатии»), причем аритмии, особенно пароксизм фибрилляции предсердий, могут быть первым клиническим проявлением заболевания. При значительном увеличении полостей сердца выслушивается систолический шум в области верхушки сердца (проявление митральной регургитации) или в области мечевидного отростка (вследствие относительной трикуспидальной недостаточности).
Физикальное иследование других органов и систем
При исследовании органов дыхания существенных изменений не обнаруживается. Однако следует учесть, что многие лица, злоупотребляющие алкоголем, являются также «злостными» курильщиками и у них определяется симпто-
233
матика хронического обструктивного бронхита(удлиненный выдох, рассеянные сухие свистящие и жужжащие хрипы при аускультации легких).
При пальпации живота у многих больных определяется болезненность в области правого подреберья. Эпигастральная болезненность может быть обусловлена эрозивным гастритом, а также язвой желудка или двенадцатиперстной кишки, которыми нередко страдают лица, злоупотребляющие алкоголем. Боли в области правого подреберья обычно связаны с увеличением печени вследствие ее алкогольного поражения (хронический гепатит, цирроз печени) или сердечной -не достаточности («застойная» печень). Перкуссия выявляет увеличение границ печени, поверхность ее обычно гладкая, край закруглен (при циррозе край острый). При декомпенсированной портальной гипертензии у больных с сопутствующим алкогольным циррозом печени или выраженной сердечной недостаточностью
при исследовании живота выявляется укорочение перкуторного звука в отлогих местах вследствие асцита.
Выраженная сердечная недостаточность и кардиомегалия сопровождаются появлением ритма галопа (протодиастолического с появлением патологического III тона или пресистолического с появлениемIV тона), а также акцента II тона над легочной артерией. При физикальном исследовании больных с алкогольной кардиомиопатией выявляется симптоматика, чрезвычайно сходная с дилатационной кардиомиопатией, что вынуждает проводить тщательную дифференциальную диагностику этих двух заболеваний(см. далее раздел «Дифференциальная диагностика»).
У больных алкогольной кардиомиопатией часто обнаруживается повышение диастолического и систолического АД, причем у многих пациентов преимущественно диастолического с увеличением пульсового давления. Обычно наблюдается умеренная степень артериальной гипертензии, однако, после алкогольного эксцесса возможно резкое увеличение АД вплоть до развития гипертензивного криза. После прекращения злоупотребления алкоголем степень выраженности артериальной гипертензии может уменьшиться, но спонтанной нормализации артериального давления у хронических алкоголиков не происходит.
Поражение почек может иметь место при хроническом алкоголизме ,иследовательно, у некоторых больных с алкогольной кардиомиопатией. Обусловлено оно прежде всего прямым нефротоксическим действием алкоголя и ацетальдегида, а также иммунологическим и гемодинамическим механизмами. Различают острые и хронические алкогольные поражения почек. Наиболее частые острые поражения почек - миоглобинуриновый нефроз (обусловлен тяжелой алкогольной миопатией), некроз сосочков почек, моче кислая блокада почек(алкогольный эксцесс может вызывать резкое повышение уровня мочевой кислоты в крови и интенсивное отложение ее в ткани почек) и гепаторенальный синдром при декомпенсированном алкогольном циррозе печени. Основной клинический признак острого алкогольного поражения почек - острая почечная недостаточность с
234
болями в поясничной области, развитием анурии и появлением азотемии. Острое поражение почек развивается, как правило, после выраженного алкогольного эксцесса. Хронические поражения почек при алкоголизме чаще всегопред ставлены алкогольным пиелонефритом и хроническим гломерулонеф-ритом. У некоторых больных хронический пиелонефрит может осложниться апостематозным нефритом вследствие распространения инфекции в почке и инфицированных эмболов по ее сосудам.
6.4. ЛАБОРАТОРНО-ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
Анализ крови
Патогномоничных для алкогольной кардиомиопатии изменений не существует. У многих больных общий анализ крови нормальный, однако, после выраженного алкогольного эксцесса возможно умеренное увеличение СОЭ и -ко личества лейкоцитов. Нередко обнаруживается картина, характерная для желе- зодефи-цитной анемии: гипохромия эритроцитов, снижение цветного показателя, микроцитоз, анизоцитоз, пойкилоцитоз эритроцитов. Она обычно обусловлена недостаточным содержанием железа в скудном рационе больного или хронической кровопоте-рей вследствие эрозивного или язвенного поражения гастродуо-денальной зоны или пищевода.
У 40% больных хроническим алкоголизмом имеется мегалобластная анемия, связанная с уменьшением поступления фолиевой кислоты с пищей и с антифолиевым действием алкоголя. Это объясняет наличие у некоторых больных с алкогольной кардиомиопатией характерных признаков мегалобластной анемии - гиперхромный характер анемии, макроцитоз эритроцитов, ретикулоцитопения, нейтропения, гиперсегментированные нейтрофилы.
Анализ мочи
Как правило, при отсутствии внекардиальных алкогольных поражений общий анализ мочи не изменен. При сопутствующем алкогольном пиелонефрите определяется лейкоцитурия различной степени выраженности, при хроническом алкогольном гломеруло-нефрите - микрогематурия, протеинурия, цилиндрурия.
Биохимический анализ крови
Каких-либо патогномоничных изменений не обнаруживается. При тяжелом течении алкогольной кардиомиопатии и выраженной сердечной недостаточности возможно нерезко выраженное повышение содержания в крови креатинфосфокиназы и аспарагиновой аминотрансферазы. При сопутствующем алкогольном поражении печени определяется высокий уровень в крови аланиновой аминотрансфера-зы, лактатдегидрогеназы, гамма-глютамилтранспептидазы. Хронический алкоголизм сопровождается нарушением пурино-вого обмена и по-
235
вышением содержания в крови мочевой кислоты, что особенно характерно для алкогольного эксцесса. Злоупотребление алкоголем способствует развитию атерогенной гиперлипопротеинемии и атеросклероза. При хроническом алкоголизме алкогольная кардиомиопатия в ряде случаев может сопровождаться повышением содержания в крови холестерина и триглицеридов.
Электрокардиография
Убольных алкогольной кардиомиопатией электрокардиограмма, как правило, изменена, причем изменения на ЭКГ обнаруживаются у больных при отсутствии клинических проявлений заболевания. Наиболее часто регистрируются изменения конечной части желудочкового комплекса: смещение интервала ST книзу от изолинии (иногда даже горизонтальный тип смещения, что требует дифференциальной диагностики с ИБС), снижение амплитуды зубца ,Тего сглаженность или даже негативность. В грудных отведениях регистрируется зубец двухфазный или высокий . ТУвеличение амплитуды положительного зубца Т считается наименее стойким, обычно появляется во время синусовой тахикардии, после ее исчезновения высота зубца Т нормализуется.
Умногих больных отмечаются изменения предсердного комплекса ЭКГ:
расширение и расщепление зубцов Р или увеличение амплитуды зубцов Р_
п п ш
Указанные признаки характеризуют перегрузку, соответственно, левого или правого предсердия. Высокие зубцы Р1 могут быть связаны у многих больных с сопутствующим хроническим обструктивным бронхитом и хронической легочной гипертензией, тем более что больные с алкогольной кардиомиопатией обычно курят. Результаты прямой катетеризации сердца свидетельствуют о возможности повышения давления в левом и правом предсердиях непосредственно под влиянием алкоголя. Указанные выше изменения ЭКГ регистрируются обычно в нескольких или во многих отведениях и обусловлены, прежде всего, токсическим влиянием на миокард алкоголя и его метаболита ацетальдегида.
Следует отметить, что изменения интервала ST и зубца Т при алкогольной кардиомиопатии сходны с изменениями ЭКГ при ИБС. Иногда цри тяжелой алкогольной кардиомиопатии обнаруживается патологический зубец Q в некоторых ЭКГ-отведениях. Дифференциальная диагностика этих заболеваний представлена далее. Здесь же лишь отметим, что большое дифференциальнодиагностическое значение имеют два обстоятельства, характерные для алкогольной кардиомиопатии: появление впервые или усиление уже имеющихся ЭКГизменений после алкогольного эксцесса; положительная динамика ЭКГизменений после прекращения приема алкоголя.
Определенное диагностическое значение в распознавании алкогольного генеза ЭКГ-изменений имеет проба с этанолом. Суть ее заключается в том, что положительная динамика ЭКГ, наступившая после воздержания от приема алкоголя, вновь сменяется резким ухудшением ЭКГ после приема внутрь50 - 80
236
мл 40%-раствора этанола или водки. Кроме вышеописанных изменений, закономерно появление ЭКГ-признаков гипертрофии миокарда левого желудочка, реже - правого желудочка. Оценивая изменения ЭКГ, следует учитывать также и то, что алкогольная кардиомиопатия может сочетаться с ИБС, особенно у лиц пожилого возраста. Инфаркт миокарда и стенокардия напряжения у лиц молодого возраста, злоупотребляющих алкоголем, встречаются значительно чаще по сравнению с лицами того же возраста, не употребляющими алкогольные напитки.
Для алкогольной кардиомиопатии чрезвычайно характерны нарушения сердечного ритма. Сердечные аритмии наблюдаются у65% больных, страдающих хроническим алкоголизмом, причем это может быть любое нарушение сердечного ритма. При алкогольной кардиомиопатии наиболее частыми видами аритмий сердца являются синусовая тахикардия, желудочковая экстрасистолия, пароксизмальная мерцательная аритмия, трепетание предсердий. По мере прогрессирования заболевания часто развиваются постоянная форма мерцательной аритмии и различные степени нарушения атриовентрикулярной проводимости, блокада правой или левой ножки пучка Гиса. У многих больных отмечается удлинение интервала QT, что сопровождается пароксизмальной желудочковой тахикардией.
Эхокардиография
Основными эхокардиографическими изменениями при алкогольной кардиомиопатии являются: дилатация всех четырех полостей сердца; глобальное снижение функции желудочков; митральная и трикуспидальная регургитация; легочная гипертензия; диастолическая дисфункция; наличие внутрисердечных (внутрипредсердных или внутрижелудочковых) тромбов; гипертрофия левого желудочка.
Выраженность проявлений алкогольной кардиомиопатии зависит от стадии заболевания. Ранняя стадия алкогольной кардиомиопатии характеризуется отсутствием клинической картины СН и обнаружением при ЭхоКГ гипертрофии миокарда, которая отчетливо преобладает над незначительной дилатацией полостей сердца; показатели сократительной функции миокарда, в частности, фракция выброса, остаются нормальными. Значительно реже на ранней стадии заболевания имелась умеренная дилатация полостей сердца, гипертрофия миокарда практически отсутствовала. Более поздняя стадия алкогольной кардиомиопатии проявляется выраженной симптоматикой сердечной недостаточности, выраженной дилатацией полостей сердца при эхокардиографическом исследовании, причем дилатация четко преобладает над гипертрофией миокарда, и отмечается резкое снижение всех показателей сократительной функции миокарда.
Всех больных алкогольной кардиомиопатией делят на2 группы: с преобладанием дилатации левого желудочка над гипертрофией миокарда и снижением
237
его сократительной функции (меньшее количество больных); со значительным увеличением толщины межжелудочковой перегородки и стенки левого желудочка при отсутствии нарушений сократимости миокарда(большее количество больных). Результаты исследования позволили сделать вывод о плохом прогностическом значении раннего развития дилатации полостей сердца в плане сердечной недостаточности. У больных с отчетливой гипертрофией миокарда и слабо выраженной дилатацией полостей сердца недостаточность кровообращения развивается медленнее и позже.
Хроническое употребление алкоголя влияет на анатомию сердца, причем зависимость между дозой алкоголя и анатомическими изменениями сердца имеет нелинейный характер. Употребление алкоголя оказывает различное влияние на анатомию левого и правого желудочков: масса левого желудочка увеличивается даже при употреблении средних доз алкоголя, при дальнейшем увеличении дозы употребляемого алкоголя прогрессирующего увеличения массы левого желудочка не отмечается; дилатация левого желудочка постепенно уменьшается по мере повышения употребления алкоголя до суточной дозы180 г; одновременно повышается соотношение ТЗСЛЖ/КДРЛЖ (толщина задней стенки левого желудочка/конечный диастолический размер левого желудочка), что свидетельствует о концентрическом ремоделировании левого желудочка; ответная реакция правого желудочка на употребление алкоголя выражается в развитии его дилатации после превышения дозы180 г/сутки; меньшее, суточное потребление алкоголя не оказывает какого-либо заметного эффекта на правый желудочек.
Закономерным проявлением алкогольной кардиомиопатии является диастолическая дисфункция левого желудочка, причем степень нарушения диастолической функции миокарда левого желудочка прямо пропорциональнапо треблению алкогольных напитков. Диастолическая дисфункция левого желудочка обнаруживается уже на доклинической стадии и обычно проявляется снижением кровотока в раннюю фазу диастолы и увеличением кровотока во время систолы предсердий.
При дальнейшем прогрессировании алкогольной кардиомиопатии и развитии клинических проявлений сердечной недостаточности к диастолической дисфункции левого желудочка присоединяется систолическая дисфункция (снижение фракции выброса и показателя укорочения миокарда в средней части левого желудочка). У многих больных алкогольной кардиомиопатией при эхокардиографии обнаруживаются тромбы в любой из4-х полостей сердца, но чаще в левом предсердии или левом желудочке.
Сцинтиграфия миокарда
При сцинтиграфии миокарда с радиоактивным таллием201Т1 могут обнаруживаться множественные дефекты накопления изотопа. Это обычно наблю-
238
дается при тяжелом течении алкогольной кардиомиопатии, ивозможно, обусловлено формированием множественных очагов фиброза в миокарде.
Рентгенологическое исследование
При рентгеноскопии или рентгенографии органов грудной клетки определяется увеличение размеров сердца, а при развитии сердечной недостаточности - признаки венозного застоя в легких, возможно появление выпота в плевральных полостях.
Клинические формы
Выделяют три клинические формы алкогольной кардиомиопатии: «классическую» («застойную»), псевдоишемическую, аритмическую. Это подразделение условно, потому что проявления каждой формы чаще всего встречаются у одного и того же больного. Тем не менее, их выделение можно считать целесообразным, так как это заставляет врача обращать внимание на доминирующую симптоматику и облегчает диагностику заболевания.
6.5. КЛИНИЧЕСКИЕ ФОРМЫ
«Классическая» форма
Основным клиническим проявлением «классической» формы алкогольной кардиомиопатии является СН. В настоящее время принято различать доклиническую и клинически выраженную стадии сердечной недостаточности при алкогольной кардиомиопатии. Доклиническая стадия протекает латентно и диагностировать ее можно, исследуя гемодинамические показатели с помощью эхокардиографии. Характерно снижение фракции выброса, повышение конечного диастолического давления в левом желудочке. У многих больных в доклинической стадии определяются признаки диастолической дисфункции левого желудочка. На этой стадии больные иногда жалуются на сердцебиения при физической нагрузке, общую слабость, быструю утомляемость. При объективном исследовании обнаруживается увеличение размеров сердца влево, выслушивается ритм галопа в области верхушки сердца.
Алкогольную кардиомиопатию и начальную степень СН следует предполагать уже в тех случаях, когда после 7-10-дневного воздержания от приема алкоголя у больного сохраняется тахикардия с частотой пульса свыше90-100. У таких больных даже небольшая физическая нагрузка иногда вызывает появление заметной одышки. Клинически выраженная стадия СН при алкогольной кардиомиопатии характеризуется выраженной общей слабостью, одышкой и тахикардией не только при физической нагрузке, но и в покое, протодиастолическим ритмом галопа, периферическими отеками, гепатомегалией, в тяжелых случаях - асцитом. Крайне тяжелая степень сердечной недостаточности проявляется сердечной астмой и отеком легких. Обычно у пациентов с алкогольной кардиомио-
239
патией, осложнившейся выраженной сердечной недостаточностью, имеется клиническая и ультразвуковая картина алкогольного цирроза печени. Часто также наблюдается артериальная гипертензия алкогольного генеза.
Характерной особенностью СН при алкогольной кардиомиопатии является положительная динамика клинических, эхокардиографических проявлений при прекращении злоупотребления алкоголем. Чем длительнее период абстиненции, тем более выраженное улучшение отмечается у больных. Даже при резко выраженной СН (IV ФК по NYHA, фракция выброса левого желудочка менее 30%) прекращение приема алкоголя приводит к значительному улучшению сократительной функции миокарда и положительному клиническому эффекту, но для этого требуется продолжительный срок абстиненции(около 6 месяцев). Напротив, возобновление приема алкоголя быстро усугубляет проявления сердечной недостаточности.
«Псевдоишемическая» форма
Для этой формы алкогольной кардиомиопатии характерны боли в области сердца и изменения электрокардиограммы, подобные ИБС. Кардиалгии появляются уже на ранней стадии алкогольной кардиомиопатии и по мере прогрессирования заболевания становятся все более выраженными. Боли в области сердца при алкогольной кардиомиопатии локализуются преимущественно в области верхушки сердца и носят постоянный характер. Чаще всего боль ноющая, тянущая, иногда колющая, многие больные воспринимают ее как интенсивное постоянное жжение в области сердца.
Кардиалгии при алкогольной кардиомиопатии не имеют приступообразного характера, как правило, не связаны с физической нагрузкой и не купируются нитроглицерином, появляются обычно на следующий день после алкогольного эксцесса или после нескольких дней выраженного злоупотребления алкоголем. Боль в области сердца при алкогольной кардиомиопатии может продолжаться много часов и даже несколько суток. Рассказывая о боли в области сердца, больной обычно многословен, суетлив. После прекращения приема алкоголя, особенно после длительного периода воздержания кардиалгии, как правило, перестают беспокоить больного, а после возобновления приема спиртных напитков возобновляются и боли.
Кардиалгии, обусловленные алкогольной кардиомиопатией, необходимо дифференцировать со стенокардией - одной из клинических форм ишемической болезни сердца. Дифференциальная диагностика кардиалгии при алкогольной кардиомиопатии и стенокардии представлена в таблице6. Проводя дифференциальную диагностику алкогольной кардиалгии и стенокардии, необходимо помнить о том, что хроническим алкоголизмом могут страдать и пациенты со стенокардией.
240
«Псевдоишемическая» |
форма |
алкогольной |
кардиомиопатии- |
со |
провождается изменениями электрокардиограммы, которые могут быть сходны |
|
|||
с изменениями при ишемической болезни сердца. ЭКГ-проявления алкогольной |
|
|||
кардиомиопатии описаны выше; как |
указывалось ранее, |
наиболее характерны |
|
|
изменения конечной части желудочкового комплекса в виде смещения интервала ST ниже изо-электрической линии, появления высокого, двухфазного, изо- элек-трического или отрицательного зубца Т. Эти изменения ЭКГ обычно сочетаются с признаками гипертрофии миокарда левого желудочка. Указанные ЭКГ-
проявления необходимо дифференцировать с ЭКГ-признаками ишемических изменений миокарда.
Дифференциальная диагностика может быть осуществлена на основании |
|
|||||
следующих признаков: смещение интервала ST книзу от изолинии и изменение |
|
|||||
зубца Т |
сохраняются |
долго, иногда в |
течение |
нескольких дней |
или |
|
даже |
недель, |
особенно |
если |
больной |
продолжает |
приним |
алкоголь, в то время как при ишемической болезни сердца указанные измене- |
|
|||||
ния наиболее выражены при ее обострении; при «псевдоишемической» форме |
|
|||||
алкогольной кардиомиопатии значительно реже, чем при ИБС, наблюдается |
|
|||||
строго горизонтальное смещение интервалаST книзу от изолинии, обычно |
|
|||||
речь идет о косонисходящем или косовосходящем смещении интервалаST; от- |
|
|||||
рицательный, симметричный зубец Т более характерен для ишемической бо- |
|
|||||
лезни сердца, чем для «псевдоишемической» формы алкогольной кардиомиопа- |
|
|||||
тии; высокий зубец Т в грудных отведениях чаще наблюдается при алкогольной |
|
|||||
кардиомиопатии, чем при ИБС, и обычно в первые сутки после алкогольного |
|
|||||
эксцесса, причем амплитуда зубца Т соответствует выраженности синусовой та- |
|
|||||
хикардии; прекращение приема алкоголя способствует положительной дина- |
|
|||||
мике ЭКГ, |
а возобновление |
- очередному ухудшению ЭКГ. Проводя диффе- |
|
|||
ренциальную диагностику ЭКГ-изменений при «псевдоишемической» форме алкогольной кардиомиопатии может сочетаться с ишемической болезнью сердца, кроме того, ЭКГ может действительно быть сходной при обоих этих заболеваниях.
Аритмическая форма
В клинической картине на первый план выступают различные аритмии. Почти у каждого четвертого больного хроническим алкоголизмом наблюдаются нарушения функции возбудимости(экстрасистолия, пароксизмальная тахикардия, пароксизмы мерцания и трепетания предсердий, постоянная форма мерцательной аритмии). Мерцательная аритмия имеется у20% больных алкогольной кардиомиопатией, сочетается с СН различной степени выраженности.
Аритмическая форма алкогольной кардиомиопатии имеет особенности: нарушения сердечного ритма могут быть самым первым редко единственным проявлением алкогольной кардиомиопатии; пароксизмы мерцательной аритмии или пароксизмальной тахикардии часто возникают по-
241
сле алкогольного эксцесса (синдром «праздничного» или «воскресного» сердца), иногда уже в первые 6 ч после приема больших количеств алкоголя; пароксизмальные нарушения сердечного ритма могут вести к развитию острой сердечной недостаточности и выраженному снижению артериального давления(иногда вплоть до коллапса); пароксизмы мерцания предсердий и тахикардии обычно сопровождаются ярко выраженной вегетативной симптоматикой(по холоданием конечностей, потливостью, ознобоподобным тремором, ощущением нехватки воздуха, иногда чувством «мертвенной слабости»); существует прямая взаимосвязь дозы принятого алкоголя и тяжести аритмии: большие дозы принятого алкоголя и, следовательно, высокая концентрация его в крови вызывают более тяжелые нарушения сердечного ритма; в при продолжающемся злоупотреблении алкоголем пароксизмальная мерцательная аритмия переходит в постоянную форму; прекращение употребления алкоголя уменьшает выраженность аритмий и даже может привести к их исчезновению.
У 30-50% больных алкогольной кардиомиопатией имеется удлинение интервала QT, что предрасполагает к развитию тяжело протекающих желудочковых аритмий и даже внезапной сердечной смерти. Заканчивая описание аритмической формы алкогольной кардиомиопатии, следует подчеркнуть, что наличие постоянной формы мерцательной аритмии при отсутствии других причин для ее возникновения, особенно у молодых мужчин, заставляет предполагать алкогольную природу заболевания. Смешанная форма алкогольной кардиомиопатии сочетает различные проявления вышеуказанных форм.
6.6. КРИТЕРИИ ДИАГНОСТИКИ
Основой диагностики алкогольной кардиомиопатии могут служить диагностические критерии, представленные в таблице7. Разумеется, важнейшим этапом диагностики алкогольной кардиомиопатии является тщательный сбор алкогольного анамнеза. Однако пациенты часто скрывают злоупотребление алкогольными напитками. Для практического применения можно рекомендовать анкету CAGE (аббревиатура составлена по первым буквам ключевых слов следующих фраз на английском языке): Чувствовали ли Вы когда-либо необходимость сократить употребление спиртных напитков? Раздражает ли Вас, когда окружающие критикуют Ваше злоупотребление спиртными напитками? Ощущаете ли Вы чувство вины после приема алкоголя? Трудно ли Вам проснуться на следующий день после приема алкоголя? Каждый положительный ответ оценивается одним баллом; два набранных балла и более свидетельствуют о скрытом пристрастии к алкоголю.
6.7. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференцировать алкогольную кардиомиопатию приходится с рядом заболеваний, но прежде всего с ишемической кардиомиопатией и дилатацион-
242

ной кардиомиопатией. Порой это бывает весьма затруднительно, так как больные, как правило, отрицают злоупотребление алкоголем.
Таблицв 7. Диагностические критерии алкогольной кардиомиопатии
Наличие клинических признаков синдрома дилатационной кардиомиопатии (расширение границ сердца при перкуссии, появление по мере прогрессирования заболевания симптомов недостаточности кровообращения, нарушений сердечного ритма, проводимости, кардиалгии)
Наличие инструментальных (эхокардиографических и рентгенологических) признаков дилатационной кардиомиопатии (дилатация всех полостей сердца, гипертрофия миокарда левого желудочка, эхокардиографические признаки систолической и/или диастолической дисфункции левого желудочка)
Установление факта злоупотребления алкоголем, связь обострения клинической симптоматики с алкогольными эксцессами
Внешние стигматы хронической алкогольной интоксикации: «помятый» внешний вид, одутловатое багрово-синюшное лицо, расширенные капилляры лица, тремор пальцев рук, контрактура Дюпюитрена, гинекомастия
Наличие других висцеральных проявлений хронического алкоголизма: алкогольного стеатоза, алкогольного гепатита, микронодулярного цирроза печени, хронического кальцифицирующего панкреатита, энцефалопатии, периферической полинейропатии
Исключение других заболеваний, которые могут сопровождаться развитием синдрома дилатационной кардиомиопатии или кардиомегалии: ишемическои кардиомиопатии, миокардитов, поражения клапанного аппарата, кардиомиопатии при системных заболеваниях, перикардита, гипертонического сердца.
Повышение содержания в крови безуглеводистого(десиализированного) трансферрина (новый маркер алкогольной интоксикации, повышение концентрации которого в крови происходит при регулярном приеме 60 г и более этанола в сутки)
Основные дифференциально-диагностические различия между алкогольной и ишемической кардиомиопатиями представлены в таблице8. Проводя дифференциальную диагностику алкогольной и ишемическои кардиомиопатии, следует помнить о том, что лица, страдающие ишемическои кардиомиопатией и другими формами ишемическои болезни сердца, могут злоупотреблять алкоголем.
В этой ситуации бывает очень трудно правильно интерпретировать клинические и лабораторные данные. При таком сочетании хронической алкогольной интоксикации и ИБС следует учесть, что боли в области сердца соответствуют критериям стенокардии, на ЭКГ чаще обнаруживаются рубцовые изменения после перенесенного инфаркта миокарда.
243

Таблица 8. Дифференциальная диагностика алкогольной и ишемической кардиомиопатии
|
Признаки |
Алкогольная |
Ишемическая |
||||
|
|
|
кардиомиопа- |
кардиомиопатия |
|||
|
|
|
тия |
|
|
|
|
Другие висцеральные поражения |
Характерно |
Увеличение |
пе- |
|
|||
|
|
|
развитие |
алко- |
чени |
неалко- |
|
Наличие |
алкогольных |
стигм при |
внешн гольного |
гепа- |
гольного генеза |
||
осмотре |
(одутловатое |
багрово-синюшное тита, |
|
при развитии |
|
|
|
лицо, расширение сети кожных капилляров цирроза |
печенедостаточности |
||||||
лица, увеличение околоушных желез, гинени, |
|
кровообращения |
|||||
комастия, тремор рук, атрофия яичек) |
калькулезного |
Отсутствуют |
|
|
|||
Лабораторные признаки хронической алкопанкреатита |
Отсутствуют |
|
|
||||
гольной интоксикации: |
|
|
|
|
|
|
|
•повышение содержания в крови гаммаХарактерно глютамилтранспептидазы и безуглеводистого (десиализированного) трансферрина;
•увеличение среднего объема эритроцитов Присутствуют
Дифференциальная диагностика идиопатической дилатационной и алкогольной кардиомиопатии сравнительно проста, при этом учитываются диагностические критерии дилатационнои кардиомиопатии, отсутствие анамнестических данных о злоупотреблении алкоголем и клинико-лабораторных проявлений признаков алкогольной интоксикации у лиц с дилатационнои кардиомиопатией.
Дифференциальную диагностику алкогольной кардиомиопатии необходимо проводить также с другими видами кардиомиопатии. Кроме того, следует дифференцировать алкогольную кардиомиопатию, со всеми заболеваниями, которые приводят к кардиомегалии и СН (врожденные и приобретенные пороки сердца, амилоидоз, гемохроматоз миокарда, экссудативный и констриктивный перикардит и другие заболевания). При этом учитывается симптоматика указанных заболеваний и отсутствие длительного злоупотребления алкоголем.
6.8. ТЕЧЕНИЕ И ПРОГНОЗ
Характерными особенностями алкогольной кардиомиопатии являются волнообразный характер ее течения. Ухудшение состояния больных и течения заболевания при продолжающемся употреблении алкоголя и алкогольных эксцессах и улучшение - при уменьшении или прекращении приема алкоголя. Стойкая стабилизация состояния больного и в ряде случаев полное - исчез новение клинических проявлений СН и уменьшение кардиомегалии при -дли тельном прекращении употребления алкоголя. Положительный эффект абстиненции у больных с алкогольной кардиомиопатией иIV функциональным клас-
сом сердечной недостаточности проявляется приблизительно через6 месяцев, иногда позже.
244
Продолжающийся прием алкоголя резко ухудшает прогноз больных с алкогольной кардиомиопатией. Сердечная недостаточность прогрессирует, и больные погибают через 3-4 года, причем около 30-35% умирают от фибрилляции желудочков. Однако многие больные алкогольной кардиомиопатией живут5 - 10 лет после развития застойной сердечной недостаточности. При одинаковой степени тяжести застойной сердечной недостаточности5-летняя выживаемость при дилатационной кардиомиопатии составляет 48%, а при алкогольной кардиомиопатии - 81%, следовательно, прогноз при ней лучше, чем при дилатационной кардиомиопатии.
245
Глава VII
ИДИОПАТИЧЕСКАЯ ДИЛАТАЦИОННАЯ
КАРДИОМИОПАТИЯ
Идиопатическая дилатационная кардиомиопатия (ИДКМП) - диффузное заболевание миокарда неизвестной этиологии, характеризующееся дилатацией всех камер сердца с нарушением его систолической функции. Заболеваемость идиопатической дилатационной кардиомио-патией составляет5-8 случаев на 100000 населения в год, причем наблюдается тенденция к увеличению этого показателя. Распространенность заболевания достигает 13-36 на 100000 населения. Вероятно, истинная заболеваемость выше вследствие неучтенности случаев, протекающих определенное время без клинической симптоматики или с незначительными клиническими проявлениями. Примерно 25% всех случаев ХСН обусловлены идиопатической дилатационной кардиомиопатией.
7.1. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Причина болезни не установлена. Goodwin (1973) сформулировал положение о полиэтиологичности заболевания. В настоящее время наиболее широко обсуждаются несколько гипотез развития ИДКМП. О большой роли генетических факторов свидетельствует тот факт, что семейный характер заболевания прослеживается у 20-25% пациентов, причем течение семейной формы заболевания является наиболее злокачественным. Наличие семейного характера заболевания свидетельствует о вкладе генетических факторов в его развитие, что подтверждается морфологическими, клиническими признаками, кардиогемодинамическими нарушениями при семейной и изолированной ИДКМП.
Известны четыре типа наследования ИДКМП: аутосомно-доминантный, аутосомно-рецессивный, сцепленный с Х-хромосомой и через митохондриальную ДНК. Наиболее распространенным является аутосомно-доминантный с передачей мутантных генов. Дилатационная кардиомиопатия с аутосомнодоминантным наследованием развивается в возрасте20-30 лет и характеризуется прогрессирующей СН и тяжелыми аритмиями. В семьях этих больных идентифицированы пять локусов с локализацией мутации в девятой(9ql3-q22), первой (Iq32) и десятой хромосоме (10q21-10q23). При наличии у больного последней мутации наряду с дилатационной кардиомиопатией развивается пролапс митрального клапана. У больных старше 30 лет чаще обнаруживаются изменения первой хромосомы, а течение ИДКМП характеризуется изменением атриовентрикулярной и внутрижелудочковой проводимости, выраженными иммунологическими нарушениями. У многих больных с семейной ИДКМП выявлены мутации в шестой хромосоме(6q23 в области 3-сМ), что сопровождается нарушениями проводимости и дефектами мышечной ткани. У некотрых больных
246
ИДКМП обнаружены мутации гена ламина с нарушением атриовентрикулярной проводимости. Дилатационная кардиомиопатия с аутосомно-рецессивным типом наследования встречается значительно реже. Генетический локус, ответственный за развитие заболевания, пока не установлен.
Вариант семейной дилатационной кардиомиопатии, сцепленный с полом (с Х-хромосомой) встречается в двух формах. Первая форма (синдром Барта) развивается в детском возрасте. При этой форме установлены4 мутации в гене G4,5, который находится на длинном плече Х-хромосомы(Xq28) и кодирует синтез и функцию белков«тафазинов», входящих в состав структурных белков мембран. Синдром Барта характеризуется сочетанием дилатационной кардиомиопатии с отставанием детей в росте, миопатией, нейтропенией, аминоацидурией. Больные умирают рано, часто от сепсиса.
Вторая форма дилатационной кардиомиопатии, сцепленной с - Х хромосомой, развивается в более старшем возрасте, характеризуется быстрым прогрессирующим течением, миопатией, повышением содержания в крови креатинфосфокиназы. Генетический дефект при этом заболевании локализуется в Х-хромосоме - Хр21 и заключается в делеции гена, расположенного в премоторном регионе в первом экзоне и контролирующего синтез белка дистрофина - компонента цитоскелета миоцитов. В миокарде значительно снижается количество дистрофина и а-дистрогликана, гликопротеина ассоциированного с дистрофином.
Дистрофин входит в состав дистрофин-ассоциированного гликопротеинового комплекса и обеспечивает связь актинового цитоскелета миоцитов с внеклеточным матриксом. Актиновый цитоскелет связан также с сократительным аппаратом миоцита через миокардиальныйLIM (Lin-11, Isl-1, Мес-3) протеин (MLP). Этот протеин играет важную роль в дифференциации и пролиферации клеток. Мутация гена дистрофина, других белков дистрофин-ассоциированного гликопротеинового комплекса, протеина MLP приводит к повреждению и гибели кардиомиоцитов, развитию кардиомиопатии.
В последние годы обнаружены митохондриальные кардиомиопатии при семейной, спорадической формах заболевания. Вместе с тем роль мутаций митохондриальной ДНК окончательно не выяснена. При ультраструктурном и иммуноцитохимическом изучении биоптатов миокарда обнаруживается патология митохондрий в виде концентрических и тубулярных кист, снижающих антиферментную активность митохондрий.
Митохондриальные синдромы включают дилатационную кардиомиопатию как составную часть клинической картины. К этим синдромам относят-
ся: MELAS-синдром (Mitochondrial Encephalomyopathy, Lactic Acidosis and Stroke-like episodes - митохондриальная энцефалопатия, миопатия, лактацидоз и инсультоподобные эпизоды); MERRF-синдром (Myoclonic Epilepsy with Ragged
247
Red Fibres - миоклональная эпилепсия с рваными мышечными волокнами) включает митохондриальную миопатию, миоклонии, большие эпилептические припадки, деменцию, атаксию, тугоухость; синдром Кирнса-Сейра обусловлен делецией мутантного гена митохондрий, характеризуется прогрессирующей наружной офтальмоплегией, пигментной дегенерацией сетчатки, атриовентрикулярной блокадой 1-3 степени. У больных ИДКМП часто обнаруживаетсяDDгенотип ангиотензинпревращающего фермента, что рассматривается как маркер предрасположенности к развитию болезни.
Изучается вирусная этиология ИДКМП. Предполагается, что перенесен- |
|
||||
ный вирусный миокардит инициирует аутоиммунный воспалительный процесс, |
|
||||
который трансформируется в делатационнуб кардиомиопатию. В пользу этой |
|
||||
гиротезы |
свидетельствуют |
наличие |
симптоматики |
вирусоподобного- |
за |
болевания с лихорадкой, предшествовавшего развитию ИДКМП (20-25%); смена |
|
||||
воспаления миокарда признаками дилатационной кардиомиопатии в прижиз- |
|
||||
ненных биоптатах больных, перенесших вирусный миокардит (12-52%); выяв- |
|
||||
ление у больных ИДКМП в диагностически значимых титрах антител к кардио- |
|
||||
тропным |
вирусам (энтеровирус |
Коксаки |
группы );В обнаружение в 12-67% |
|
|
биоптатов миокарда при ИДКМП энтеровирусной РНК, комплементарной к РНК вирусов Коксаки; отсутствие в биоптатах миокарда признаков воспаления; трансформация экспериментального энтеровиусного миокардита через6-12 месяцев в морфологические признаки ИДКМП.
В качестве этиологического фактора ИДКМП могут выступать метаболические нарушения миокарда - врожденные или приобретенные в течение жизни метаболические дефекты, которые приводят к дилатации сердца и его недостаточности. При дефиците карнитина поступление жирных кислот в митохондрии и их окисление значительно снижаются. Это сопровождается их накоплением в
цитоплазме, дефицитом энергии, расширением полостей сердца и развитием ХСН. При ИДКМП в миокарде обнаруживаются патологические изменения -об мена веществ: повышенная продукция оксида азота стимулирует апоптоз кардиомиоцитов; снижение активности Са-АТФазы саркоплазматического ретикулума; дефицит цитоскелетного белка кардиомиоцитов метавинкулина. Указанные изменения метаболизма в миокарде некоторыми исследователями рассматриваются как этиологический фактор рассматриваемого заболевания. У больных ИДКМП обнаружены значительные нарушения клеточного и гуморального иммунитета, которые способствуют прогрессированию заболевания и недостаточности кровообращения.
Обнаруживаются циркулирующие в крови антитела к тяжелым цепям миозина, р-адренорецепторам, мускариновым рецепторам, ламинину, митохондриальным белкам. Особая роль в патогенезе ИДКМП придается антителам к Р- адренорецепторам миокарда (30-40%). Это обусловлено тем, что циркулирующие аутоантитела к р-адренорецепторам уменьшают плотность р-адренорецепторов в миокарде, снижают их функциональную активность и количество, уменьшают
248
таким образом кардиоинотропное влияние симпатической нервной системы и способствуют прогрессированию кардиальной дисфункции, дезадаптивному ремоделированию ЛЖ.
Большое патогенетическое значение имеют специфические антитела к ферменту внутренней мембраны митохондрий сердца, осуществляющему перенос АТФ и АДФ между цитоплазмой и матриксом митохондрий(57%). Антитела к адениннуклеотидному транслокатору обладают перекрестной реактивностью к белкам кальциевых каналов и, вступая во взаимодействие с ними, приво-
++
дят к чрезмерному поступлению ионов Са в кардиомиоциты, вызывают перегрузку кардиомиоцитов кальцием, их повреждение, лизис. Снижение транспорта АТФ из митохондрий к сократительным белкам кардиомиоцита приводит к снижению коронарного кровотока, сердечного выброса, потребления миокардом кислорода.
Значительные изменения клеточного иммунитета характризуются снижением активности натуральных киллеров, нарушением функции Т-лимфоцитов- хелперов, повышением активности Т-лимфоцитов-хелперов, увеличением продукции интерферона, фактора некроза опухоли-альфа, интерлейкина-2. В результате указанных сдвигов развиваются аутоиммунные реакции к белкам миокарда. Продуцируемые аутоантитела к миокарду вместе с провоспалительными цитокинами вызывают повреждение миокарда, способствуют развитию и прогрессированию ИДКМП. Как один из механизмов патогенеза ИДКМП следует рассматривать дисфункцию симпатической нервной системы.
Одним механизмов патогенеза ИДКМП является апоптоз(запрограммированная смерть клеток). Морфологическими признаками апоптоза являются: сморщивание клетки, конденсация и фрагментация ядра, разрушение цитоскелета, буллезное выпячивание клеточной мембраны. Характерной особенностью апоптоза является уничтожение клеток без развития воспаления. Целостность мембраны умирающей клетки сохраняется до полного завершения апоптоза. По-
сле окончания апоптоза расположенные вблизи фагоциты поглощаютос тавшиеся фрагменты клетки. Апоптоз регулируется семейством геновBCL-2, расположенных на 18 хромосоме. Гены BCL-2, C-FES тормозят, а гены ВАХ,
ВАК, BID, Р-53, C-MYC, APO-1/Fas - стимулируют апоптоз.
В регуляции апоптоза принимают участие ростовые факторы, различные цитокины, половые гормоны. Апоптоз кардиомиоцитов активируется преимущественно фактором некроза опухоли, интерлейкинами-1, 4, g-интерфероном, продуктами перекисного окисления липидов, гипоксией. Распад клетки, предназначенной для апоптоза, происходит под влиянием ферментов цистеиновых протеаз. Запускают апоптоз проапоптотические сигналы двух типов: повреждение ДНК клетки какими-либо факторами и активация рецепторов «региона клеточной смерти» (Fas-R, TNF-R). Эти рецепторы являются мембраносвязанными белками, относящимися к семейству туморнекротических рецепторов. Повреж-
249
дение ДНК вызывает активацию проапоптотических генов. Активация этих генов повышает проницаемость митохондрий клетки и выход в цитоплазму цитохрома С, АТФ, апоптозиндуцирующего фактора и ДНКазы.
7.2. КЛИНИЧЕСКАЯ КАРТИНА
Идиопатической дилатационной кардиомиопатией болеют чаще мужчины в возрасте 30-45 лет (85%). Заболевание встречается в 3 раза чаще среди людей черной расы. Около 30% больных указывают, что развитию клинических проявлений предшествовала острая респираторная вирусная инфекция, ангина, внебольничная пневмония и другие инфекционные заболевания.
Особенности течения
Начало заболевания постепенное, мало заметное (70-80%). Больные могут отмечать небольшую слабость и одышку, но не придают этим симптомам большого значения, расценивая их как следствие напряженной, длительной работы, отсутствия достаточного отдыха. Однако с течением времени, спустя несколько месяцев или 2-10 лет развивается выраженная симптоматика СН, обнаруживается кардиомегалия. Вместе с тем у 20% больных отмечается подострое начало ИДКМП с быстрым развитием признаков СН. Описан редкий вариант начала ИДКМП, характеризующийся развитием недостаточности кровообращения во время острой вирусной инфекции. При таком начале заболевания вирусная инфекция является провоцирующим фактором, выявляющим скрыто протекавшую дилатационную кардиомиопатию. Иногда ИДКМП дебютирует тромбоэмболией (в легкие, головной мозг, периферические сосуды) или аритмиями.
Существует семейно-генетическая форма заболевания, и анализ анамнеза позволяет ее своевременно распознать. Для семейной формы ИДКМП характерно быстрое начало и неуклонно прогрессирующее течение заболевания, наличие двух или более случаев дилатационной кардиомиопатии в одной семье; случаи документированной внезапной смерти в возрасте до35 лет среди родственников первой степени родства. Клиническая картина ИДКМП характеризуется СН, нарушениями сердечного ритма, кардиомегалией, тромбоэмболическим синдромом.
Жалобы
На общую слабость, снижение работоспособности, одышку, ощущение перебоев, боли в сердце. Одышка и слабость усиливаются по мере прогрессирования заболевания. Одышка обусловлена левожелудочковой недостаточностью. Вначале одышка появляется при физической нагрузке, затем беспокоит больных в покое. Левожелудочковая недостаточность обусловлена нарушением сократительной мпособности миокарда ЛЖ. При присоединении правожелудочковой недостаточности больные предъявляют жалобы на появление отеков голеней и стоп, боли в области правого подреберья.
250
Кардиалгии неинтенсивные, носят кратковременный или достаточно длительный характер (25-50%) и обусловлены растяжением перикарда вследствие дилатации сердца, несоответствием между возросшей потребностью дилатированного ЛЖ в кислороде и ограниченными возможностями коронарного кровотока, поражением системы микроциркуляции миокарда и развитием его ишемии преимущественно в субэндокардиальных отделах, сопутствующей ИБС у лиц пожилого возраста (25%). У многих больных возможно развитие интенсивных болей в грудной клетке вследствие ТЭЛА или в левом подреберье при тромбоэмболии в селезеночную артерию. Тромбоэмболия почечной артерии вызывает развитие интенсивных болей в поясничной области.
Объективное исследование
При осмотре обращают на себя внимание одышка, акроцианоз, вынужденное сидячее или полусидячее положение, пастозность или выраженные отеки в области нижних конечностей, набухание шейных вен. При выраженной трикуспидальной недостаточности определяется пульсация яремной вены.
Исследование сердечно-сосудистой системы
Пульс часто аритмичный и сниженной амплитуды, при тяжелой степени сердечной недостаточности - нитевидный. При перкуссии сердца отмечается расширение всех границ относительной тупости сердца, более выражено расширение левой границы. Характерными аускультативными признаками являются: ослабление тонов сердца (преимущественно I тона), выслушивание III и IV тонов, протодиастолический, реже - пресистолический ритм галопа, систолический шум над верхушкой сердца и мечевидным отростком в результате дилатации ЛЖ и ПЖ, формирования относительной митральной, трикуспидальной недостаточности. При развитии застойных явлений в малом круге кровообращения выслушивается акцент II тона над легочной артерией. Наиболее частыми нарушениями сердечного ритма (60-65%) являются экстрасистолия (90%), мерцательная аритмия, пароксизмальная тахикардия (30%). Артериальное давление обычно снижено или нормальное.
Исследование легких
Обнаруживаются укорочение перкуторного звука и ослабление везикулярного дыхания в нижних отделах легких, здесь же прослушиваются крепитация, мелкопузырчатые хрипы. Развитие недостаточности кровообращения сопровождается увеличением и болезненностью печени, тотальная СН сопровождается развитием асцита.
Тромбоэмболические осложнения
Важнейшей клинической особенностью ИДКМП является тромбоэмболический синдром (40-77%). Одинаково часто (30-50%) встречаются тромбы в ле-
251
вых и правых отделах сердца, которые являются источником эмболии в большом и малом кругах кровообращения. Чаще всего развивается ТЭЛА(50%), тромбоэмболия почечных артерий (20%), селезеночной артерии (11%), артерий нижних конечностей и головного мозга (5-6%). Наиболее часто тромбоэмболии развиваются в первые три года болезни, к 10 году болезни наблюдается у3040% больных.
Тромбоэмболия почечной артерии проявляется интенсивными болями в поясничной области, микрогематурией, подъемом уровня АД, повышением температуры тела, резкой болезненностью при пальпации живота в проекции почки, картиной инфаркта почки при ультразвуковом исследовании. Тромбоэмболия селезеночной артерии характеризуется сильной болью в области левого подреберья, повышением температуры тела, иногда появлением шума трения брюшины при аускультации над поверхностью селезенки, картиной инфаркта селезенки при ультразвуковом исследовании.
Тромбоэмболия артерий ног проявляется внезапной острой болью, распространяющейся на весь отдел конечности дистальнее уровня закупорки артерии. Далее появляются онемение, бледность, похолодание конечности, снижается мышечная сила, больной теряет способность двигать ногой. При объективном обследовании отмечаются исчезновение пульса на магистральных артериях, побледнение, цианоз, снижение чувствительности кожи. Тромбоэмболия артерий головного мозга характеризуется внезапной потерей сознания, асимметрией носогубных складок, развитием парезов, других очаговых неврологических симптомов в зависимости от локализации тромбоэмболии.
В последнее десятилетие тромбоэмболии артерий прижизненно диагностируются в 15-45% случаев, потому что довольно часто протекают без клинической симптоматики или под масками пневмонии при ТЭЛА, усугубления симптомов СН, мочевого синдрома.
7.3. ЛАБОРАТОРНО-ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
Приведенная выше клиническая симптоматика идиопатической дилатационной кардиомиопатии является неспецифической и может наблюдаться не только при этом заболевании, но и при миокардитах и других видах кардиомиопатии, что затрудняет своевременную диагностику идиопатической дилатационной кардиомиопатии. Указанное обстоятельство делает важным и целесообразным использование лабораторно-инструментальных исследований в своевременной диагностике дилатационной кардиомиопатии.
Общий анализ крови
У большинства больных без существенных изменений.
Биохимический анализ крови
252
Не выявляет отклонений от нормы. У некоторых больных может обнаруживаться повышение содержания в крови креатинфосфокиназы и ее изоэнзима MB, что может быть обусловлено продолжающимися выраженными дистрофическими изменениями в миокарде, прогрессирующим повреждением миокарда, развитием в нем явлений некроза кардиомиоцитов. Повышение активности в сыворотке крови креатинфосфокиназы имеет неблагоприятное прогностическое значение, так как всегда ассоциируется с тяжелой и прогрессирующей застойной сердечной недостаточностью. М. Ю. Самсонов и соавт. (1991) обнаружили повышение содержания в крови проколлагенаIII типа при дилата-ционной кардиомиопатии, что отражает выраженность развития фиброза в миокарде.
Коагулограмма
Умногих больных выявляет повышение свертывающей активности крови
ипризнаки диссеминированного внутрисосудистого свертывания(в частности, высокий уровень в крови плазменного D-димера).
Иммунологические исследования
У некоторых больных обнаруживаются снижение количества и функциональной активности Т-лимфоцитов-супрессоров и повышение количества- Т лимфоцитов-хелперов, увеличение концентрации отдельных классов иммуноглобулинов, однако, эти изменения очень вариабельны и не имеют большого диагностического значения.
Электрокардиография
Характерной особенностью ЭКГ при дилатационной кардиомиопатии является нарушение сердечного ритма. А. Ю. Ибрагимов (1989) и Ю. И. Новиков (1988) указывают, что синусовый ритм при дилатационной кардиомиопатии регистрируется у 60 - 65% больных, а различные аритмии - у 40 - 35% больных. Однако эти авторы проводили однократные ЭКГ-исследования.
По данным Е.Н.Амосовой (1999) и П. X. Джанашия и соавт. (2000), холтеровское ЭКГ-мониторирование выявляет разнообразные нарушения практически у 100% больных дилатационной кар-диомиопатией, при этом наиболее часто регистрируются желудочковые экстрасистолы (почти у всех больных), короткие «пробежки» желудочковой тахикардии отмечаются у15 - 60%, пароксизмы желудочковой тахикардии - у 5 - 10% больных. Существует мнение, что на частоту желудочковых аритмий степень тяжести сердечной недостаточности и давность заболевания значительного влияния не оказывают.
Приблизительно у 25-35% больных идиопатической дилатационной кардиомиопатией наблюдается мерцательная аритмия. Около 30 - 40% больных имеют атриовентрикулярные блокады различной степени, а у 40 - 50% наблюдается полная блокада левой ножки пучка Гиса или ее передней ветви. В то же
253
время блокада правой ножки пучка Гиса считается нехарактерной для идиопатической дилатационной кардиомиопатии и встречается редко.
Полная блокада левой ножки пучка Гиса обычно ассоциируется со значительно более выраженными сердечной недостаточностью и дилатацией левого желудочка. Характерны также неспецифические изменения фазы реполяри-зации в виде снижения амплитуды зубца Т или даже его негативности(обычно отрицательный зубец Т несимметричный) в нескольких грудных отведениях, причем эти изменения стабильны или малодинамичны и часто сопровождаются депрессией интервала ST.
Приблизительно у 70% больных на ЭКГ имеются признаки гипертрофии миокарда левого желудочка и левого предсердия. В 1994 г. Momijama и соавт. на основании детального изучения ЭКГ сумели выявить ЭКГ-признаки, наиболее характерные для дилатационной кардиомиопатии ,итаким образом, отличающие ее от кардиомиопатии и кардиомегалий другой природы: наибольшая амплитуда зубца R в отведении V6 и наименьшая - в отведениях I, II или III; отношение высоты зубца R в отведении V6 к амплитуде наибольшего зубцаR в отведениях I, II или III > 3 (у 67% больных с дилатационной кардиомиопатией). Второму признаку, по мнению Momijama и. соавт. (1994), следует уделять большое внимание, так как он встречается лишь у4% больных пороками сердца и у 8% больных с артериальной гипер-тензией, и никогда не наблюдается при ишемической кардиомио-патии и у здоровых лиц. У больных дилатационной кардиомиопа-тией отношение RV6 к наибольшему R в отведениях I, II или III прямо пропорционально дилатации левого желудочка.
У некоторых больных идиопатической дилатационной кардио-миопатией могут обнаруживаться патологические зубцы Q, что может создавать трудности
в дифференциальной диагностике с ишемической кардиомиопатией. Чаще зубцы Q выявляются в отведениях I, V5, V6 и обусловлены очаговым или диффузным кардиосклерозом при дилатационной кардиомиопатии.
Эхокардиография
В настоящее время эхокардиографическое исследование является важнейшим неинвазивным методом диагностики идиопатической дилатационной кардиомиопатии. К эхокардиографическим признакам дилатационной кардиомиопатии относятся: дилатация всех полостей сердца(преимущественно желудочков, больше левого); практически неизмененная или незначительно увеличенная толщина стенок желудочков; степень гипертрофии миокарда левого желудочка несопоставима со степенью его дилатации; диффузный характер гипокинезии миокарда; глобальное снижение систолической способности левого желудочка (снижение ФВ и степени систолического укорочения переднезаднего размера левого желудочка, увеличение КСР левого желудочка, снижение сердечного выброса, ударного объема); нарушение сократительной способности миокарда правого
254
желудочка (увеличение его конечного диастолического размера); митральная и трикуспидальная регургитация; наличие внутрипредсердных тромбов (20-28%), у 30-40% больных отмечается косвенный признак тромбозаспонтанный эхоконтраст в левом предсердии; внутрижелудочковые тромбы чаще встречаются при низкой сократительной способности миокарда. Ранним эхокардиографическим признаком дилатационной кардиомиопатии является увеличение полостей
сердца и в первую очередь левого желудочка при отсутствии выраженной -ги пертрофии миокарда. Остальные эхо-кардиографические признаки появляются позже.
Рентгенологическое исследование
Всегда обнаруживается увеличение размеров сердца преимущественно за счет левого желудочка в начальной стадии заболевания. В последующем наблюдается увеличение всех отделов сердца. В связи с выраженной миогенной дилатацией обоих желудочков сердце приобретает шаровидную форму. Кардиомегалия характеризуется значительным увеличением кардиоторакального индекса (отношение поперечного размера сердца к размеру грудной клетки), который всегда превышает 0,55 и может достигать 0,6 – 0,65.
У большинства больных отмечается нарушение сократительной способности миокарда - сокращения сердца вялые, небольшой амплитуды, часто аритмичные. Обнаруживаются явления венозного застоя в легких, несколько реже - признаки легочной артериальной гипертензии. Застойные явления в легких при рентгенологическом исследовании могут быть выражены умеренно, что объясняется диффузным поражением миокарда обоих желудочков, развитием правожелудочковой недостаточности на ранних стадиях заболевания.
Радионуклидная вентрикулография
Метод основан на регистрации с помощью гамма-камеры импульсов от введенного внутривенно меченного йодом радиоактивного альбумина, проходящего с кровью через левый желудочек. Далее производится компьютерный анализ полученных данных, что позволяет оценить сократительную функцию миокарда, рассчитать объем левого желудочка, фракцию выброса, время циркулярного укорочения волокон миокарда. Радионуклидная вентрикулография обнаруживает увеличение конечного систолического и диастолического объемов ЛЖ, уменьшение ФВ, диффузную гипокинезию ЛЖ. У многих больных выявляется сегментарная асинергия ЛЖ, однако патологических изменений коронарных артерий не обнаруживается.
Сцинтиграфия миокарда
При сцинтиграфии миокарда с радиоактивным таллием201Т1 могут обнаруживаться мелкие, напоминающие мозаику очаги снижения накопления изотопа, иногда выявляются более крупные дефектные очаги. Дефекты перфузии и
255
накопления изотопа обусловлены множественными очагами фиброза в миокарде, которые развиваются при дилатационной миокардиопатии.
Велоэргометрия
Применяется для дифференциальной диагностики с ИБС и для определения уровня физической работоспособности больного. Характерно значительное снижение толерантности к физической нагрузке, причиной прекращения велоэргометрической пробы являются одышка, усталость, нарушения сердечного ритма, а не боли в области сердца, характерные для больных ИБС.
Рентгеноконтрастная вентрикулография
Позволяет выявить дилатацию желудочков, значительное ослабление их пульсации, диффузную гипокинезию. Участки гипокинезии чередуются с очагами акинезии, что создает диагностические трудности при исключении ИБС. Определяются увеличение КСР и КДР ЛЖ, снижение ФВ. Кличественными ангиокардиографическими критериями дилатационной кардиомиопатии служат индекс конечного диастолического объема ЛЖ свыше 110 см3/м2, индекс конечного систолического объема более 50 см3/м2 и ФВ менее 50%. Характерна умеренная регургитация крови через левое атриовентрикулярное отверстие, иногда визуализируется пристеночный тромб в ЛЖ.
Коронароангиография
При дилатационной кардиомиопатии просвет коронарных артерий не изменен. У некоторых больных наблюдается увеличение количества мелких ветвей коронарных артерий. Предполагается, что это является компенсаторной реакцией, направленной на улучшение кровоснабжения миокарда. Коронароангиография обычно проводится с целью дифференциальной диагностики дилатационной кардиомиопатии и ишемической болезни сердца.
Катетеризация полостей сердца
Этот метод исследования выявляет характерные изменения: значительное увеличение конечного диастолического давления в левом желудочке, а также высокое систолическое и диастоли-ческое давление в легочной артерии и -по вышение среднего давления в левом предсердии. Конечное диастолическое давление в правом желудочке также увеличено, но степень увеличения значительно меньшая по сравнению с левым желудочком. При развитии правожелудочковой недостаточности отмечается увеличение давления наполнения правого желудочка и среднего давления в правом предсердии.
Морфологическое исследование биоптатов
256

Прижизненная эндомиокардиальная биопсия является важнейшим инвазивным инструментальным методом диагностики идио-патической дилатационной кардиомиопатии и рекомендуется в комплексном обследовании больных с поражением миокарда неясного генеза с целью дифференциальной диагностики и исключения специфических заболеваний миокарда, имеющих характерные патоморфологические признаки. Чаще всего проводится биопсия миокарда правого желудочка (трансвенозным путем), реже - левого желудочка. В эндомиокардиальных биоптатах отмечаются выраженные дистрофические изменения кардиомиоцитов, явления их некроза, интерстициальный и заместительный склероз различной степени выраженности. Характерно отсутствие активной воспалительной реакции. Нерезко выраженные лимфоцитарные инфильтраты могут встречаться в отдельных участках биоптата, но количество лимфоцитов не превышает 5 или 10 в поле зрения при увеличении микроскопа в400 и 200 раз соответственно.
7.4. КРИТЕРИИ ДИАГНОСТИКИ
Диагностика осуществляется на основании комплексной оценки клиникоинструментальных данных и исключения сходных заболеван. Дийагноз ИДКМП предполагает наличие кардиомегалии с дилатацией полостей сердца, нарушение сократительной функции миокарда; отсутствие известных этиологических факторов, вызвавших развитие дилатационной кардиомиопатии; исключение форм дилатационной кардиомиопатии известной этиологии( шемической, алкогольной, воспалительной, гипертензивной, клапанной, амилоидной, при системных заболеваниях соединительной ткани, гемохроматозе); исключение экссудативного перикардита. В 1992 г. Р. Manolio разрабртал диагностические критерии ИДКМП (таблица 4).
Таблица 4. Диагностические критерии ИДКМП
Большие гемодинамические критерии: ФВ ЛЖ менее 45% или |
|
||
фракционное укорочение переднезаднего размера ЛЖ менее25% |
|
||
(по данным ЭхоКГ, радионуклидного сканирования, ангиогра- |
|
||
фии) КДР |
ЛЖ > 117% от |
предусмотренного значения с учетом |
|
возраста и площади тела (> 2,7 см/м2 поверхности тела) |
|
||
Критерии исключения: артериальная гипертензия (АД > 160 и |
|
||
100 мм ст. ст.), документированная и подтвержденная повторны- |
|
||
ми измерениями и/или |
наличием поражения органов-мишеней |
||
ИБС (обструкция более 50% диаметра главной коронарной арте- |
|||
рии), хроническое употребление алкоголя (ежедневно более 40 г |
|||
этанола в сутки женщинами и более80 г мужчинами в течение 5 |
|||
лет и более, с ремиссией ДКМП после6 месяцев абстиненции), |
|||
системные |
заболевания, |
перикардиты, легочная гипертензия, |
|
врожденные пороки сердца, длительные или пароксизмальные |
|||
суправентрикулярные аритмии |
|
||
257

Диагноз семейной ИДКМП необходимо заподозрить при наличии не менее двух случаев дилатационной кардиомиопатии в одной семье, а также случаев документированной внезапной смерти в возрасте до35 лет среди родственников первой линии, больных дилатационной кардиомиопатией. Далее диагноз заболевания устанавливается на основании диагностических критериев . НMestroni (1999) (таблица 5).
Таблица 5. Диагностические критерии семейной ИДКМП
Большие диагностические критерии: дилатация сердца, ФВ ЛЖ менее 45% и/или фракционное укорочение переднезаднего размера левого желудочка < 25%
Малые диагностические критерии: необъяснимые суправентри-
кулярные (фибрилляция предсердий или другие устойчивые аритмии) или желудочковые аритмии в возрасте до 50 лет; увеличение КДР ЛЖ более 117% от рассчитанной нормы с учетом возраста и поверхности тела; необъяснимые нарушения проводимости: атриовентрикулярная блокада 2-3 степени, полная блокада левой ножки пучка Гиса, синоатриальная блокада; необъяснимая внезапная смерть или инсульт в возрасте до 50 лет.
Обсуждая диагностику семейной дилатационной кардиомиопатии, необходимо отметить, что поражение сердца, соответствующее дилатационной кардиомиопатии, может быть первым проявлением нейромышечных заболеваний (мышечные дистрофии Дюшена, Беккера, атаксия Фридрейха). Врач должен помнить о возможности развития дилатационной кардиомиопатии при наследственно обусловленных нейромышечных заболеваниях.
Нейромышечные дистрофии необходимо обязательно исключать в -сле дующих случаях: наличие в семье больных нейромышечными дистрофиями или указание в анамнезе на наличие этих заболеваний у родственников; высокий уровень креатинфосфокиназы в крови; патологические изменения электромиографии; наличие мышечной слабости(особенно прогрессирующей), судорог, мышечной ригидности, псевдогипертрофии голеней.
7.5. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференцировать идиопатическую дилатационную кардиомиопатию следует с вышеназванными заболеваниями, а также с гипертрофической и рестриктивной кардиомиопатиями, миокардитами. Дифференциальная диагностика идиопатической дилатационной кардиомиопатии будет изложена в последующих разделах при описании других форм кардиопатий.
7.6. ТЕЧЕНИЕ И ПРОГНОЗ
258
Течение идиопатической дилатационной кардиомиопатии весьма вариабельно и отличается индивидуальными особенностями у различных больных. Все же в большинстве случаев заболевание протекает тяжело, и средняя продолжительность жизни больных с момента появления первых клинических при-
знаков колеблется от 3.4 до 7.1 лет (Ikram и соавт., 1987). Dec и Fuster (1994)
указывают, что У4 всех впервые выявленных больных с идиопатической дилатационной кардиомиопатией умирает в течение года, а '/2 больных - в течение ближайших 5 лет.
Характеризуют прогноз при идиопатической дилатационной кардиомиопатии следующим образом: большая часть летальных исходов наблюдается в течение первых двух лет, пик летальности приходится на срок6 месяцев - 1 год от появления первых симптомов недостаточности кровообращения. Летальность за первый год составляет 20 - 35%, за 3 года - 35 - 50%, за 5 лет - 50 - 70%, через 10 лет остаются в живых 25 - 30% больных. Основными причинами смерти больных являются: внезапная смерть от фибрилляции желудочков ('/3~'/2 умерших); застойная недостаточность кровообращения(летальных исходов); массивная тромбоэмболия легочной артерии (12 - 18% летальных исходов).
Большинство кардиологов выделяют 3 варианта течения идиопатической дилатационной кардиомиопатии: неуклонное ухудшение состояния больного, завершающееся смертью в течение 1 - 2 лет; прогрессирование с последующей стабилизацией и даже улучшением с последующим ухудшением состояния; длительность течения больше 15 лет без выздоровления; медленно прогрессирующее течение с внезапной смертью. По данным Semigran и соавт. (1994), у '/4 больных с недавно выявленной идиопатической дилатационной кардиомиопатией возможно спонтанное улучшение состояния.
Тем не менее, в подавляющем большинстве случаев прогноз при идиопатической дилатационной кардиомиопатии неблагоприятен в связи с прогрессирующей сердечной недостаточностью, рефрактерной к лечению, и тяжелыми, нередко фатальными нарушениями сердечного ритма и тромбоэмболиями. По данным Е. Н. Амосовой (1990), основными предикторами неблагоприятного прогноза являются застойная сердечная недостаточностьIII и IV классов (по Нью-Йоркской классификации), тромбоэмболии в анамнезе, увеличение конечного диастолического давления в левом желудочке более20 мм рт. ст. и конечного диастолического объема более 150 см3/м2. Frahwald и соавт. (1994) к прогностически неблагоприятным факторам относят также наличие протодиастолического ритма галопа, пожилой возраст, резко выраженную ди-латацию сердца.
Ограничение физической активности больных и сниженное максимальное поглощение кислорода (ниже 10 - 12 мл/кг/мин) являются реальными предикторами летального исхода и учитываются при решении вопроса о необходимости трансплантации сердца. Pellicia и соавт. (1994) предлагают учитывать при
259
оценке прогноза идиопатической дилатационной кардиомиопатии такой специфический признак, обнаруживаемый в эндомиокардиальных биоптатах, как отсутствие внутриклеточных миофиламентов(показатель неблагоприятного прогноза).
Плохое прогностическое значение имеют также частая желудочковая экстрасистолия и эпизоды пароксизмальной желудочковой тахикардии. Важнейшими прогностическими факторами считают выраженные клинические проявления, низкие величины фракции выброса левого желудочка и сердечного индекса, сложные желудочковые эктопические нарушения ритма, гипонатриемию, высокое содержание в крови норадреналина и предсердного натрийуретического гормона.
260
Глава VIII
ГИПЕРТРОФИЧЕСКАЯ КАРДИОМИОПАТИЯ
Гипертрофическая кардиомиопатия (ГКМП) - это первичное поражение миокарда, характеризующееся выраженной гипертрофией миокарда ЛЖ(реже ПЖ), нормальными или уменьшенными размерами полости ЛЖ, значительным нарушением диастолической функции желудочка и частым возникновением нарушений сердечного ритма. Различают асимметричную и симметричную формы ГКМП. Чаще встречается асимметричная форма с преимущественной гипертрофией верхней, средней или нижней трети МЖП, толщина которой может быть в 1,5-3 раза больше толщины задней стенки ЛЖ и превышает 15 мм).
Иногда толщина МЖП достигает 50-60 мм. В части случаев гипертрофия МЖП сочетается с увеличением мышечной массы передней или переднебоковой стенки ЛЖ, тогда как толщина задней стенки остается почти нормальной). В некоторых случаях преобладает гипертрофия верхушки(апикальная форма ГКМП) с возможным переходом на нижнюю часть МЖП или переднюю стенку ЛЖ.
Для симметричной формы ГКМП типично одинаковое утолщение перед- |
|
||||||
ней, задней |
стенки |
ЛЖ |
и МЖП(концентрическая |
гипертрофия |
ЛЖ). |
|
|
В некоторых случаях, наряду с описанными изменениями ЛЖ, может гипер- |
|
||||||
трофироваться |
миокард |
ПЖ. Масса сердца резко |
увеличивается, достигая |
|
|||
в отдельных случаях 800-1000 г. Полость ЛЖ обычно сужена. Особый интерес |
|
||||||
представляют |
случаи |
так |
называемой |
обструктивной |
формы |
ГК |
|
с асимметричным (или тотальным) поражением МЖП и обструкцией выходно- |
|
||||||
го тракта ЛЖ. В этих случаях говорят о наличии у больного идиопатического |
|
||||||
субаортального |
подклапанного (мышечного) |
стеноза, который приводит |
|
||||
к наиболее выраженным изменениям внутрисердечной гемодинамики.
При гистологическом исследовании миокарда обнаруживают несколько специфичных для этого заболевания признаков: дезориентированное хаотичное расположение кардиомиоцитов; фиброз миокарда в виде диффузного или очагового развития соединительной ткани в сердечной мышце, причем во многих случаях с образованием обширных и даже трансмуральных рубцовых полей; утолщение стенок мелких коронарных артерий за счет гипертрофии гладкомышечных клеток и увеличения содержания фиброзной ткани в сосудистой стенке.
Заболеваемость ГКМП составляет2-5 человек на 100 тысяч населения или 2-3 случая на 1000 человек молодого возраста (20-35 лет). Преобладают необструктивные формы ГКМП, частота обнаружения которых примерно 2в-3 раза больше чем обструктивных. Мужчины заболевают чаще женщин. Первые клинические проявления болезни возникают в молодом возрасте (20-35 лет).
261
8.1 ЭТИОЛОГИЯ
В настоящее время можно условно говорить о ГКМП как о заболевании неизвестной этиологии. Благодаря достижениям современной генетики уста-
новлено, |
что в основе |
возникновения |
ГКМП лежат |
генетические |
факторы, |
а именно: |
передающиеся |
по наследству |
аномалии или |
спонтанные |
мутации |
в локусах нескольких генов, контролирующих структуру и функцию сократительных белков миокарда (b-миозина тяжелых цепей, тропонина Т, тропонина I, a-тропомиозина и миозинсвязывающего белка ). СГены располагаются в хромосомах 1, 2, 7, 11, 14, 15. Генный дефект заключается в изменении последовательности аминокислот. В большинстве случаев известные мутации генов приводят к синтезу аномальной тяжелой цепиb-миозина, реже - тропонина Т и a-тропомиозина. Аномальные белки как бы запускают процесс дезорганизации саркомера и приводят к нарушению его структуры и функции.
|
В 50% случаев ГКМП носит семейный характер, и наследование анома- |
|||
лий |
генов |
происходит |
по |
аутосомно-доминантному. Примернотипу |
у половины близких родственников больных семейной ГКМП выявляются эхокардиографические признаки гипертрофии МЖП. В других случаях не удается доказать семейный характер ГКМП и заболевание связывают со спонтанными мутациями названных генов, возможно, происходящими под действием неблагоприятных факторов среды (спорадические формы ГКМП). Дифференциация семейных и спорадических форм ГКМП затруднена. Определенное значение в формировании заболевания придается действию нейрогормональных факторов: катехоламинов, инсулина, соматотропного гормона, нарушениям функции щитовидной и паращитовидной желез.
8.2. ПАТОГЕНЕЗ
Формирование выраженной асимметричной или симметричной гипер- трофии ЛЖ, наряду с фиброзом миокарда и аномальным утолщением стенки мелких КА, приводит к выраженным изменениям внутрисердечной гемодинамики и коронарного кровообращения, которые объясняют практически все клинические проявления ГКМП.
Диастолическая дисфункция ЛЖ составляет основу гемодинамических нарушений при любых формах ГКМП(обструктивных и необструктивных). Диастолическая дисфункция вызвана увеличением ригидности гипертрофированной и склерозированной сердечной мышцы и нарушением процесса активного диастолического расслабления желудочков. Закономерными следствиями нарушения диастолического наполнения ЛЖ являются: возрастание конечнодиастолического давления в ЛЖ; повышение давления в ЛП и в венах малого круга кровообращения; расширение ЛП (при отсутствии дилатации ЛЖ); застой крови в малом круге кровообращения(диастолическая форма ХСН); уменьшение сердечного выброса(на более поздних стадиях развития заболевания)
262
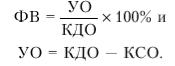
в результате затруднения диастолического наполнения желудочка и снижения КДО (уменьшения полости ЛЖ).
Систолическая функция желудочка у больных ГКМП не нарушена или даже повышена: сила сокращения гипертрофированного ЛЖ и скорость изгнания крови в аорту обычно резко возрастают. Увеличивается и ФВ. Однако это
вовсе не противоречит отмеченному выше снижению ударного объема и сердечного выброса, поскольку и высокие значения ФВ, и низкие значения УО объясняются резким уменьшением КДО и КСО. Поэтому при снижении КДО увеличивается ФВ и уменьшается УО.
Относительная коронарная недостаточность - один из характерных признаков ГКМП. Нарушения коронарного кровотока обусловлены: сужением мелких коронарных артерий за счет гипертрофии гладкомышечных клеток и развития соединительной ткани в стенке артерий; повышением КДД в ЛЖ, что приводит к снижению градиента давления между аортой и полостью ЛЖ, уменьшению коронарного кровотока; высоким внутримиокардиальным напряжением стенки сердца, что способствует сдавлению мелких субэндокардиальных коронарных сосудов; несоответствием значительно увеличенной мышечной массы ЛЖ и капиллярного русла сердца; повышением потребности миокарда в кислороде на фоне гиперконтрактильности сердечной мышцы.
Высокий риск желудочковых и наджелудочковых аритмий, а также риск внезапной смерти, обусловлен преимущественно выраженной электрической негомогенностью и нестабильностью миокарда желудочков и предсердий, которые у больных ГКМП возникают в результате очагового мозаичного расположения участков миокарда, обладающих различными электрофизиологическими свойствами (гипертрофия, очаговый фиброз, локальная ишемия). Определенное значение в возникновении аритмий имеет растяжение стенки дилатированного ЛП, а также токсическое воздействие катехоламинов на миокард желудочков.
Динамическая обструкция выносящего тракта ЛЖ при идиопатическом субаортальном мышечном стенозе развивается у больных с обструктивной формой ГКМП преимущественно при асимметричной гипертрофии МЖП. Выносящий тракт ЛЖ образован проксимальным отделом МЖП и передней створкой митрального клапана. При выраженной гипертрофии проксимальной части МЖП происходит сужение выносящего тракта. В результате во время изгнания крови в этом отделе резко возрастает линейная скорость кровотока, и
263
согласно феномену Бернулли, значительно уменьшается боковое давление, которое оказывает поток крови на структуры, образующие выносящий тракт.
В месте сужения выносящего тракта образуется зона низкого давления, которая оказывает присасывающее действие на переднюю створку митрального клапана (эффект насоса Вентури). Эта створка сближается с МЖП и в течение некоторого времени даже полностью смыкается с ней, создавая препятствие на пути изгнания крови в аорту. Такое препятствие может сохраняться В течение 60-80 мс, на протяжении продолжительности всего периода изгнания.
Патологическое движение передней створки митрального клапанана
встречу |
МЖП усугубляется |
при |
аномальном |
расположении |
папиллярных |
|
мышц, неспособных удерживать створки митрального клапана в сомкнутом со- |
||||||
стоянии. |
В результате относительно |
продолжительного |
смыкания |
передней |
||
створки МЖП создается внутрижелудочковый градиент давления, величина ко- |
||||||
торого характеризует степень обструкции выносящего тракта ЛЖ. В тяжелых |
||||||
случаях |
внутрижелудочковый |
градиент |
давления |
может |
достигать80-100 мм |
|
рт. ст. |
|
|
|
|
|
|
На величину градиента давления и степень обструкции выносящего тракта оказывают существенное влияние3 основных фактора: сократимость миокарда ЛЖ, величина преднагрузки, величина постнагрузки. Чем выше сократимость ЛЖ, тем больше линейная скорость кровотока в суженном участке выносящего тракта и выше присасывающий эффект Вентури. Поэтому все факторы, увеличивающие сократимость желудочка, усиливают обструкцию выносящего тракта (физическая нагрузка, тахикардия, психоэмоциональное напряжение, введение сердечных гликозидов и других инотропных средств, любая активация САС, гиперкатехоламинемия). Брадикардия, введение b-адреноблокаторо, блокаторов медленных кальциевых каналов, дизопирамида способствуют уменьшению обструкции.
Снижение преднагрузки приводит к дальнейшему уменьшению объема желудочка и размеров выносящего тракта, сопровождается усугублением его обструкции. Поэтому степень обструкции возрастает при внезапном переходе больного из горизонтального в вертикальное положение, при пробе Вальсальвы, приеме нитратов, при тахикардии. Горизонтальное положение больного, увеличение ОЦК уменьшают степень обструкции.
Уменьшение постнагрузки (снижение уровня АД при приеме артериальных вазодилататоров) приводит к увеличению обструкции выносящего тракта ЛЖ, тогда как ее увеличение(подъем уровня АД, длительная статическая нагрузка, воздействие холода, введение мезатона, норадреналина) способствует уменьшению внутрижелудочкового градиента давления и степени обструкции. В таблице 39 суммированы сведения о факторах, влияющих на степень обструкции выносящего тракта ЛЖ у больных с обструктивной ГКМП.
264

Таблица 39. Факторы, влияющие на обструкцию при ГКМП
Факторы, увеличивающие |
Факторы, уменьшающие степень |
|
||
степень обструкции |
|
обструкции |
|
|
Изменения сократимости |
|
|
|
|
Физическая нагрузка |
Введение b-адреноблокаторов |
|
|
|
Психоэмоциональное напряжение |
Введение |
блокаторов |
медленных |
|
|
кальциевых |
каналов (без |
резкого |
|
|
снижения АД) |
|
|
|
Введение инотропных лекарственных |
Введение дизопирамида |
|
|
|
средств |
|
|
|
|
Прием симпатомиметиков |
|
|
|
|
Тахикардия |
|
|
|
|
Изменение преднагрузки
Переход в вертикальное положение Горизонтальное положение
Проба Вальсальвы Увеличение ОЦК
Прием нитратов
Гиповолемия
Изменение постнагрузки |
|
Снижение общего периферическогоПодъем АД |
|
сосудистого сопротивления и АД |
Длительная статическая нагрузка |
|
Воздействие холода |
|
Введение мезатона, норадреналина |
|
|
Динамический характер обструкции выносящего тракта у больных ГКМП объясняет тот факт, что величина внутрижелудочкового градиента давления постоянно меняется, в том числе под действием перечисленных выше факторов. Внутрижелудочковая обструкция может развиваться не только при гипертрофии МЖП, но и при поражении других отделов ЛЖ. В редких случаях возможна также обструкция выносящего тракта ПЖ.
8.3. КЛАССИФИКАЦИЯ
Различают три гемодинамических варианта обструктивной ГКМП: с субаортальной обструкцией в покое(с базальной обструкцией); с лабильной обструкцией, характеризующейся значительными спонтанными колебаниями внутрижелудочкового градиента давления без видимой причины; с латентной обструкцией, которая вызывается только при нагрузке и провокационных фармакологических пробах (при приеме нитратов или внутривенным введении изопротеренола). Диапазон клинических вариантов течения варьирует от бессимптомных до неуклонно прогрессирующих, трудно поддающихся медикаментозному лечению форм, сопровождающихся тяжелой симптоматикой.
265
8.4. КЛИНИЧЕСКАЯ КАРТИНА
Жалобы
Клинические проявления ГКМП определяются нарушениями внутрисердечной гемодинамики. Длительное время заболевание может протекать бессимптомно, объективные признаки ГКМП выявляются случайно. Первые клинические проявления чаще возникают в возрасте25-40 лет. Одышка вначале появляется при физической нагрузке, а затем и в покое. Она обусловлена повышением КДД ЛЖ, давления в ЛП и легочных венах и является следствием диастолической дисфункции ЛЖ. В некоторых случаях одышка может усиливаться при переходе больного в вертикальное положение, особенно у пациентов с обструктивной формой ГКМП, что связано с уменьшением венозного притока крови к сердцу и еще бульшим снижением наполнения ЛЖ.
Головокружения и обмороки объясняются преходящим нарушением перфузии головного мозга и обусловлены снижением сердечного выброса
иналичием обструкции выносящего тракта ЛЖ. Головокружения и обмороки возможны при быстром переходе больного из горизонтального в вертикальное положение, что снижает величину преднагрузки и также увеличивает обструкцию выносящего тракта. Обмороки провоцируются также физической нагрузкой, натуживанием и даже приемом пищи.
Впоследнем случае нередко возникает вазодилатация, снижение постнагрузки и увеличение обструкции выносящего тракта. Приступы стенокардии
убольных ГКМП возникают в результате сужения мелких коронарных артерий
иизменений внутрисердечной гемодинамики, описанных выше. Чаще стенокардия появляется у больных во время выполнения физической нагрузки или психоэмоционального напряжения. Интересно, что прием нитратов не купирует стенокардию, а, наоборот, может ухудшить состояние больного, поскольку усиливает степень обструкции и способствует усугублению диастолической дисфункции ЛЖ. Сердцебиения и перебои в работе сердца могут быть связаны
свозникновением фибрилляции предсердий, наджелудочковой и желудочковой экстрасистолии и пароксизмальной тахикардии. Иногда первым проявлением ГКМП может быть внезапная сердечная смерть.
Физикальное исследование
У больных с необструктивной формой ГКМП объективные признаки -за болевания могут отсутствовать в течение длительного времени, пока не разовьется выраженный застой крови в малом круге кровообращения. У больных с обструктивной ГКМП объективные признаки заболевания выявляются достаточно рано при обследовании сердечно-сосудистой системы.
Пальпация, перкуссия сердца
266
Верхушечный толчок в большинстве случаев усилен за счет гипертрофии ЛЖ. Нередко пальпируется так называемый двойной верхушечный толчок, что связано с усиленным сокращением ЛП, а затем ЛЖ. В более редких случаях можно пропальпировать тройной верхушечный толчок, обусловленный наличием усиленного сокращения ЛП (“волна a”), а затем - временным прекращени-
ем изгнания крови в аорту вследствие полного смыкания передней створки митрального клапана и МЖП, что создает своеобразный “провал” на основной систолической волне верхушечной кардиограммы. Иногда вдоль левого края грудины определяется систолическое дрожание. Границы сердца могут быть несколько смещены влево, “талия” сердца сглажена за счет дилатированного ЛП.
Аускультация сердца
Аускультация сердца позволяет выявить наиболее специфичные признаки обструктивной формы ГКМП. Основные тоны сердца часто не изменены, возможно расщепление I тона в связи с несинхронным сокращением левого и правого желудочков. Акцент II тона на легочной артерии появляется при значительном повышении давления в легочной артерии. Часто на верхушке выслушивается пресистолический ритм галопа за счет появления патологического
IV тона сердца (усиление сокращения ЛП и высокое КДД в ЛЖ).
У части больных отмечается парадоксальное расщеплениеII тона на аорте. Систолический шум является основным аускультативным признаком - об структивной ГКМП. Он отражает возникновение динамического градиента давления между ЛЖ и аортой. Шум громкий, грубый, выслушивается обычно вдоль левого края грудины и не проводится на сосуды шеи. Характер шума - нарастающе-убывающий (ромбовидной формы), причем шум обычно отстоит от I тона на значительном расстоянии. Это обусловлено тем, что в начале фазы изгнания ток крови в аорту беспрепятственный, и только в середине систолы возникает динамическая обструкция выносящего тракта ЛЖ и турбулентный ток крови.
Систолический шум, так же как и сама обструкция выносящего тракта, усиливается при физической нагрузке, снижении АД, уменьшении венозного притока крови к сердцу(под действием нитратов). Ослабление систолического шума наблюдается при уменьшении сократимости миокарда(прием b- адреноблокаторов), повышении АД, а также в горизонтальном положении больного. Следует иметь в виду, что у некоторых больных систолический шум определяется только после физической нагрузки. На верхушке часто выслушивается систолический шум митральной регургитации. Он более мягкий, нежный, начинается сразу после I тона, носит диастолосистолический характер и проводится в подмышечную область.
Артериальный пульс, АД
267
В тяжелых случаях обструктивной ГКМП определяется дикротический пульс. АД не имеет специфических особенностей. Нередко у больных ГКМП имеется сопутствующая АГ и АД у них повышено.
8.5. ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
Электрокардиография
Наибольшее диагностическое значение |
имеют: признаки гипертрофии |
|||
ЛЖ; неспецифические |
изменения |
конечной части желудочкового |
комплекса |
|
(депрессия сегмента RS-Т и инверсия зубца Т); признаки электрической пере- |
||||
грузки, гипертрофии |
предсердия (Р-mitrale); |
патологический |
зубец Q |
|
и комплекс QS регистрируются у |
больных ГКМП. |
|
||
Они отражают аномальное распространение возбуждения по МЖП или другим гипертрофированным отделам ЛЖ. Эти моментные векторы проециру-
ются на отрицательные части |
осей |
отведенийII, III, аVF, в которых |
и регистрируется патологический |
зубецQ. |
Если преобладает гипертрофия |
нижней части МЖП и верхушки, начальный и средний моментные векторы отклоняются вниз, проецируясь на отрицательные части I,осейаVL и патологический Q выявляется в этих отведениях. Причиной появления патологических зубцов Q или комплекса QS служат обширные участки фиброзной ткани в МЖП, передней или задней стенках ЛЖ.
Наджелудочковые и желудочковые аритмии при суточном мониторировании ЭКГ по Холтеру изменения выявляются в80% случаев. Часто регистрируются желудочковые аритмии высоких градаций, которые являются предвестником фибрилляции желудочков и внезапной сердечной смертности. При верхушечной локализации гипертрофии в левых грудных отведениях могут регистрироваться гигантские отрицательные зубцы Т и выраженная депрессия сегмента RS-Т. Иногда наблюдается несоответствие изменений ЭКГ и данных ЭхоКГ. Oписаны случаи ГКМП, длительное время протекавшие бессимптомно, единственным проявлением которой были гигантские зубцыR и глубокие S
в одном или нескольких грудных отведениях. В других случаях при наличии выраженной гипертрофии (по данным ЭхоКГ) ЭКГ была практически нормальной.
Эхокардиография
Эхокардиографическое исследование является основным методом верификации диагноза. Наибольший интерес представляет ультразвуковая диагно-
стика обструктивной формы |
ГКМП с асимметричной гипертрофией МЖП |
||
и обструкцией выносящего тракта ЛЖ. |
|
|
|
Эхокардиографическими |
признаками |
являются: утолщение |
МЖП |
и ограничение ее подвижности (для асимметричной ГКМП характерно соотно-
268
шение толщины МЖП к толщине свободной стенки ЛЖ1,3 и больше); уменьшение полости ЛЖ и расширение ; ЛПсистолическое движение передней створки митрального клапана в результате значительного ускорения кровотока
всуженной части выносящего тракта ЛЖ; систолическое прикрытие аортального клапана в середине систолы и появление динамического градиента давления
ввыносящем тракте ЛЖ в результате уменьшения изгнания крови в аорту и смыкания передней створки митрального клапана с ;МЖПпри допплерэхокардиографическом исследовании выявляется высокая линейная скорость кровотока в выносящем тракте ЛЖ и двугорбая форма спектрограммы скорости трансаортального потока крови; выраженная диастолическая дисфункция ЛЖ; гиперкинезия задней стенки ЛЖ; при двухмерной ЭхоКГ из верхушечного или субкостального доступа, при исследовании кровотока в выносящем тракте ЛЖ
вдопплеровском режиме выявляется митральная регургитация.
Рентгенография
Рентгенологическое исследование не имеет решающего значения в диагностике ГКМП. Часто контуры сердца оказываются нормальными. При выраженной митральной регургитации определяется расширение тени ЛП. При выраженной легочной гипертензии выявляется выбухание второй дуги левого контура сердца (Conus pulmonalis), расширение корней легких и рентгенологические признаки венозной (реже артериальной) легочной гипертензии.
8.6. ЛЕЧЕНИЕ
Лечение ГКМП, генетически обусловленного заболевания, обычно распознаваемого на поздней стадии, является в большей степени симптоматическим и паллиативным. Основными задачами лечебных мероприятий являются не только профилактика и коррекция основных клинических проявлений заболевания с улучшением качества жизни пациентов, но и положительное влияние на прогноз, предупреждение случаев ВС и прогрессирования заболевания. Больным ГКМП рекомендуют избегать значительных физических нагрузок, которые сопровождаются тахикардией, еще большим ухудшением диастолического на-
полнения ЛЖ и возрастанием внутрижелудочкового градиента давления в выносящем тракте ЛЖ.
При выборе лечебной программы оценивают риск внезапной смерти этих больных. Факторами высокого риска внезапной смерти при ГКМП являются молодой возраст (менее 14 лет); наличие у больных обмороков и тяжелых желудочковых нарушений ритма (спонтанная устойчивая желудочковая тахикардия, фибрилляция желудочков), эпизодов неустойчивой желудочковой тахикардии по результатам суточного ЭКГ мониторирования; неадекватность прироста АД в ходе нагрузочного теста; выраженная (более 3 см) гипертрофия миокарда ЛЖ; указание на ГКМП и/или внезапную смерть в семейном анамне-
269
зе. Вероятность внезапной смерти повышается при наличии у больного фибрилляции предсердий (пароксизмальной, постоянной тахиформы мерцательной аритмии), выраженной ишемии миокарда, обструкции выходного тракта ЛЖ.
Большое значение отводится обнаружению у больных с семейным характером ГКМП мутаций, ассоциированных с тяжелым прогнозом. Установление высокого риска внезпной смерти определяет необходимость более активной лечебной тактики (уточнение лекарственной терапии, использование пейсмейкеров, дефибрилляторов-кардиовертеров, проведение кархирургических операций). Наиболее адекватным лечебным мероприятием является имплантация де- фибриллятора-кардиовертера с целью первичной или вторичной профилактики жизнеугрожающих аритмий и улучшения прогноза.
Консервативное лечение
Основу медикаментозной терапии ГКМП составляют препараты с отрицательным инотропным действием: b-адреноблокаторы и блокаторы кальциевых каналов (верапамил). Для лечения распространенных при этом заболевании нарушений сердечного ритма используются дизопирамид, амиодарон.
В-адреноблокаторы остаются наиболее эффективной группой лекарственных средств, применяемых в лечении ГКМП. Они оказывают хороший симптоматический эффект в отношении основных клинических проявлений: одышки и сердцебиения, болевого синдрома, включая стенокардию, не менее чем у половины больных ГКМП, что обусловлено в основном способностью этих препаратов уменьшать потребность миокарда в кислороде.
Благодаря отрицательному инотропному действию и уменьшению активации симпато-адреналовой системы при физическом и эмоциональном напряжении b-блокаторы предотвращают возникновение или повышение внутрижелудочкового градиента давления у больных с латентной и лабильной обструкцией, существенно не влияя на величину этого градиента в покое. Убедительно доказана способность b-блокаторов улучшать функциональный статус пациентов в условиях курсового и длительного применения. Хотя препараты не оказывают прямого влияния на диастолическое расслабление миокарда, они могут улучшать наполнение ЛЖ косвенно– за счет уменьшения частоты сердечных сокращений (ЧСС) и предупреждения ишемии сердечной мышцы.
В литературе имеются данные, подтверждающие способность b- блокаторов сдерживать и даже приводить к обратному развитию гипертрофии миокарда. Однако вызываемое b-блокаторами симптоматическое улучшение не сопровождается регрессией гипертрофии ЛЖ и улучшением выживаемости больных. Хотя эффект этих препаратов в отношении купирования и предупреждения желудочковых и суправентрикулярных аритмий и внезапной смерти не доказан, ряд специалистов все же считает целесообразным их профилактиче-
270
ское назначение больным ГКМП высокого риска, включая пациентов молодого возраста с отягощенным случаями ВС семейным анамнезом.
Предпочтение отдается b-блокаторам без внутренней симпатомиметической активности. Наибольший опыт накоплен по применению пропранолола (обзидан, анаприлин). Его назначают, начиная с 20 мг 3–4 раза в день, с постепенным увеличением дозы под контролем пульса и артериального давления (АД) до максимально переносимой, в большинстве случаев до120–240 мг/сут. Следует стремиться к применению возможно более высоких доз препарата, потому что отсутствие эффекта терапииb-блокаторами связано с недостаточной дозировкой. Повышение дозировок существенно увеличивает риск известных побочных эффектов.
В настоящее время широко изучается возможность эффективного применения кардиоселективных b-блокаторов пролонгированного действия (атенолола, конкора). Существует точка зрения, что кардиоселективные b-блокаторы у больных ГКМП не имеют преимуществ перед неселективными, потому что в больших дозах селективность утрачивается. Рекомендуемый к применению у больных ГКМП с тяжелыми суправентрикулярными и желудочковыми аритмиями соталол сочетает в себе свойства неселективныхb-блокаторов и антиаритмических средств III класса (кордароноподобный эффект).
Применение блокаторов медленных кальциевых каналов при ГКМП -ос новано на снижении уровня свободного кальция в кардиомиоцитах и нивелировании асинхронии их сокращения, улучшении расслабления миокарда и снижении его сократимости, подавлении процессов гипертрофии миокарда. Благодаря наибольшей выраженности отрицательного инотропного действия и наиболее оптимального профиля фармакологических свойств препаратом выбора является верапамил (изоптин, финоптин).
Он обеспечивает симптоматический эффект у65–80% больных, включая случаи рефрактерности к лечениюb-блокаторами, что обусловлено способностью препарата уменьшать ишемию миокарда, в том числе безболевую и улучшать его диастолическое расслабление и податливость ЛЖ. Это свойство верапамила обеспечивает повышение толерантности больных к физической нагрузке и снижение субаортального градиента давления в покое при меньшей по сравнению с b-блокаторами способности к уменьшению внутрижелудочковой обструкции при физическом и эмоциональном напряжении и провокации изопротеренолом. Одновременно верапамил снижает периферическое сосудистое сопротивление вследствие вазодилататорного действия. Однако тяжелые осложнения фармакотерапии верапамилом развиваются у больных необструктивной ГКМП с высоким давлением в левом предсердии, у которых они обусловлены отрицательным инотропным действием препарата. Отсюда очевидна важность соблюдения осторожности при начале лечения верапамилом этой категории больных.
271
Назначение препарата следует начинать в условиях стационара с малых доз – 20-40 мг 3 раза в день с постепенным их повышением при хорошей переносимости до снижения ЧСС в покое до50–60 в минуту. Клинический эффект наступает обычно при приеме не менее160–240 мг препарата в сутки, а более удобны в условиях длительного применения пролонгированные формы(изоп- тин-ретард, верогалид-ретард). С учетом благоприятного влияния верапамила на диастолическую функцию и величину субаортального градиента давления в ЛЖ, доказанной способности увеличивать выживаемость больных ГКМП по сравнению с плацебо целесообразно его профилактическое назначение у асимптоматичных больных ГКМП высокого риска.
Место дилтиазема в лечении ГКМП окончательно не определено. Имеются данные, что в средней дозе 180 мг/сут за 3 приема он оказывает столь же выраженное, как 240 мг верапамила, благотворное влияние на диастолическое наполнение ЛЖ и одинаковый симптоматический эффект, однако в меньшей степени улучшает физическую работоспособность больных [53].Следует отметить, что b-адреноблокаторы (за исключением соталола) и антагонисты кальция обладают слабой антиаритмической активностью, в то время как частота опасных желудочковых и суправентрикулярных аритмий у больных ГКМП чрезвычайно велика. Поэтому актуально применение у этой категории больных антиаритмических препаратов, в ряду которых наиболее популярным и рекомендуемым ведущими специалистами является дизопирамид.
Дизопирамид (ритмилен), относящийся к антиаритмикам IA класса, обладает выраженным отрицательным инотропным эффектом, у больных ГКМП способен снижать уровень обструкции выходного тракта ЛЖ, положительно влиять на структуру диастолы. Эффективность длительного лечения дизопирамидом доказана в отношении больных ГКМП с умеренной обструкцией оттока из ЛЖ. Особенно выгодно использовать этот препарат у больных с желудочковыми аритмиями. Начальная доза обычно составляет400 мг в сутки с постепенным увеличением до 800 мг. При этом необходимо контролировать продолжительность интервала QT по ЭКГ. Не менее эффективным средством лечения и профилактики желудочковых, суправентрикулярных аритмий при ГКМП является амиодарон (кордарон), который наряду с антиаритмической активностью несколько уменьшает гиперконтрактильность, ишемию миокарда. Показана его способность предотвращать у больных ГКМП внезапную смерть.
Лечение амиодароном начинают с насыщающих доз(600–1200 мг/сут) в течение 3–7 дней с постепенным, по мере уменьшения частоты ЧСС, снижением до поддерживающей (желательно 200 мг/сут и менее). Учитывая отложение препарата в тканях с возможным нарушением функции щитовидной железы, развитием пневмофиброза, поражения роговицы, кожи и печени, при его длительном (более 10–12 месяцев) приеме необходим регулярный контроль -со стояния этих «уязвимых» органов с целью раннего выявления возможных осложнении фармакотерапии.
272
При ГКМП возможны комбинации препаратов, обладающих отрицательным инотропным эффектом: b-блокаторов и антагонистов кальция, b- блокаторов и дизопирамида. Признаки венозного застоя в легких, включая ночные приступы сердечной астмы, при ГКМП не являются редкостью и в большинстве случаев обусловлены диастолической дисфункцией ЛЖ. Таким больным показано лечение b-блокаторами или антагонистами кальция в сочетании с осторожным применением салуретиков. Периферических вазодилататоров и сердечных гликозидов следует избегать из-за опасности ухудшения диастолического наполнения ЛЖ и резкого снижения сердечного выброса.
Мерцание и трепетание предсердий отмечаются 10–у30% больных ГКМП и обусловливают опасность возникновения или усугубления нарушений кардиогемодинамики, возникновение тромбоэмболий, а также повышенный риск развития фибрилляции желудочков. Вследствие этого у больных ГКМП пароксизмальные суправентрикулярные аритмии относят к категории потенциально фатальных, а скорейшее восстановление синусового ритма и предупреждение повторных пароксизмов приобретает особенно важное значение. Для купирования пароксизмов мерцательной аритмии используют антиаритмические препараты IА группы, амиодарон, b-блокаторы, верапамил и дигоксин. В случае их неэффективности проводят электроимпульсную терапию.
При постоянной форме мерцательной аритмии для контроля ЧСС применяют b-блокаторы или верапамил в сочетании с дигоксином. Это единственный случай, когда больным обструктивной ГКМП можно назначать сердечные гликозиды, не опасаясь повышения внутрижелудочкового градиента давления. Поскольку мерцательная аритмия у больных ГКМП связана с высоким риском системных тромбоэмболий, то после ее развития необходимо начинать терапию антикоагулянтами, которые при постоянной форме мерцания предсердий принимают неопределенно долго.
У значительного числа больных ГКМП традиционная фармакотерапия не позволяет эффективно контролировать симптоматику заболевания, а низкое качество жизни не устраивает пациентов. В таких случаях приходится решать вопрос о возможности использования иных, немедикаментозных лечебных подходов. При этом дальнейшая тактика определяется отдельно у больных с - об структивной и необструктивной формами ГКМП. Вопреки распространенному представлению нередко в далекозашедшей стадии патологического процесса (преимущественно при необструктивной форме ГКМП) развивается прогрессирующая систолическая дисфункция и тяжелая СН, ассоциированная с ремоделированием ЛЖ.
Такая эволюция заболевания наблюдается у2-5% больных ГКМП и характеризует конечную («дилатационную») стадию тяжело и ускоренно протекающего процесса, не зависящего от возраста пациента и давности манифестации болезни. Увеличение систолического размера ЛЖ обычно опережает диа-
273
столическое расширение и преобладает над ним. Клиническими особенностями этой стадии являются выраженная, нередко рефрактерная застойная СН и исключительно плохой прогноз. Лечебная стратегия в отношении таких больных меняется и строится на общих принципах терапии застойной СН, предусматривает осторожное назначение иАПФ, блокаторов рецепторов ангиотензинаII, диуретиков, сердечных гликозидов, b-блокаторов и спиронолактона. Эти пациенты являются потенциальными кандидатами для проведения трансплантации сердца.
Хирургическое лечение
При отсутствии клинического эффекта от адекватной медикаментозной терапии больным с III–IV ФК NYHA и выраженной асимметричной гипертрофией МЖП, субаортальным градиентом давления равным 50 мм. рт. ст. и более, показано хирургическое лечение. Классическая методика – это чрезаортальная септальная миэктомия, предложенная A.G. Morrow (1988). У больных молодого возраста с семейным анамнезом ГКМП с тяжелыми клиническими проявлениями, указанием на раннюю внезапную смерть у родственников показания должны быть расширены. В некоторых кардиохирургических центрах Европы и США она проводится также в случаях значительной латентной обструкции. В целом потенциальными кандидатами для проведения оперативного лечения являются не менее 5% из числа всех больных ГКМП.
Операция обеспечивает хороший симптоматический эффект с полным устранением или значительным уменьшением внутрижелудочкового градиента давления у 95% больных и значительным снижением конечно-диастолического давления в ЛЖ большинства больных. Хирургическая летальность в настоящее время значительно снизилась и составляет около 1–2%, что сопоставимо с ежегодной летальностью при медикаментозной терапии(2–5%). Хотя в большинстве случаев более ранних исследований не удавалось обнаружить существенного влияния хирургического лечения ГКМП на прогноз, тем не менее С. Seiler
et al. (1989) показали улучшение 10-летней выживаемости оперированных больных до 84% по сравнению с 67% в группе лечившихся медикаментозно.
Вряде случаев при наличии дополнительных показаний для уменьшения выраженности обструкции и митральной регургитации одномоментно выполняется операция вальвулопластики или протезирования митрального клапана низкопрофильным протезом. Улучшить отдаленные результаты операции позволяет последующая длительная терапия верапамилом, как обеспечивающая улучшение диастолической функции ЛЖ, что не достигается при хирургическом лечении.
Внастоящее время разработаны и успешно применяются методики, отличные от классической трансаортальной септальной миэктомии. В частности,
вНЦССХ имени А.Н. Бакулева под руководством академика РАН и РАМН
274
Л.А. Бокерия разработана оригинальная методика иссечения зоны гипертрофированной МЖП из конусной части ПЖ. Этот способ хирургической коррекции обструктивной ГКМП является высокоэффективным и может стать методом выбора в случаях одновременной обструкции выходных отделов обоих желудочков, а также в случаях среднежелудочковой обструкции ЛЖ.
В последние годы растущий интерес вызывает изучение возможности использования в качестве альтернативы хирургическому лечению больныхоб структивной ГКМП последовательной двухкамерной электрокардиостимуляции с укороченной атрио-вентрикулярной задержкой. Вызываемое этим изменение последовательности распространения волны возбуждения и сокращения желудочков охватывает вначале верхушку, а затем МЖП, приводит к уменьшению субаортального градиента благодаря снижению регионарной сократимости МЖП и расширению выносящего тракта ЛЖ.
Важное значение имеет подбор наименьшей величины времени задержки нанесения желудочкового импульса после предсердного, которая обеспечивает преждевременную деполяризацию верхушки сердца, не приводя при этом к ухудшению кардиогемодинамики – снижению сердечного выброса и АД. Для этого в ряде случаев приходится прибегать к удлинению времени спонтанной атрио-вентрикулярной проводимости с помощью терапииb-блокаторами или верапамилом, иногда используют аблацию атрио-вентрикулярного узла.
Хотя первые неконтролируемые наблюдения были обнадеживающими, более поздние рандомизированные исследования показали, что достигаемые при такой электрокардиостимуляции симптоматический эффект и снижение субаортального градиента давления относительно невелики(около 25%), а существенные изменения физической работоспособности отсутствуют. Не удалось обнаружить и существенного влияния электрокардиостимуляции на частоту внезапной смерти. Поэтоиу до уточнения роли электрокардиостимуляции в
лечении обструктивной ГКМП расширенное клиническое применение этого метода не рекомендуется.
Другим альтернативным методом лечения рефрактерной обструктивной ГКМП является транскатетерная алкогольная септальная аблация. Методика предполагает инфузию через баллонный катетер в перфорантную септальную ветвь 1–3 мл 95% спирта, вследствие чего возникает инфаркт гипертрофированного отдела МЖП, захватывающий от 3 до 10% массы миокарда ЛЖ(до 20% массы МЖП). Это приводит к значимому уменьшению выраженности обструкции выходного тракта и митральной недостаточности, объективной и субъективной симптоматики заболевания. При этом в 5–10% случаев возникает необходимость имплантации постоянного электрокардиостимулятора в связи с развитием атрио-вентрикулярной блокады высокой степени.
275
Внастоящее время не доказано положительное влияние транскатетерной аблации на прогноз, а операционная смертность (1–2%) не отличается от таковой при проведении операции септальной миэктомии, считающейся на сегодняшний день «золотым стандартом» лечения больных ГКМП с выраженной симптоматикой и обструкцией выходного тракта ЛЖ, резистентных к фармакотерапии.
Взапущенных случаях(при развитии митрализации порока, значительном снижении ФВ и формировании ХСНIV ФК, сопутствующем кальцинозе АК и стенки аорты) радикальная операция становится очень рискованной. В этих случаях лучше ограничиться наложением клапансодержащего шунта между верхушкой ЛЖ и аортой, называемого апико-аортальным.
Эту операцию впервые разработал и осуществилDenton Cooly в 1975 году. Он выполнял ее с искусственным кровообращением, вводя через разрез верхушки в полость ЛЖ жесткий наконечник, переходящий в клапансодержащий дакроновый шунт, имплантируемый в нисходящую аорту. В ходе операции создавался второй выход из ЛЖ и градиент на выходе из аорты уменьшался или исчезал. Отягчающим моментом в этой методике было искусственное кровообращение, которое мы исключили, разработав свой способ операции (В.П. Поляков, В.В. Горячев, А.В.Поляков, 1998).
Для этого мы разделили шунт на2 бранши. Одна бранша из левостороннего бокового доступа в6 межреберье анастомозировалась с нисходящей аортой над диафрагмой и пережималась. Вторая бранша оканчивалась подшитым к ней мягким тефлоновым кольцом. За это кольцо П-образными швами на прокладках шунт прочно фиксировался к бессосудистому участку верхушки ЛЖ. Затем специально разработанным резектором, введенным в просвет этой бранши, иссекался и удалялся вместе с резектором участок стенки ЛЖ(соответствующий внутреннему просвету бранши). Длина шунта рассчитывалась нами визуально. Между браншами накладывался анастомоз с фиксацией в нем дискового протеза клапана.
После снятия зажимов анастомоз начинал функционировать и сразу же градиент давления в выходном отделе резко снижался или исчезал вовсе. Таким
способом в 90-х годах 20-го столетия нами прооперировано 22 больных ГКМП с ХСН III-IV ФК. Летальность в течение 10 лет наблюдения не превышала 9%. Все больные получали антикоагулянтную терапию, с нарушениями которой были связаны тромбозы шунтов у двух пациентов в течение первых 3-5 лет.
Таким образом, лечебная тактика при ГКМП достаточно сложна и предполагает индивидуальный анализ всего комплекса клинических, анамнестических, гемодинамических показателей, результатов генной диагностики и стратификации риска внезапной смерти, оценку особенностей течения заболевания и эффективности используемых вариантов лечения. В целом рациональная фармакотерапия в сочетании с хирургическим лечением и электрокардиотерапией позволяют получить хороший клинический эффект, предупредить возник-
276
новение тяжелых осложнений и улучшить прогноз у значительной части больных гипертрофической кардиомиопатией.
8.7. ТЕЧЕНИЕ И ПРОГНОЗ
Прогноз больных ГКМП |
достаточно серьезен. Внезапная сердечная |
смерть наступает у1-4% больных |
в год, еще выше частота внезапной смерти |
у детей (до 6% в год). У небольшой части больных ГКМП (около 10%) возможна трансформация болезни в дилатационную КМП. В 10% случаев у больных ГКМП развивается картина инфекционного эндокардита.
277

Глава IX
РЕСТРИКТИВНЫЕ КАРДИОМИОПАТИИ
Рестриктивные кардиомиопатии (РКМП) - это неоднородная группа первичных (идиопатических) и вторичных заболеваний сердца, сопровождающихся поражением эндокарда и/или миокарда, которое приводит к выраженному фиксированному ограничению (рестрикции) заполнения желудочков в диастолу и развитию диастолической дисфункции одного или обоих желудочков и прогрессирующей диастолической ХСН.
9.1. ЭТИОЛОГИЯ
Различают первичные идиопатические РКМП, этиология которых неизвестна, и вторичные рестриктивные поражения сердца, развивающиеся при некоторых известных заболеваниях. Основные причины возникновения РКМП приведены в таблице 40.
Таблица 40. Причины рестриктивных кардиомиопатий
Идиопатические формы РКМП |
Вторичные формы РКМП |
|
|
Эндомиокардиальный фиброз |
Амилоидоз (преимущественно первичный) |
|
|
Фибропластический |
эндокар- |
Гемохроматоз |
|
дит (болезнь Леффлера) |
|
Системная склеродермия |
|
|
|
Саркоидоз |
|
|
|
Карциноидная болезнь сердца |
|
|
|
Гликогенозы |
|
|
|
Радиационные поражения сердца |
|
|
|
Поражение проводящей системы сердца |
|
|
|
(болезнь Фабри) |
|
К первичным (идиопатическим) формам РКМП в настоящее время относят два заболевания: эндомиокардиальный фиброз; фибропластический эндокардит (болезнь Леффлера). Фибропластический эндокардит (болезнь Леффлера) встречается в странах с умеренным климатом. Это заболевание рассматривается как одно из осложнений гиперэозинофильного синдрома, при котором наблюдаются выраженная эозинофилия (до 75%), сохраняющаяся в течение нескольких месяцев, лейкоцитоз и поражение внутренних органов(сердца, печени, селезенки, почек, костного мозга).
Причины столь необычной гиперэозинофилии неизвестны. В части случаев у больных с гиперэозинофилией выявляются глистная инвазия, эозинофильный лейкоз, узелковый периартериит, рак различной локализации, бронхиальная астма, лекарственная болезнь.
278
Морфологически измененные эозинофилы инфильтрируют миокард и эндокард. Белок дегранулированных эозинофилов, обладающий выраженным кардиотоксическим действием, проникает в клетки сердца, повреждает митохондрии и приводит к некрозу клеток. В последующем происходит фиброзное утолщение эндокарда, субэндокардиальных слоев миокарда в области атриовентрикулярных колец, образование внутрисердечных тромбов. Поражаются один или оба желудочка. В результате фиброзных изменений клапанного аппарата (папиллярные мышцы, хорды) развивается относительная недостаточность митрального и трикуспидального клапанов.
Эндомиокардиальный фиброз в странах Евросоюза встречается чрезвычайно редко. Заболевание распространено в некоторых регионах Африки (Уганда, Кения, Нигерия), где является частой причиной тяжелой сердечной недостаточности и летальных исходов (20-25%). Морфологические изменения в эндокарде и миокарде напоминают таковые при болезни Леффлера. Обычно поражаются оба желудочка, реже - ЛЖ или ПЖ. Вторичные поражения сердца, сопровождающиеся типичной рестрикцией миокарда желудочков, встречаются при таких заболеваниях, как амилоидоз, гемохроматоз, системная склеродермия, карциноидная болезнь сердца, при радиационных поражениях сердца. В большинстве случаев речь идет о выраженной инфильтрации миокарда( милоидоз) или токсическом повреждении и гибели кардиомиоцитов, сопровождающемся развитием фиброзной ткани в толще миокарда и эндокарде.
9.2. КЛАССИФИКАЦИЯ
Выделяют три этиологических группы рестриктивных кардиомиопатий: идиопатическую (первичную) рестриктивную кардиомиопатию, эндомиокардиальную болезнь, вторичные рестриктивные кардиомиопатии(таблица 41). Идиопатическая рестриктивная кардиомиопатия является заболеванием неизвестной этиологии. При этом отсутствуют какие-либо другие заболевания или воздействия, которые могли бы вызвать эту патологию миокарда.
Ранее к идиопатической рестриктивной кардиомиопатий относили париетальный фибропластический эндокардит Леффлера и эндомиокардиальный фиброз. В последнее время эти два заболевания предлагается объединять в группу «эндомиокардиальная болезнь» и рассматривать их отдельно от идиопатической (первичной) рестриктивной кардиомиопатий, учитывая специфические клинические, патогенетические, патоморфологические особенности. Вторичные рестриктивные кардиомиопатии развиваются при различных заболеваниях (таблица 41).
Основным патофизиологическим и клиническим проявлением является нарушение диастолической функции желудочков вследствие развития в миокарде фиброза или инфильтрации миокарда продуктами метаболизма или клеточными элементами. В связи с этим появился термин«инфильтративные болезни миокарда», которые приводят к развитию рестриктивной кардиомиопатии. Рестриктивная кардиомиопатия может вызываться неинфильтративными
279

заболеваниями. Целесообразно выделять формы рестриктивных кардиопатий с поражением только миокарда, эндокарда и миокарда одновременно.
Таблица 41. Этиологическая классификация рестриктивных кардиомиопатий
1.Идиопатическая (первичная) рестриктивная кардиомиопатия
2.Эндомиокардиальная болезнь: 2.1. Эндомиокардиальная болезнь с эозинофилией (фибропластический эндокардит Леффлера); 2.2. Эндомиокардиальная болезнь без эозинофилии(эндомиокардиальный фиброз)
3.Вторичные рестриктивные кардиомиопатий (развиваются при ряде заболеваний): 3.1. Гемохроматоз; 3.2. Амилоидоз; 3.3. Саркоидоз; 3.4. Склеродермия; 3.5. Карциноидная болезнь сердца; 3.6. Гликогенозы;
3.7.Радиационное поражение сердца; 3.8. Лекарственное поражение сердца (антрациклиновая интоксикация, воздействие серотонина, метилсегрида, эрготамина, ртутьсодержащих веществ, бусульфана); 3.9. Опухолевое поражение сердца
Рестриктивные кардиомиопатии также классифицируются на миокарди-
альные и эндомиокардиальные (таблица 42). Миокардиальные рестриктивные кардиомиопатии разделяют на инфильтративные, неинфильтративные, обусловленные болезнями накопления. Анализируя эту классификацию, необходимо сделать следующие замечания. В группу неинфильтративных рестриктивных кардиомиопатий включены идиопатическая и семейная кардиомиопатия. Именно эти два заболевания полностью соответствуют определению рестриктивной кардиомиопатий.
В группу неинфильтративных рестриктивных кардиомиопатий отнесена гипертрофическая кардиомиопатия. Это заболевание не в полной мере соответствует определению, критериям рестриктивной кардиомиопатий и является самостоятельной нозологической формой. Остальные формы неинфильтративных рестриктивных кардиомиопатий развиваются при склеродермии, сахарном диабете, эластической псевдоксантоме и других заболеваниях
Таблица 42. Классификация типов рестриктивной кардиомиопатии (Kushwaha P. et al., 1997)
Рестриктивные кардиомиопатии миокардиальные:
1.Неинфильтративные: 1.1. Идиопатическая кардиомиопатия; 1.2. Семейная кардиомиопатия; 1.3. Гипертрофическая кардиомиопатия; 1.4. Склеродермия; 1.5. Псевдоксантома эластическая; 1.6. Диабетическая кардиомиопатия
2.Инфильтративные: 2.1. Амилоидоз; 2.2. Саркоидоз; 2.3. Болезнь Гоше; 2.4. Болезнь Гурлера; 2.5. Жировая инфильтрация
3.Болезни накопления: 3.1.Гемохроматоз; 3.2. Болезнь Фабри; 3.3. Болезнь накопления гликогена
Рестриктивные кардиомиопатии эндомиокардиальные:
280

1. Эндомиокардиальный фиброз 2. Гиперэозинофильный синдром 3. Карциноидная болезнь сердца 4. Метастатическое раковое поражение 5. Радиационное поражение сердца 6. Токсическое влияние антрациклинов 7. Лекарственно обусловленный фиброзный эндокардит(серотонин, метисергид, эрготамин, ртутьсодержащие вещества, бусульфан)
Авторы рассматриваемой этиологической классификации не дают четкого определения инфильтративным болезням миокарда, относят к инфильтративным болезням миокарда не только его поражение при амилоидозе, саркоидозе, но и при болезни Гоше, болезни Гурлера. Однако эти заболевания относятся к лизосомальным болезням накопления. К болезням накопления, вызывающим развитие рестриктивной кардиомиопатий, относят лишь болезнь Фабри (патологию накопления гликогена, гемохроматоз). Аргументы за включение болезней накопления в разные классификационные группы не приводятся. Возможно, целесообразно объеденить в одну рубрику рестриктивные кардиомиопатии, обусловленные инфильтративными болезнями и лизосомальными болезнями накопления.
9.3. ПАТОГЕНЕЗ
Общими признаками для указанных ранее заболеваний, лежащих в основе формирования РКМП, является выраженное ограничение(рестрикция) заполнения желудочков во время диастолы и постепенное уменьшение размеров полости желудочков, вплоть до их облитерации. Важной особенностью диастолического заполнения желудочков у больных РКМП является то, что оно осуществляется в самом начале диастолы, во время короткого периода быстрого наполнения. В последующем заполнения желудочков кровью почти не происходит. В результате нарушения расширения желудочков под действием крови резко повышается КДД в желудочках. Возрастает давление в предсердиях, в венах малого и большого круга кровообращения. В зависимости от локализации патологического процесса развивается левожелудочковая, правожелудочковая или бивентрикулярная диастолическая ХСН.
Патогенез идиопатической РКМП остаётся невыясненным. Среди исследований, посвящённых изучению механизмов, ответственных за ригидность миокарда, большое внимание уделяется анализу структурных компонентов экстрацеллюлярного матрикса, различных типов коллагена и матриксных металлопротеиназ. Жёсткость миокарда повышается когда накопление коллагена превышает его деградацию. Механизмы патологической ригидности миокарда при идиопатической РКМП обусловлены увеличенной продукцией коллагенов I
и III типов, диспропорциональным увеличением коллагена третьего типа по сравнению с первым.
В миокарде больных первичным РКМП выявляются различные виды фиброза (межмышечный, периваскулярный, субэндокардиальный) и дискомплексация мышечных волокон. Увеличение количества КСК в виде отдельных
281
скоплений, изменения их клеточного фенотипа и характер распределения в миокарде являются высокоспецифичными, потому что у обследованных ранее больных с вторичными и первичными РКМП подобные изменения отсутствовали. Кардиальные фибробласты являются основными клетками-продуцентами белков экстрацеллюлярного матрикса(коллагена, различных ростовых и трофических факторов).
Гетерогенность метаболической активности ядрышек КСК отражает -из менение их пролиферативной функции, выраженность фиброза и характеризует непрерывность этого процесса в миокарде при идиопатической РКМП. В миокарде больных РКМП развивается выраженный фиброз, представленный грубоволокнистой соединительной тканью. Увеличение площади ядер, активация рибосомального биогенеза в предсердных кардиомиоцитах по сравнению с желудочковыми вторичны в ответ на прогрессирующую перегрузку давлением. Влиянием гемодинамических факторов можно объяснить несколько больший размер ядер кардиомиоцитов из ПЖ по сравнению с ЛЖ. Структурные изменения ядрышек в ответ на гемодинамическую перегрузку происходят в условиях нарушения белково-синтетической функции в кардиомиоцитах и модуляции этой функции в КСК.
Таким образом, структурная перестройка ядрышек миокардиоцитов, экспрессия многофункциональных аргентофильных ядрышковых фосфопротеинов мышечных клеток, клеток стромального компонента имеют важную патогенетическую роль при идиопатической РКМП, отражают нарушение белковосинтетической функции в кардиомиоцитах и нарушение этой функции в клетках стромального компонента миокарда.
9.4. КЛИНИЧЕСКАЯ КАРТИНА
Складывается из системных проявлений основного заболевания и признаков лево-, правожелудочковой или бивентрикулярной диастолической ХСН. Преобладание поражения правых отделов сердца характеризуется признаками правожелудочковой сердечной недостаточности.
У больных появляются выраженные отеки, акроцианоз, асцит, застойная печень и селезенка, набухание шейных вен, гепато-югулярный рефлюкс и другие признаки. В прекардиальной области пальпируется усиленный сердечный толчок (слева от грудины воII-IV межреберьях), хотя эпигастральная пульсация выражена в меньшей степени, чем это бывает при гипертрофии ПЖ в сочетании с его дилатацией у больных хроническим легочным сердцем или митральным стенозом.
Перкуторно можно обнаружить смещение правой границы относительной тупости сердца вправо, преимущественно за счет дилатированного ПП. При аускультации определяется ослабление I и II тонов сердца. На верхушке и слева
282
от грудины в IV-V межреберьях обычно хорошо выслушивается III патологический тон сердца, обусловленный гидравлическим ударом порции крови о неподвижную стенку желудочка, который через короткое время от начала диастолы практически полностью перестает расслабляться.
Систолический шум трикуспидальной |
недостаточности выслушивается |
|
в нижней |
трети грудины и не всегда соответствует трикуспидальной недоста- |
|
точности, |
потому что имеется значительное |
уменьшение ударного выброса |
и скорости изоволюмического сокращения ПЖ. Преобладание поражения левых отделов сердца сопровождается признаками левожелудочковой, а затем бивентрикулярной сердечной недостаточности. Больные вначале жалуются на одышку, приступы удушья, слабость, утомляемость.
При аускультации определяется ослаблениеI тона, акцент II тона на легочной артерии, громкий патологический III тон на верхушке сердца и систолический шум, проводящийся в левую подмышечную область. Со временем к этим признакам присоединяются клинические проявления правожелудочковой недостаточности (отеки ног, цианоз, гепатомегалия, асцит, набухание шейных вен).
9.5. ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
Электрокардиография
Изменения ЭКГ при РКМП неспецифичны. В зависимости от причин заболевания и характера поражения сердца на ЭКГ можно выявить: низкий вольтаж желудочкового комплекса QRS; неспецифические изменения сегмента RS- Т и зубца Т; блокаду левой ножки пучка Гиса (реже - другие внутрижелудочковые и АВ-блокады); нарушения сердечного ритма (мерцательная аритмия, экстрасистолия); признаки перегрузки предсердий (Р-mitrale и Р-pulmonale).
Рентгенография
На рентгенограммах обычно определяются нормальные или уменьшенные размеры сердца, за исключением рентгенологических признаков расширения предсердий. Выявляются также признаки застоя крови в малом круге кровообращения.
Эхокардиография
Эхокардиография является основным методом, позволяющим заподозрить наличие у больного . РКМППри одномерном, двухмерном и допплеровском эхокардиографическом исследовании у больных РКМП можно обнаружить: утолщение эндокарда с уменьшением размеров полостей желудочков; различные варианты парадоксального движения МЖП; пролабирование митрального и трикуспидального клапанов; выраженную диастолическую
283
дисфункцию миокарда желудочков по рестриктивному типу с увеличением максимальной скорости раннего диастолического наполнения(Pеаk Е) и уменьшением длительности изоволюмического расслабления миокарда(IVRT)
и времени замедления раннего диастолического наполнения(DТ); относительную недостаточность митрального и трикуспидального клапанов; наличие внутрисердечных пристеночных тромбов.
Вентрикулография
Радионуклидная и рентгеноконтрастная вентрикулография обнаруживает нормальную толщину стенок желудочков, отсутствие их дилатации, в некоторых случаях уменьшение полости левого желудочка, иногда наличие тромба и облитерацию полости левого желудочка в области верхушки сердца, нормальную фракцию выброса левого желудочка.
Эндомиокардиальная биопсия
Для всех видов рестриктивной кардиомиопатии характерно наличие в эндомиокардиальном биоптате интерстициального фиброза. Кроме того, при инфильтративных поражениях миокарда обнаруживаются характерные специфические изменения. Эндомиокардиальная биопсия производится лишь при невозможности диагностировать рестриктивную кардиомиопатию с помощью других методов исследования.
9.6.ЭТИОЛОГИЧЕСКИЕ ВАРИАНТЫ РЕСТРИКТИВНЫХ КАРДИОМИОПАТИЙ
ПЕРВИЧНАЯ РЕСТРИКТИВНАЯ КАРДИОМИОПАТИЯ
К первичной (идиопатической) рестриктивной кардиомиопатии относят такую форму заболевания, которая не обусловлена какими-либо известными заболеваниями или воздействиями, приводящими к этой патологии миокарда (фибропластический париетальный эндокардит Леффлера, эндомиокардиальный фиброз, инфильтративные болезни миокарда). Идиопатическая рестриктивная кардиомиопатия является заболеванием неизвестной этиологии.
Это заболевание носит семейный характер(семейная идиопатическая кардиомиопатия). Может наследоваться по аутосомно-доминантному типу, сочетаться с дистальной скелетной миопатией или синдромом Нунана.
Полезными для практического врача могут быть диагностические критерии идиопатической рестриктивной кардиомиопатии: признаки бивентрикулярной застойной СН, вследствие диастолической дисфункции желудочков; нормальная величина полости левого желудочка и нормальная или близкая к норме его систолическая функция; отсутствие гипертрофии стенок желудочков и межжелудочковой перегородки; отсутствие каких-либо заболеваний или воздействий, которые могли бы вызвать развитие рестриктивной кардиомиопатии.
284
ЭНДОМИОКАРДИАЛЬНАЯ БОЛЕЗНЬ С ЭОЗИНОФИЛИЕЙ
Эндомиокардиальная болезнь с эозинофилией(париетальный фибропластический эндокардит Леффлера) - это вариант рестриктивной кардиомиопатии, развивающийся у пациентов с выраженной эозинофилией, характеризующийся не только поражением миокарда и инфильтрацией его эозинофилами, но и вовлечением в патологический процесс эндокарда. Париетальный фибропластический эндокардит Леффлера может развиваться у больных с резко выраженной гиперэозинофилией различной этиологии.
Основными причинами эозинофилий являются: паразитарные и протозойные инфекции; аллергические заболевания; кожные заболевания (в том числе пузырчатка, псориаз, экзема); системные заболевания соединительной ткани; системные васкулиты (узелковый периартериит, аллергический эозинофильный гранулематозный ангиит с эозинофилией и бронхиальной астмойсиндром Чарга-Стросса); опухолевые заболевания, эозинофильная лейкемия, хронические миелопролиферативные заболевания, лимфомы; идиопатический гиперэозинофильный синдром (неизвестной этиологии).
Наиболее выраженное поражение сердца по типу рестриктивной кардиомиопатии (фибропластический эндокардит) наблюдается при идиопатическом гиперэозинофильном синдроме (идиопатическом фибропластическом париетальном эндокардите Леффлера).
Патогенез
Механизмы развития фибропластического париетального эндокардита при гиперэозинофилии любого генеза очень сходны, потому что ключевая роль принадлежит эозинофилам, подвергшимся вакуолизации и дегрануляции. Эти эозинофилы составляют не менее15% всех циркулирующих эозинофилов. Эозинофилы в большом количестве откладываются в миокарде, подвергаются дегрануляции и выделяют большое количество веществ, которые оказывают токсическое действие на мембраны, ферменты, митохондрии кардиомиоцитов. К цитотоксическим веществам, выделяющимся при дегрануляции эозинофилов, относятся катионные белки, основной эозинофильный белок, нейротоксины и другие вещества, под влиянием которых развивается повреждение миокарда и эндокарда.
Катионные белки эозинофилов обладают прокоагулянтным эффектом, способствуют образованию тромбов в сердце. Если более 20% эозинофилов имеют вакуоли и более15% дегранулированы, то в эндомиокардиальных биоптатах обнаруживается картина эндомиокардита даже при отсутствии клинических проявлений. Выделение эозинофилами кардиоцитотоксических веществ способствует развитию фиброза в эндомиокарде.
Особенности клинического течения
Эндокардит Леффлера чаще развивается у мужчин в возрасте30-40 лет. Целесообразно различать фибропластический париетальный эндокардит Леффлера идиопатический (при идиопатическом гиперэозинофильном синдроме) и развивающийся при гиперэозинофилиях другого генеза. На начальных стадиях
285
развития эндокардит Леффлера клинически не проявляется. В клинической картине заболевания будут доминировать симптомы основного заболевания, вызвавшего гиперэозинофилию (системные болезни соединительной ткани, системные васкулиты, опухоли, лейкозы) или идиопатического гиперэозинофильного синдрома.
Основными клиническими проявлениями идиопатического гиперэозинофильного синдрома являются: прогрессирующая слабость, снижение или полное отсутствие аппетита, снижение массы тела, боли в животе неопределенной локализации, тошнота, нередко рвота, кашель сухой или с отделением небольшого количества слизистой мокроты; кожный зуд, непостоянный отек Квинке; повышение температуры тела, сопровождающееся потливостью, особенно ночью; пявление в легких очаговых инфильтратов или диффузных интерстициальных изменений; признаки поражения центральной нервной системы(головокружение, головные боли, при длительном существовании гиперэозинофильного синдрома - снижение памяти, интеллекта) и периферической нервной системы (полинейропатия); кожные сыпи (крапивница, зудящая папулезная сыпь и другие); увеличение печени и селезенки, обнаружение «летучих» инфильтратов в легких.
Далее в клинической картине заболевания начинает проявляться симптоматика ХСН, протекающая по правоили левожелудочковому типу или чаще в виде бивентрикулярной сердечной недостаточности, которая часто осложняется аритмиями (экстрасистолическая аритмия, суправентрикулярная или желудочковая пароксизмальная тахикардия). У больных с преимущественным поражением правого желудочка развивается мерцательная аритмия.
Клиническая картина левожелудочковой СН(выраженная одышка при физической нагрузке, затем в покое; сердцебиение, влажные хрипы в нижних долях легких), правожелудочковой СН (набухание шейных вен, появление периферических отеков, увеличение печени, асцит) в целом соответствует симптоматике застойной СН. Длительно существующий эндокардит Леффлера характеризуется бивентрикулярной СН с преобладанием правожелудочковой недостаточности. Его характерной клинической особенностью является развитие тромбоэмболического синдрома (тромбоэмболия легочной артерии, церебральных артерий, почечной артерии).
Физикальное исследование сердечно-сосудистой системы выявляет следующие характерные симптомы: тахикардия, аритмия, величина его снижена при развитии ХСН; артериальное давление чаще всего нормальное; границы относительной тупости сердца при перкуссии обычно нормальные; тоны сердца приглушены, нередко аритмичны, часто в области верхушки сердца прослушивается систолический шум митральной регургитации в связи с увеличением левого предсердия (иногда этот шум воспринимается пальпаторно в виде систолического дрожания в области верхушки сердца).
Анализ крови
Характерна значительно выраженная эозинофилия, особенно при идиопатическом гиперэозинофильном синдроме. Возможно также увеличение СОЭ.
286
При симптоматических эозинофилиях наблюдаются другие изменения анализа крови, характерные для основного заболевания(анемия при злокачественных новообразованиях).
Биохимический анализ крови
Патогномоничных изменений нет, возможно увеличение уровня - у глобулинов, при выраженных изменениях печенивозможно повышение активности аминотрансфераз.
Анализ мочи
Без существенных изменений, при поражении почек и развитии ХСН возможно появление протеинурии, цилиндрурии, а при тромбоэмболии в почечную артерию - выраженная микро- и макрогематурия.
Рентгенография
Увеличения желудочков обычно не отмечается. Значительно чаще выявляются гипертрофия левого предсердия, явления венозной легочной гипертензии, реже - летучие эозинофильные легочные инфильтраты в различных отделах легких.
Электрокардиография
Характерны неспецифические неишемические изменения интервалаST и зубца Т в левых грудных отведениях. Могут регистрироваться нарушения сердечного ритма (мерцательная аритмия, пароксизмы суправентрикулярной и желудочковой тахикардии, экстрасистолическая аритмия), атриовентрикулярной или внутрижелудочковой проводимости(блокада правой ножки пучка Гиса), признаки гипертрофии левого и/или правого предсердия.
Эхокардиография
При ЭхоКГ обнаруживается утолщение заднебазальной стенки левого желудочка с ограничением подвижности задней створки митрального клапана. Характерно утолщение париетального эндокарда до нескольких миллиметров, может быть облитерация верхушки сердца тромбом. Обнаруживается увеличение предсердий, а при доплер-эхокардиографии - атриовентрикулярная регургитация. Полость левого желудочка не увеличена, а в области верхушки сердца может быть уменьшена. Полость правого желудочка обычно не увеличена и только при выраженной правожелудочковой недостаточности возможноне большое увеличение. Систолическая функция ЛЖ сохранена, ФВ нормальная. При эндокардите Леффлера миокард желудочков становится жестким, ригидным. Это приводит к нарушению его диастолической функции и диастолическому наполнению. Развитию диастолической дисфункции ЛЖ способствует облитерация верхушки сердца тромбом.
Катетеризация сердца, вентрикулография
Катетеризация полостей сердца и измерение в них давления выявляет заметное повышение давления наполнения желудочков в середине и конце диа-
287
столы, трикуспидальную или митральную регургатацию. Ангиокардиография (вентрикулография) обнаруживает нормальную функцию ЛЖ, облитерацию верхушки левого желудочка.
Диагноз
Диагностика основывается на следующих основных критериях: наличие симптоматики идиопатического гиперэозинофильного синдрома, основными признаками которого являются эозинофилия в периферической крови более 1500 эозинофилов в 1 мм3 (больше 1,5х109/л), сохраняющаяся не менее 6 месяцев; отсутствие паразитарных, аллергических и других причин эозинофилии по результатам всестороннего комплексного обследования больного, или наличие гиперэозинофилии известного генеза; застойная сердечная недостаточность ле- во-, правожелудочкового или бивентрикулярного типа при отсутствии дилатации и значимой гипертрофии миокарда желудочков; характерные результаты эхокардиографического исследования (отсутствие дилатации желудочков, гипертрофия предсердий, облитерация верхушки сердца за счет тромба, выраженное утолщение париетального эндокарда, сохраненная систолическая функция и нарушенная диастолическая функция левого желудочка).
В затруднительных случаях для постановки диагноза может применяться эндомиокардиальная биопсия. Гистологическая картина биоптата определяется патоморфологической стадией заболевания(некротическая, тромботическая, фиброзная). Наиболее характерными гистологическими признаками являются инфильтрация миокарда и эндокарда эозинофилами, выраженный фиброз миокарда и эндокарда, микроваскулиты, тромбозы мелких сосудов.
Прогноз
Прогноз эозинофильного пристеночного эндокардита Леффлера неблагоприятный. Около 50% больных погибают в течение двух лет после появления клинической симптоматики поражения сердца. Причинами смерти являются застойная СН, сочетающаяся с почечной, печеночной, дыхательной дисфункцией.
ЭНДОМИОКАРДИАЛЬНАЯ БОЛЕЗНЬ БЕЗ ЭОЗИНОФИЛИИ
Эндомиокардиальная болезнь без эозинофилии(эндомиокардиальный фиброз) - разновидность РКМП, часто встречающаяся в тропической и субтропической Африке, характеризующаяся выраженным фиброзом и утолщением эндокарда правого или левого, обоих желудочков преимущественно в области путей притока с частым вовлечением атриовентрикулярных клапанов при -от сутствии гиперэозинофилии. В настоящее время эндомиокардиальный фиброз считается самостоятельным вариантом РКМП.
Эндомиокардиальный фиброз часто встречается в странах тропической и субтропической Африки (Уганда, Нигерия) и является частой причиной СН и смерти в Экваториальной Африке. В 15-20% всех смертельных исходов от СН в Африке приходится на эндомиокардиальный фиброз. Этим заболеванием часто страдают лица с низким социально-экономическим статусом. Эндомиокардиальным фиброзом одинаково часто болеют мужчины и женщины, большинство
288
больных - дети и молодые люди.
Этиология и патогенез
Этиология заболевания окончательно неизвестна. Высказываются предположения о возможной роли избыточного поступления с пищей серотонина (например, больших количеств подорожника, богатого серотонином), о большом значении попадания в организм человека химических элементов группы тория и цезия (из почвы, с грязных рук, с загрязненной пищей) с последующим их отложением в миокарде. Одновременно наблюдается дефицит магния в миокарде. Имеются сообщения о возможной роли вирусных инфекций и токсоплазмоза. Патогенез эндомиокардиального фиброза в определенной мере связан с избытком серотонина и дефицитом магния. Дефицит магния способствует нарушения состояния микроциркуляторного русла, выходу из сосудистого русла цезия, проникновению его и других веществ в миокард, что ведет к пролиферации фибробластов, усиленному синтезу коллагена, развитию эндомиокардиального фиброза.
Под влиянием серотонина повреждается эндотелий, эндотелиоциты секретируют в большом количестве факторы роста, стимулирующие пролиферацию фибробластов и развитие соединительной ткани в миокарде и эндокарде.
Однако эти механизмы развития эндомиокардиального фиброза окончательно не доказанны. Существует предположение о включении в патогенез аутоиммунных механизмов антител к миокарду.
Клиническая картина и данные инструментальных исследований
Эндомиокардиальный фиброз обычно развивается медленно, постепенно. Однако у некоторых больных клиническая симптоматика болезни появляется достаточно быстро и сопровождается лихорадкой. Основное клиническое проявление заболевания - развитие сердечной недостаточности при малых размерах сердца. Сердечная недостаточность может быть правожелудочковой, левожелудочковой или бивентрикулярной, причем чаще наблюдается бивентрикулярная форма. При любой форме сердечной недостаточности больных всегда беспокоят слабость и одышка.
ПРАВОЖЕЛУДОЧКОВЫЙ ЭНДОМИОКАРДИАЛЬНЫЙ ФИБРОЗ
Изолированное или преимущественное поражение правого желудочка характеризуется фиброзной облитерацией верхушки правого желудочка, уменьшением его полости. В процесс фиброзирования вовлекается трикуспидальный клапан, что проявляется трикуспидальной недостаточностью и регургитацией.
Характерными клиническими признаками правожелудочкового эндомиокардиального фиброза являются симптомы правожелудочковой недостаточности: набухание и пульсация яремных вен; отеки в области голеней и стоп; цианоз лица (цианотический румянец); увеличенная, уплотненная, болезненная при пальпации печень; положительный симптом Плеша (надавливание на увеличенную печень вызывает еще большее набухание шейных вен); отсутствие ортопноэ; возможно появление асцита и спленомегалии.
289
При физикальном исследовании сердечно-сосудистой системы обнаруживается частый, иногда аритмичный (возможна мерцательная аритмия) пульс, величина его может быть снижена. Характерно снижение и даже исчезновение пульса на вдохе, что обусловлено уменьшением поступления крови в левый желудочек вследствие отрицательного давления в грудной клетке на вдохе и увеличения емкости сосудистого русла легких.
При пальпации области сердца можно определить толчок воII и III межреберье слева, что обусловлено расширением воронки правого желудочка. При аускультации сердца часто выслушивается ритм протодиастолического галопа за счет громкого раннего диастолическогоIII тона, что отражает дисфункцию правого желудочка. Правожелудочковый протодиастолический ритм галопа лучше выслушивается в области мечевидного отростка. Можно также выслушать систолический шум с punctum maximum в области мечевидного отростка, обусловленный трикуспидальной регургитацией.
При изолированной правожелудочковой недостаточности отсутствуют застойные явления в малом круге кровообращения в связи с недостаточным наполнением правого желудочка в диастолу и нормальным давлением в легочной артерии и легочных капиллярах. Все указанное объясняет отсутствие влажных хрипов или крепитации при аускультации легких.
Электрокардиография
Отмечается снижение вольтажа за счет появления выпота в перикарде. Обычно регистрируются неспецифические изменения интервалаST и зубца Т преимущественно в правых грудных отведениях(снижение интервала ST, несимметричный, негативный зубец Т). Часто регистрируется мерцание предсердий, увеличение амплитуды зубца Р в отведенияхII, III, V1-V2, что свидетельствует о гипертрофии правого предсердия. У 75% больных обнаруживаются в отведениях V1-V2 желудочковые комплексы типа qR, что может указывать на увеличение правого желудочка. Могут регистрироваться нарушения атриовентрикулярной проводимости.
Рентгенография
При правожелудочковом эндомиокардиальном фиброзе определяются увеличение правого предсердия и дилатация области воронки правого желудочка, а также нередко кальцификация его стенок.
Эхокардиография
ЭхоКГ выявляет утолщение эндокарда стенок правого желудочка, уменьшение его полости вблизи верхушки сердца, дилатацию правого предсердия, усиление интенсивности эхо-сигнала от поверхности эндокарда, парадоксальное движение межжелудочковой перегородки у пациентов с трикуспидальной регургитацией. Косвенным признаком считается расширение пути оттока из правого желудочка.
Ангиокардиография (вентрикулография)
290
Выявляет характерные признаки правожелудочкового эндомиокардиального фиброза - незаполнение контрастом верхушки правого желудочка из-за облитерации в связи с фиброзным утолщением эндокарда; расширение пути оттока из правого желудочка (аневризматическое) и интенсивное сокращение этого пути оттока; неправильность контуров правого желудочка(у 1/3 больных); расширение правого предсердия и длительная задержка в нем контраста(11-40 секунд и дольше), трикуспидальная регургитация, дефект наполнения правого желудочка, обусловленный наличием тромба в правом предсердии и нарушением эластичности, податливости стенок правого желудочка. Ангиокардиография может выявить ранние изменения эндокарда, дефекты наполнения в области верхушки сердца и трикуспидальную регургитацию еще до развития выраженной клинической картины заболевания.
ЛЕВОЖЕЛУДОЧКОВЫЙ ЭНДОМИОКАРДИАЛЬНЫЙ ФИБРОЗ
При изолированной левожелудочковой форме эндомиокардиального фиброза поражается миоэндокард ЛЖ. Наиболее выраженное утолщение эндокарда наблюдается в области верхушки, а также на хордах и задней створке митрального клапана. Это приводит к митральной регургитации. Передняя створка вовлекается редко. При левожелудочковом эндомиокардиальном фиброзе нарушается функция ЛЖ. Характерным клиническим проявлением заболевания является левожелудочковая недостаточность, приводящая к развитию застойных явлений в легких. Больных беспокоят одышка и кашель, усиливающиеся при физической нагрузке. При осмотре обращают на себя внимание акроцианоз.
При физикальном исследовании обнаруживаются учащенный, часто аритмичный, сниженного наполнения пульс; нормальная левая граница относительной тупости сердца; приглушенность тонов сердца; ранний диастолический III тон и протодиастолический ритм галопа; усиление II тона над легочной артерией; систолический шум в области верхушки сердца вследствие митральной недостаточности.
Артериальное давление
Нормальное или имеет тенденцию к снижению. При аускультации легких характерно выявление крепитации, влажных мелкопузырчатых хрипов в нижних отделах.
Электрокардиография
При наличии перикардиального выпота характерен низкий вольтаж зубцов ЭКГ. У всех больных наблюдаются неспецифичные изменения конечной части желудочкового комплекса (снижение ST, неишемическая инверсия зубца Т) преимущественно в левых грудных отведениях. Могут регистрироваться ЭКГ-признаки гипертрофии миокарда левого предсердия (широкие зубцы aVL, V4V6) и ЛЖ. Мерцательная аритмия и суправентрикулярные аритмии наблюдаются реже, чем при правожелудочковой форме заболевания. Иногда выявляются нарушения внутрижелудочковой проводимости.
291
Рентгенография
Имеются рентгенологические признаки застоя в малом круге кровообращения, признаки гипертрофии левого предсердия. Иногда вблизи верхушки сердца и в области путей оттока из левого желудочка выявляется линейная кальцификация.
Эхокардиография
Основными эхокардиографическими проявлениями левожелудочкового эндомиокардиального фиброза являются: утолщение эндокарда левого желудочка и уменьшение его полости, особенно вблизи верхушки сердца; утолщение и ограничение подвижности заднебазальной стенки и задней створки митрального клапана; сохранение систолического движения передней створки митрального клапана; изменение формы межжелудочковой перегородки в виде буквы М; увеличенная интенсивность эхосигналов от эндокарда; дилатация левого предсердия; обнаружение с помощью доплер-эхокардиографии митральной регургитации. Систолическая функция миокарда ЛЖ(ФВ) нормальная.
Выявляются характерные для РКМП признаки диастолической дисфункции ЛЖ, описанные ранее.
Ангиокардиография
В связи с облитерацией верхушки сердца и некоторым расширением его основания сердце приобретает форму боксерской перчатки или квадратную форму. Регистрируются также увеличение левого предсердия, митральная регургитация, нарушение диастолического наполнения ЛЖ. Возможно обнаружение тромба в левом предсердии.
Катетеризация сердца
Часто выявляет повышение давления в легочной артерии, увеличение давления наполнения левого желудочка и уменьшение сердечного индекса.
БИВЕНТРИКУЛЯРНЫЙ ЭНДОМИОКАРДИАЛЬНЫЙ ФИБРОЗ
Эта форма заболевания характеризуется развитием эндомиокардиального фиброза в обоих желудочках сердца. В клинической картине бивентрикулярного эндомиокардиального фиброза присутствует симптоматика правожелудочковой и левожелудочковой сердечной недостаточности с отчетливым преобладанием правожелудочковой формы, при этом обычно легочная гипертензия мало выражена, митральная регургитация выражена отчетливо. Одновременное поражение правого и левого желудочков подтверждается данными инструментальных исследований. Следует помнить о возможности появления выпота в перикарде при любой форме эндомиокардиального фиброза. В настоящее время описано несколько особых клинических форм эндомиокардиального фиброза.
Аритмическая форма - характеризуется преимущественно - суп равентрикулярными нарушениями сердечного ритма(пароксизмы мерцания и фибрилляции предсердий, суправентрикулярной тахикардии, постоянная форма мерцательной аритмии) и выраженной дилатацией правого предсердия. Пери-
292
кардиалъная форма - в клинической картине заболевания может доминировать симптоматика хронического или рецидивирующего перикардиального выпота, причем его количество может быть значительным.
Псевдоцирротическая форма напоминает декомпенсированный цирроз печени, так как в клинической картине заболевания отмечаются такие доминирующие проявления, как асцит, увеличенная плотная печень, а лапароскопия и исследование пункционного биоптата печени выявляют застой в печени или цирроз (фиброз) в зависимости от стадии болезни. Нередко при этом имеются желтуха различной степени выраженности и нарушения функциональных проб печени (увеличение в крови билирубина, трансаминаз, повышение показателей тимоловой пробы, гипоальбуминемия).
Кальцинозная форма характеризуется линейной кальцификацией верхушки или области оттока из правого желудочка, что выявляется рентгенологически и при эхокардиографическом исследовании. Форма, характеризующаяся митральной регургитацией, развивается при локализации фиброза преимущественно в субклапанной митральной области ЛЖ. При этом типе заболевания выражена клиническая и инструментальная симптоматика митральной недостаточности, выраженной рестрикции ЛЖ может не быть.
Диагноз
Диагностика эндомиокардиального фиброза или эндомиокардиальной болезни без эозинофилии осуществляется на основании следующих критериев: проживание больного в эндемичном для этого заболевания регионе(в странах тропической и субтропической Африки, Южной Индии) и странах, расположенных вблизи экватора; наличие клинических, эхокардиографических и гемодинамических признаков рестриктивной кардиомиопатии с диастолической дисфункцией ЛЖ и клинической картиной бивентрикулярной СН; отсутствие гиперэозинофилии; исключение констриктивного перикардита и заболеваний, вызывающих развитие рестриктивной кардиомиопатии (системных и инфильтративных заболеваний миокарда, лизосомальных болезней накопления); отсутствие системных экстракардиальных проявлений. Может быть проведена эндомиокардиальная биопсия. Однако трансвенозная эндомиокардиальная биопсия может оказаться неинформативной при преимущественно левожелудочковой локализации заболевания.
Прогноз
При развитии выраженной клинической картины 35-50% больных умирает в течение ближайших двух лет. Основными причинами смерти являются прогрессирующая СН, тромбоэмболия легочной артерии. Возможна внезапная смерть от фибрилляции желудочков. Прогноз значительно хуже при правожелудочковой или бивентрикулярной форме заболевания, чем при левожелудочковой. Описаны формы эндомиокардиального фиброза, которые прогрессируют медленно, выживаемость больных может достигать 12-15 лет.
9.7. КРИТЕРИИ ДИАГНОСТИКИ
293

Предположить диагноз рестриктивной кардиомиопатии можно лишь при выраженных клинических проявлениях. Важнейшей клинической особенностью рестриктивной кардиомиопатии является развитие правожелудочковой СН при нормальных размерах желудочков сердца. При этом должен быть исключен диагноз констриктивного перикардита. Характерны отсутствие гипертрофии миокарда, при инфильтративных поражениях миокарда толщина стенок ЛД может быть несколько увеличена. Регистрируется диастолическая дисфункция миокарда ЛЖ при сохраненной систолической функции. Диагностические критерии рестриктивной кардиомиопатии представлены в таблице 43.
Таблица 43. Диагностические критерии рестриктивной кардиомиопатии
Клинические критерии
1.Наличие клинической симптоматики сердечной недостаточности с преимущественным преобладанием правожелудочковой
2.Нормальные правая и левая границы относительной тупости и размер поперечника сердца
3.Исключен диагноз констриктивного перикардита
Инструментальные критерии
1.Отсутствие увеличения размеров и дилатации желудочков сердца, нормальный или даже уменьшенный объем полостей желудочков (по данным рентгенографии, эхокардиографии, вентрикулографии)
2.Отсутствие гипертрофии желудочков(по данным эхокардиографии, вентрикулографии). Однако при инфильтративных болезнях миокарда, лизосомальных болезнях накопления, эндомиокардиальной болезни толщина стенки желудочков увеличена
3.Гипертрофия миокарда и дилатация предсердий (по данным эхокардиографии)
4.Нарушение диастолической функции левого желудочка (по данным до- плер-эхокардиографии): увеличение максимальной скорости раннего диастолического наполнения (пик Е) > 1 м/с; уменьшение максимальной скорости диастолического наполнения во время систолы предсердий(пик А
<0,5 м/с; отношение Е/А > 2; укорочение времени изоволюмического расслабления < 60 м/с)
5.Кривая давления в левом желудочке в фазу диастолического наполнения в виде квадратного корня (по данным катетеризации сердца): быстрое падение в начале диастолы с быстрым повышением и отсутствием динамики (плато) в середине и конце диастолы
6.Нормальная систолическая функция левого желудочка нормальная фракция выброса (по доплер-эхокардиографии, вентрикулографии)
Примечание: 4 и 5 инструментальные критерии не являются специфичными и свидетельствуют о нарушении диастолической функции миокарда, могут встречаться при других кардиомиопатиях (гипертрофической кардиомиопатии, гипертензивной кардиомиопатии, констриктивном перикардите, ишемической кардиомиопатии).
294

9.8. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Для рестриктивной кардиомиопатии чрезвычайно характерно развитие тотальной СН при нормальных размерах желудочков сердца. Это заболевание необходимо дифференцировать с констриктивным перикардитом, который проявляется сходной клинической симптоматикой. Следует проводить дифдиагностику РКМП с другими формами кардиомиопатии. Дифференциальнодиагностические различия между рестриктивной кардиомиопатией и констриктивным перикардитом представлены в таблице 44.
Таблица 44. Дифференциально-диагностические различия между рестриктивной кардиомиопатией и констриктивным перикардитом
|
Признаки |
|
|
|
Рестриктивная |
Констриктивный |
|
|
||||||||||
|
|
|
|
|
|
кардиомиопатия |
|
перикардит |
|
|
|
|
||||||
Этиологические |
факто- |
Неизвестны или могут |
В анамнезе |
указания на |
||||||||||||||
ры |
|
|
|
|
быть указания на ами- |
перенесенный |
туберку- |
|||||||||||
|
|
|
|
|
|
лоидоз, |
гемохроматоз |
лез, |
травму |
|
грудной |
|||||||
|
|
|
|
|
|
и |
другие |
инфильтра- |
клетки, |
операции |
на |
|||||||
|
|
|
|
|
|
тивные |
болезни |
мио- |
сердце, |
лучевую |
|
тера- |
||||||
|
|
|
|
|
|
карда или болезни на- |
пию, |
перенесенный |
ост- |
|||||||||
|
|
|
|
|
|
копления |
|
|
рый перикардит, систем- |
|||||||||
|
|
|
|
|
|
|
|
|
|
|
ные |
заболевания |
|
соеди- |
||||
|
|
|
|
|
|
|
|
|
|
|
нительной ткани |
|
|
|
|
|||
Данные |
|
физикальногоНаблюдается часто |
Нехарактерен мур |
|
|
|||||||||||||
исследования: |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||
• |
феномен |
«кошачьего |
|
|
|
|
|
|
|
|
|
|
|
|
|
|||
лыканья» |
за |
счет |
мит- |
|
|
|
|
|
|
|
|
|
|
|
|
|
||
ральной |
или трикуспи- |
|
|
|
|
|
|
|
|
|
|
|
|
|
||||
дальной регургитации |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||
• |
систолический |
|
шу |
Выслушивается часто |
Не выслушивается |
|
|
|
|
|||||||||
митральной |
или |
трикус- |
|
|
|
|
|
|
|
|
|
|
|
|
|
|||
пидальной регургитации |
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||
• |
3-4 тоны сердца |
|
|
Может выслушиваться |
Не выслушиваются |
|
|
|
||||||||||
|
|
|
|
|
|
3 тон, редко - 4 тон |
|
|
|
|
|
|
|
|
||||
|
|
|
|
|
|
|
||||||||||||
• верхушечный толчок |
Часто определяется |
Не определяется |
|
|
|
|
||||||||||||
Обнаружение |
кальциНе характерно |
|
Характерный признак |
|
|
|||||||||||||
фикации |
перикарда |
при |
|
|
|
|
|
|
|
|
|
|
|
|
|
|||
рентгенографии сердца |
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||
Фонокардиографические |
Характерен |
низкочас- |
Регистрируется |
высоко- |
|
|
||||||||||||
данные |
о |
дополнитель- |
тотный III тон, регист- |
частотный |
дополнитель- |
|||||||||||||
ных тонах в диастоле |
|
рируется |
через 0,12- |
ный тон через 0,06-0,12 с |
||||||||||||||
|
|
|
|
|
|
0,18 |
с |
после II |
тона, |
после II |
тона («перикар- |
|
||||||
295

|
|
|
|
особенно при наличии |
диальный |
щелчок»), |
ау- |
|
|
||||||
|
|
|
|
трикуспидальной |
ре- |
скультативно |
трудно от- |
|
|
||||||
|
|
|
|
гургитации. |
Может |
личить от щелчка откры- |
|
|
|||||||
|
|
|
|
регистрироваться |
IV |
тия |
митрального |
клапа- |
|
|
|||||
|
|
|
|
тон |
|
|
|
на, IV тон не гигестриру- |
|
|
|||||
|
|
|
|
|
|
|
|
ется |
|
|
|
|
|
|
|
Движение межжелудоч- |
Бывает очень редко |
У |
большинства |
больных |
|
|
|||||||||
ковой |
перегородки (по |
|
|
|
|
отмечается |
|
|
внезапное |
||||||
данным ЭхоКГ) |
|
|
|
|
|
движение |
|
межжелудоч- |
|||||||
|
|
|
|
|
|
|
|
ковой перегородки в фа- |
|||||||
|
|
|
|
|
|
|
|
зе ранней диастоле |
|
|
|
||||
Парадоксальный |
пуль |
Встречается редко |
|
Наблюдается |
часто, |
вы- |
|
|
|||||||
(уменьшение |
величины |
|
|
|
|
ражен умеренно |
|
|
|
|
|||||
пульсовой волны и сис- |
|
|
|
|
|
|
|
|
|
|
|
|
|||
толического |
артериаль- |
|
|
|
|
|
|
|
|
|
|
|
|
||
ного |
давления |
на |
вдохе |
|
|
|
|
|
|
|
|
|
|
|
|
> чем на 10 мм рт. ст.) |
|
|
|
|
|
|
|
|
|
|
|
|
|||
Эндомиокардиальная |
Признаки, |
характер- |
Нормальная |
|
|
картина |
|||||||||
биопсия |
|
|
ные |
для |
инфильтра- |
биоптата |
или |
неспеци- |
|||||||
|
|
|
|
тивных |
болезней |
мио- |
фическая гипертрофия |
||||||||
|
|
|
|
карда |
или |
болезнеймиоцитов |
|
|
|
|
|
|
|||
|
|
|
|
накопления |
|
|
|
|
|
|
|
|
|
|
|
Рестриктивную кардиомиопатию необходимо дифференцировать с другими видами кардиомиопатий, дифференциально-диагностические различия между ними представлены в таблице 45.
Таблица 45. Дифференциально-диагностические различия основных видов кардиомиопатий
Признаки |
Дилатационная |
Гипертрофическая |
Рестриктивная |
|
|||||
|
кардиомиопатия |
кардиомиопатия |
кардиомиопатия |
|
|||||
|
Клиническая симптоматика |
|
|
|
|
|
|
||
•застойная сердечная |
выраженная, пре |
длительное |
время |
выраженная, |
пре- |
|
|||
недостаточность |
имущественно |
отсутствует, |
|
мо- |
имущественно |
|
|||
•синкопальные |
левожелудочко- |
жет |
развиваться, |
правожелудочко- |
|
||||
состояния |
вая |
умеренно |
|
выра- |
вая |
|
|
|
|
•стенокардия |
не характерны |
женная характер- |
не |
характерны не |
|||||
•системная и легоч- |
|
ны характерна ха- |
характерна |
мало- |
|||||
ная эмболия |
не характерна |
рактерна, |
|
но |
характерна, |
быва- |
|||
|
характерна |
встречается |
|
реже, |
ет |
при фибропла- |
|||
|
|
чем |
при |
дилата- |
стическом |
|
|
||
|
|
ции |
онной |
- |
карпариетальном эн- |
||||
|
|
диомиопатий |
|
|
докардите |
|
|
||
|
Данные физикального |
исследования |
|
|
|
|
|||
• границы |
значительное |
Расширены |
|
часто |
границы |
относи- |
|
||
296

сердца |
|
расширение |
|
гра- |
|
пресистолический |
тельной сердечной |
|
||||||||||
• тоны сердца |
|
ниц |
|
относитель- |
|
галоп (за счет па- |
тупости сердца |
|
|
|||||||||
|
|
|
ной |
|
|
|
тупос, |
тологического |
IV |
обычно |
нормаль- |
|
||||||
|
|
|
преимуществен- |
|
тона), |
реже |
|
про- |
ные |
|
характерен |
|
||||||
|
|
|
но |
влево |
|
|
частотодиастолческий |
патологический IV |
|
|||||||||
|
|
|
протодиастоли- |
|
галоп |
|
|
|
(предсердный тон) |
|
||||||||
|
|
|
ческий |
ритм |
-га |
|
|
|
|
|
|
|
|
|
|
|||
|
|
|
лопа (за счет па- |
|
|
|
|
|
|
|
|
|
|
|||||
|
|
|
тологического III |
|
|
|
|
|
|
|
|
|
|
|||||
|
|
|
тона), |
пресисто- |
|
|
|
|
|
|
|
|
|
|
||||
|
|
|
лический |
|
|
ритм |
|
|
|
|
|
|
|
|
||||
|
|
|
галопа |
(за |
|
счет |
|
|
|
|
|
|
|
|
|
|||
|
|
|
патологического |
|
|
|
|
|
|
|
|
|
||||||
|
|
|
IV тона) |
|
|
|
|
|
|
|
|
|
|
|
|
|
||
• |
систолический |
характерен, |
чаще |
характерен |
|
|
дляхарактерен, |
ат- |
|
|||||||||
шум |
атриовентри- |
всего |
митральная |
гипертрофической |
риовентрикуляр- |
|
||||||||||||
кулярной |
регурги- |
регургитация |
|
|
обструктивной |
|
ная |
регургитация |
|
|||||||||
тации |
|
|
|
|
|
|
|
|
кардиомиопатий, |
- |
митральная |
|
||||||
|
|
|
|
|
|
|
|
|
|
свидетельствует о |
(систолический |
|
||||||
|
|
|
|
|
|
|
|
|
|
митральной |
|
- |
решум |
|
в |
области |
||
|
|
|
|
|
|
|
|
|
|
гургитации, |
|
вы- |
верхушки |
|
|
|||
|
|
|
|
|
|
|
|
|
|
слушивается в об- |
сердца) |
или |
три- |
|||||
|
|
|
|
|
|
|
|
|
|
ласти |
верхушкикуспидаль- |
|
|
|||||
|
|
|
|
|
|
|
|
|
|
сердца, проводит- |
ная(систолический |
|||||||
|
|
|
|
|
|
|
|
|
|
ся в |
подмышечшум в |
|
|
|
|
|||
|
|
|
|
|
|
|
|
|
|
ную область |
|
|
области |
мечевид- |
||||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
ного отростка) |
|
|
||
• сердечный тол- |
разлитой, |
ослаб- |
разлитой, |
рези- |
эслабленный |
|
|
|||||||||||
чок |
|
|
ленный (особен- |
стентный, час |
|
|
|
|
|
|
||||||||
|
|
|
но |
при |
развитии то |
«двойной», |
|
|
|
|
|
|||||||
|
|
|
сердечной |
недос- |
«тройной», «чет- |
|
|
|
|
|
||||||||
|
|
|
таточности) |
|
|
|
вертной» |
|
|
|
|
|
|
|
||||
• границы сердца |
значительное |
|
|
Расширены |
часто границы |
относи- |
|
|||||||||||
• тоны сердца |
|
расширение |
|
гра- |
пресистолический |
тельной сердечной |
||||||||||||
|
|
|
ниц |
|
относитель- |
галоп (за счет па- |
тупости сердца |
|
|
|||||||||
|
|
|
ной |
|
|
|
тупос, тологического |
IV |
обычно |
нормаль- |
||||||||
|
|
|
преимуществен- |
тона), |
реже |
|
про- |
ные |
|
характерен |
||||||||
|
|
|
но |
влево |
|
частотодиастолческий |
патологический IV |
|||||||||||
|
|
|
протодиастоли- |
галоп |
|
|
|
(предсердный тон) |
||||||||||
|
|
|
ческий |
ритм |
-га |
|
|
|
|
|
|
|
|
|
||||
|
|
|
лопа (за счет па- |
|
|
|
|
|
|
|
|
|
||||||
|
|
|
тологического III |
|
|
|
|
|
|
|
|
|
||||||
|
|
|
тона), |
пресисто- |
|
|
|
|
|
|
|
|
|
|||||
|
|
|
лический |
|
|
ритм |
|
|
|
|
|
|
|
|
||||
297

|
галопа |
(за |
|
счет |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
патологического |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||
|
IV тона) |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Рентгенография |
Выраженная |
|
кар- |
|
Гипертрофия |
|
|
|
Нет гипертрофии |
|
|
||||||||
сердца и легких |
диомегалия, |
пре- |
|
стенки |
левого |
же- |
|
левого желудочка, |
|
|
|||||||||
|
имущественно |
за |
лудочка |
(выбуха- |
|
имеется гипертро- |
|
|
|||||||||||
|
счет |
левого |
-жение |
левой |
грани- |
|
фия левого пред- |
|
|
||||||||||
|
лудочка, |
легочная |
цы сердца в пря- |
|
сердия |
|
|
|
|||||||||||
|
венозная |
|
гипер- |
мой |
|
|
проекции), |
|
|
|
|
|
|
||||||
|
тензия |
|
|
|
|
увеличение левого |
|
|
|
|
|
|
|
||||||
|
|
|
|
|
|
|
предсердия, |
уме- |
|
|
|
|
|
|
|
||||
|
|
|
|
|
|
|
ренная |
|
венозная |
|
|
|
|
|
|
||||
|
|
|
|
|
|
|
легочная |
|
гипер- |
|
|
|
|
|
|
||||
|
|
|
|
|
|
|
тензия |
|
|
|
|
|
|
|
|
|
|
|
|
ЭКГ |
Синусовая |
|
тахи- |
ЭКГ-признаки ги- |
|
снижение |
вольта- |
|
|||||||||||
|
кар |
|
|
|
|
|
пертрофии |
|
мио- |
|
жа |
ЭКГ, признаки |
|
|
|||||
|
дия, |
суправентри- |
карда |
|
левого |
же- |
|
гипертрофии мио- |
|
|
|||||||||
|
кулярные и |
|
желу лудочка, |
патоло- |
|
карда |
предсердий, |
|
|
||||||||||
|
дочковые |
|
аритгический |
|
|
|
зубецнарушения |
внут- |
|
||||||||||
|
мии, |
|
|
интер |
Qv4-v6, изменения |
|
риже-лудочковой |
|
а |
||||||||||
|
изменения |
зубца |
|
Т, |
интерва- |
|
и |
|
|
- |
|
||||||||
|
вала ST и зубца Т, |
ла ST |
|
|
|
|
|
|
овентрикулярной |
|
|
||||||||
|
нарушение |
внут- |
|
|
|
|
|
|
|
проводимости |
|
|
|||||||
|
ри- |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
желудочковой |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||
|
про |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
водимости |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||
ЭхоКГ |
Значительная |
|
ди- |
Асимметричная |
|
Нормальный |
или |
|
|||||||||||
|
латация |
полостей |
гипертрофия |
|
|
|
даже |
уменьшен- |
|
||||||||||
|
сердца, |
особенно |
межжелудочковой |
|
ный |
|
объем |
полос- |
|
||||||||||
|
левого |
|
|
- |
|
перегородкиже, |
|
су- |
|
тей |
желудочков |
и |
|||||||
|
лудочка, при поч- |
жение |
|
|
|
- |
выноотсутствие |
их ги- |
|||||||||||
|
ти |
неизмененной сящего |
тракта |
ле- |
|
пертрофии; |
дила- |
|
|
||||||||||
|
толщине |
|
стеноквого |
|
|
желудочка, |
|
тация |
и гипертро- |
||||||||||
|
желудочков, |
сис- |
систолическое |
|
|
фия |
|
предсердий; |
|||||||||||
|
толическая |
|
дис- |
движение |
|
вперед |
диастолическая |
|
|
||||||||||
|
функция, |
диф- |
створок |
|
|
- |
мдисфункцият |
лево- |
|||||||||||
|
фузная |
гипокине- |
рального |
клапана, |
|
го желудочка |
|
|
|||||||||||
|
зия желудочков |
нормальная |
|
или |
|
|
|
|
|
||||||||||
|
|
|
|
|
|
|
суженная |
полость |
|
|
|
|
|
|
|||||
|
|
|
|
|
|
|
левого желудочка; |
|
|
|
|
|
|
||||||
|
|
|
|
|
|
|
реже |
наблюдается |
|
|
|
|
|
|
|||||
|
|
|
|
|
|
|
концентрическая |
|
|
|
|
|
|
||||||
|
|
|
|
|
|
|
гипертрофия |
|
-ле |
|
|
|
|
|
|
||||
298

|
|
|
|
|
вого |
желудочка; |
|
|
|
|
|
||
|
|
|
|
|
диастолическая |
|
|
|
|
|
|
||
|
|
|
|
|
дисфункция |
лево- |
|
|
|
|
|
||
|
|
|
|
|
го желудочка |
|
|
|
|
|
|
|
|
Катетеризация |
серд- |
Митральная и/или |
Митральная |
|
- ре<ривая |
диастоли- |
|
||||||
ца, измерение |
давле- |
трикуспидальная |
гургитация, часто |
ческого |
давления |
|
|||||||
ния в полостях |
|
регургитация; |
|
градиент |
систоли- |
в желудочках |
в |
|
|||||
|
|
увеличение |
- |
коческого |
давления виде |
|
|
символа |
|||||
|
|
нечного |
диасто- |
в |
выносящем«квадратного кор- |
||||||||
|
|
лическо-го давле- |
тракте левого |
же- |
ня» |
|
|
|
|
||||
|
|
ния в |
левом |
и |
лудочка; |
кривая |
|
|
|
|
|
||
|
|
правом |
|
- |
давленияже в |
левом |
|
|
|
|
|
||
|
|
лудочках |
|
желудочке |
имеет |
|
|
|
|
|
|||
|
|
|
|
|
форму |
«пика |
и |
|
|
|
|
||
|
|
|
|
|
купола» |
|
|
|
|
|
|
|
|
Данные |
эндомиоДистрофия, |
не- |
Гипертрофия |
|
|
Итерстициальный |
|
||||||
кардиальной биопсии |
редко некроз кар- |
дистрофия |
|
карфиброз, |
характер- |
||||||||
|
|
дио-миоцитов, |
|
диомиоцитов; |
|
не- |
ные |
гистологичес- |
|||||
|
|
интер- |
|
|
правильная, |
хао- |
кие изменения при |
||||||
|
|
стицициальный |
тичная |
взаимнаяинфильтративных |
|||||||||
|
|
фиброз, |
замести- |
ориентация |
|
кар- |
болезнях |
миокар- |
|||||
|
|
тельный склероз |
диоми-оцитов, |
|
да |
и лизосомаль- |
|||||||
|
|
|
|
|
интерстициаль- |
|
ных |
болезнях |
на- |
||||
|
|
|
|
|
ный фиброз; |
гис- |
копления |
|
|
|
|||
|
|
|
|
|
тологический |
|
ин- |
|
|
|
|
|
|
|
|
|
|
|
декс более 50% |
|
|
|
|
|
|
||
9.9. ЛЕЧЕНИЕ
Консервативное лечение
Рестриктивная кардиомиопатия не имеет никакого специфического лечения кроме назначения хелатов при гемохроматозе, глюкокортикоидов при саркоидозе. Симптоматическое лечение, как правило, направлено на уменьшение застоя в большом и малом круге кровообращения, снижение конечного диастолического давления в левом желудочке, уменьшение риска тромбоэмболий. Однако в большинстве случаев медикаментозное лечение больных РКМП оказывается малоэффективным.
Базисная терпия включает назначение диуретиков, сердечных гликозидов, вазодилататоров, антиаритмических и противосвертывающих препаратов при наличии показаний и отсутствии противопоказаний. Применяют диуретики (гидрохлоротиазид по 50 мг/сутки), вазодилататоры (изосорбид динитрат, изосорбид мононитрат по 20-60 мг/сутки), непрямые антикоагулянты. Диуретики и
299
периферические вазодилататоры в больших дозах могут ухудшить состояние больных, снижая сердечный выброс и провоцируя артериальную гипотензию.
Сердечные гликозиды назначают только при значительном нарушении систолической функции миокарда. Вместе с тем, у больных амилоидозом с РКМП имеется повышенная чувствительность к сердечным гликозидам в - ре зультате связывания дигоксина амилоидом. При вторичной РКМП, как правило, проводят лечение основного заболевания. В острой фазе болезни Лёффлера применяют глюкокортикоиды, цитостатические препараты.
Симптоматическая терапия проводится для снижения системной и легочной перегрузки, уменьшения давления наполнения желудочков, улучшения систолической насосной функции, снижения риска тромбоэмболий. Антикоагулянты используют для предотвращения эмболических осложнений (желудочкового тромбоза). Необходимо помнить, что длительное применение нитратов и диуретиков может значительно снизить венозный возврат к сердцу, что еще больше ограничивает наполнение желудочков и сердечный выброс.
Хирургическое лечение
При фибропластическом эндокардите Леффлера показано хирургическое лечение. Операция заключается в иссечении утолщенного эндокарда и восстановлении нарушенной диастолической функции желудочков. Оперативное лечение при болезни Леффлера значительно улучшает состояние и прогноз больных. Хирургическое лечение при фибропластическом эндокардите состоит в иссечении утолщённого эндокарда и освобождении сухожильных хорд и ткани клапанов. При тяжёлой недостаточности митрального и трехстворчатого клапанов клапанов проводят их протезирование. Пересадка сердца неэффективна, так как через некоторое время в трансплантированном сердце развивается тот же процесс.
9.10. ТЕЧЕНИЕ И ПРОГНОЗ
Летальность больных РКМП при появлении клинических признаков хронической СН в течение 2 лет достигает 35-50%. Развиваются фатальные осложнения: тромбоэмболии, аритмии, прогрессирование сердечной недостаточности на фоне ухудшения систолической функции миокарда. Прогноз значительно ухудшается при возникновении аритмий и тромбоэмболических осложнений.
300
