
педиатрия_семиотик_ССС
.pdf
Миокардит-поражение сердечной мышцы,преимущественно воспалительного характера.
Причиной развития миокардита может быть вирусная (чаще всего) и бактериальная инфекция, протозойная или паразитарная инвазия, влияние физических и химических факторов.
Врожденный (внутриутробный)миокардит может проявляться в первые часы,дни илинедели. Кроме клинической симптоматики и лабораторного подтверждения, есть сведения об инфекционном заболевании беременной.
Приобретенные миокардиты у детей раннего возраста могут проявляться вялостью,снижением аппетита, срыгиваниями, рвотой, бледностью, приступами цианоза, одышкой, тахикардией, нарастающей сердечной (преимущественно – левожелудочковой ) недостаточностью. Сердечный толчок может не определяться, смещаются кнаружи границы относительной сердечной тупости, тоны сердца ослаблены (особенно 1 тон на верхушке), характерен ритм галопа, на верхушке и в V точке выслушивается короткий систолический шум мягкого тембра.
Миокардиты у детей старшего возраста характеризуются очаговостью, менее выраженной клинической симптоматикой (слабость, повышенная утомляемость, бледность, сердцебиение, кардиалгии, иногда – одышка, субфебрильная температура тела) и отсутствием недостаточности кровообращения.
При аритмичном варианте на первый план выступают нарушения сердечного ритма и проводимости.
Инфекционный эндокардит –воспалительное заболевание эндокарда инфекционнойэтиологии, обусловленное локализацией возбудителя на клапанных структурах, эндокарде, эндотелии магистральных сосудов.
Кроме лабораторных (положительная гемокультура) и инструментальных (эхокардиографические изменения) данных, инфекционный эндокардит характеризуется определенными анамнестическими данными (предыдущие заболевания сердца, внутривенное применение препаратов) и характерной клинической симптоматикой (лихорадка; вялость; боль в суставах и мышцах; бледная, с серым оттенком кожа; возможна петехиальная сыпь на голенях; характерная аускультативная картина для вульвита митрального, аортального или трикуспидального клапана; васкулярные феномены – большие артериальные эмболы, инфаркты легких, интракраниальные и коньюнктивальные геморрагии ). При ендокардитах митрального и аортальное клапанов тромбоэмболические осложнения ограничены большим кругом кровообращения; при поражении трикуспидального клапана эмболы локализуются исключительно в легких.

Острый перикардит —воспаление висцерального и париетального листков перикарда,что проявляется фиброзными изменениями и/или накоплением жидкости в полости перикарда.
Острый перикардит (длительностью меньше 6 недель) может быть сухим (фибринозным) и эксудативным (серозно–фибринозным или геморрагическим).
Для острого перикардита характерно: боль в грудной клетке ( появляется внезапно, носит постоянный характер, усиливается при дыхании, кашле, ослабляется при наклоне туловища вперед, может иметь иррадиацию в спину и левое плечо); шум трения перикарда; изменения на ЭКГ. При экссудативном перикардите клиника обусловлена количеством жидкости в полости перикарда и тяжестью инфекционного процесса. Отмечается синусовая тахикардия. Одышка, ослабление верхушечного толчка, расширение площади сердечной тупости, ослабление тонов сердца, малый пульс. При быстром накоплении эксудата в полости перикарда может развиться тампонада сердца (уменьшение сердечных выбросов и системный венозный застой).
Недостаточность митрального клапана может характеризоваться длительнымотсутствием жалоб, впоследствии может сформироваться сердечный горб; границы относительной сердечной тупости смещаются влево; 1 тон ослаблен на верхушке, акцент ІІ тона над легочной артериtq; дующий систолический шум с эпицентром на верхушке и в V точке, проводится в левую аксилярную область и под угол левой лопатки, усиливается в положении ребенка на левой стороне.
Митральний стеноз (сужение левого предсердно-желудочкового отверстия) – характеризуется жалобами на одышку, повышенную утомляемость; при осмотре – бледностью с цианотическим румянцем губ и щек ; смещением вверх и вправо границ относительной сердечной тупости; усилением 1 тона на верхушке (хлопающий) и акцентом ІІ тона на легочной артерии; диастолическим с предсистолическим усилением рокочущим шумом, который лучше выслушивается в положении ребенка на левой стороне.
При недостаточности аортального клапана могут быть жалобы на одышку и сердцебиение при физической нагрузке, иногда – боли в области сердца; кожа бледная; часто отмечается усиленная пульсация сонных артерий; иногда – капиллярный пульс; усилен верхушечный толчок, смещенный кнаружи и книзу; левая граница относительной сердечной тупости смещена кнаружи;
1 тон ослаблен на верхушке; на основании сердца и в ІІІ — IV межреберье свлева от грудины выслушивается (лучше при наклоне туловища вперед) нежный протодиастолический шум.

Недостаточность трехстворчатого клапана характеризуется выраженной одышкой ислабостью, акроцианозом, пульсацией шейных вен и эпигастрия, смещением правой границы относительной сердечной тупости кнаружи, систолическим шумом с эпицентром в нижней части грудины, который проводится в правую аксилярную область.
Важным для клинической диагностики врожденных пороков сердца является определение изменений гемодинамики внутри сердца и крупных сосудов, которые можно распределить на 2 синдрома: синдром сужения или стеноза, который препятствует кровотоку, и синдром сброса, то есть аномального соединения между камерами левого и правого сердца или сосудами. Есть нарушение кровообращения в малом и большом круге кровообращения. Необходимо выделение синдромов обогащения или обеднения малого круга кровообращения и синдрома легочной гипертензии. Возможна констатация синдромов перегрузки или гипертрофии правых или левых отделов сердца.
Для синдрома перегрузки левых отделов (при аортальном стенозе, коарктации аорты) присущ усиленный верхушечный толчок и смещение границ относительной сердечной тупости влево.
Синдром перегрузки правых отделов сердца ( стеноз легочной артерии, ДМПП, тетрада Фалло, транспозиция магистральных сосудов) характеризуется пульсацией эпигастрального участка, усиленным сердечным толчком, увеличением правого желудочка и предсердия.
Синдром увеличения кровотока через легкие проявляется склонностью к бронхолегочным заболеваниям и может приводить к легочной гипертензии (увеличение одышки, цианоза, перегрузки правых отделов сердца).
Синдром уменьшенного кровотока через легкие характеризуется ранним возникновением цианоза, одышечно-цианотическими приступами, ослаблением ІІ тона над легочной артерией, гипертрофией правого желудочка.
Синдром стеноза проявляется болями в области сердца, систолическим дрожанием, систолическим шумом определенной локализации, увеличением соответствующего желудочка.
.Синдром сброса характеризуется одышкой, сердцебиением, утомляемостью, отставанием в физическом развитии, увеличением размеров сердца, систолическим дрожанием, систолическим или систоло-диастолическим шумом.
Врожденые пороки сердца можно распределить на 3 группы:
Пороки со сбросом |
Дефект межжелудочковой перегородки (ДМЖП), открытый |
крови слева направо |
артериальный проток, дефект межпредсердной перегородки (ДМПП). |

Пороки с венозноТетрада Фалло, транспозиция магистральных сосудов, синдром артериальным сбросом и
артериальной
гипоплазиии левого сердца. гипоксемией
Пороки с препятствием |
|
кровотоку |
Стеноз легочной артерии, стеноз аорты, коарктация аорты. |
|
ДМЖП-определяется патологическим лево-правосторонним сбросом крови,увеличениемкровотока через малый круг кровообращения, перегрузкой обоих желудочков.
Обычно, первые симптомы появляются через 1-2 месяца после рождения : одышка во время кормления грудью , беспокойство, отставание массы тела, может тревожить кашель, сформироваться сердечный горб. Верхушечный толчок усилен, границы относительной сердечной тупости смещаются влево и вправ, систолическое дрожание в ІІІ – ІV межреб. слева, акцент ІІ тона на легочной артерии, грубый пансистолический или голосистолический шум с эпицентром в ІІІ-ІV межреб. слева, который слышен над всей кардиальной областью.
ДМПП.При незначительном артерио-венозном сбросе больные развиваются нормально.У2/3 детей с этим пороком отмечаются повторные бронхолегочные заболевания. Цианоз не характерен, но может периодически появляться, отмечается бледность, иногда – малиновый оттенок губ. Границы относительной сердечной тупости смещаются вправо ( за счет правого предсердия) и влево (из-за сдвига влево увеличенного правого желудочка). Верхушечный толчок ослаблен. При аускультации – стойкое расщепление ІІ тона над легочной артерией, систолический шум средней интенсивности с эпицентром в ІІ-ІІІ межреб. слева от грудины, который лучше выслушивается в горизонтальном положении ребенка.
Открытый артериальный проток (ОАП) –сосуд,который соединяет аорту и легочнуюартерию.
ОАП – порок без цианоза (сброс крови происходит из аорты в легочную артерию и в систолу, и в диастолу). У больных отмечается кашель, респираторные заболевания, может рано развиться сердечный горб. Выражен верхушечный толчок смещенный налево и книзу. На основании сердца слева определяется систолическое или систолодиастолическое дрожание. Границы относительной сердечной тупости смещены влево. Акцент и

расщепление ІІ тона над легочной артерией. Выслушивается сначала систолический (лево правосторонний сброс крови происходит только в период систолы), а затем – систолодиастолический (после 6 месяцев) шум во ІІ межреб. слева от грудины.
Тетрада Фалло –сужение легочной артерии,ДМЖП,декстрапозиция аорты,гипертрофияправого желудочка. Прогноз определяется степенью стеноза легочной артерии. Больным присущий растущий цианоз. В зависимости от степени гипоксии, на 1-2 году жизни появляется симптом «барабанных палочек» и «часовых стекол». Снижена толерантность к физическим нагрузкам, отмечается гипотрофия и отставание в психомоторном развитии в первые годы жизни. Патогномоничным являются одышечноцианотические приступы (внезапная одышка, цианоз, возбуждение, уменьшение интенсивности шума; возможно развитие гипоксической комы с апноэ, потерей сознания, судорогами и последующим гемипарезом), которые возникают с 5 месяцев до 3 лет жизни ребенка и обусловлены спазмом инфундибулярного отдела правого желудочка и поступлением всей венозной крови через ДМЖП в аорту. Присуще диспноэ – глубокое аритмичное дыхание. Характерна гипертрофия правого желудочка, сердце небольших размеров, ослаблен ІІ тон над легочной артерией, грубый систолический шум изгнания в ІІІ
– ІV или ІІ межреберье слева от грудины.
Коарктация аорты –врожденое сужение или полная облитерация аорты в участкеперешейка ее дуги. Может совмещаться с открытым артериальным протоком. Характерна одышка, бледность, отставание в физическом развитии, застойные хрипы в легких, смещение границ сердца влево, грубый систолический шум на основании сердца, который проводится в межлопаточное пространство слева. Важными симптомами являются: отсутствие пульса на бедренных артериях, напряженный пульс на кубитальных артериях, высокое артериальное давление на руках и резкое его снижение или отсутствие на ногах.
Транспозиция магистральных сосудов —характеризуется общим цианозом с рождения,имеет высокую летальность на 1 году, жизнь возможна при наличии компенсаторных шунтов
– ОАП, ДМЖП, ДМПП. Увеличены правые отделы сердца. Может выслушиваться систолический шум при сопутствующем дефекте перегородки или стенозе легочной артерии.
Изолированный стеноз легочной артерии –встречается в4вариантах:клапанный,
подклапанный, надклапанный, атрезия легочной артерии; возможна комбинация вариантов. Основная жалоба – одышка при физической нагрузке, может быть акроцианоз с малиновым оттенком. При высоком давлении в правом предсердии и наличии ДМПП или открытого овального окна возникает веноартериальный сброс крови, который содействует развитию цианоза. Отмечается увеличение сердца за счет правых отделов, ослабление или отсутствие ІІ тона на легочной артерии, грубый систолический шум с эпицентром во ІІ – ІІІ
межреб. слева от грудины.
Стеноз аорты –врожденный порок сердца,который сопровождается деформацией створокклапанов аорты или сужениям клапанного, надклапанного или подклапанного отверстия. При выраженном стенозе характерна бледность, одышка, тахикардия, приступы внезапного беспокойства, развитие сердечной недостаточности. Отмечается увеличение левого желудочка, громкий 1 тон, грубый систолический шум с эпицентром в ІІ-ІІІ межреб. справа от грудины.
Сердечная недостаточность (СН) –несостоятельность сердца
обеспечиватькровообращение, которое отвечает метаболическим потребностям организма, или при

котором имеет место невозможность перевести венозный прилив в адекватные сердечные выбросы, которые приводят к дефициту обеспечения органов и тканей кровью при наличии нормального или увеличенного венозного возвращения. Этот клинический синдром обусловлен снижением сократительной способности миокарда и ослаблением тонуса периферических сосудов при заболеваниях ССС и свидетельствует о состоянии декомпенсации в организме.
Выделяют клинические варианты сердечной недостаточности: левожелудочковая, правожелудочковая, аритмогенная, тотальная.
Основные причины развития острой левожелудочковой СН – болезни миокарда (острый кардит, кардиомиопатии). Клинические симптомы: бледность, тахикардия, одышка, нитевидный пульс, увеличение размеров сердца за счет левого желудочка, ослабление тонов сердца (особенно 1 тона на верхушке), систолический шум с эпицентром над верхушкой сердца, протодиастолический ритм галопа (кровь быстро поступает в увеличенный левый желудочек, сократительная способность которого снижена). Приступ острой левожелудочковой СН (сердечной астмы) может начинаться с кашля, беспокойства ребенка, холодного пота, нарастания одышки и тахикардии, усиления центрального цианоза. Наиболее тяжелое проявление – отек легких: длительный влажный кашель, разнокалиберные влажные хрипы в легких.
Реанимационные мероприятия направлены на улучшение сократительной способности миокарда, увеличения сердечного выброса, уменьшение гипоксии, улучшение коронарного кровотока. Обеспечивают возвышенное положение ребенка в кровати; венозные жгуты на нижние конечности; проводят оксигенотерапию с пеногасителями (ИВЛ); внутривенно вводят мочегонные препараты (фуросемид), глюкокортикостероиды (преднизолон), обезболивающие средства (промедол), симпатомиметические кардиоионотропные (допамин
– при ІІ-ІІІ стадии СН), сердечные гликозиды; проводят терапию заболевания, которое вызывало СН.
Острая правожелудочковая СН возникает на фоне патологических состояний, связанных с внезапным ограничением кровотока в малом кругу кровообращения, – приступ бронхиальной астмы, ателектаз легких, гидроторакс, обтурация трахеи и бронхов, тромбоэмболия легочной артерии, синдром дыхательных расстройств у новорожденных.
Основные симптомы: одышка, ощущение сжатия за грудиной, боль в сердце, резкая слабость, центральный цианоз, холодный пот, набухание шейных вен, увеличение печени, тахикардия, смещение границ относительной сердечной тупости вправо, ослабление тонов сердца, акцент ІІ тона над легочной артерией. Лечение зависит от причины: при врожденных пороках сердца обеднением легочного кровообращения –миотропные спазмолитики и бетаадреноблокаторы; при тромбоэмболии легочной артерии –гепарин, фибринолитические препараты; при приступе бронхиальной астмы – глюкокортикоиды, бронхоспазмолитики и т. п. Необходима оксигенотерапия (ИВЛ), диуретики, коррекция кислотно-щелочного и водноэлектролитного баланса.

УХОД И НАБЛЮДЕНИЕ ЗА ДЕТЬМИ С ЗАБОЛЕВАНИЯМИ СЕРДЕЧНОСОСУДИСТОЙ СИСТЕМЫ
Основными элементами ухода за детьми с заболеваниями сердечно-сосудистой системы являются следующие: создание физического покоя, соблюдение режима, правильного питания, водного рациона, а также применение лекарственных средств.
Режим для детей с сердечно-сосудистыми расстройствами назначает врач в зависимости от тяжести заболевания и степени сердечнососудистой недостаточности: строгий постельный (1 а), постельный (1 б), полупостельный (2).
При строгом постельном режиме ребенок не должен вставать с кровати, уход за ним осуществляется только в постели. Ребенка лучше положить на функциональную кровать, чтобы в случае необходимости можно было создать удобные для него положения. Обычно это положение полусидя. Мероприятия по личной гигиене, кормление ребенка проводят в постели. Физиологические отправления осуществляются с помощью подкладных суден и мочеприемников (уток).
Больной, которому назначен постельный режим, может сидеть в кровати, принимать пищу за прикроватным столиком. Для физиологических отправлений имеется горшок около кровати.
Полупостельный режим расширяет двигательные возможности ребенка. Вначале ему разрешают принимать пищу за столом в палате, а затем в столовой; физиологические отправления осуществляются в туалете. Разрешаются прогулки с ограничением движений. Перед выпиской из стационара ребенок обычно переводится на общий режим, не требующий особых ограничений.
Помещение, где находится больной, должно быть просторным, светлым, хорошо проветриваться. Температура воздуха в помещении не должна превышать 18-20 °С. Некоторые больные, особенно с врожденными пороками сердца, периодически нуждаются в оксигенотерапии. Таких больных необходимо помещать в палаты с централизованной подачей кислорода.
При длительном постельном режиме возможно развитие пролежней, поэтому необходим тщательный уход за кожей. Ежедневнокожу протирают раствором спирта с теплой водой, или одеколоном, или камфорным спиртом. Постель должна быть удобной, мягкой, ее необходимо часто перестилать, устраняя складки, удалять крошки с простыни. Купание больного в ванне возможно только с разрешения врача. При тяжелом состоянии ребенка тело обтирают теплой водой в постели. Одежда должна быть легкой, не сдавливать грудную клетку.
Необходимо строго соблюдать лечебно-охранительный режим, в палате и прилегающих помещениях следует обеспечивать полную тишину. Медицинские сестры должны следить за соблюдением постельного режима, осуществлять транспортировку детей на процедуры и исследования, контролировать общее состояние детей, их пульс и частоту дыхания.
Питание должно быть полноценным, с большим содержанием витаминов С и группы В, ограничением соли. Обязательно регистрируют количество выпитой жидкости и диурез1. В
пищевом рационе (диета ? 10) несколько ограничивают белки и жиры. Пищу ребенок принимает 4-5 раз в день, последний прием - не позже чем за 3 ч до сна. Если ребенок в качестве лечения принимает глюкокортикоидные гормоны, то он должен дополнительно получать продукты, богатые солями калия: изюм, курагу, чернослив, картофель, капусту и т.д.
Измерение пульса и артериального давления
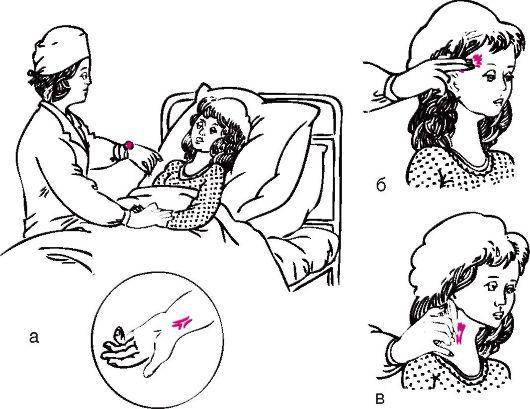
Пульс исследуют двумя пальцами на лучевой, височной или сонной артериях (рис. 46). У детей до 1 года пульс обычно определяют на височной артерии, а у детей старше 1,5 лет - как правило, на лучевой артерии. Пульс определяют в покое (можно во время сна), подсчет ударов должен проводиться в течение минуты. Если пульсовые толчки следуют один за другим через одинаковые промежутки времени, то такой пульс называется ритмичным. При неодинаковых промежутках времени между ударами говорят о неправильном ритме, или аритмии. В случае обнаружения аритмии необходимо сообщить об этом врачу. Данные о пульсе отмечают в температурном листе.
Для мониторирования пульса в условиях палаты интенсивного наблюдения или амбулаторных условиях в настоящее время широко используются специальные датчики - пульсоксиметры (Nonin и др.), позволяющие измерять частоту сердечных сокращений и насыщение периферической крови кислорода в диапазонах от 18 до 300 уд/мин и от 0 до 100% соответственно. Используют гибкие многоразовые датчики,
Рис.
46. Определение пульса:
а - на лучевой артерии; б - на височной артерии; в - на сонной артерии
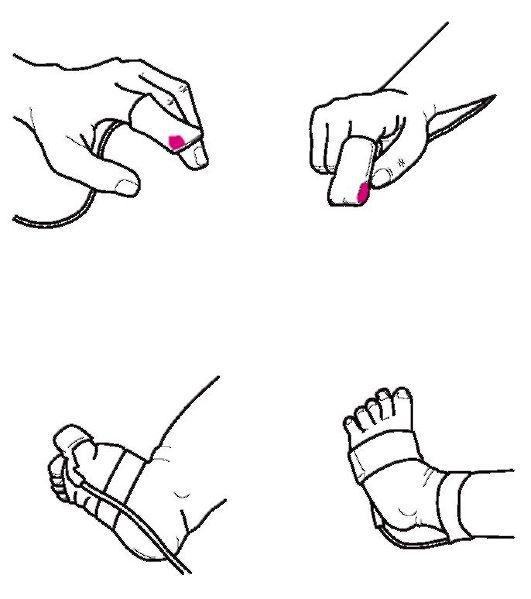 Рис.
Рис.
47. Варианты датчиков для пульсоксиметрии
хотя существуют и датчики одно - кратного применения. Датчик ребенку надевают на палец руки или на большой палец стопы, а у новорожденных - на стопу (рис. 47). Для обеспечения комфорта при проведении пульсоксиметрии предусмотрено применение специальных пружин датчиков клипсовой конструкции, особых гидрогелевых материалов липких пластырей для фиксации датчиков, не вызывающих опрелости кожи и компрессии мягких тканей, системы тревожного сигнала. Сохранение измеренных значений осуществляется в памяти прибора. Артериальное давление измеряют с помощью аппаратов с пружинными манометрами - тонометров и ртутных сфигмоманометров
Рива-Роччи (рис. 48). Различают систолическое (максимальное) и диастолическое (минимальное) артериальное давление, т.е. давление крови на стенки сосудов во время систолы и диастолы. Нормальные величины артериального давления колеблются в зависимости от возраста детей, времени суток, состояния нервной системы и пр.
Для ориентировочного подсчета артериального давления (в миллиметрах ртутного столба) у детей старше 1 года можно воспользоваться следующими формулами:
- систолическое = 90 + 2 п;
