
- •Основи стоматології
- •Основы стоматологии
- •Bases of stomatology Полтава – 2013
- •1.Актуальність теми.
- •6.Матеріали для самоконтролю:
- •7. Література
- •1.Актуальність теми.
- •2.Конкретні цілі:
- •3. Базові знання, вміння, навички, необхідні для вивчення теми (міждисциплінарна інтеграція)
- •6.Матеріали для самоконтролю:
- •7.Література
- •1.Актуальність теми.
- •6.Матеріали для самоконтролю:
- •7.Література.
- •1.Актуальність теми.
- •2.Конкретні цілі:
- •3. Базові знання, вміння, навички, необхідні для вивчення теми (міждисциплінарна інтеграція)
- •6.Матеріали для самоконтролю:
- •7.Література
- •1.Актуальність теми.
- •6.Матеріали для самоконтролю:
- •7.Література
- •1.Актуальність теми.
- •2.Конкретні цілі:
- •3. Базові знання, вміння, навички, необхідні для вивчення теми (міждисциплінарна інтеграція)
- •4.1.Перелік основних термінів, параметрів, характеристик, які повинен засвоїтит студент при підготовці до заняття:
- •4.2.Теоретичні питання до заняття:
- •3. Організація змісту навчального матеріалу
- •6.Матеріали для самоконтролю:
- •7.Література
- •1. Актуальность темы.
- •6.Материалы для самоконтроля:
- •7. Литература
- •1. Актуальность темы.
- •6. Материалы для самоконтроля:
- •7.Литература
- •2. Конкретные цели:
- •6.Материалы для самоконтроля:
- •7. Литература.
- •1.Актуальность темы.
- •6.Материалы для самоконтроля:
- •7.Литература
- •1.Актуальность темы.
- •6.Материалы для самоконтроля:
- •7.Литература
- •1.Актуальность темы.
- •2.Конкретные цели:
- •3. Базовые знания, умения, навыки, необходимые для изучения темы (междисциплинарная интеграция)
- •4.1.Перечень основных сроков, параметров, характеристик, которые должен усвоить студент при подготовке к занятию, :
- •4.2.Теоретические вопросы к занятию:
- •3. Организация содержания учебного материала
- •6.Материалы для самоконтроля:
- •7.Литература
1.Актуальность темы.
Во время местного обезболивания применяют методы и способы, с помощью которых, храня сознание пациента, проводят выключение болевой чувствительности в участке оперативного вмешательства. Местная анестезия предусматривает устранение всех видов чувствительности в участке лечебного вмешательства, что не всегда нужно и возможно.
2.КОНКРЕТНЫЕ ЦЕЛИ:
2.1. Анализировать одонтогенные и неодонтогенные зажигательные заболевания челюстно-лицевого участка.
2.2. Объяснять технику проведения анестезии.
2.3. Предложить лечение при заболеваниях слюнных желез.
2.4. Классифицировать заболевание челюстно-лицевого участка и шеи.
3. БАЗОВЫЕ ЗНАНИЯ, УМЕНИЯ, НАВЫКИ, НЕОБХОДИМЫЕ ДЛЯ ИЗУЧЕНИЯ ТЕМЫ (междисциплинарная интеграция)
|
Названия предыдущих дисциплин |
Полученные навыки
|
|
1. Анатомия человека. |
Знать анатомо-топографическое строение ЧЛО. |
|
2. Фармакология. |
Препараты, которые используются при выполнении анестезии |
4.ЗАДАНИЕ ДЛЯ САМОСТОЯТЕЛЬНОЙ РАБОТЫ ВО ВРЕМЯ ПОДГОТОВКИ К ЗАНЯТИЮ.
4.1.Перечень основных сроков, параметров, характеристик, которые должен усвоить студент при подготовке к занятию, :
|
Срок |
Определение |
|
Гиперсаливация |
повышенное выделение слюны. |
|
Гипосаливация |
характеризуется понижением секреции слюны. |
|
Болезнь Мікуліча |
это заболевание, которое сопровождается увеличением всех слюнных и слезных желез.
|
4.2.Теоретические вопросы к занятию:
1. Обезболивание в челюстно-лицевой хирургии.
2. Зажигательные и дистрофичные заболевания слюнных желез.
3. Одонтогенные и неодонтогенные зажигательные заболевания челюстно-лицевого участка.
3. ОРГАНИЗАЦИЯ СОДЕРЖАНИЯ УЧЕБНОГО МАТЕРИАЛА
Анестезии в челюстно-лицевом участке
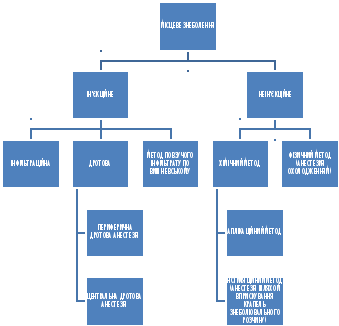
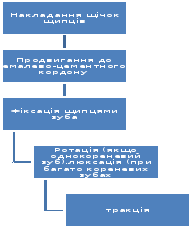
Этапы операции удаления зуба
Обезболивание в челюстно-лицевой хирургии
Анестезия при операциях на лице, языке, небе, челюстях, при травматических повреждениях этих областей может представлять большие трудности для анестезиологов, которые не имеют опыта в этой области.
Широкое приложение может иметь местная и проводниковая анестезия при условии хорошего обладания этими методами анестезиологом или хирургом, особенно при операциях, которые не требуют специальных мероприятий защиты дыхательных путей. Местная инфильтрационная анестезия может быть использована при мало травматических операциях в области лица и шеи. Внутривенная или ингаляционная анестезия при спонтанном дыхании применима при мало травматических операциях, которые не связаны с высоким риском развития нарушений проходности дыхательных путей и имеют небольшую длительность. Однако расположение операционного поля вблизи дыхательных путей создает дополнительные трудности при поддержке их проходности.
Самые надежные условия сохранения проходности дыхательных путей и предотвращения аспирации крови из операционной раны создаются при интубационной технике. В последнее десятилетие эндотрахеальная анестезия расценивается как метод выбора при челюстно-лицевых вмешательствах (в том числе в раннем детском возрасте) все большим числом хирургов и анестезиологов. Соответственно ограничивается применение инсуфляционной техники наркоза, чистой внутривенной и ингаляционной анестезии.
В зависимости от характера заболевания и вида операции выбирают технику интубации трахеи : типичную оротрахеальную, назотрахеальную (вслепую или при прямой ларингоскопии), назотрахеальную ли с помощью фиброскопа, через специальную трахеостому, что накладывается. Следует установить также показание к виду обезболивания при выполнении интубации : при явно неминуемых технических трудностях преимущество отдают технике интубации под местной анестезией, поскольку введение быстродействующих внутривенных анестетиков и миорелаксантов может оказаться опасным.
Хотя показания к операции трахеотомии в современной анестезиологии и реаниматологии ограничены (как и в челюстно-лицевой хирургии), в определенных ситуациях она должна быть выполнена немедленно. Если анестезиолог не имеет опыта работы в челюстно-лицевой хирургии, то в особенно тяжелых условиях интубация трахеи может оказаться фатальной для больного. Попытка ее проведения может быть сделана только под местной анестезией (через нос, рот или по фиброскопу).
Назотрахеальная интубация показана при операциях в области губ, предверия полости рта, на подбородке, нижней челюсти, у больных с нарушением подвижности височно-нижнечелюстного сустава, сужением ротового отверстия рубцами. Ее осуществляют вслепую, под контролем прямой ларингоскопии или с помощью фиброскопа в зависимости от того, что предпочтительнее. Осуществляют местную анестезию или общую анестезию со спонтанным дыханием. При усложненном подходе к дыхательным путям миорелаксанты вводят только после выполнения интубации трахеи. Используют стерильные трубки с манжетами, фиксируя их к председателю больному. Надежнее всего обеспечивают проходимость дыхательных путей армированные трубки, для введения которых применяют проводник или фиброскоп. Соединительный элемент между трубкой и наркозным аппаратом должен надежно фиксироваться и хранить просвет (удобный гибкий армированный коннектор). Если отверстие рта позволяет, то целесообразно тампонировать глотку вокруг трубки (следует помнить о фиксации внешнего конца тампона).
Острые воспалительные процессы относят к той категории болезней, при которых преимущественно показаны лечебные вмешательства в первые часы обращения больных за медицинской помощью, то есть с заболеваниями, которые требуют немедленного хирургического вмешательства.
К таким заболеваниям относят острые одонтогенные воспалительные процессы челюстно-лицевого участка : периостит, остеомиелит, абсцессы, флегмоны, а также лимфадениты, которые являются следствием патологических процессов, которые развиваются в полости рта.
Классификация заболеваний челюстно-лицевого участка и шеи
|
Источник и характер инфекции |
Заболевание |
Форма заболевания | |
|
1 |
2 |
3 |
|
|
Одонтогенный |
Периодонтит |
Острый: серозный |
Хронический |
|
стоматогенный |
Периостит челюсти |
гнойный |
фиброзный |
|
Неодонтогенный |
Остит челюсти |
острый: |
Гранулирующий |
|
|
Остеомиелит челюсти |
серозный |
Гранулематозный |
|
|
Абсцессы и флегмоны |
гнойный |
Хронический в |
|
|
Лимфаденит |
Острый |
обострении |
|
|
неспецифический |
(реактивно- |
Хронический |
|
|
Гайморит |
транзиторная форма) |
(оссифицирующий) |
|
|
Фурункул и |
Острая стадия |
Хронический |
|
|
карбункул лица |
Подострая стадия |
Рарефицирующий |
|
|
Ревматогенный |
Острая стадия |
Гиперпластический |
|
|
остеомиелит |
Гострий:серозно- |
Хроническая стадия |
|
|
Травматический |
гнойный |
Первично-хроническая |
|
|
остеомиелит |
Абсцедующий |
Подострая стадия |
|
|
Сиалоаденит |
Аденофлегмона |
Хронический: |
|
|
Височный- |
Острый |
производительный |
|
|
нижнечелюстной |
Острая стадия |
Производительный |
|
|
артрит |
Острая стадия |
обострении |
|
|
Абсцессы и флегмоны |
Острая стадия |
Хронический |
|
|
Лимфаденит |
Острая стадия |
Подострая стадия |
|
|
|
Острый |
Хроническая стадия |
|
|
|
Острый |
Хроническая стадия |
|
|
|
Острая стадия |
Хроническая стадия |
|
|
|
Острый |
Хронический. Хронический подострая стадия |
|
Специфическая инфекция |
Актиномикоз Туберкулез Сифилис |
|
|
Слюнные железы реагируют на разные процессы как физиологичного, так и патологического характера. Вероятно, патологические сиалоаденозные заболевания организма имеют общие, генетически обусловленные причины.
Реактивно-дистрофичные изменения в слюнных железах проявляются их увеличением, нарушением выделительной и секреторной функций. Иногда длительное время не удается установить патологический процесс, который приводит к сиалоаденозу. В таких случаях изменение в слюнных железах должно быть поводом для обследования пациента в целях выявления общего заболевания. Симптомы общего заболевания могут проявляться при диспансерном динамическом наблюдении за пациентом.
Есть группа дистрофичных заболеваний слюнных желез, симптомы которых всегда сочетают с поражением других органов. К ним относят нарушение функции слюнных желез (гипер- и гипосаливацию, синдром или болезнь Микулича, синдром или болезнь Шегрена, синдром Хеерфордта, синдром Кюттнера, метаболический синдром
ГИПЕРСАЛИВАЦИЯ
Гиперсаливация— повышенное выделение слюны. Увеличение секреции слюнных желез связано с разными заболеваниями. Да, гиперсаливация наблюдается у больных стоматитом, одонтогенными зажигательными заболеваниями, язвенной болезнью желудка и двенадцатиперстной кишки, глистной инвазией, при отравлении свинцом, ртутью, токсикозе беременных и др.
Заболевание парасимпатической нервной системы также приводит к истинной гиперсаливации, которая проявляется как рефлекторный процесс. У мужчин это встречается чаще, чем у женщин. При опухоли головного мозга гиперсаливация служит диагностическим и прогностическим симптомом. Гиперсаливацию наблюдают при болезни Паркинсона и после эпидемического энцефалита. В этих случаях проводят лечение основного заболевания.
Гиперсаливация характеризуется жалобами пациентов на слюноотделение, которое не всегда отвечает действительности и иногда отмечают при нормальной секреторной функции слюнных желез. У таких лиц, как показывает обследование, может быть нарушенный акт глотания в результате ранения языка или дна полости рта, бульбарного паралича. Им мешает слюна, которая скапливается в рту, и нормальное ее количество они принимают за щедрое. Пенистая слюна также может вызывать чувство ее большого количества.
ГИПОСАЛИВАЦИЯ
Гипосаливация характеризуется понижением секреции слюны. Она часто приводит к сухости в полости рта — ксеростомии. Гипосаливация как временное явление может возникать при таких острых инфекционных заболеваниях, как дизентерия, брюшной тиф, эпидемический гепатит, также наблюдается при некоторых заболеваниях пищеварительной системы : хроническом гастрите, гепатохолецистите. Секреция слюны снижается при некоторых эндокринных расстройствах: гипотиреозе, патологическом гипогонадизме, сахарном диабете, а также физиологичном климаксе, авитаминозе, анемии, заболевании нервной системы (церебросклероз).
У больных синдромом (болезнью) Шегрена ксеростомия служит ведущим симптомом.
У некоторых пациентов, которые обращаются за помощью в поликлинику, не удается обнаружить причину гипосаливации и ксеростомии, но она может быть установлена при динамическом наблюдении за ними.
Клинически различают три стадии ксеростомии : начальную, клинически выраженную и позднюю, что отвечает трем стадиям нарушения функции слюнных желез : первой, второй и третьей.
В начальной стадии ксеростомии одни пациенты жалуются на боль или неприятные ощущения в языке, слизистой оболочке рта, не предъявляя жалоб на сухость, другие отмечают ощущение сухости слизистой оболочки полости рта, который периодически появляется, особенно при разговоре. В рту обнаруживают небольшое количество слюны, слизистая оболочка умеренно увлажнена, имеет нормальную розовую расцветку, из проливов слюнных желез при массажировании выделяется прозрачный секрет в обычном или умеренном количестве.
Результаты сиалометрии позволяют установить у больных саливацию в пределах нижнего предела нормы. При цитологическом исследовании секрета слюнных желез отмечают больше, чем в норме, количество клеток плоского и цилиндрического эпителия.
В клинически выраженной стадии ксеростомии больных постоянно тревожат сухость полости рта, особенно во время еды или длительного разговора, который усиливается при эмоциональном напряжении. При обзоре полости рта слизистая оболочка нормальной розовой расцветки, слабо увлажненная, свободной слюны мало (она пениста) или ее нет. При массажировании слюнной железы можно получить из пролива несколько капель прозрачной слюны. При цитологическом исследовании секрета слюнных желез отмечают появление бокаловидных клеток, сецернирующих слизь, количество этих клеток растет по мере снижения секреторной функции железы.
У больных ксеростомией в поздней стадии, кроме постоянной сухости в полости рта, отмечают боль во время еды и чувства курения во рту, особенно при приеме острой и соленой еды. Получить слюну из проливов не удается даже при интенсивном массажировании железы. У этой группы больных нередко можно обнаружить признаки катарального гингивита, глоссита, хронического паренхиматозного паротита или симптомы болезни (синдрому) Шегрена. При сиалометрии слюну обычно получить не удается. Цитология слюны содержит огромное количество клеточных элементов, в том числе клетки мигающего кубического эпителия.
Лечение больных с гипосаливацией и ксеростомией представляет значительные трудности, поскольку этиология заболевания в большинстве из них неизвестна. Терапевтические мероприятия должны быть направлены на стимулирование слюноотделения при обязательном лечении основного заболевания, которое служит причиной ксеростомии.
В начальной стадии заболевания в целях стимуляции функции желез проводят гальванизацию или электрофорез калия йодида♠ в области слюнных желез. В клинически выраженной и позже стадиях лечения следует начинать с новокаиновой блокады в области слюнных желез, дежуря с гальванизацией. Для лечения можно использовать 1% раствор галантамина (кроме больных синдромом Шегрена) в виде подкожных инъекций по 1 мл (всего 30) или путем электрофореза. Оценку результатов лечения обычно проводят на основании самочувствия больных, состояния слизистой оболочки полости рта, а также повышения функции больших и малых слюнных желез. В комплексном лечении ксеростомии следует использовать также заместительное лечение: увлажнение слизистой оболочки полости рта раствором лизоцима♠, смазывания растительным маслом или разными гелями.
СИНДРОМ ШЕГРЕНА
Синдром Шегрена — заболевание, названное именем того, который описал этот симптомокомплекс шведского офтальмолога H.S. Sjogren. Заболевание имеет черты аутоиммунных и неопластических нарушений. Синдром Шегрена сопровождает ревматоидный артрит, диффузные болезни соединительной ткани, гепатобилиарным заболевания, тиреоидит Хашимото и другим аутоиммунным процессам.
Выделяют синдром и болезнь Шегрена, в последнем случае не отмечаются сопутствующие ревматоидный артрит, системную красную волчанку и склеродермию. Болезнь Шегрена включена в классификацию ревматических заболеваний в группу диффузных болезней соединительной ткани. Это заболевание занимает третье место среди диффузных болезней соединительной ткани, уступая ревматизму и ревматоидному артриту.
Синдром (болезнь) Шегрена в основном встречается у женщин в возрасте от 20 до 50 лет, очень редко наблюдается у детей. Распространенность синдрома Шегрена при диффузных болезнях соединительной ткани складывает, по данным разных авторов, от 50 к 100%.
ЭТИОЛОГИЯ
Этиология заболевания неизвестна. Наиболее признанная гипотеза аутоиммунного характера процесса. Предусматривается, что аутоиммунные нарушения включают несколько элементов: генетический и иммунологический контроль, который находится под воздействием Т-зависимых лимфоцитов, возможную цитомегаловирусную инфекцию, влияние половых гормонов на иммунную регуляцию, влияние стресса на иммунный ответ.
ПАТОМОРФОЛОГИЧЕСКАЯ КАРТИНА
Основным патогномоническим признаком болезни является лимфоплазмоклетках инфильтрация, которая замещает и разрушает паренхиму больших и малых слюнных желез. При анализе морфологической картины учитывают изменения конечных отделов, состояние проливов (деструкция стенки, пролиферация эпителия), междольковой и перидуктальной соединительной ткани, мера лимфоидной инфильтрации. Интенсивность лимфоидной инфильтрации оценивают по мерам:
I — скопление больше 50 лимфоцитов в фокусе (очаговая инфильтрация);
II — очагово-диффузная инфильтрация, при которой рядом с частицей, частично замещенной лимфоидной тканью, может располагаться относительно сохранная частица;
III — диффузная инфильтрация, которая замещает ткань железы.
Признаки дезорганизации соединительной ткани в виде фибриноидного изменения и мукоидного отекания междольковой и перидуктальной ткани, производительные васкулиты наиболее характерны для синдрома Шегрена в сочетании с ревматоидным артритом. При синдроме Шегрена в сочетании с волчанкой, кроме признаков дезорганизации соединительной ткани, нередко наблюдают патологию ядер в клетках инфильтрата, слущивание эпителиального устилания внутрь пролива, геморрагии, жировое перерождение ткани железы. При синдроме Шегрена в сочетании с системной склеродермией преобладает склероз, представленный плотной гомогенной тканью в виде колец, которые охватывают проливы, расширения и сужения проливов на фоне уплощения эпителиального устилания, склероза.
Клиническая картина синдрома Шегрена разнообразна и зависит от стадии процесса. Выделяют следующие стадии болезни и синдрома : начальную, клинически выраженную и позднюю.
У пациентов с болезнью Шегрена преобладает выраженная (62,5%) и поздняя (30%) стадии, а с синдромом — начальная (49,1%) и выраженная (41%). В связи с этим основные симптомы заболевания преимущественно тревожат пациентов с болезнью, чем с синдромом Шегрена.
Обычно выделяют основные («большие») признаки синдрома и болезни Шегрена. К ним относят клинические признаки, связанные с поражением слюнных желез, : ксеростомию, увеличение слюнных желез (преимущественно околоушных), хронический паренхиматозный паротит. К «малым» признакам, которые возникают задолго до «больших» и таких, которые являются следствием ранних, доклинических, изменений слюнных желез, относят множественный пришеечный кариес, сухость красного обрамления губ, заеды, стоматит (грибковый, вирусный, травматический, атрофический), увеличение регионарных лимфатических узлов (поднижнечелюстных, шейных, над- и подключичных).
Начальная стадия заболевания наиболее тяжелая для диагностики и в большинстве случаев не оказывается в связи с тем, что больные адаптированы к своему состоянию. Сухость рта мало тревожит пациентов, и только при целеустремленном опросе удается выяснить у больного периодическую сухость рта, желания распределить слюну в рту языком. Эти жалобы обычно появляются при физическом или эмоциональном напряжении. Больных может тревожить повышенная чувствительность эмали и быстрое разрушение зубов. Клинических данных поражения слюнных желез нет, иногда больные отмечают чувство дискомфорта в этой области, желание утеплить околоушную область. Увеличение околоушных желез может быть незначительным, определяемым только при пальпации.
При функциональном исследовании слюнных желез обнаруживают нижние пределы нормы или незначительное снижение саливации (в среднем 2 мл при норме 2,5-6,0 мл). На сиалограммах обнаруживают мелкоточечные (до 1 мм) полости в паренхиме, отсутствие контрастирования проливов IV - V порядка.
При морфологическом исследовании биоптатов малых слюнных желез обнаруживают лимфоидный инфильтрат не больше 50 клеток в фокусе, который располагается в основном перидуктально.
Выраженная стадия болезни и синдрома Шегрена характеризуется подавляющими жалобами больных сухостью рта, необходимостью запивать сухую еду, частое обострение паротита со значительным увеличением слюнных желез, повышением температуры тела, ухудшением общего положения.
При обследовании определяют увеличение околоушных желез, при пальпации они уплотнены, иногда долькового строения. После обострения паротита размеры желез остаются выше анатомических.
В полости рта определяют прогресс кариеса, нередко в одном зубе есть по 3-4 пломбы, наблюдается частичная вторичная адентия. Отмечают дисбактериоз слизистой оболочки полости рта : нарушение биоценоза с однотипной направленностью повышенного содержания микроорганизмов рода Lactobacillus, Streptococcus mutans, дрожжеподобных грибов.
У больных синдромом Шегрена эти клинические признаки протекают легче, чем при болезни, что, вероятно, связано с лечением соединенного ревматического заболевания. Обострения паротита чаще наблюдают у больных с болезнью (43%), чем с синдромом Шегрена (11%).
По данным си алометрии диагностируют дальнейшее уменьшение секреции (ксеростомия II стадии), в секрете определяют зажигательный осадок. На сиалограммах обнаруживают большое количество мелких и средних полостей (до 3 мм в диаметре), нечеткие контуры проливов II - III порядка, околоушный пролив обычно без особенных изменений.
Патоморфологические изменения малых слюнных желез характеризуются деструкцией внутридольковых проливов с внедрением лимфоцитов в их стенку, снижением выработки секрета в ацинусах, застоем секрета с образованием кист, преобладанием очагово-диффузной инфильтрации, которая замещает часть частицы железы.
Позднюю стадию заболевание более частое диагностируют у пациентов с болезнью Шегрена (30%), реже — с синдромом в сочетании с ревматоидным артритом (13%). Позднюю стадию синдрома Шегрена в сочетании с системной красной волчанкой и системной склеродермией наблюдают редко.
Основная жалоба пациента — сильная сухость во рту. Больные постоянно носят с собой бутылку с жидкостью для его постоянного ополаскивания. Они не могут употреблять горячую или острую еду из-за курения слизистой оболочки рта, которая становится уязвимой. Частота обострений паротита уменьшается, особенная при болезни Шегрена.
Увеличение околоушных желез в поздней стадии незначительно, слюнные железы могут быть атрофическими. Редко отмечают выраженное их увеличение, особенно при развитии лимфомы. У некоторых больных слизистая оболочка может придавать черты ороговения. Происходит быстрая потеря зубов. Нередко у пациентов молодого возраста остаются лишь корни даже раньше хорошо леченых зубов.
При сиалометрии слюну получить обычно не удается. Отмечают значительное снижение или полное исчезновение малых слюнных желез нижней губы. На сиалограммах наблюдают изменения, которые отвечают паренхиматозному паротиту, иногда в сочетании с сиалодохитом, а также большие полости с неравными нечеткими контурами, проливы малого калибра не определяются, есть изменения околоушного пролива в виде размытости его контуров, отрывочности.
При морфологическом исследовании малых слюнных желез определяют нарастание инфильтрата с полным замещением некоторых частиц, склерозирование и жировую перестройку соединительной ткани. Выраженность лимфоидной инфильтрации приблизительно одинакова как при болезни, так и синдроме Шегрена в сочетании с ревматоидным артритом, слабее — у пациентов с синдромом в сочетании с системной красной волчанкой и системной склеродермией.
При значительном увеличении околоушных желез в поздней стадии болезни Шегрена, а также при снижении этих лабораторных показателей возможный переход в неопластическое заболевание (злокачественную лимфому).
ЛЕЧЕНИЕ
Лечение пациентов с болезнью и синдромом Шегрена складывает сложное задание и должно проводиться в ревматологической клинике. В зависимости от стадии и активности течения заболевания назначают 5-10 миллиграмм преднизолона в сутки. Такое действие малыми дозами необходимо вести на протяжении многих лет.
Параллельно с общим лечением во всех стадиях после каждой еды проводят присмотр за полостью рта, который включает использование антисептиков, антимикробных, противовоспалительных и епителизирующих препаратов. В качестве антисептика можно применять орошение полости рта растворами калия перманганата, нитрофурала (фурацилину), 3% раствором перекиси водорода.
В случае выраженных клинических проявлений дисбактериоза или кандидомикоза назначают нистатин, леварин℘, деквалиния хлорид или их мази. Позитивные результаты отмечены при применении солкосерила, диоксометилтетрагидропиримидина (метилурациловой мази) и актовегиновой мази, облепихи масла, косточкового и других, отвара ромашки душистой травы.
Поддерживающее общее лечение в выраженной и позже стадиях заболевания включает назначение преднизолона и хлорамбуцила (хлорбутина) в небольших дозах под контролем анализа крови. При системных проявлениях необходимо применять значительно высшие дозы, в случае тяжелых проявлений заболевания (генерализуемой лимфаденопатии, язвенно-некротического васкулита, цереброваскулита, криоглобулинемии) показано интенсивное лечение с использованием пульс-терапии преднизолоном и сочетание преднизолона с цитостатиками.
Лечение пациентов с болезнью и синдромом Шегрена необходимо проводить под контролем таких специалистов, как стоматолог, офтальмолог, гастроэнтеролог, и врачей других специальностей в зависимости от поражения тех или других органов и систем.
В случае обострения паротита на фоне лечения цитостатиками необходимо их отменить, прибавить к лечению нестероидные противовоспалительные препараты (ибупрофен), не снижать дозу преднизолона. Рекомендуют внутрипротоковое введение 20 000 ЭД переносимого антибиотика, растворенного в 1 мл 0,5% раствора новокаина или 2% раствора лидокаина. Хороший эффект делает новокаиновая блокада околоушной области.
Полученные хорошие результаты лечения хронического паротита при применении 30% раствора диметилсульфоксида (димексида) в виде компрессов, а также при внутрипротоковом введении глюкокортикоида метилпреднизолона (метипреда) в околоушный пролив.
Для сохранения зубы следует покрыть коронками, углубляющими на 1 мм в зубодесневой желобок.
Удаление больших слюнных желез у пациентов с болезнью Шегрена и проведение рентгенотерапии нецелесообразное, поскольку они усиливают ксеростомию и увеличивают риск озлокачествления доброкачественного лимфопролиферативного заболевания.
Прогноз при болезни Шегрена в случае своевременного проведения лечебных мероприятий более благоприятный, чем у больных, которые отказались от лечения. Поздно начатое лечение приводит к быстрому развитию тяжелых офтальмологических, стоматологических, системных проявлений заболевания и инвалидизации в дальнейшем.
Болезнь Микулича — это заболевание, которое сопровождается увеличением всех слюнных и слезных желез.
ЭПИДЕМИОЛОГИЯ
Редкое заболевание, наблюдается только у взрослых, преимущественно у женщин. Обычно диагностируют у пациентов с заболеваниями крови, эндокринными нарушениями.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Этиология неизвестна, допускают вирусную инфекцию, а также заболевание крови (лимфогранулематоз).
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина характеризуется медленным и безболезненным увеличением всех слюнных и слезных желез. Функция слюнных и слезных желез, в отличие от больных с синдромом Шегрена, не изменяется. Признаков поражения внутренних органов не обнаруживают.
При синдроме Мікуліча диагностируют лимфопролиферативные изменения в системе крови. Лабораторные показатели мочи остаются в пределах нормы. На сиалограммах определяются признаки интерстициального сиаладенита с сужением проливов железы. В биоптатах слюнных и слезных желез обнаруживают выраженный лимфоидный инфильтрат, который сдавливает проливы, не разрушая базальные мембраны и не замещая ацинарну ткань.
ЛЕЧЕНИЕ
Лечение болезни Мікуліча в основном симптоматическое. Используют рентгенотерапию, прокаину блокады, инъекции галантамина и др. Лечения считают эффективным в случае значительного уменьшения слюнных желез на протяжении длительного периода, отсутствия ксеростомии и обострения сиаладенита. Прогноз неблагоприятен. Достаточно часто возникает рецидив. В динамике наблюдения обнаруживают разные заболевания крови или другие тяжелые патологические процессы в организме.
