
- •Львівський національний медичний університет
- •Тема 14.Функціональні та органічні захворювання стравоходу та шлунку у дітей
- •Тема 15. Функціональні та органічні захворювання кишечнику та біліарної системи у дітей
- •Тема 16. Захворювання підшлункової залози у дітей
- •2. Актуальність теми
- •3. Матеріали до аудиторної самостійної роботи
- •3.1 Зміст теми 14: функціональні та органічні захворювання стравоходу та шлунку у дітей.
- •Інтоксикаційний синдром
- •Хронічний гастрит із збереженою секрецією
- •Хронічний гастрит із зниженою секрецією
- •Хронічний гастродуоденіт
- •Профілактика захворювань первинна
- •Профілактика вторинна
- •3.2. Зміст теми 15. Функціональні та органічні захворювання кишечнику та біліарної системи у дітей
- •Класифікація захворювань жовчного міхура і жовчних шляхів (холепатій)
- •За ступенем проникнення та концентрації в жовчі антибіотики поділяються на такі групи:
- •Застосування жовчогінних середників
- •Імуноадаптація
- •Фізіотерапія
- •Лікування мінеральними водами
- •Диспансеризація
- •Дискінезія жовчовивідних шляхів
- •Диспансеризація
- •3.3. Зміст теми 16. Захворювання підшлункової залози у дітей
- •Тема 16. Захворювання підшлункової залози у дітей
- •Патогенез
- •Класифікація
- •Клініка
- •1. Лабораторні методи дослідження екзокринної функції підшлункової залози:
- •2. Лабораторні методи дослідження ендокринної функції підшлункової залози:
- •3. Інструментальні методи дослідження:
- •Хронічний панкреатит
- •Етіологія
- •Класифікація
- •Клініка
- •Діагностика
- •4.2 Тестові завдання
- •4.3 Ситуаційні задачі
- •5 Рекомендована література
Класифікація захворювань жовчного міхура і жовчних шляхів (холепатій)
Функціональні порушення:
а) дискінезії:
гіпертонія (спазм сфінктерів);
гіперкінезія (гіпертонія жовчного міхура);
гіпотонія (недостатність сфінктерів);
гіпокінезія (гіпотонія жовчного міхура);
змішана (або диссоційована);
б) дискринія жовчевого міхура.
Механічні порушення:
вроджені аномалії;
гіперплазія лімфатичних залоз;
мікрокалькульоз;
синдром холестазу
Запальні захворювання
локалізація: холецистит, холангіт, холецистохолангіт;
перебіг: гострий, хронічний, рецидивуючий, латентний;
характер запалення: катаральний, флегмонозний, гангренозний;
фаза: загострення, субремісія, ремісія.
Захворювання великого дуодентального сосочка і загального жовчного протоку:
а) функціональні:
гіпотонія;
гіпертонія.
б) запальні;
в) обтураційні.
Обмінна – жовчнокам’яна хвороба (атипова - мало симптомна, типова - з виразними ознаками печінкової кольки).
Постхолецистектомічний синдром;
Паразитарні захворювання – аскаридоз, опісторхоз, ехінококоз, фасциолез, клонорхоз.
Аномалії розвитку жовчного міхура і жовчних протоків
Травматичні ушкодження
Пухлини
Переважне формування захворювань біліарної системи відбувається у 5-6 та і 9-12 років, тобто у періоди інтенсивного росту, коли можливі значні зміни морфологічного і фізіологічного співвідношення різних органів і систем. В основі захворювання біліарної системи у дітей лежать функціональні розлади жовчовиділення (дискінезія) і пов’язані з цим дисхолія (зміна фізико-хімічних, в тому числі колоїдних якостей жовчі, внаслідок порушення секреторної і всмоктувальної функції жовчного міхура) та дискринія (порушення секреторної функції слизової оболонки жовчного міхура, яке супроводжується змінами біохімічного складу жовчі). Функціональні розлади біліарної системи можуть бути проявами загального вегетоневрозу і в разі затяжного перебігу сприяють формуванню органічної патології. Важливу роль у розвитку функціональних, запальних і обмінних холепатій відіграють аномалії числа, положення, величини, форми і будови жовчного міхура. Виявлено достатньо характерний ланцюжок: аномалія розвитку або положення жовчного міхура – дискінезія – холецистохолангіт – холелітіаз, котрий починається у дитячому віці, але нерідко повністю реалізується у дорослих.
Жовч утворюється в гепатоцитах, поступає в жовчні капіляри, збирається жовчними протоками і через загальний печінковий проток попадає в 12-палу кишку, де вона приймає участь у процесах травлення. Жовчний міхур містить 20-80 мл жовчі, кількість якої може збільшуватись при застої. Після прийму їжі 50 % жовчі, що виробляється печінкою поступає безпосередньо в дванадцятипалу кишку, решта потрапляє в жовчний міхур, який скорочується 1-2 рази при кожному прийомі їжі. В жовчних протоках і жовчному міхурі вона змінює, завдяки процесам всмоктування і секреції, свої властивості. За день у дорослої людини cекретується 250-1000 мл жовчі.
Основними компонентами жовчі є вода, холестерин, солі жовчних кислот, фосфоліпіди.
Жовч має багато функцій, основні з яких є
нейтралізація соляної кислоти і пепсину;
активація кишкових і панкреатичних ферментів;
фіксація ферментів на епітелію;
емульгування жирів;
посилення всмоктування жиророзчинних вітамінів;
посилення перистальтики кишок;
гальмування процесів гниття;
стимуляція вироблення і виділення жовчі печінковими клітинами;
екскреція ліків, токсичних речовин, отут, тощо.
Якщо має місце недостатнє виділення жовчі в просвіт кишок, то порушується моторика кишок, зменшується всмоктування кальцію (що збільшує ризик остеопорозу) і вітамінів, знижується кількість фібриногену, гемоглобіну, порушується травлення.
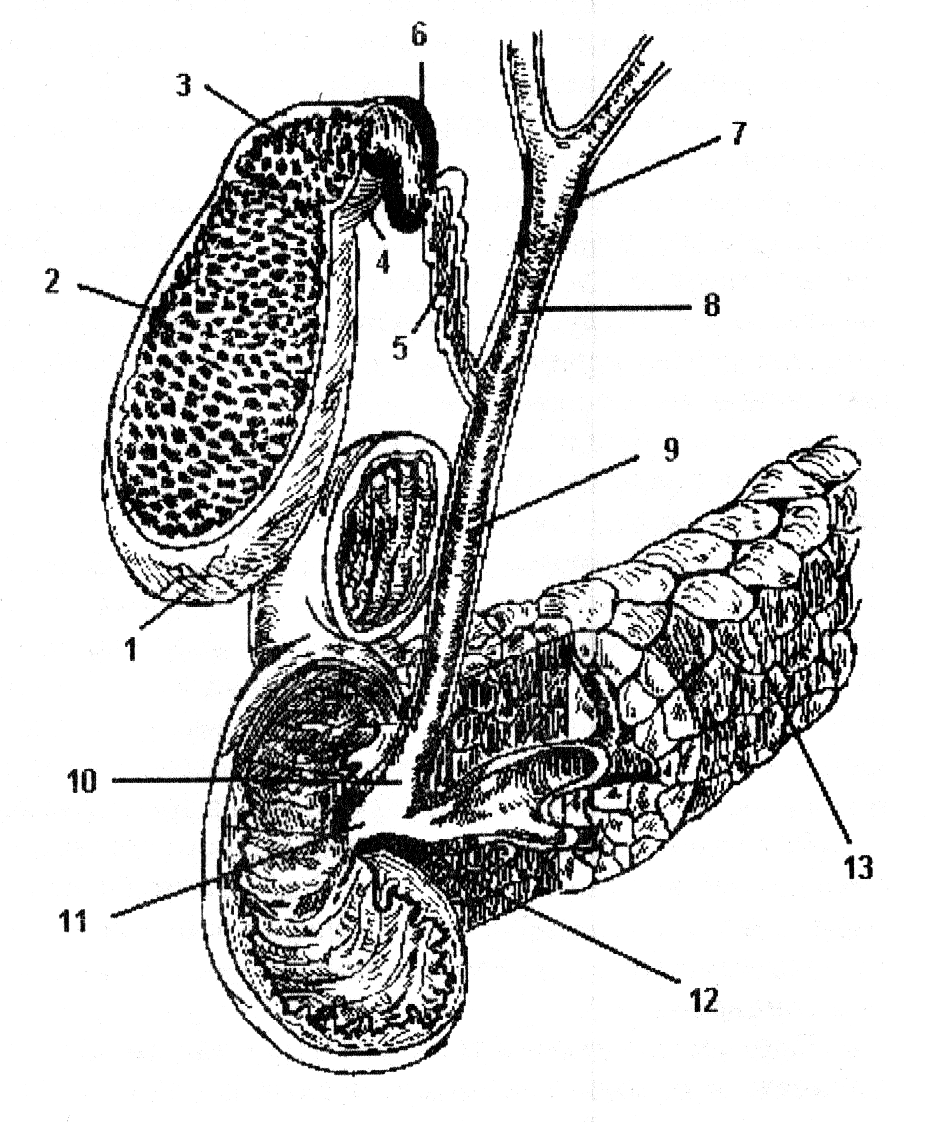
Рис. 1 Схема будови жовчовивідних шляхів і розміщення сфінктерів поза печінкових жовчних протоків.
дно жовчного міхура; 2 – тіло жовчного міхура; 3-воронка жовчного міхура; 4 – шийка жовчного міхура; 5 – міхурцевий проток; 6- сфінктер Люткенса; 7 – сфінктер Міріззі; 8 – загальний печінковий проток; 9 – загальний жовчний проток; 10 – панкреатичний відділ загального жовчного протоку; 11 – ампула великого дуоденального сосочка; 12 – сфінктер Одді; 13 – підшлункова залоза
ХРОНІЧНИЙ ХОЛЕЦИСТИТ
(ХРОНІЧНИЙ ХОЛЕЦИСТОХОЛАНГІТ).
Хронічний рецидивуючий запальний процес жовчного міхура і внутрішньопечінкових жовчних ходів, який завжди є вторинним, на фоні порушення моторики жовчовивідних шляхів (дискінезія жовчного міхура та регулюючих сфінктерів) і змін фізико-хімічного складу та біохімічної структури жовчі (дисхолія). Частіше зустрічається у вигляді холецистохолангіту.
Етіологія.Запалення стінок жовчного міхура та жовчовивідних шляхів може бути інфекційного та неінфекційного характеру. Значну роль у розвитку холециститу та холецистохолангіту відіграє інфекція, яка може проникати в жовчний міхур і внутрішньопечінкові жовчні ходи із кишок, гематогенно та по лімфатичних шляхах. У більшості випадків інфікування біліарної системи здійснюється за рахунок умовно-патогенної мікрофлори з нижчих відділів травного каналу, особливо при наявності дисбактеріозу.
Патогенез. За класифікацією розрізняють калькульозну та некалькульозні форми хронічного холециститу. Некалькульозні форми більш характерні для дитячого віку. У більшості випадків для захворювання характерний перебіг за типом холецистохолангіту. Однак це не виключає можливості, на якомусь етапі, ізольованого або переважаючого ураження жовчного міхура (холецистит) або внутрішньопечінкових жовчних ходів (холангіт).
Шляхи проникнення інфекції в жовчний міхур:
висхідний, з просвіту кишок, через ductus choledochus;
лімфогенний (частіше з кишок);
гематогенний (з ротоносоглотки, легень, нирок, інших органів) .
Клініка.Клінічні прояви хронічного холецистохолангіту можуть бути різноманітними, розвиватися поступово, посилюватись під час загострення хвороби.
Провідні симптоми захворювання:
Больовий симптом. Болі ниючого характеру, тупі, посилюються після вживання холодної, жирної, смаженої, гострої їжі, газованих напоїв. Характер больового синдрому певною мірою визначається типом дискінетичних змін жовчовивідних шляхів. При гіперкінетичній дискінезії відзначають короткочасний інтенсивний біль переймоподібного характеру, що локалізується у ділянці правого підребер’я, нерідко з іррадіацією під праву лопатку. При гіпокінетичній дискінезії больовий синдром характеризується постійністю; відзначають ниючий, тупий, розпираючий біль у ділянці правого підребер’я, епігастрії. Болі часто зменшуються або зникають через 2-3 години після їх появи.
Диспепсичні симптоми: поганий апетит, непереносимість певної їжі (жирна, гостра), нудота, рідше блювання, гіркота в роті, відрижка, розлади випорожнень, частіше у вигляді закрепів.
Астеновегетативний синдром: підвищена втомлюваністю, слабкість, млявість, головний біль, розлади сну, субфебрильна температура тіла.
Під час огляду звернути увагу на
блідість шкірних покривів; обкладений язик; неприємний запах із рота; болючість при пальпації живота (максимально виражена в ділянці правого підребер’я); збільшення (на 2–4 см) та ущільнення печінки і чутливість її при пальпації.
Жовчний міхур пальпується у вигляді грушоподібного утвору різної щільності, що рухається під час дихання і зміщується під час пальпації в горизонтальному напрямку. Пальпуючи живіт, слід звернути увагу на наявність симптомів, характерних для хронічного холецистохолангіту.
Симптом Кера–Образцова – болючість під час пальпації у правому підребер’ї в проекції жовчного міхура, тобто в куті, утвореному латеральним краєм правого прямого м’яза живота і правої реберної дуги, особливо на вдосі.
Симптом Харитонова–Лепене – локальна болючість під час постукування зігнутими пальцями в проекції жовчного міхура.
Симптом Захар’їна – болючість внаслідок натискування вказівним або середнім пальцем у проекції жовчного міхура.
Симптом Яновера – лікар встановлює руку зліва на рівні пупка хворого і здійснює поштовх праворуч і вгору (у бік правого підребер’я). Симптом вважають позитивним, якщо болючість іррадіює в ділянку правого підребер’я.
Симптом Ортнера–Грекова – болючість внаслідок постукування ребром долоні по правій реберній дузі.
Симптом Мюссі–Георгієвського (френікус-симптом) – під час натискування між ніжками грудиноключично-соскового м’яза з’являється болючість над ключицею, в ділянці плеча або в правому підребер’ї.
Симптом Мерфі – внаслідок стискання рукою лікаря в ділянці проекції жовчного міхура у положенні хворого сидячи у нього з’являється болючість, особливо на вдосі.
У більш старших дітей можна визначити больові симптоми, які пов’язані з наявністю рефлексогенних зон.
Симптом Оппенгайма–болючість внаслідок пальпації остистих відростків грудних хребців.
Симптом Сквирського – поява болючості у правому підребер’ї під час перкусії ребром кисті праворуч від Х–XI грудних хребців.
Рефлексогенні зони Захар’їна–Геда (больові точки): під кутом правої лопатки; на 4–5 см праворуч від її грудного хребця; біля вільних кінців XI і XII ребер праворуч; у ділянці плечового відростка лопатки праворуч.
Названі симптоми і наявність ознак хронічної інтоксикації – провідні клінічні симптоми, що дозволяють диференціювати запальні та дискінетичні розлади жовчовивідних шляхів.
У періоді неповної клінічної ремісії скарги звичайно відсутні, але зберігається помірна больова чутливість під час пальпації живота та ознаки хронічної інтоксикації. Останні повністю ліквідуються лише в період повної клінічної ремісії, коли скарги хворого і больові симптоми відсутні.
Критерії встановлення діагнозу хронічного холецистохолангіту
Дані клінічного огляду хворого.
В загальному аналізі крові – помірний лейкоцитоз із зсувом формули вліво, прискорення ШОЕ (під час загострення).
Дуоденальне зондування з наступним мікроскопічним, бактеріологічним і біохімічним дослідженнями жовчі: виявлення циліндричного епітелію жовчних шляхів у слизі, лейкоцитів (відносне діагностичне значення). кристалів холестерину, солей кальцію білірубінату, жовчних кислот і коричневих плівок (відкладання слизу і жовчі на стінках жовчного міхура), збільшення холестерину в жовчі і зменшення жовчних кислот), зниження рН міхурцевої жовчі до 4,0-5,0; бактеріологічне дослідження жовчі (звернути увагу на можливість контамінації). В останні роки популярність цього методу знизилась.
Холецистографія: послаблення контрастності тіні жовчного міхура, нечіткість його контурів, зміна форми міхура (гачкоподібна, з перегинами) і обмеження його зміщення (за наявності перивісцериту), порушення спорожнювання жовчного міхура під час серійного дослідження протягом 2,5–3 год. Зниження контрастності тіні та нечіткість контурів жовчного міхура пов'язані з порушенням концентраційної здатності слизової оболонки його внаслідок запального процесу і зниження здатності ретикулоендотеліальної системи печінки захоплювати із крові рентгеноконтрастні речовини. За плинності різко виражених змін можливий рентгенологічний феномен «відключеного» жовчного міхура, тобто повна відсутність тіні його на холецистограмах. Слід пам’ятати про променеве навантаження на дитину.
Ультразвукове дослідження: ущільнення і стовщення більш ніж на 2 мм стінок жовчного міхура; ущільнення і/або слоїстість стінок жовчного міхура; наявність сонографічного синдрому Мерфі; збільшення розмірів жовчного міхура більш ніж на 5 мм2 від верхньої межі норми для пацієнтів цього віку або значне зменшення (зморщений жовчний міхур); наявність тіні від стінок жовчного міхура; наявність додаткових ехосигналів навколо жовчного міхура, як прояв перифокального запалення та паравезикулярної ехонегативності; сладж-синдром. Ці критерії відповідають “Міжнародним критеріям запалення жовчного міхура”, Вена, 1998). Цей метод, з повним описом вказаних симптомів, є обов’язковим для встановлення діагнозу хронічного холецистохолангіту.
Термографічні методи дослідження: вогнища патологічної гіпертермії у правому підребер’ї різної величини і форми.
Біохімічні методи дослідження: ознаки холестатичного синдрому – збільшення концентрації холестерину, -ліпопротеідів, активності лужної фосфатази.
Можливі ускладнення:
гнійно-деструктивні зміни жовчного міхура (емпієма, перфорація, перитоніт, формування жовчних нориць);
перихолецистит, формування спаєк, які призводять до порушення функцій жовчного міхура;
втягнення в патологічний процес сусідніх органів (холангіт, гепатит, панкреатит, папілліт, гастрит, дуоденіт);
диспанкреатизм;
порушення функції печінки;
рефлекторний вплив за типом вісцеро-вісцеральних рефлексів на віддалені органи (рефлекторна стенокардія, гіпермоторна дискінезія товстої кишки);
жовчнокам’яна хвороба;
дерматити.
Лікування хронічного холецистохолангіту.
Режим та харчування.
При загостренні процесу доцільно обмежити рухову активність дитини, забезпечити додатковий денний сон. Збільшити час прогулянок на свіжому повітря. Їсти треба 4-6 разів на добу (додатково включити другий сніданок та вечірній прийом кефіру). У фазі різкого загострення на 1 день призначається тепла рідина (солодкий чай, розведені водою соки, відвар шипшини, лужні мінеральні води). На 1-2 дні можна призначити розвантажувальні сирно-кефірні, рисово-компотні або фруктові дні (яблука, кавун, виноград). Після купування загострення хронічного холециститу призначається дієта №5. Їжа має бути щадною: відварена або приготовлена на пару, подрібнена, тепла, без жирів тваринного походження. Слід тимчасово виключити розсоли, копчення, консерви, жирні сорти м'яса i риби, субпродукти, гриби, горох, сочевицю, квасолю, капусту, редиску, редьку, ріпу, шпинат, цибулю, часник, кислі сорти ягід та фруктів, прянощі, шоколад, натуральну каву i какао, пряні та гострі приправи. Не слід давати холодні страви, кислі овочі та фрукти, смажену або печену їжу. Хворим радять: білий хліб (підсушений), галетне печиво, овочеві та молочні супи; нежирні м'ясо, рибу та птицю у відвареному вигляді або приготовлені на парі; овочі в сирому, протертому або відвареному вигляді; крупи у відвареному, протертому вигляді, білковий омлет; некислі сорти ягід i фруктів у вареному, протертому вигляді, кисілi, желе; цукор, варення, мід; молоко у стравах i напоях, некислий сир у протертому i паровому виглядi, або у вигляді суфле; соуси молочні, овочевi; солодкi фруктово-ягiднi соки; масло вершкове, рослинну олію.
Дієтичне харчування доцільно доповнювати полiвiтамiнними препаратами, якi слiд призначати всередину протягом 6-8 тижнiв.
Медикаментозне лікування.
Купування больового синдрому. З цією метою (переважно при гіперкінетичному типі дискінезії) призначають 0,1% р-н атропіну або метацину, 0,2% р-н платифіліну п/ш, 0,1% розчин хлорозилу в/м. Використовують міотропні спазмолітики: 2% розчин папаверину, 2% розчин но-шпи, 0,25% розчин фенікаберану в/м. При значних болях можна використати ненаркотичні аналгетики: анальгін, баралгін, фентаніл в/м в комбінації з 0,25% розчином дроперідолу; трамадол внутрішньо; наркотичні аналгетики: 2% розчин промедолу. При наявності гіпотонічної дискінезії покращення спостерігається при призначенні холекінетиків: рослинне масло 1-2 ст. ложки 2-3 рази на добу перед їдою, ксиліт або сорбіт (5-15 г на ½ склянки теплої води), 20-25% розчин магнію сульфату (по 1 ст. ложці 2-3 рази на добу до їди), холецистокінін-октапептид (по 25-100 мкг інтраназально). Холекінетики протипоказані при калькульозному процесі. М’яку холекінетичну дію чинить препарат галстена. Стимулюючи екскрецію жовчних кислот та лецетину, галстена забезпечує більш стійкий колоїдний стан жовчі, запобігає каменеутворенню. Галстена має також спазмолітину та протизапальну дію, зменшуючи таким чином інтенсивність больового синдрому. Гал стену можна призначати і при калькульозному холециститі, оскільки препарат не провокує жовчну кольку.
Антибактеріальна терапія
Вибір антибактеріальної терапії визначається:
