
Руководство по челюстно-лицевой хирургии и хирургической стоматологии. Тимофеева А.А
.pdf
3, ОБЕЗБОЛИВАНИЕ В ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ И ХИРУРГИЧЕСКОЙ СТОМАТОЛОГИИ
Кетамин можно применять в сочетании с нейролептиками (дроперидол) и анальгетиками (промедол, дипидолор, фентанил). В этих случаях дозу кетамина уменьшают.
Препарат повышает артериальное давление на 20-30%. Кетамин не угнетает дыхание, не вызывает ларингоспазм, бронхоспазм, не угнетает рефлексов с верхних дыхательных путей. Тошноты и рвоты нет.
Для уменьшения саливации вводят атропин (метацин). Диазепам (седуксен) уменьшает стимуляцию сердечной деятельности. Применение кетамина может сопровождаться галлюцинациями, гипертонусом, что предупреждается или снимается дроперидолом и транквилизаторами (седуксен, мезепам, мепробамат и др.).
Кетамин нельзя смешивать с барбитуратами (выпадает осадок).
Противопоказан при нарушении мозгового кровообращения, при гипертензии, эклампсии, эпилепсии и заболеваниях, сопровождающихся судорожной готовностью.
Синонимы: Калипсол, Кеталар, Веталар, Кетанест.
Пропанидид
Пропанидид - средство для внутривенного наркоза сверхкороткого действия. Наркотический эффект наступает через 20-40 сек. и продолжается 3-5 мин. Наркоз происходит без стадии возбуждения. Через 2-3 мин. после хирургической стадии наркоза восстанавливается сознание, а через 20-30 минут действие препарата полностью проходит.
Вводят внутривенно (медленно). Средняя доза 5-10 мг/кг в виде 5% раствора (для взрослых). По 3-4 мг/кг ослабленным и пожилым лицам, а также детям в виде 2,5% раствора.
При использовании пропанидида может возникнуть гипервентиляция с последующим угнетением дыхания, тахикардия, тошнота, икота, судорожные подергивания, потливость и гиперемия по ходу вены.
Препарат противопоказан при шоке, заболеваниях печени и почек, при нарушении коронарного кровообращения, гипертензии, декомпенсации сердечной деятельности.
Синоним: Сомбревин.
Мидазолам
Мидазолам - оказывает выраженное снотворно - наркотическое действие. Применяется в анестезиологии для вводного и поддерживающего наркоза, для премедикации. Действие непродолжительно.
Для наркоза внутривенно вводят за 15 мин. из расчета 0,15-0,25 мг/кг вместе с анальгетиками. Для премедикации - за 20-30 мин. до наркоза внутримышечно вводят по 0,05-0,1 мг/кг. Можно сочетать с кетамином.
Противопоказан при миастении, недостаточности кровообращения, в первые три месяца беременности.
Синоним: Флормидал,Дормикум.
Диприван (пропофол)
Препарат диприван предназначен для проведения неингаляционного наркоза. Обладает кратковременным действием и вызывает быстрое наступление сна (примерно через 30 сек. после введения). Восстановление сознания происходит быстро.
Препарат обычно сочетают с дополнительным назначением анальгетиков и миорелаксантов. Для большинства взрослых пациентов в возрасте 55 лет средняя доза дипривана составляет 2,0-2,5 мг/кг. Лицам, находящимся в удовлетворительном состоянии диприван вводится со скоростью 40мг/10 сек. Для ослабленных лиц - 20мг/10 сек. Пожилым лицам доза препарата снижается. Для большинства детей в возрасте старше 8 лет для вводной анестезии достаточно 2,5мг/кг дипривана. Для детей младше 8 лет дозы препарата могут быть выше. В возрасте до 3- х лет, при повышенной чувствительности к препарату и в период беременности диприван вводить запрещено.
Этомидат
Этомидат - средство для кратковременного внутривенного наркоза. Снотворное действие (продолжительностью 4-5 минут) оказывает доза 0,2-0,3 мг/кг. Продление эффекта возможно путем повторного введения (не более 2-х раз).
Используется для вводного наркоза. Аналгетической активностью не обладает. Не влияет на сердечно-сосудистую систему.
102

3.2. Наркоз и средства для его проведения
Доза для взрослых не более 0,2-0,3 мг/кг, вводят внутривенно. Рекомендуют за 1-2 минуты до инъекции ввести анальгетик (1-2 мг фентанила или др.).
Синонимы: Гипномидат, Раденаркон.
3.3 ПОТЕНЦИРОВАННАЯ МЕСТНАЯ АНЕСТЕЗИЯ
Местные анестетики не влияют на эмоциональные и вегетативные компоненты боли, что вызывает у больного потерю аппетита, нарушение сна, страх, заметное беспокойство (крик, плач и т.п.), пугливость, раздражительность, а также влияет на сдвиги в различных органах и системах - усиливается глюкокортикоидная функция коркового вещества надпочечников, повышается артериальное давление и температура тела, изменяется гемодинамика и др.
Это обусловило применение премедикации, т.е. лекарственных средств, устраняющих ранее перечисленные изменения в организме больного и улучшающих проведение операции под местной анестезией. Потенцирование - это усиление фармакологического действия анестетика другими веществами, более значительное, чем суммирование раздельного воздействия этих препаратов.
Нейролептаналгезия (нейролептики + аналгезия) - метод обезболивания, основанный на сочетанном применении нейролептических средств и наркотических анальгетиков. Нейролептические средства - лекарственные вещества, оказывающие тормозящее влияние на функции центральной нервной системы, не нарушая при этом сознания, способные устранять бред, галлюцинации и некоторые другие симптомы психозов. К нейролептикам относятся следующие препараты: аминазин, этапиразин, галоперидол, дроперидол и др. К наркотическим анальгетикам - омнопон, кодеин, морфин, промедол, фентанил и др.
Атаралгезия (атарактикитранквилизаторы + анальгетики) - состояние угнетения сознания и болевой чувствительности, вызванное сочетанным действием аналгезирующих средств и транквилизаторов. Транквилизаторы в отличие от нейролептических средств не оказывают выраженного антипсихотического эффекта. К транквилизаторам относятся следующие препараты: элениум, реланиум (сибазон, седуксен), феназепам, мезепам (рудотель), мепробамат, триоксазин, грандаксин и др.
На основании сказанного ранее приведем некоторые схемы нейролептаналгезии и атаралгезии, которые нашли применение в челюстнолицевой хирургии в условиях стационара и поликлиники.
Премедикация по схемам А.А.Циганий
•Детям в возрасте от 1 года до 8-10 лет в палате вводят калипсол (в дозе 5мг/кг) и атропин (0,1 мг/кг или 0,1мл 1% раствора на 10 кг) и на каталке доставляют в операционную.
•Детям в возрасте от 7 до 15 лет премедикацию на ночь можно не назначать, т.к. они не осознают серьезности предстоящей операции. Утром за 30-60 минут до операции в/м вводят 0,1мл 0,1% раствора атропина. При наличии психического возбуждения или боли (при недостаточной местной анестезии) в операционной в/м дополнительно вводят кетамин из расчета 5мг/кг.
•Больным в возрасте от 15 лет и старше накануне операции вечером и в 6.00 утра назначают следующие препараты: фенобарбитал (0,15мг/кг), диазепам (седуксен) - 0,15мг/кг, пипольфен - 0,5мг/кг. За 60 минут до операции в/м вводят 1% раствор атропина (0,1мг/кг), седуксен (сибазон) - 0,2мг/кг, 1% раствор димедрола (0,4мл на 10 кг), фентанил (0,02мг/кг) или 1% раствор морфина (0,2мг/кг).
•Больным старше 15 лет с пороками и заболеваниями сердца и с повышенным коро- нарным риском назначают:
накануне вечером (в 22.00) и утром (6.00) снотворные (фенобарбитал - 0,5-
1 мг/кг или ноксирон - 1,5мг), нейролептики (пипольфен - 0,5мг/кг), транквилизаторы (седуксен - 0,05-0,15мг/кг), наркотические анальгетики ( 1 % раствор морфина - 0,1 мг/кг или 2% раствор промедола - 0,2мг/кг или 0,005% раствор фентани-
ла - 0,01 мг/кг).
-утром за 60 минут до операции в/м вводят 1% раствор атропина (0,1 мг/кг), седуксен или реланиум (0,2мг/кг), 1% раствор морфина (0,2мг/кг) или 2% раствор промедола (0,4мг/кг) или 0,005% раствор фентанила (0,02мг/кг)
-при наличии артериальной гипертензии больным дополнительно в/м назначают слабые гипотензивные средства (папаверин, дибазол).
103

3. ОБЕЗБОЛИВАНИЕ В ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ И ХИРУРГИЧЕСКОЙ СТОМАТОЛОГИИ
Премедикация по схеме И.А. Шугайлова За 1ч до операции внутримышечно вводятся: седуксен из расчета 0,2мг на 1 кг массы
больного, дроперидол из расчета 0,1мг/кг в сочетании с 0,5-1,0 мл 0,1% раствора атропина. В результате достигается успокоение больных, общее расслабление, состояние легко прерываемого сна в течение всей операции.
Эта премедикация оказывает нормализующее действие на все компоненты болевого реагирования, что позволяет провести операцию под местным обезболиванием в условиях стационара.
3.4. ИНФИЛЬТРАЦИОННОЕ ОБЕЗБОЛИВАНИЕ
Принято различать прямую и непрямую инфильтрационную анестезию. При прямом инфильтрационном обезболивании анестезия наступает непосредственно в тканях, куда было инъецировано обезболивающее вещество. При непрямом - в результате диффузии анестетика в окружающие ткани вокруг операционного поля.
Различают внеротовой и внутриротовоп способы проведения инфильтрационнои анестезии, которая является основным методом местного обезболивания мягких тканей. Проводя анестезию врач находится справа от больного. Пальцами свободной руки, шпателем или зеркалом врач отводит губу и обнажает переходную складку слизистой оболочки альвеолярного отростка челюсти. Направляет иглу под углом 45° к переходной складке (срез иглы обращен к кости) и вводит ее до надкостницы или под нее. Слизистая оболочка переходной складки имеет подслизистый слой, поэтому введение анестетика не сопровождается выраженной болью, что наблюдается при его введении под слизистую оболочку альвеолярного отростка, где подслизистый слой отсутствует.
Компактная пластинка альвеолярного отростка верхней челюсти тонкая, не плотная, так как имеет большое количество мелких отверстий, через которые проходят нервы, кровеносные и лимфатические сосуды. Все это создает благоприятные условия для диффузии анестетика в губчатое вещество кости и этим значительно повышает эффект инфильтрационного обезболивания на верхней челюсти. Компактная пластинка альвеолярного отростка нижней челюсти несколько плотнее и толще, чем на верхней. Количество же отверстий на ней намного меньше и находятся они чаще в области резцов и клыков, реже премоляров. Поэтому инфильтрационная анестезия на нижней челюсти менее эффективная и используется значительно реже.
Обезболивающие вещества для местной анестезии можно вводить поднадкостнично. Для ее проведения используют короткую (до 30 мм) и тонкую иглу. Вкол последней осуществляется в месте перехода неподвижной слизистой оболочки десны в подвижную. Срез иглы обращен к кости. Под слизистую оболочку вводят до 0,5 мл анестетика, а через некоторое время (20-30 сек) прокалывают надкостницу, продвигая иглу под углом 45° по направлению к верхушке корня зуба. Для введения под надкостницу обезболивающего раствора требуется нажимать на поршень шприца намного сильнее, чем при обычной анестезии. Вводят медленно до 2 мл анестетика. Показанием для проведения поднадкостничной анестезии являются вмешательства на пульпе зуба.
Раствор анестетика можно вводить непосредственно в губчатую кость альвеолярного отростка между корнями зубов (О.Ф. Конобевцев и др., 1979; П.М. Егоров, 1985 и др.). Для этого под аппликационной или инфильтрационнои анестезией трепаном или тонким шаровидным бором прокалывают мягкие ткани у основания межзубного сосочка до губчатого вещества кости. По сформированному каналу вводят иглу соответствующего диаметра в спонгиозное вещество кости и медленно впрыскивают до 1,5 мл 2% обезболивающего раствора. Анестетик не должен изливаться из канала в кости, чтобы происходила его диффузия в костномозговое пространство и тогда обезболивающий эффект будет достигнут. Внутрикостная анестезия не получила широкого распространения из-за трудоемкости методики.
Инфильтрационное обезболивание получило наибольшее распространение в клинике для анестезии мягких тканей лица и шеи. Послойное введение анестетика начинают с кожи, создавая "лимонную корочку", повторные вколы иглы проводят через инфильтрированные анестетиком участки кожи. Дальнейшую послойную инфильтрацию мягких тканей проводят по естественным межфасциальным пространствам.
Достоинства инфильтрационнои анестезии следующие:
•1) обезболивающий эффект наступает быстрее, чем при проводниковой;
•2) используются низкие концентрации анестетиков, что дает возможность использовать большее количество препарата (более безопасно для больного);
•3) возможность проведения операции в течение нескольких часов (после повторного введения обезболивающих растворов);
104
3.4Инфильтрационное обезболивание
4)обезболивающий эффект наблюдается не только в зоне иннервации одного нерва (тройничного), но и чувствительных волокон соседних нервов;
5)при операциях на мягких тканях обезболивающий раствор частично удаляется в процессе послойного рассечения тканей, т.е. удаляется из организма.
3.5 ПРОВОДНИКОВОЕ ОБЕЗБОЛИВАНИЕ
Для проведения периферической проводниковой анестезии используют следующие анатомические образования на челюстях:
1)подглазничное отверстие (подглазничная анестезия);
2)верхние задние альвеолярные отверстия(туберальная анестезия);
3)большое нёбное отверстие (нёбная анестезия);
4)резцовое отверстие (резцовая анестезия);
5)нижнечелюстное отверстие (мандибулярная анестезия);
6)подбородочное отверстие (ментальная анестезия).
Для проведения центрального проводникового обезболивания используются:
1)крылонёбная ямка (анестезия ствола верхнечелюстного нерва);
2)овальное отверстие, находящееся в подвисочной ямке (анестезия ствола нижнечелюстного нерва).
3.5.1Периферическоепроводниковоеобезболивание
®Инфраорбитальная анестезия
При проведении этой анестезии блокируются периферические ветви подглазничного нерва в одноименном канале тела верхней челюсти. Передние и средние верхние альвеолярные нервы образуют большую часть верхнего зубного сплетения, от которого отходят веточки к зубам, десне, надкостнице и кости. Периферическая часть подглазничного нерва, выступающая из подглазничного отверстия, на передней поверхности верхней челюсти разветвляется в виде "малой гусиной лапки" и иннервирует нижнее веко, крыло и боковую поверхность спинки носа, верхнюю губу, слизистую оболочки альвеолярного отростка и часть щеки.
Целевым пунктом при проведении инфраорбитальной анестезии является подглазничное отверстие, которое находится по середине нижнеглазничного края и отступя от верхней его границы на 4-8 мм или расстояние от альвеолярного края до подглазничного отверстия приблизительно равно 3,5 см (по данным С.Н. Вайсблата, 1962). Местонахождение данного отверстия определяется по линии, проведенной через второй премоляр и подбородочное отверстие, или по линии, проведенной через зрачок глаза, смотрящего строго вперед. У детей эти расстояния изменяются, так как размеры верхней челюсти меньше, чем у взрослого. Направление канала -
вверх, кзади и кнаружи.
Инфраорбитальная анестезия проводится как внеротовым, так и внутриротовым способом. Внеротовой метод. При проведении анестезии с правой стороны указательный палец
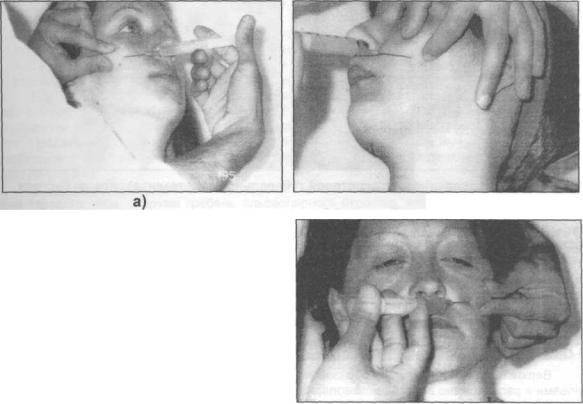
укладываем на наружный участок нижнеглазничного края, чтобы кончик этого пальца доходил до середины этого края. Большой палец находится на щеке в таком положении, чтобы он натягивал мягкие ткани и фиксировал место укола, которое расположено медиальнее и ниже проекции подглазничного отверстия (рис. 3.5.1-а).
Анестезия проводится внутриканально. Чтобы войти иглой в канал шприц нужно направлять вверх, кзади и кнаружи. Иглу погружают до кости, в области подглазничного отверстия выпускают до 0,5 мл анестетика, находят вход в канал и продвигают иглу в канале медленно на глубину до 1 см, вводят еще до 1 мл анестетика. Продвигая иглу в канале нужно предвпускать анестетик по ходу инъекционной иглы. Наш многолетний опыт свидетельствует о том, что создание депо анестетика у подглазничного отверстия обеспечивает достаточное обезболивание резцов, клыков и премоляров.
При проведении обезболивания с левой стороны, указательный палец кладем на медиальную половину нижнеглазничного края. Большой палец - на боковую поверхность крыла носа. Указательный палец указывает на место расположения отверстия, а большой - место укола. Продвижение иглы аналогично ранее описанному способу (рис. 3.5.1-6).
Внутриротовой метод. Средний палец левой руки находится на коже лица в проекции подглазничного отверстия, указательным и большим пальцами этой руки оттягивается верхняя губа вверх и несколько вперед. Вкол иглы осуществляется в переходную складку на уровне между корнями верхнего центрального и бокового резцов. Иглу продвигают вверх, кзади и кнаружи по направлению к подглазничному каналу, предвпуская по ходу иглы раствор анестетика (рис. 3.5.2-а, б).
105

3. ОБЕЗБОЛИВАНИЕ В ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ И ХИРУРГИЧЕСКОЙ СТОМАТОЛОГИИ
При помощи этого метода анестезии попасть в подглазничный канал не представляется возможным и обезболивание наступает в результате диффузии анестетика. Поэтому место вкола иглы при внутриротовом методе может несколько изменяться, т.е. находиться на уровне клыка или премоляров.
Рис. 3.5.1. Проведение внеротовой инфраорбитальной анестезии: а) справа; б) слева.
Рис. 3.5.2. Проведение внутриротовой инфраорбитальной анестезии: а) справа; б) слева.
Зона обезболивания - это верхние резцы, клыки и премоляры, альвеолярный отросток и слизистая оболочка его с вестибулярной стороны в области данных зубов, передняя поверхность верхнечелюстной кости и мягкие ткани подглазничной области (включая нижнее веко, боковую поверхность и крыло носа). Необходимо отметить, что обезболивание в зоне первого верхнего резца и второго малого коренного зуба недостаточно эффективно при проведении инфраорбитальной анестезии, в связи с наличием анастомозов с противоположной стороны и с задними верхними альвеолярными нервами.
Осложнения. Возможно ранение иглой сосудов, находящихся по ходу продвижения иглы. Это может повлечь образование гематомы. Наполнение последней происходит до уравновешивания давления в сосуде и окружающих мягких тканях. Размеры гематомы зависят от диаметра и типа поврежденного сосуда (артерия или вена), эластичности и структуры тканей, где произошло кровоизлияние (межмышечные, подкожные и другие клетчаточные пространства), от состояния свертывающей системы крови и уровня артериального давления.
При травме иглой ствола нерва развивается посттравматический неврит. Если конец иглы через подглазничный канал попадает в глазницу, то возникает диплопия (двоение), а при грубом продвижении иглы может быть повреждено глазное яблоко.
Попадание анестетика в глазницу через нижнеглазничный край вызывает отечность нижнего века. При попадании обезболивающего раствора в глазницу возникает анестезия мышечных нервов глаза и развивается диплопия (см. ранее). Может появляться ишемия ограниченного участка кожи.
<8> Туберальная анестезия
На задней поверхности верхнечелюстной кости, в области бугра верхней челюсти, имеются несколько отверстий, через которые выходят задние верхние альвеолярные нервы, принимающие участие в образовании верхнего зубного сплетения. Эти ветви иннервируют альвео-
106
3.5. Проводниковое обезболивание
лярный отросток и находящиеся в нем моляры, наружную слизистую оболочку этого отростка и верхнечелюстной пазухи.
Чтобы определить место выхода задних верхних альвеолярных ветвей необходимо знать, что оно находится на расстоянии 0,5 см от щечной стенки лунки верхнего зуба мудрости или на 1,5-2,0 см позади скуло-альвеолярного гребня (М.Ф. Даценко и М.В. Фетисов).
Внеротовой метод. При проведении анестезии справа необходимо голову больного повернуть влево, а при обезболивании с левой стороны - вправо. Шприц всегда держат в правой руке, а операционное поле ощупывают левой рукой. Место укола обрабатывается общепринятыми методами.
б)
в)
Рис. 3.5.3. Проведение внеротовой туберальнойанестезии:
а)справа; б) слева (вид сбоку);
в) слева (вид прямо).
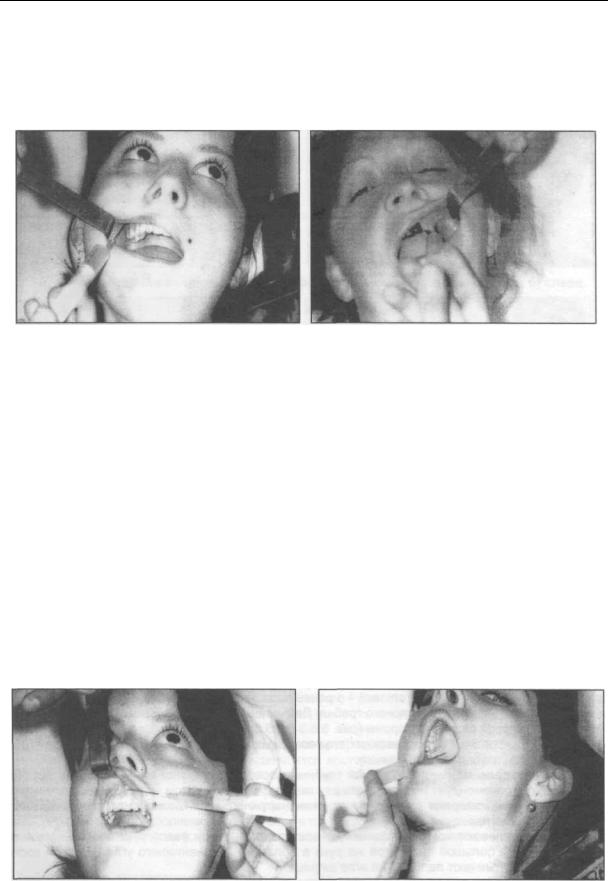
Справа указательный палец левой руки прощупывает переднюю поверхность скулоальвеолярного гребня, а большой находится в области угла, который образован нижним краем скуловой кости и задней поверхностью скуло-альвеолярного гребня. Этими же пальцами растягивают кожу и прижимают мягкие ткани к верхней челюсти, позади гребня. Вкол иглы проводим с задней поверхности скуло-альвеолярного гребня и продвигаем иглу до кости, выпускаем немного анестетика и направляем иглу вдоль поверхности верхней челюсти вверх, вовнутрь и назад на глубину 2-2,5 см, выпускаем анестетик (рис. 3.5.3-а).
С левой стороны большой палец левой руки укладываем на переднюю поверхность скулоальвеолярного гребня, а указательный - в ранее названный "угол". Вкол иглы проводим с задней поверхности скуло-альвеолярного гребня. Дальнейшее выполнение анестезии ничем не отличается от таковой с правой стороны (рис. 3.5.3-6 и 3.5.3-в).
При блокировании задних верхних альвеолярных нервов по способу П.М. Егорова (1985) врач располагается справа от больного.
Для определения индивидуальной глубины расположения этих нервов у бугра верхней челюсти автор рекомендует использовать два метода:
1) линейкой измеряют расстояние от нижненаружного угла глазницы до передненижнего угла скуловой кости;
2) устанавливают ногтевую фалангу указательного пальца левой руки в нижненаружном углу глазницы, а большой палец той же руки в области передненижнего угла скуловой кости, это расстояние отмечают пальцем на игле шприца.
Вкол иглы делают под передненижний угол скуловой кости и продвигают ее под скуловую кость по прямой линии под углом 90° к франфуртской горизонтали и 45° к срединной сагиттальной плоскости (т.е. вверх, вовнутрь и назад). Игла продвигается через кожу, жировой комок Биша к бугру верхней челюсти. Через 5-10 минут после введения анестетика наступает обезболивание зоны иннервации верхних альвеолярных нервов.
107
3. ОБЕЗБОЛИВАНИЕ В ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ И ХИРУРГИЧЕСКОЙ СТОМАТОЛОГИИ
Внутриротовой метод. Рот больного полуоткрыт. Щеку оттягивают шпателем, тупым крючком или стоматологическим зеркалом. Вкол иглы делают несколько ниже переходной складки (место перехода слизистой оболочки альвеолярного отростка в слизистую щеки) над вторым моляром или позади скуло-альвеолярного гребня, если данный моляр отсутствует. Продвигаем иглу до кости и направляем по поверхности верхней челюсти вверх, назад и во внутрь, не отрываясь от кости. Если по ходу иглы встречаются препятствия, то преодолевают их путем легкого поворота иглы (рис. 3.5.4-а,б).
Рис. 3.5.4. Проведение внутриротовой туберальной анестезии: а) справа; б) слева.
Продвигаем иглу на глубину до 2,5 см от места укола, выпускаем анестетик. Для того, чтобы избежать повреждения сосудов необходимо по ходу иглы предвпускать обезболивающий раствор, что позволяет гидравлическим путем сместить сосуды.
Зона обезболивания - распространяется на верхние моляры и соответствующий участок слизистой оболочки альвеолярного отростка со стороны преддверия полости рта.
Осложнения. Ранение сосудов (образование гематомы) при проведении туберальной анестезии внутриротовым способом является нередким осложнением. Анемизация (побледнение) кожи лица возникает при использовании сосудосуживающих средств.
® Обезболивание верхнего зубного сплетения (плексуальная анестезия)
Верхнее зубное сплетение образовано передними, средними и задними луночковыми нервами и расположено в толще альвеолярного отростка над верхушками корней зубов.
Вкол иглы делают в подвижную часть слизистой оболочки переходной складки до кости над проекцией верхушки бокового резца или клыка, первого или второго премоляра, реже моляров (рис. 3.5.5). Можно делать вкол иглой и в участок слизистой оболочки по переходной складке.
При обезболивании верхнего зубного сплетения анестетик необходимо выпускать из шприца медленно под минимальным давлением. Это предохраняет от разрыва подлежащих тканей, который сопровождается постинъекционными болями.
Проводить плексуальную анестезию для удаления резцов предложили В.И. Лукьяненко и соавт., клыка - Fischer, первого премоляра - В.Ф. Войно-Ясенецкий, второго премоляра - Feige.
Рис. 3.5.5. Проведение плексуальной |
Рис. 3.5.6. Проведение палатинальной |
анестезии для удаления резцов. |
анестезиисправа. |
108
3.5.Проводниковое обезболивание
®Палатинальная анестезия
Большой нёбный нерв, являющийся ветвью крылонёбного ганглия выходит через большое нёбное отверстие, где от него отходят конечные ветви к слизистой оболочке твердого и мягкого нёба, альвеолярного отростка с нёбной стороны. Местонахождение большого нёбного отверстия можно определить несколькими путями:
•1. С.Н. Вайсблат предлагал для определения места нахождения этого отверстия использовать то, что оно располагается медиальнее середины лунки крайнего, в данное время, верхнего моляра.
•2. Большое нёбное отверстие находится на расстоянии около 5 мм кпереди от заднего края твердого нёба.
•3. При отсутствии ранее указанных зубов можно использовать в качестве ориентировочного пункта границу между твердым (цветбледный) и мягким нёбом (темно-красного цвета).
•4. Смазывают область слизистой оболочки над нёбным отверстием 3% спиртовым раствором йода. Местонахождение устья канала окрашивается в темно-коричневый цвет.
При выполнении палатинальной анестезии больной сидит в кресле с приподнятой головой, которая фиксирована на подголовнике. Рот больного широко открыт. Определяют место нахождения большого нёбного отверстия и на расстоянии до 10 мм кпереди от него делают укол. Продвигают иглу спереди назад и снизу вверх до кости. Вводить иглу в костный канал нет необходимости, т.к. введение анестетика вблизи нёбного отверстия дает обезболивающий эффект (рис. 3.5.6).
Зона обезболивания ограничена спереди линией, которая соединяет клыки, сзади задний край твердого нёба, снаружи гребень альвеолярного отростка, изнутри - срединный нёбный шов. Отмечается обезболивание мягкого нёба.
Осложнения. Повреждение сосудов, которое приводит к кровотечению из места укола (остановить его можно путем прижатия марлевого тампона или инфильтрацией анестетиком кровоточащего места) или образованию гематомы.
Может наблюдаться парез мягкого нёба. Для ликвидации неприятных ощущений и предупреждения рвоты больному предлагают несколько глубоких вдохов свежего воздуха или дают выпить немного воды.
Побледнение (ишемия) участка слизистой оболочки встречается при добавлении сосудосуживающих средств или сдавлении нёбных сосудов анестезирующим раствором. При ошибочном введении других жидкостей (спирт, гипертонический раствор и др.) в месте инъекции может возникнуть некроз мягких тканей.
® Резцовая анестезия
Носонёбный нерв, являющийся ветвью крылонёбного узла (ганглия) выходит через резцовое отверстие и иннервирует слизистую оболочку переднего отдела твердого нёба в пределах фронтальных зубов. Местонахождение резцового отверстия:
•1. По данным С.Н. Вайсблата (1961) расстояние резцового отверстия от места соприкосновения верхних центральных резцов у взрослых и детей равно около 10 мм, а от альвеолярного края между верхними центральными резцами - 8 мм (у взрослых) и 5 мм (у детей).
•2. На месте пересечения линий, одна из которых является линией срединного нёбного шва,
адругая - линия, соединяющая дистальные края обоих верхних клыков.
•3. Над небольшим возвышением слизистой оболочки, которое называется резцовым сосоч-
ком - бугорок на слизистой оболочке нёба, расположенный позади медиальных резцов, соответственно отверстию резцового канала.
Блокировать носонёбный нерв можно как внеротовым, так и внутриротовым способом. При внеротовом способе носонёбный нерв блокируют со стороны преддверия полости
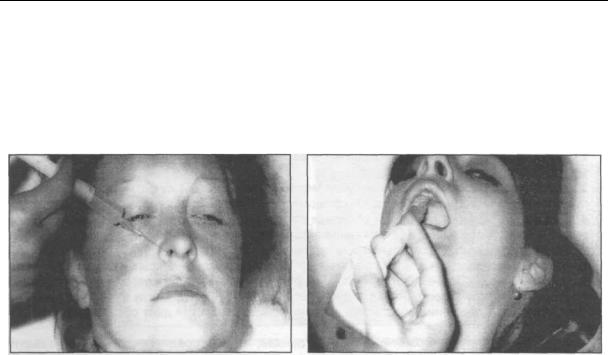
носа перед вступлением нерва в резцовый канал (рис. 3.5.7). Марлевые тампоны, смоченные анестетиками для аппликационной анестезии вводят в нижний носовой ход с каждой стороны. Вкол иглы проводят в носонёбное углубление (воронкообразная втянутость) на 2 см от основания кожной перегородки носа или 1 см от нижнего края грушевидного отверстия с каждой стороны, вводя до 1 мл анестетика (Hoffer, 1922).
При внутриротовом способе иглу вкалывают у основания резцового сосочка и выпускают не более 0,5 мл анестетика. При продвижении иглы в резцовый канал на глубину до 1 см наступает анестезия не только слизистой оболочки нёба в области фронтальных зубов, но и в некоторой степени и самих зубов (рис. 3.5.8).
Зона обезболивания включает слизистую оболочку твердого нёба в пределах резцов и клыков с обеих сторон.
109
3. ОБЕЗБОЛИВАНИЕ В ЧЕЛЮСТНО-ЛИЦЕВОЙ ХИРУРГИИ И ХИРУРГИЧЕСКОЙ СТОМАТОЛОГИИ
Осложнения наблюдаются в виде кровотечений из места укола, ишемии участка слизистой оболочки или кожи лица, некроз мягких тканей (при ошибочном введении вместо анестетика других растворов - спирта, гипертонического раствора и др.), вхождение иглы в носовую полость (для повторной инъекции необходимо заменить инфицированную иглу на стерильную). Резцовый канал (синоним: носонёбный канал, стенонов канал) - непарный костный канал, начинающийся резцовым отверстием и открывающийся на нижней поверхности твердого нёба, ведущий в полость носа; место прохождения носонёбного нерва. Профилактикой последнего осложнения является то, что при проведении резцовой анестезии нельзя углубляться в резцовый канал глубже, чем на 8-10 мм.
Рис. 3.5.7. Проведение внеротовой |
Рис. 3.5.8. Проведение внутриротовой |
резцовой анестезии. |
резцовой анестезии. |
® Мандибулярная анестезия
Для правильного выполнения мандибулярной анестезии необходимо точно знать топо- графо-анатомические особенности внутренней поверхности ветви нижней челюсти и ее переднего края.
По данным С.Н. Вайсблата (1962), расстояние нижнечелюстного отверстия от переднего края ветви равно 15 мм, от заднего края - 13 мм, от полулунной вырезки нижней челюсти - 22 мм, от нижнего края - 27 мм. У взрослых это отверстие находится на уровне жевательной поверхности нижних моляров, у детей - несколько ниже жевательной поверхности нижних моляров. У пожилых людей - на 1 см выше альвеолярного края. Положение нижнечелюстного отверстия не всегда постоянно. Спереди и снизу данное отверстие прикрыто костным выступом - язычком, степень развития последнего неодинакова. Исходя из сказанного обезболивающий раствор необходимо выпускать выше нижнечелюстного отверстия на 0,75-1,0 см.
М.Ф. Даценко и Н.В. Фетисов (1959) проекцию нижнечелюстного отверстия на кожу находят на середине линии, которая соединяет козелок уха и передний край прикрепления жевательной мышцы к краю нижней челюсти.
Важным ориентиром при проведении анестезии является позадимолярная ямка, которая ограничена снаружи наружной косой линией, переходящей в венечный отросток. Изнутри эта ямка ограничивается внутренней косой линией (челюстно-подъязычная линия) - височным гребнем. Последний в нижней своей части делится на две ножки и образует ретромолярный треугольник.
Внутриротовые методы:
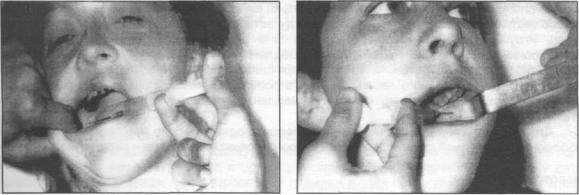
Пальцевой способ - при широко открытом рте ощупываем позадимолярную ямку указательным пальцем левой руки (с левой стороны). Шприц находится в правой руке и расположен на уровне моляров соответствующей стороны, игла направлена к внутренней поверхности ветви нижней челюсти. Вкол иглы проводят в слизистую оболочку на 1 см выше жевательной поверхности нижних моляров у взрослых, на уровне жевательной поверхности нижних моляров у детей или на 1 см выше альвеолярного края за последним в ряду зубом у пожилых людей. Проколов мягкие ткани и продвинув иглу на 3-4 мм постепенно переводим шприц в противоположную сторону (до нижних премоляров или до угла рта при их отсутствии), попадаем на внутреннюю поверхность ветви и конец иглы осторожно скользит по кости в медиальном направлении на глубину 1,5-2,0 см (рис. 3.5.9).
110
3.5. Проводниковое обезболивание
Наклон внутренней поверхности ветви нижней челюсти к сагиттальной плоскости вариабелен и поэтому, чтобы сохранить соприкосновение иглы с поверхностью кости, необходимо несколько изменять положение шприца при продвижении иглы (без усилия !).
При этом способе обезболивания "выключаем" чувствительность нижнелуночкового и язычкового нервов одновременно.
Рис. 3.5.9. Внутриротовой пальцевой |
Рис. 3.5.10. Внутриротовой аподактильный |
способ мандибулярной анестезии справа. |
(беспальцевой) способ мандибулярной |
|
анестезии слева(поМ.М. Вейсбрему). |
Аподактильный(беспальцевой)способ.
• Способ А.Е. Верлоцкого (1938).
Для определения места укола используют видимую на глаз, при максимально открытом рте, складку слизистой, которая образуется в результате натягивания крыловиднонижнечелюстной связки, которая идет вертикально в ретромолярном отделе. В эту складку, на середине расстояния между верхними и нижними зубами мудрости, вкалывают иглу латерально от plica pterygomandibularis. Направление иглы - с противоположного угла рта (премоляров).
• Способ М.М. Вейсбрема - торусальная анестезия (1941).
Способ, при котором иглу направляют к нижнечелюстному возвышению и там выпускают обезболивающий раствор.
Нижнечелюстное возвышение (torus mandibulae) находится на внутренней поверхности ветви нижней челюсти, несколько выше и впереди от костного язычка челюсти и образуется схождением двух костных тяжей (идущих от венечного и мыщелкового отростков). Нижнечелюстное возвышение имеет три ската - к основанию венечного отростка, к нижнечелюстному отверстию и к вырезке нижней челюсти. Это пространство заполнено рыхлой клетчаткой, в которой проходят нижнечелюстной, язычный и щечный нервы.
Больной широко открывает рот. Определяем крыловидно-нижнечелюстную складку (покрывающая крыловидно-нижнечелюстную связку, которая идет от крючка крыловидного отростка клиновидной кости к язычку нижней челюсти). Между натянутой складкой и слизистой оболочкой щеки образуется борозда. Шприц помещают в противоположном углу рта, укол делают в верхнюю часть борозды, на 0,5 см ниже жевательной поверхности верхних моляров (при их отсутствии - на 1,5 см ниже альвеолярного гребня верхней челюсти). Иглу продвигают до кости, где попадают к нижнечелюстному возвышению и выпускают обезболивающий раствор (рис. 3.5.10).
• Способ Б.Ф. Кадочникова (1956).
Рекомендуется при затрудненном открывании рта. Длинной иглой прокалывают слизистую оболочку над вершиной большого позадимолярного треугольника и продвигают не перпендикулярно к поверхности торуса (как по методу М.М. Вейсбрема), а проводится по касательной на глубину 3-3,5 см, где выпускают половину раствора, а остальная часть анестетика - при выдвижении иглы.
• Мандибулярная анестезия по Гау-Гейту.
Гау-Гейт в 1973 г. предложил при проведении обезболивания нижнеальвеолярного нерва вводить анестетик не к зоне расположения язычка ветви нижней челюсти, как это принято при обычной мандибулярной анестезии, а в область мыщелкового отростка нижней челюсти. При этом всегда блокируются все 3 ветви нижнечелюстного нерва. Модификация Гау-Гейта заключается во введении инъекционной иглы в срединную зону медиальной височной связки через жировой тяж с минимальным количеством сосудов. Зона введения анестетика расположена в
111
