
4 курс / Сертификат медсестры / Бисярина_В_П_Детские_болезни_с_уходом_за_детьми_и_анатомо_физиологическими
.pdf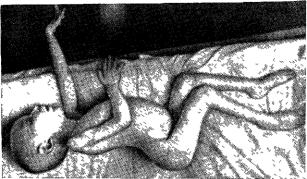
ателектатическая пневмония, активное сосание появляется не раньше 4—5-го дня жизни, отмечается значительная убыль массы тела, в различных сочетаниях могут быть тремор, клонические судороги, зевота, нистагм, расстройства сна, пронзительные вскрикивания.
Течение энцефалопатии средней тяжести более продолжительное, она может давать различного рода осложнения, последствия и прогноз при ней является серьезным.
Тяжелая форма поражения мозга (энцефалопатия III степени) характеризуется синдромами прекоматозного и коматозного состояния новорожденного. Крик слабый или отсутствует. Реакция на болевые раздражители резко снижена или не вызывается. Отмечается мышечная гипотония или атония. Сухожильные и врожденные рефлексы, включая сосательный и глотательный, угнетены или отсутствуют в течение 10—15 дней. Возможны вертикальный нистагм, плавающие движения глазных яблок, мидриаз или анизокрия. В наиболее тяжелых случаях зрачки сужены. Реакция на свет вялая или отсутствует, корнеальные рефлексы резко снижены. Дыхание аритмичное, с частым апноэ, повторным появлением цианоза. Отмечается брадиаритмия. Наблюдаются повторные судороги. Возникают парезы черепных нервов, двигательные нарушения.
При энцефалопатии III степени часто наблюдаются различного рода осложнения. Прогноз при этом необходимо делать с большой осторожностью, однако надо иметь в виду, что все болезненные симптомы могут постепенно ликвидироваться.
При энцефалопатии довольно часто наблюдаются разнообразные осложнения, которые нередко носят органический характер и остаются на всю жизнь. Из осложнений наиболее часто встречаются церебральные параличи (рис.25) или парезы,
Рис, 25, Центральный паралич с атетозом,
147
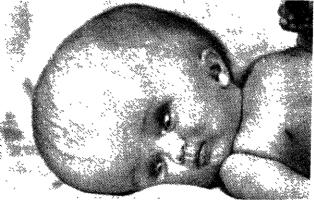
Рис. 26. Водянка головы. Симптом «заходящего солнца», гидроцефалия (рис. 26), эпилепсия, задержка темпа психофизического и речевого развития (олигофрения) и др.
Взависимости от тяжести перенесенной энцефалопатии, наличия или отсутствия осложнений и последствий профилактические прививки таким детям обычно делают на 2-м году жизни, а иногда и позже. Учитывая склонность детей с энце-фалопатией к развитию нейротоксического синдрома, необходимо до и после проведения прививки на протяжении 2—Здней назначать им десенсибилизирующие, седативные, жаропонижающие средства.
Лечение. При поражении центральной нервной системы лечение должно быть ранним, комплексным, последовательным, и это по существу определяет ближайший и отдаленный прогноз заболевания.
Лечение новорожденных с повреждением центральной нервной системы делится на два периода: лечение острого состояния и восстановительный период.
Востром периоде при подозрении на внутричерепное кровоизлияние наряду с покоем и холодом на голову назначают следующие гемостатические средства: викасол по 0,002 г 2 раза в день внутрь или 1 % раствор по 0,2—0,3 мл 2 раза в день внутримышечно в течение 3—4 дней; рутин по 0,005 г 2—3 раза в день внутрь; 10 % раствор хлорида кальция или глюконата кальция по 1 чайной ложке 3 раза в день внутрь; 5 % раствор аскорбиновой кислоты по 1 мл внутримышечно или внутри-венно с 15—20 мл 10—20 % раствора глюкозы. С целью дегидратационной терапии применяют фуросемид по 1—3 мг/кг в сутки в 2—3 приема внутрь или по 1 мг/кг в сутки внутримышечного или внутривенно с одновременным назначением панангина по '/4 таблетки 2 раза вдень и 5 % раство148
pa ацетата калия по 5,0 мл 2 раза в день внутрь; 25 % раствор сульфата магния по 0,2—0,3 мл/кг внутримышечно; в тяжелых случаях—маннит капельно внутривенно по 0,5—1,0 г/кг в сутки в изотоническом растворе хлорида натрия или 5 % растворе глюкозы; гипертонический раствор плазмы по 5—10 мл/кг внутривенно капельно. Не рекомендуется в родильном доме назначать диакарб
(усиливает ацидоз) и мочевину (усиливает геморрагические явления).
Вкачестве дезинтоксикационных средств применяют гемо-дез (неокомпенсан) по 10—15 мл/кг в сутки, 10 % реополи-глюкин по 10 мл/кг, раствор Рингера, 10 % раствор глюкозы. Все эти средства вводят капельно внутривенно, при этом общее количество вводимой жидкости не должно превышать 90—140 мл. Применяют панангин и ацетат калия. Назначают 4 % раствор гидрокарбоната натрия по 5 мл внутрь пополам с 5 % раствором глюкозы 3 раза в день или внутривенно (струйно, капельно).
Кокарбоксилазу вводят внутривенно струйно или капельно из расчета 8—10 мг/кг. Назначают гидрокортизон по 5— 10 мг/кг внутримышечно или внутривенно. При дыхательных расстройствах применяют 1,5 % раствор этимизола внутримышечно по 0,3—0,5 мл 2—3 раза в день.
Втяжелых случаях при значительном отеке мозга с синдромом коматозного состояния проводят краниоцеребральную гипотермию в течение Г/2—2 ч. Перед проведением гипотермии вводят 50—100 мг/кг ГОМК (раствор оксибурата натрия) внутривенно в 30—50 мл 5 % раствора глюкозы или дропери-дол по 0,5 мг/кг.
Наряду с этим проводят симптоматическую терапию. При выраженной брадикардии, аритмии, остановке сердца производят наружный его массаж. При отсутствии эффекта рекомендуется введение в сердце 0,2 мл адреналина в разведении 1:10000. Применяют 0,06% коргликон в дозе 0,1 мл внутривенно, его можно назначать одновременно с глюкозой и кокар-боксилазой, которые вводят каплями. При гипертермии показано введение 1 % раствора амидопирина по 0,5 мл/кг или 50 % его раствора по 0,1 мл внутримышечно; внутривенное введение 20% раствора глюкозы, охлажденного до 4° С; следует обнажить ребенка, положить холод на голову и на крупные сосуды. При этом необходимо следить, чтобы температура тела не снижалась более чем до 37,5
°С.
При дыхательной недостаточности, после отсасывания слизи, новорожденному необходима искусственная вентиляция легких с помощью маски, через которую подают смесь воздуха с кислородом (1:1). При более тяжелых дыхательных нарушениях или при отсутствии эффекта от введения кислорода через маску рекомендуется аппаратное искусственное дыхание после интубации и опорожнения трахеи от содержимого; Г4Э
Наибольшее распространение получил аппарат «Вита-1». Одновременно в вену пуповины вводят 5 % раствор бикарбоната натрия в дозе 10—25 мл, 5 % раствор глюкозы с кокарбоксила-зой и инсулином.
При судорогах, помимо сульфата магния (сернокислая магнезия), применяют фенобарбитал по 0,001 г/кг 2—3 раза в день, 0,25 % раствор аминазина по 2—5 мг/кг внутримышечно с 0,25 % раствором новокаина (5 мл).
При повышении нервнорефлекторной возбудимости показаны 10 % раствор глюконата кальция или хлорида кальция по 1 чайной ложке 3 раза в день, 1 % раствор бромида натрия по 1 чайной ложке 3 раза в день, фенобарбитал.
Всем детям рекомендуется давать витамины Bi, B2 по 0,002 г 2—3 раза в день. Для профилактики бактериальной инфекции применяют антибиотики (пенициллин по 200000 ЕД/кг в сутки или полусинтетические пенициллины в той же дозе внутримышечно).
Ввосстановительном периоде новорожденным продолжают проводить дегидратационную, дезинтоксикационную, стимулирующую и симптоматическую терапию. Дополнительно назначают следующие средства. Применяют комплекс 5 % раствора пиридоксина (витамин Be) и АТФ по 1 мл каждого, внутримышечно, в одном шприце, 25—30 инъекций; глутаминовую кислоту по 50 мг/кг в сутки в 2—3 приема в сочетании с метионином по 30 мг/кг внутрь 2—3 раза в день, липоцеребрином по 40 мг/кг внутрь 2—3 раза в день в течение 30 дней.
Для стимуляции рекомендуется аминалон по 1 таблетке 2 раза в день (от 2—3 нед до 3—4 мес); румалон по 0,2— 0,3 мл внутримышечно в течение 20 дней; ретаболил по 0,5— 1,0 мг/кг 1 раз в 3—4 нед внутримышечно; метандростенолон (неробол) по 0,05—0,1 мг/кг внутрь втечение4—8 нед; витамин Bi—5 % раствор по 1 мл внутримышечно через день в течение 30 дней; витамин Biz по 50 мкг/кг внутримышечно через день. Кроме того, применяют церебролизин по 0,5—1 мл внутримышечно через день, всего 25—30 инъекций. Необходимо помнить, что при судорогах и гидроцефальном синдроме церебролизин противопоказан.
Ввосстановительном периоде важное значение приобретают переливание крови, плазмы, гемодеза, а также назначение ги-посенсибилизирующих средств (димедрол по 1 мг/кг 2—3 раза в день, 0,5 % раствор новокаина по 1 мл внутримышечно 1 раз в день, 10 % раствор хлорида кальция по 1 мл внутривенно 1 раз в день). При двигательных периферических расстройствах применяются дибазол по 0,001 г 1 раз в сутки в течение 1 мес.
Для борьбы с дыхательными расстройствами рекомендуется дозированная кислородная терапия. Наряду с противовоспали150
тельной терапией определенный эффект оказывает комплекс препаратов: димедрол, эфедрин, эуфиллин. Местно применяют горчичники, токи УВЧ, озокерит. При понижении аппетита эффективен апилак по 1 мг/кг 3 раза в день
в виде свечей в течение 7—14 дней.
При повышенном мышечном тонусе назначаются мидокалм по 'А—'/2 таблетки 2 раза в день. Для ослабления эмоционального напряжения и снятия пароксизмов двигательного возбуждения применяют диазепам (седуксен) по '/4 таблетки 1 раз в день в течение 3—4 нед.
Важное место в восстановительной терапии занимают массаж и лечебная гимнастика, которые показаны с 10—12-го дня жизни. Используют приемы поглаживания, вибрации, легкого растирания, вибрационный точечный массаж. Похлопывание и глубокое разминание назначают при гипотонии. После массажа проводят лечебную гимнастику, состоящую из упражнений рефлекторнопассивного характера (стимуляция ползания, шаговые реакции, хватательные движения). После массажа и лечебной гимнастики рекомендуется специальная ортопедическая укладка ребенка — при повышенном мышечном тонусе отведение рук вверх и в стороны, максимальное разведение ног. Длительность укладки от 10—15 мин до 2—3 ч. При повышении мышечного тонуса только в ногах можно применять широкое пеленание с помощью валика при специальной шины-трусов. При мышечной гипотонии телу ребенка придают среднее физиологическое положение.
Дети с энцефалопатией нуждаются в создании определенного режима. Им необходимо предоставить максимальный покой, возвышенное положение в кровати; туалет следует проводить с большой осторожностью.
Особое внимание требуется при кормлении таких детей. При отсутствии у ребенка сосательной активности жидкость (изотонический раствор глюкозы и хлорида натрия) вводят в желудок через постоянный зонд, при наличии срыгиваний, рвоты—капельно внутривенно в количестве 100—150 мл/сут.
В первые 1—2 дня ребенка кормят сцеженным женским молоком, вводя его в желудок с помощью зонда (при отсутствии сосательного и глотательного рефлексов) или дают с ложечки. К груди матери ребенка можно прикладывать при поражении нервной системы I степени на 2—3-й день жизни, II степени— на 4—5-й день и III степени—на 6—7-й день жизни ребенка. Прикладывают к груди вначале 1—2—3 раза в день в зависимости от состояния ребенка и постепенно переходят на полноценное вскармливание.
Профилактика. Основные мероприятия по профилактике поражений нервной системы у новорожденных должны быть сосредоточены на раннем выявлении патологии беременности, своевременном ее лечении и рациональном ведении родов у
151
этих женщин. Особое внимание в женских консультациях следует уделять женщинам, с поздними токсикозами или заболеваниями, сопутствующими беременности, в частности сердечнососудистыми заболеваниями и различными острыми инфекциями.
Своевременная госпитализация и лечение беременных, составление плана ведения родов имеют большое значение для профилактики повреждений нервной системы плода.
Во время родов особое значение приобретают мероприятия по предупреждению внутриутробной асфиксии, а следовательно, и энцефалопатии. Систематическое наблюдение за состоянием плода и своевременно принятые меры при появлении начальных симптомов асфиксии могут во многих случаях предотвратить возникновение повреждений центральной нервной системы. Правильная техника родоразрешения и улучшение акушерской оперативной техники также играют весьма существенную роль в предупреждении энцефалопатии у новорожденных.
В комплекс профилактических мероприятий включается и борьба с недонашиванием беременности.
Все профилактические мероприятия при рациональном сочетании их являются высокоэффективными и могут быть осуществлены в любых условиях.
Болезни пупка
Гнойно-септические заболевания пупка у новорожденных по частоте и по практической значимости занимают одно из первых мест в структуре заболеваемости детей 1-го месяца жизни. Гнойная инфекция пупка имеет разнообразные клинические проявления, среди которых можно встретить довольно выраженный локальный процесс без тяжелых общих септических проявлений, а также тяжелую картину сепсиса при самых незначительных местных воспалительных явлениях. Гнойная инфекция пупка — нередкий источник сепсиса у маленьких детей и тяжелых заболеваний у детей старшего возраста.
Этиология. Пупочная инфекция довольно часто вызывается .стафилококками и стрептококками, реже—другими микробами (кишечная палочка, пневмококки, дифтерийная палочка).
Заражение в редких случаях может произойти до рождения, во время перевязки и лигирования пупочного канатика. Однако чаще всего инфицирование происходит между 2-м и 12-м днем жизни, когда культя может загрязниться мочой, испражнениями ребенка или произойдет занос инфекции с окружающих предметов или рук персонала; заражение может произойти также путем капельной передачи инфекции от ухаживающих лиц.
152
Развитие патологического процесса при гнойной инфекции пупка может идти разными путями, в связи с чем наблюдаются разнообразные его клинические формы.
Гангрена пупочной культи. В связи с совершенствованием методов обработки пуповины это заболевание в последние годы встречается очень редко. Инфицирование культи пуповины происходит в процессе ухода за ней при нарушении правил асептики.
Клиника. Остаток пуповины не мумифицируется, а становится воспаленным, влажным, набухшим, приобретает грязно-бурый цвет, издает неприятный запах. Вначале общее состояние ребенка не страдает, а затем повышается температура тела, отмечается потеря аппетита, появляется вялость. При отпадении гангренозной пуповины остается гноящаяся длительно не заживающая ранка, которая может быть источником развития сепсиса.
Лечение. Показано назначение антибиотиков. Местное лечение заключается в скорейшем удалении остатка пуповины путем отсечения культи -с соблюдением всех правил асептики. Ранку прижигают 5 % спиртовым раствором йода, а в последующие дни — 3 % раствором нитрата серебра. При появлении отечности и гиперемии кожи вокруг пупка показано назначение физиотерапевтических процедур—ультрафиолетового облучения и токов УВЧ.
Омфалит. Воспалительный процесс локализуется в области пупочной ямки или распространяется на кожу и другие ткани в окружности пупка.
Инфекция из пупочной ранки нередко распространяется на пупочные сосуды, фиксируется в пупочных артериях, вене.
Клиника. Различают простую, флегмонозную, некротическую формы омфалита. Простая форма, известная под названием «мокнущий пупок», характеризуется тем, что после отпадения остатка пуповины инфицированная пупочная ранка плохо заживает, покрывается грануляциями, на поверхности которых появляются капельки серозной или серозно-гнойной жидкости. Засыхая, отделяемое образует корочки, которые постепенно отторгаются. Заживление такой пупочной ранки происходит в течение нескольких недель. Общее состояние ребенка остается удовлетворительным, все физиологические отправления (стул, сон, аппетит) нормальные, масса тела ребенка увеличивается.
При затянувшемся заживлении пупочной ранки иногда наблюдается избыточное разрастание грануляций, образующих в области пупочной ямки опухолевидную массу с широким основанием или на тонкой ножке, которая по форме напоминает гриб и поэтому получила название fungus. Фунгус довольно плотен на ощупь, безболезнен, имеет бледно-розовую окраску, при инфицировании покрывается фибринозным налетом,
153
и тогда ребенок становится беспокойным, особенно при пеленании и перекладывании.
Флегмонозная форма омфалита характеризуется распространением воспалительного процесса в окружности пупка, в прилегающие к нему ткани. Кожа около пупка становится ги-перемированной, отечной и инфильтрированной, а пупочная область выбухает над поверхностью живота. На дне пупочной ямки в ряде случаев образуется язвочка. Воспалительный процесс может распространиться на переднюю стенку живота или оставаться локальным. Нередко при надавливании на околопупочную область из пупочной ранки выделяется гной.
Общее состояние при флегмонозном омфалите нарушено, повышается температура тела, снижается аппетит, уменьшается масса тела, могут быть диспепсические расстройства.
Некротическая форма омфалита встречается очень редко, обычно у детей с пониженным питанием. Протекая поначалу как флегмонозный омфалит, процесс распространяется вглубь. Кожа в области пупка становится темноватокрасной с синюшным оттенком, наступает ее некроз и отслойка от подлежащих тканей с образованием обширной раны. Эта форма омфалита является наиболее тяжелой, сопровождается выраженной интоксикацией и заканчивается в большинстве случаев сепсисом.
При любой форме омфалита всегда имеется реальная опасность распространения инфекции на пупочные сосуды, откуда чаще всего берет начало пупочный сепсис.
Лечение. При простой форме омфалита требуется только местное лечение, которое можно проводить амбулаторно. Мокнущий пупок прижигают 1—2 раза в день 5 % раствором нитрата серебра или 5 % раствором перманганата калия, или 1 %' спиртовым раствором йода. Если из пупочной ранки выделяется гной, то вначале ее промывают перекисью водорода, затем прижигают указанными растворами и присыпают порошком белого стрептоцида, ксероформа, дерматола, виоформа. Если после отпадения остатка пуповины через 5—7 дней остается мокнутие пупка и образуются грануляции, то разрешается купание ребенка с добавлением в воду перманганата калия (вода должна быть светлорозового цвета).
При грибковом заболевании рекомендуется прижигание грануляций нитратом серебра, но чаще избыток грануляций удаляют хирургически. Ранка после удаления фунгуса ведется открыто с прижиганием ее любым антисептическим средством.
При флегмонозной форме омфалита проводят более энергичное лечение. Внутримышечно вводят антибиотики широкого спектра действия (см. «Сепсис новорожденных») на протяжении 10—14 дней. Большое значение имеет вскармливание материнским молоком. Необходимы назначения витаминов (Bi и С), повторные внутривенные гемотрансфузии с промежутками в 5—6 дней.
Целесообразны внутривенные вливания плазмы,
154
внутримышечные инъекции гамма-глобулина. По показаниям назначают глюкозу, сердечные средства.
Местно, если нет нагноения, пораженный участок вокруг пупка обкалывают раствором антибиотиков. Суточную дозу того или иного антибиотика растворяют в 20—25 мл 0,25 % раствора новокаина и из двух-трех точек инфильтрируют ткани вокруг пупка.
Местно применяют также токи УВЧ или облучение ртутно-кварцевой лампой. На пораженный участок накладывают повязку с мазью Вишневского, с лактатом этакридина (риванол), фурацилином и др. Если обнаружен гнойник, то прибегают к хирургическому вмешательству.
При некротической форме омфалита во всех случаях требуется хирургическое вмешательство наряду с энергичным общим лечением (антибиотики, переливания крови, плазмы, витаминотерапия, введение гамма-глобулина, физиотерапия).
При омфалите возможны тяжелые осложнения, которые сами по себе могут служить источником септицемии и септи-копиемии. К числу тяжелых осложнений омфалита относятся перитонит, абсцесс печени, гематогенный остеомиелит, нагноение легких, которые чаще всего развиваются на фоне сепсиса.
Прогноз при простом омфалите благоприятный. При флегмонозной и некротической форме прогноз ставят с осторожностью из-за возможности развития пупочного сепсиса.
Кожные болезни
Пиодермиты (руоп—гной, derma—кожа)—гнойничковые заболевания кожи, составляющие почти половину всех кожных заболеваний у детей. Гнойное воспаление кожи может быть вызвано различными микроорганизмами. Наиболее частыми возбудителями инфекции являются стафилококки (80%), стрептококки (15—18%), значительно реже синегнойная палочка, вульгарный протей, кишечная палочка и др. Возможно поражение и смешанной стрептостафилококковой флорой.
Физиологические особенности кожи детей, легкая ее ранимость даже при незначительных травмах обусловливают большую частоту возникновения пиодермии.
У новорожденных наиболее частыми формами стафилодер-мии являются везикулопустулез и пузырчатка, у детей грудного и раннего возраста — импетиго.
Везикулопустулез. Заболевание возникает на 1-й неделе жизни и приобретает распространенный характер. Первичным элементом является поверхностная пустула, размером от просяного зерна до мелкой горошины, заполненная прозрачным серозным или мутным содержимым, окаймленная отечным ги-
перемированным валиком. Эти элементы располагаются изолированно на коже туловища, верхних и нижних конечностей, на
155
